Casos clínicos: Fiebre en el adolescente, ¿es todo infección?
Fiebre, alteración del comportamiento y síndrome constitucional
Fiebre, alteración del comportamiento y síndrome constitucional
S.Murias Loza (MD), V.Courel del Río (MD), E. Pardo Campo (MD), J.Rodríguez Suárez (PhD).
Unidad de Reumatología Pediátrica y Transición. Área de Gestión Clínica de Infancia y Adolescencia, Hospital Universitario Central de Asturias. Oviedo, Asturias
Adolescere 2024; XII (2): 48-53
Resumen
|
Niña de 10 años y menarquia reciente con disminución de ingestas, pérdida de peso y alteraciones del comportamiento a lo largo de varias semanas que ingresa para estudio, con aparición de fiebre en los últimos días. En la exploración física se detecta alopecia, y en las exploraciones complementarias se constata anemia, linfopenia, hipertransaminasemia, hiperferritinemia y positividad de anticuerpos antinucleares. Palabras clave: Lupus; Lupus eritematoso sistémico; Nefritis lúpica. |
Abstract
|
A 10-year-old girl who recently had her menarche, is admitted because of decreased food intake, weight loss and behavioral disorder lasting several weeks, accompanied by fever in the last few days. Physical examination revealed alopecia, and complementary examinations showed anemia, lymphopenia, hypertransaminasemia, hyperperferritinemia and positive antinuclear antibodies. Key words: Lupus; Systemic lupus erythematosus; Lupus erythematosus; Lupus nephritis. |
Anamnesis
Niña de 10 años, con menarquia reciente y con diagnóstico un año antes de trastorno del espectro autista (TEA) tipo 1. El padre es el principal cuidador, de raza caucásica y origen asturiano. La madre es afroamericana de origen brasileño, fallecida por suicidio un año antes. La paciente consulta a su pediatra por ánimo triste y rechazo de muchas texturas y alimentos. Inicialmente se indica tratamiento con sertralina, sin mejoría de los síntomas y cambios en la conducta consistentes en: gran irritabilidad, enfados y labilidad emocional. Pese al aumento de dosis del antidepresivo, continúa empeorando, por lo que 3 meses después de la primera consulta se realiza analítica de sangre (ver más adelante). Se decide suspender sertralina por su posible influencia en la hiporexia. Comienza poco después con artromialgias y picos intermitentes de fiebre en torno a 38ºC; muestra un llamativo empeoramiento del rendimiento escolar y llora frecuentemente. La paciente se muestra cada vez más restrictiva con la alimentación y progresa la pérdida de peso asociando amenorrea. Ante el empeoramiento clínico se realiza un ingreso para estudio. En la anamnesis dirigida: negaban antecedentes de enfermedades inmunomediadas en la familia cercana; destacaban caída de pelo reciente; artromialgias intensas e intermitentes en últimas semanas; la constatación de febrícula o fiebre baja varias veces al día; anorexia marcada y astenia intensa. No refería antecedente de exposición a luz solar, pasando casi todo el tiempo en su casa o en el colegio. Negaba aftas orales o genitales, dolor abdominal o torácico, u otros síntomas.
Exploración física
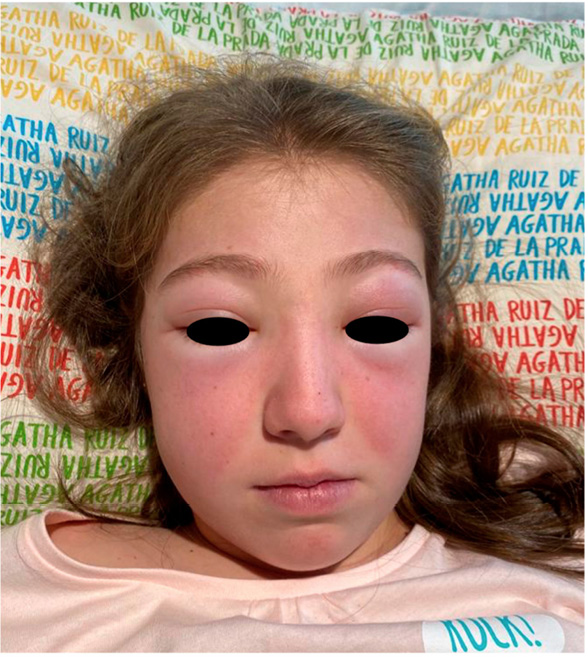
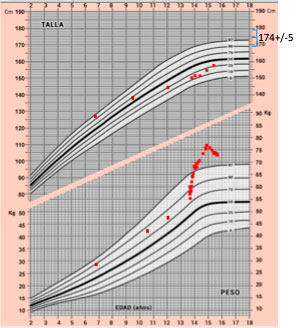
Al ingreso, se constató pérdida de peso de 7 kg respecto al último peso conocido. Asimismo, destacaba palidez mucocutánea y eritema parcheado palmoplantar, sin otros exantemas; no se objetivó artritis y la fuerza muscular era normal. La auscultación cardiopulmonar sólo mostraba discreta taquicardia de 100-120 latidos por minuto y la palpación abdominal era anodina. Se observó franca pérdida de pelo de forma difusa y generalizada en todo el cuero cabelludo. Llamativamente, durante la exploración física y en la interacción con todo el personal sanitario, la niña se mostraba agresiva verbalmente (con empleo de “palabrotas”, insultos y amenazas) e incluso físicamente (intento de mordisco a enfermera), reiterando su padre que “había cambiado completamente de carácter.” La exploración neurológica era normal excepto discreto temblor distal en reposo, sutil.
Exploraciones complementarias relevantes
En el lupus pediátrico, la sintomatología florida al debut permite la sospecha diagnóstica. En las pruebas complementarias es necesario el estudio de autoinmunidad
- En una de las primeras visitas a su pediatra, se realizó analítica de sangre en la que destacaba: hipertransaminasemia (aspartato aminotransferasa o AST: 175 U/L y alanina aminotransferasa, ALT: 155 U/L); discreta anemia normocítica con hemoglobina (Hb) 11,1 g/dl, ferritina elevada (287 ng/ml); sistemático y sedimento de orina normal.
- Un mes después, en su hospital de origen, se repitieron las pruebas complementarias con los siguientes resultados: Hb 9 g/dl, leucocitos totales 4.500/uL, AST 155 U/L, ALT 87 U/L, velocidad de sedimentación globular (VSG) 100 mm/h, Ferritina 287 ng/ml, anticuerpos antinucleares (ANA) positivos (sin determinarse título mediante dilución). Al ingreso hospitalario una vez desarrollado el cuadro más florido, se ampliaron estudios, objetivándose: ANA+ 1/2560, Anti-DNA 1291 UI/ml, antiSm +, anticardiolipina +, cifras de complemento C3 y C4 bajas, anemia conocida, fórmula leucocitaria normal, plaquetas normales y perfil tiroideo normal. En esta ocasión, el urinálisis puso de manifiesto proteinuria en rango nefrótico. También se realizó batería de serologías que no reflejó infecciones recientes.
- Dada la sintomatología conductual se llevó a cabo resonancia magnética craneal que se informó como alteraciones leves: aumento de la profundidad de los surcos corticales y folias cerebelosas, con leve adelgazamiento cortical y probable pérdida de sustancia.
- Biopsia renal previa al inicio de tratamiento: nefritis lúpica clase III focal.
Diagnóstico
Con los datos recabados hasta el momento, la paciente fue diagnosticada de lupus eritematoso sistémico juvenil según criterios SLICC 2012(1)(Tabla I):
- Afectación nefrológica: Nefritis lúpica III focal. Proteinuria en rango nefrótico sin hipertensión arterial
- Afectación neurológica (neurolupus).
- Afectación serológica: ANA +, antiDNA nativo >1000, hipocomplementemia
- Afectación hematológica: anemia, linfopenia
- Afectación articular: poliartritis
- Afectación cutánea: alopecia
- Afectación hepática: hipertransaminasemia
Diagnóstico diferencial
Durante las primeras semanas de evolución del cuadro, la principal sospecha clínica orientaba a un trastorno de la conducta alimentaria probablemente asociado a síndrome ansioso-depresivo. Al ingreso, la rápida progresión clínica hacia un síndrome constitucional hizo plantearse la etiología infecciosa, neoplásica y autoinmune. Ante la positividad de diferentes anticuerpos en la analítica al ingreso se confirma el origen autoinmune. Resultó crucial en el diagnóstico, como habitualmente sucede en el lupus pediátrico, la sintomatología florida al debut que permitió reunir criterios de clasificación SLICC 2012 ya en el primer día de ingreso hospitalario.
Tratamiento y evolución
Dado el grado de actividad de la enfermedad se inició abordaje terapéutico enérgico con: megabolos de metilprednisolona (1 gramo en 3 días consecutivos); seguidos de prednisona oral inicialmente a 2 mg/kg/día y posterior descenso lento; pauta de ciclofosfamida (6 pulsos con frecuencia mensual) con introducción de micofenolato de mofetilo al finalizar los mismos; hidroxicloroquina, aspirina y losartán. La paciente presentó una excelente evolución clínica con respuesta rápida al tratamiento y normalización de los parámetros analíticos sanguíneos y urinarios. Pese a la dificultad para evaluar de forma objetiva los síntomas propios de la alteración de conducta, manifestó un llamativo cambio en el estado de ánimo, hasta recuperar su “carácter habitual” según la valoración de su padre. Las ingestas mejoraron en pocos días, de forma probablemente multifactorial (tanto por la resolución del estado inflamatorio autoinmune como por el tratamiento esteroideo), recuperando en pocas semanas el peso original. A los 5 meses de iniciar la terapia dirigida al LES recuperó las menstruaciones de forma regular.
Discusión
El tratamiento del LESp debe ser: temprano, enérgico e implica la colaboración de otros especialistas (nefrólogo, psiquiatra, cardiólogo u otros). Se consideran dos fases terapéuticas: la inducción de la remisión y la de mantenimiento
El LESp es una enfermedad autoinmune crónica con afectación multisistémica y presencia de autoanticuerpos(2,3,4). Tiene una morbilidad y mortalidad significativas y su debut durante la infancia o adolescencia no es infrecuente, ya que supone un 20 % de todos los casos de LES. La edad media de comienzo se sitúa en torno a los 12 años y es más frecuente en niñas. Las manifestaciones clínicas en los niños con LES son similares a las de los adultos, pero a menudo muestran más expresividad clínica conllevando mayor gravedad de los síntomas, especialmente en cuanto a la afectación renal y neurológica. La presentación al debut incluye en muchas ocasiones sintomatología sistémica inespecífica (fiebre o síndrome constitucional) que puede hacer difícil el diagnóstico diferencial, y consecuentemente dar lugar a un retraso diagnóstico y aproximación terapéutica más tardía. En relación a las exploraciones complementarias son frecuentes: linfopenia, anemia (multifactorial) y trombopenia. La presencia de anticuerpos antinucleares (ANA) es prácticamente una constante, por lo que su ausencia debe hacer dudar del diagnóstico. Sin embargo, los ANA son anticuerpos poco específicos, presentes en niños sanos. Por otro lado, los anticuerpos anti-DNA de doble cadena y los anti-Smith, presentes en el caso clínico presentado, son muy específicos. Es frecuente encontrar disminución en las cifras de complemento (sobre todo C3 y C4), lo cual se asocia con actividad de la enfermedad. En contraste con otras enfermedades reumáticas, no es frecuente la elevación de Proteína C-Reactiva (PCR) salvo en casos de serositis lúpica o infección intercurrente. Sí se observa aumento de la velocidad de sedimentación globular (VSG) correlativamente a la actividad de la enfermedad. Para su diagnóstico, existen hoy en día diversos paneles de criterios de clasificación, siendo probablemente el más empleado el que se ha mencionado en este caso(1) (SLICC 2012). No obstante, es crucial establecer la sospecha clínica ante un cuadro clínico consistente en un (o una) adolescente con síntomas constitucionales, linfopenia, anemia, exantema malar y artritis o artralgias, sobre todo si asocia hematuria o proteinuria, úlceras orales, adenomegalias, alopecia o algún trastorno neurológico. El tratamiento del LESp debe ser: temprano, enérgico(5) e implica la colaboración de otros especialistas (nefrólogo, psiquiatra, cardiólogo u otros). Se consideran dos fases terapéuticas: la inducción de la remisión y la de mantenimiento. Los glucocorticoides siguen siendo un pilar del tratamiento junto a los antimaláricos (hidroxicloroquina principalmente) y diversos inmunosupresores. Basándose en la experiencia en adultos que desde hace más de diez años en casos seleccionados se empleaba rituximab, la terapia biológica ya forma parte del arsenal terapéutico en pediatría. Recientemente se aprobó el uso en LES pediátrico del biológico belimumab(6).
La monitorización del curso clínico es esencial para: comprobar la adecuada respuesta clínica al tratamiento; para vigilar estrechamente la aparición de efectos secundarios de los fármacos utilizados y el diagnóstico precoz de las complicacionesnfermedad Por último, el manejo del LESp incluye también medidas no farmacológicas entre las que se encuentran la protección solar, los hábitos de vida saludables con una nutrición adecuada y unas pautas equilibradas de ejercicio y descanso, y el soporte psicológico y social cuando éste es necesario. Ha de asegurarse el seguimiento médico en un centro especializado y garantizar que los procesos de transición y transferencia al servicio de adultos sean óptimos en su forma y momento.
Tablas y figuras
Tabla I. Criterios de clasificación SLICC 2012
El paciente debe reunir 4 criterios de los cuales al menos 1 debe ser clínico y otro inmunológico, o presentar nefritis lúpica demostrada mediante biopsia en presencia de ANA o de antiDNAds.
Bibliografía
- Petri M, Orbai A-M, Alarcón GS, Gordon C, Merrill JT, Fortin PR, et al. Derivation and validation of the Systemic Lupus International Collaborating Clinics classification criteria for systemic lupus erythematosus. Arthritis Rheum [Internet]. 2012 [citado el 23 de junio de 2024];64(8):2677–86. Disponible en: https://pubmed.ncbi.nlm.nih.gov/22553077/ .
- Smith EMD, Lythgoe H, Midgley A, Beresford MW, Hedrich CM. Juvenile-onset systemic lupus erythematosus: Update on clinical presentation, pathophysiology and treatment options. Clin Immunol [Internet]. 2019 [citado el 23 de junio de 2024];209(108274):108274. Disponible en: https://pubmed.ncbi.nlm.nih.gov/31678365/.
- Merino Muñoz R, Remesal Camba A, Murias Loza S. Lupus eritematoso sistémico. An Pediatr Contin [Internet]. 2013;11(2):89–97. Disponible en: https://dx.doi.org/10.1016/s1696-2818(13)70123-9.
- Boteanu A, Villalobos Sánchez L. Enfermedades autoinmunes sistémicas más frecuentes en la adolescencia. Adolescere [Internet]. [citado el 23 de junio de 2024];2024; XII (1): 27-43. . Disponible en: https://www.adolescere.es/enfermedades-autoinmunes-sistemicas-mas-frecuentes-en-la-adolescencia/.
- Groot N, de Graeff N, Avcin T, Bader-Meunier B, Brogan P, Dolezalova P, et al. European evidence-based recommendations for diagnosis and treatment of childhood-onset systemic lupus erythematosus: the SHARE initiative. Ann Rheum Dis [Internet]. 2017 [citado el 23 de junio de 2024];76(11):1788–96. Disponible en: https://pubmed.ncbi.nlm.nih.gov/28630236/.
- Brunner HI, Abud-Mendoza C, Viola DO, Calvo Penades I, Levy D, Anton J, et al. Safety and efficacy of intravenous belimumab in children with systemic lupus erythematosus: results from a randomised, placebo-controlled trial. Ann Rheum Dis [Internet]. 2020 [citado el 23 de junio de 2024];79(10):1340–8. Disponible en: https://pubmed.ncbi.nlm.nih.gov/32699034/.C, Viola DO, Calvo Penades I, Levy D, Anton J, et al. Safety and efficacy of intravenous belimumab in children with systemic lupus erythematosus: results from a randomised, placebo-controlled trial. Ann Rheum Dis. 2020 Oct;79(10):1340-1348. doi: 10.1136/annrheumdis-2020-217101. Epub 2020 Jul 22. PMID: 32699034.
No existen conflictos de interés en la realización de este artículo.
Fiebre, alteración del comportamiento y síndrome constitucional