El adolescente con TDAH. Tratamiento psicoeducativo
J.J. González Lajas. Licenciado en Psicopedagogía y Maestro de Educación Especial. Especialista en Trastorno por déficit de atención e hiperactividad [TDAH]. Especialista en Terapia Cognitivo Conductual en la infancia y la adolescencia. Experto en Derecho en el aula y tratamiento jurídico de situaciones de conflicto. Director de PSICOTDAH
Adolescere 2014;II (2): 67-81
Resumen
|
Gran cantidad de esfuerzos se han puesto en marcha para tratar de resolver los problemas que presentan los adolescentes con TDAH en el contexto educativo y que afectan principalmente a la conceptualización de sus dificultades, pero sin embargo, siguen existiendo una serie de factores condicionantes relacionados con el contexto interpersonal y ambiental, la neurofisiología, la cognición, las emociones y la conducta que es necesario analizar y comprender si pretendemos disminuir el riesgo de abandono escolar temprano y los elevados porcentajes de dificultades de aprendizaje. Para ello, no vamos a exponer tal o cuál método psicopedagógico puede ser mejor, sino más bien el planteamiento y la estructura inclusiva que tenemos que ofrecer a los adolescentes con TDAH, desde una perspectiva ecológica para tratar de adaptarnos del modo más coherente y objetivo posible a la situación particular de cada uno de ellos, entendiendo que cualquier manifestación no aparece de la nada y que desde una perspectiva multidisciplinar debemos evitar que se sigan etiquetando sus déficits, en vez de sus necesidades.
Palabras clave: Adolescente, TDAH, Fracaso escolar, Aprendizaje, Enseñanza, Alumno, Profesor, Motivación, Percepción, Emoción, Estrategias, Necesidades.
|
Abstract
|
Lots of efforts have been launched to address the problems presented by adolescents with ADHD in the educational context and that mainly affect the conceptualization of their difficulties. There are still a number of conditioning factors related to the interpersonal and environmental context, neurophysiology, cognition, emotions and behavior that must be analyzed and understood if we are to reduce the risk of early school dropout and the high rates of learning difficulties. To do so, we will not define which psychopedagogical method may be better, but instead, how to approach and offer an inclusive structure for adolescents with ADHD, from an ecological perspective so as to try to adapt in the most consistent and objective manner to the particular situation of each one of them, understanding that manifestations do not appear out of nowhere. From a multidisciplinary perspective we must prevent further labeling of their deficiencies, rather than their needs.
Key words: Adolescent, ADHD, School failure, Learning, Teaching, Student, Teacher, Motivation, Perception, Emotion, Strategies, Needs.
|
Introducción
“Había una vez un rótulo, que luego fue un nombre, y ahora es un adolescente con TDAH”
El Trastorno por déficit de atención e hiperactividad [TDAH] es uno de los trastornos del neurodesarrollo más frecuentes en la infancia y la adolescencia, y una de las mayores causas de “fracaso escolar” para el alumnado TDAH al presentar un mayor índice de riesgo de abandono escolar temprano (Young, Fitzgerald y Postma, 2013). En España, la prevalencia se sitúa en torno al 6,8% en población escolar (Catalá-López et al 2012) y los estudios longitudinales de seguimiento refieren que aproximadamente el 78% de los niños que presentan TDAH en edad infantil, siguen cursando dicha sintomatología en la adolescencia (Barkley, 2006), aunque no todos mantienen un nivel de funcionamiento análogo al existir una gran diversidad en cuanto al impacto que el trastorno puede referir sobre el propio adolescente y su nivel de adaptación funcional. De hecho, aproximadamente entre el 70-80% presentan alguna dificultad de aprendizaje en lectura, escritura o matemáticas (Miranda, 2012).
TDAH ¿Condición o destino biológico?
La condición TDAH puede ser un “signo de vulnerabilidad” pero no tiene porque convertirse en un destino biológico, si consideramos el “fracaso escolar” como una afección que en teoría puede afectar a cualquiera y tenemos en cuenta que existen grupos de riesgo a los que conviene vacunar
En el contexto académico del adolescente con TDAH, las correlaciones absolutas no existen ya que trabajamos con correlaciones imperfectas que abarcan tanto fenómenos humanos dependientes de variables personales y contextuales inmensamente diversas, como puntuaciones muy particulares circunscritas al rendimiento. Y en este sentido, es incuestionable que las estadísticas pueden proporcionarnos una visión del conjunto pero nunca toda, y menos aún, cuando éste se caracteriza por ser tan heterogéneo. Además, tampoco nos permiten conocer imparcialmente a los adolescentes en concreto con los que tenemos que trabajar, que a más de, pueden llegar incluso a contradecir o romper dichas estadísticas, porque en definitiva, no podemos consentir que sean éstas, quienes cierren las posibilidades de lo que podamos hacer con nuestros alumnos, condicionen la intervención y estandaricen la ineficacia.
Uno de cada 4 casos de fracaso escolar puede tener como origen el TDAH no diagnosticado (Quintero, 2012).
El 38% de los adolescentes con TDAH abandona los estudios secundarios frente a un 5% de adolescentes no TDAH (Quintero 2013 cita a Fischer, 2003).
Los alumnos con TDAH abandonaron los estudios durante el instituto 2,2 veces (23% vs 10%) más que los no TDAH (Quintero 2013, cita a Barberasi et al., 2007).
El 22% de los adolescentes con TDAH accede a la Universidad. Un 5% se gradúa en la Universidad (Quintero 2013 cita a Fischer, 2003).
Por tanto, es necesario señalar que no se deben interpretar los datos sobre “fracaso escolar”, como una muestra que va mucho más allá de una foto fija de la realidad, que indudablemente es muy variada, ya que si lo que pretendemos es conocer lo que hay detrás de esa diferenciación, es imprescindible conectar con los menores y analizar minuciosa y exhaustivamente qué es lo que ocurre en cada uno de ellos, sin olvidar que el fracaso escolar no es anónimo y tiene el nombre de las personas que lo padecen, y que los factores que han llevado a un adolescente con TDAH a esa situación, pueden ser los mismos o diferentes, pueden operar de distintas formas y con desigual intensidad o frecuencia, e incluso, variar el orden en que aparecen o se manifiestan las dificultades en los diferentes perfiles.
Las limitaciones de las pruebas estandarizadas
La idea de evaluar prácticas educativas en función de los resultados obtenidos por los alumnos utilizando pruebas estandarizadas como las publicadas en los informes PISA de la OECD, es del todo ineficaz para mejorar la calidad de la educación, porque una prueba escrita no refleja en absoluto todo aquello que el alumno está aprendiendo y ni mucho menos lo más importante. Además, estas pruebas en primer lugar, no tienen en cuenta el contexto, ni el verdadero currículum que se enseña en las aulas puesto que en la mayoría de los ocasiones existe un “currículo oculto” que no es exactamente igual al oficial al trabajar los profesores con los alumnos en contextos determinados que les hacen poner el acento en unos contenidos u otros, por lo que se vuelve muy complejo poder medir la coherencia entre las finalidades educativas, lo que se trabaja en las aulas y los resultados de aprendizaje del alumnado. En segundo lugar, no atienden al proceso de enseñanza-aprendizaje que han seguido los alumnos para obtener dichos resultados, ni a que la educación forzosamente debe desarrollarse en equipo y ésta normalmente no pasa exclusivamente por un solo profesor. Asimismo, tampoco tienen en cuenta que el estudiante aprende tanto de agentes internos como externos al centro escolar, ni el estímulo que recibe de su entorno, por lo que están sesgadas tanto por multitud de variables personales y contextuales que afectan al aprendizaje como por su propio diseño y otras cuestiones que no atienden solamente a conocimientos y destrezas sino también a la inteligencia innata (Popham, 2000).
La complejidad sistemática de la práctica educativa
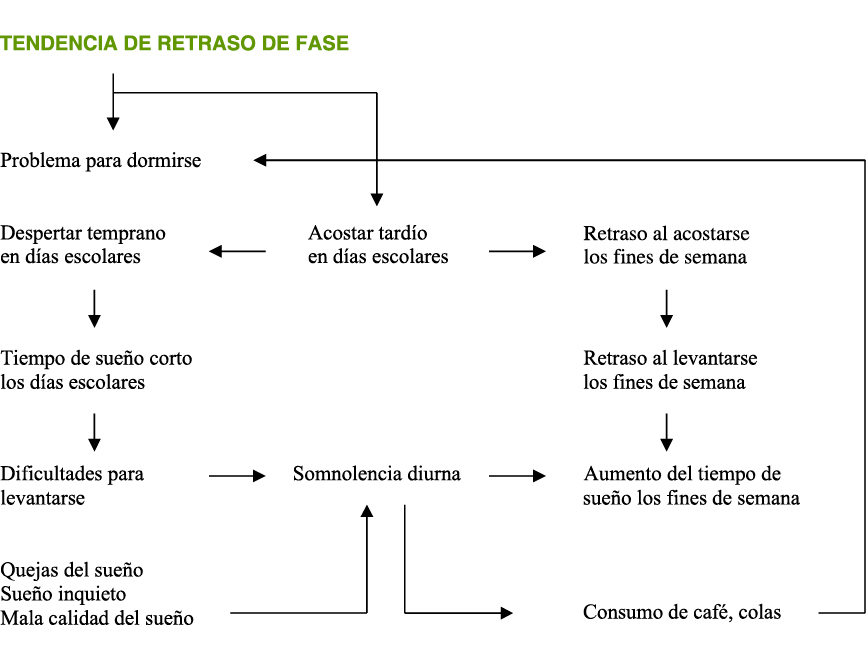
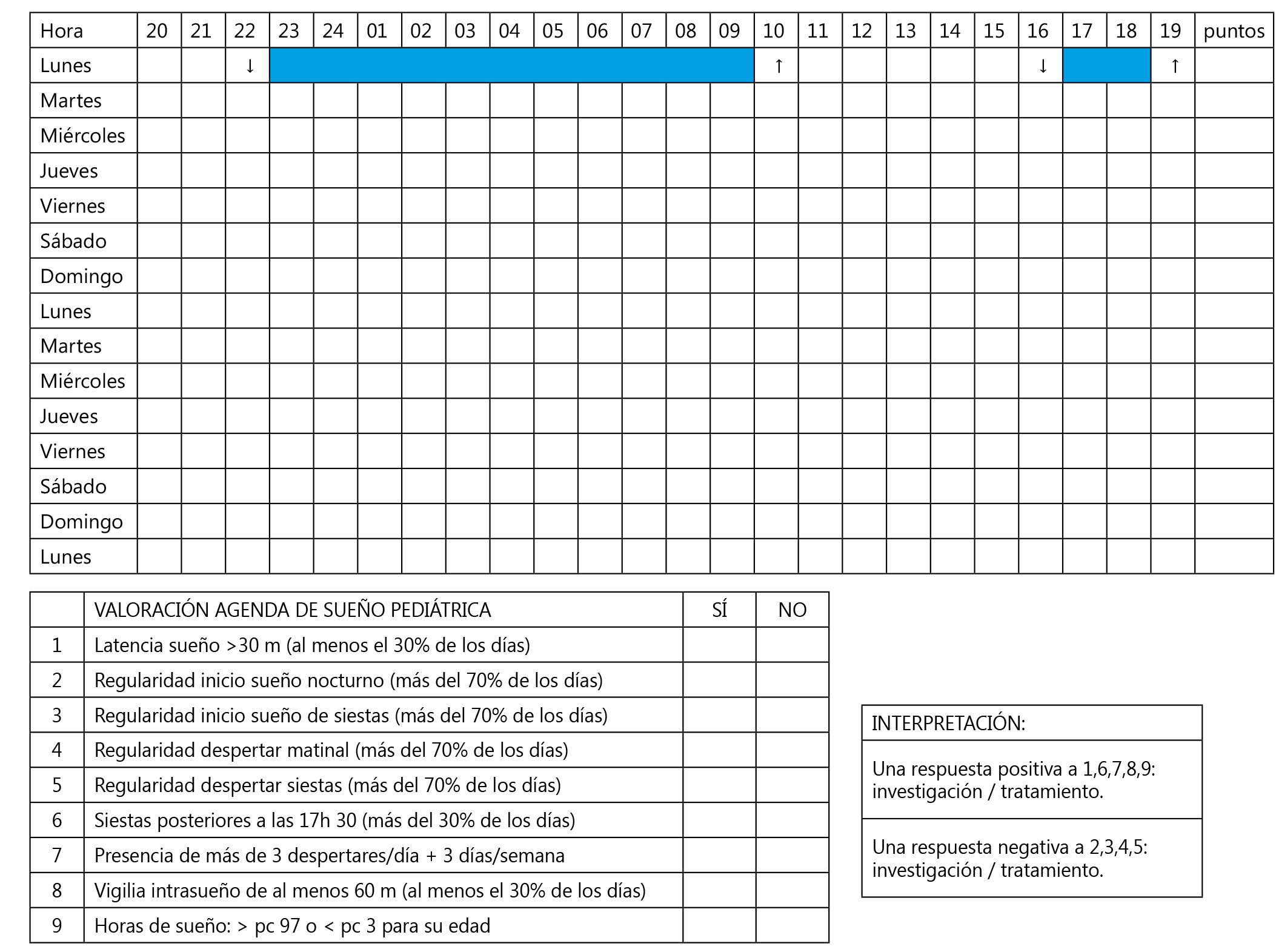
Bien, situémonos ahora dentro de cualquier institución educativa, independientemente de su titularidad, tamaño y ubicación (público, concertado, privado, rural, urbano, grande o pequeño), se podrían identificar claramente tres subsistemas actuando cada uno bajo sus propios patrones de conducta: el aula, el centro escolar y la comunidad. Por su carácter sistémico y complejo, cualquier esfuerzo por la calidad y excelencia educativa respecto al alumnado TDAH, será únicamente sostenible y viable si los cambios y mejoras tienen lugar de forma multidisciplinar, participativa y recíproca en los tres subsistemas mencionados [Fig. I].
En el Subsistema aula (SA), las interrelaciones no suelen ser tan complejas pero en cambio sí que lo es el proceso de enseñanza-aprendizaje del alumno TDAH porque mayoritariamente viene condicionado por la interrelación con los otros dos subsistemas, ya que aunque el alumno tiene capacidad para aprender en todas partes, en la Institución Escolar lo hace de una manera diferente, no solo en cuanto a la naturaleza del proceso sino también en cuanto al ritmo y a las condiciones en que se ejecuta dicho aprendizaje.
En cambio, el Subsistema centro escolar (SCE), ejerce su mayor influencia tanto en los programas o contenidos como en los objetivos y finalidades educativas causando que el SA no pueda responder a sí mismo al depositar las expectativas que desea ver cumplidas en sus alumnos cuando finalicen la formación.
Por su parte, el Subsistema comunidad (SC), también ejerce su influjo sobre el SA, porque interviene persuasivamente en el currículo, único elemento común a los tres subsistemas, y que juega un papel decisivo y absoluto en cualquier hecho educativo.
Asimismo, como es obvio, las diferentes exigencias funcionales hacen que el aula sea una unidad radicalmente condicionada y afectada tanto por la estructura organizativa del centro escolar como por el entorno.
Por lo tanto, un sistema educativo eficaz sólo podrá ser aquel en que todos sus miembros sean capaces de reconocer las redes de influencia y las conexiones visibles e invisibles entre los diferentes subsistemas, busquen comprenderlas, fortificar los vínculos, y se sientan verdaderamente responsables de todos los que están conectados a ellas, porque cuando cualquiera de estas redes o conexiones falla y no se atiende competentemente al sistema ni a las interrelaciones existentes entre las estructuras y los adolescentes con TDAH, su aprendizaje acaba viéndose deteriorado y se sienten mucho más vulnerables y desconcertados ante las influencias disfuncionales, por verse sometidos a prácticas educativas sistemáticas y excluyentes en las que no se atiende a su constelación particular de factores diferenciales que definen su mundo individual e identidad personal, ni se les asegura el desarrollo de competencias y capacidades que les permitan un progreso integral constante, satisfactorio e inclusivo.
Indicios y trayectoria del “fracaso escolar”
Las dificultades de los adolescentes TDAH en el contexto escolar son recuperables, pero para que esto pueda llevarse a la práctica, es necesario e imprescindible trabajar desde la prevención y separarlas drásticamente del fracaso propiamente dicho, que en la mayoría de las ocasiones provoca en estos alumnos una ruptura sin retorno con la Institución escolar y con todo lo que conlleva y significa. Asimismo, es importante poder presentar la siguiente clasificación de sucesos acumulados en la construcción del “fracaso” atendiendo a su impacto, para que nos puedan servir como referente a la hora de identificar de forma preventiva y precoz los signos de alarma relacionados con el mismo (Early School Leavers, 2005).
I. Leve: Discontinuidades en los aprendizajes, desfases continuados, alumno lento cognitivamente, demora puntual respecto al ritmo promedio, falta de organización, escasez de pulcritud en los trabajos y sanciones a conductas disruptivas.
II. Moderado: Carencias en herramientas básicas, hábitos de estudio deficientes, dificultades significativas de comprensión, lagunas de aprendizaje, atención muy dispersa o deficiente, falta de constancia en las tareas, desafecto hacia la escuela, faltas de asistencia injustificadas, incumplimiento de tareas dentro y fuera del aula, carencia de interés y falta de expectativas.
III. Grave: Inadaptación importante, calificaciones bajas en todas las áreas curriculares, déficits significativos en materias básicas y certificación oficial de bajo rendimiento.
IV. Muy grave: Derivación a vías secundarias del currículum, abandono escolar temprano, repetición de curso e imposibilidad de acceso a niveles superiores.
El “fracaso escolar”, no es solo un déficit académico, sino que tiene otros muchos componentes consecuencias y connotaciones. Tampoco es un “estado terminal”, ni aparece súbitamente, sino que como puede advertirse se trata de un proceso dinámico cuya apariencia varía en función del estadio en el que se encuentre cada uno. Además, en el proceso de incubación se van añadiendo causas de muy diverso tipo y procedencia que provocan que dicho “fracaso”, se manifieste de una forma singular en cada sujeto, y que cada alumno afectado se convierta en un caso único (Gimeno Sacristán, 2013). Y en este sentido, todos los profesionales vinculados con el TDAH, debemos tener presente que la transición entre las etapas de Educación Primaria (EP) y Educación Secundaria Obligatoria (ESO) supone un cambio de cultura pedagógica muy importante en los adolescentes con TDAH, sobre todo en cuanto a la organización del currículum, el tipo y la diversidad de perfiles del profesorado, el nivel de exigencia, el peso y la frecuencia de la evaluación, las relaciones interpersonales con los profesores, y como no, la disminución de ayudas prestadas en la familia y su clima motivacional.
Por tanto, en el momento de planificar la intervención y proponer el tratamiento necesitamos conocer objetivamente las historias particulares de cada caso, puesto que es incuestionable que en un buen diagnóstico diferencial, residen las mayores posibilidades de mejora.
Libertad de Cátedra y calidad educativa
La libertad de cátedra es un derecho constitucionalmente reconocido en el art. 20.1.c, del que gozan todos los docentes y aunque el contenido es diferente en relación al grado y naturaleza del centro docente, la edad de los alumnos y la materia que se imparte, un docente no tiene libertad para no enseñar y debe prestar atención a los derechos de los destinatarios de la enseñanza porque es una libertad que obliga (Vidal Prado, 2003-2004).
La actuación del profesorado es un elemento clave porque se ha de potenciar el uso de metodologías, estrategias didácticas y medidas inclusivas que permitan al alumnado TDAH progresar en la enseñanza atendiendo a sus particularidades, de modo que no sólo se tenga por objeto compensar los déficits, sino que cada uno pueda alcanzar el mayor grado de aprendizaje posible.
“Los profesores de piano, nunca mantendrían a sus alumnos lejos del teclado, simplemente porque aún no puedan interpretar a Mozart”.
Y en este sentido, es primordial minimizar la influencia negativa del contexto porque en demasiadas ocasiones condiciona en exceso la acción docente y puede llegar a ser un obstáculo muy importante, como barrera de aprendizaje que influye negativamente en la práctica educativa y como efecto para llegar a inhibirnos de realizar cualquier cambio o mejora, lo cual sería lamentable y dogmáticamente dramático e inconcebible. Por tanto, la única alternativa para mejorar los resultados de aprendizaje de los adolescentes con TDAH pasa por mejorar la enseñanza e incluir forzosamente que todos ellos tengan éxito.
Codificación psicopedagógica del TDAH
Si nos plantamos mirar la enseñanza bajo un microscopio pedagógico, seguramente todos seamos conscientes de que es uno de esos “entornos humanos” que raramente se beneficia de su pasado, y menos aún en estos momentos de tantas contradicciones y reformas.
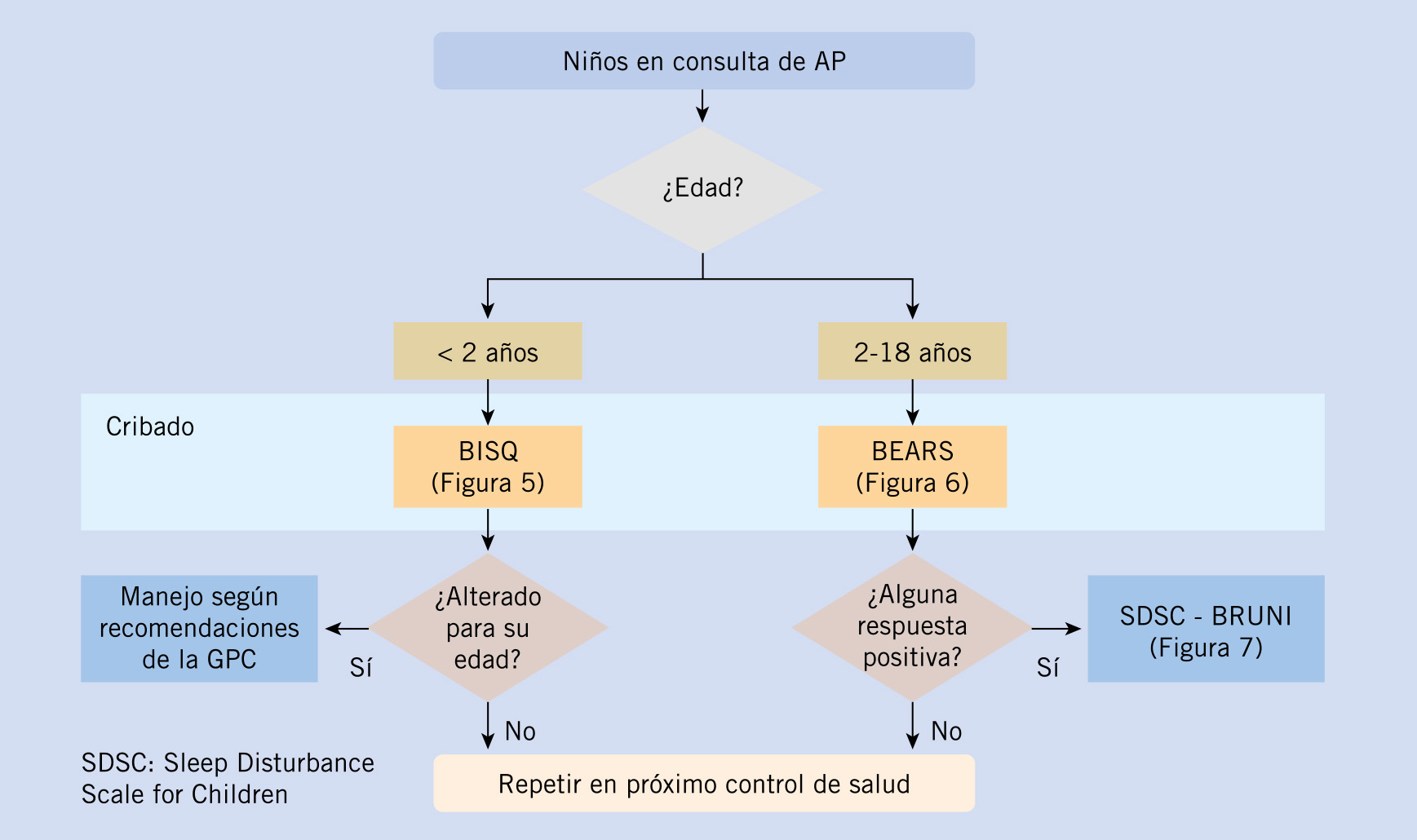
Una codificación psicopedagógica adecuada dentro de la dimensión “alumnos con necesidades específicas de apoyo educativo” (n.e.a.e), al presentar dificultades de aprendizaje de etiología mixta nos permite mejorar la comprensión e iniciar la intervención apenas experimenten las primeras dificultades académicas, además de pre-identificar objetivamente los posibles desajustes de aprendizaje, al tiempo que nos posibilita realizar una valoración funcional a nivel neuropsicopedagógico para responder eficazmente a sus necesidades y los más tempranamente posible [Fig. II]
El objetivo en el contexto educativo no debe ser por tanto “tratar un trastorno” ya que los profesores no son terapeutas, sino ayudar al alumno TDAH a minimizar sus posibles factores de riesgo, porque como se ha mencionado con anterioridad, las dificultades que presentan estos menores son recuperables siempre que seamos capaces de separarlas radicalmente del “fracaso” propiamente dicho, que supone una ruptura. Y más aún, si tenemos en cuenta que las conductas disruptivas que manifiestan la mayoría, suelen reflejar los intentos por adaptarse al medio escolar con los recursos personales de que disponen y que todos los problemas que presentan tienen zonas visibles (conductas) e invisibles (emociones y pensamientos), por lo que es imprescindible tratar de escanear todo minuciosamente para diferenciar objetivamente síntomas de causas, ya que una misma conducta puede deberse a diferentes causas y perseguir consecuencias disímiles, y por tanto precisar ayudas, intervenciones o tratamientos diferentes. Además no debemos olvidar que a estos alumnos en la mayoría de las ocasiones no les interesa ser conscientes de sus necesidades y dificultades.
Principios psicopedagógicos válidos
Hay que atender a lo que ya saben los alumnos para generar conexiones con el nuevo contenido que hay que aprender, pues así aprendemos todos. Es imprescindible motivarles hacia el aprendizaje a partir de prácticas educativas proactivas e inclusivas donde puedan sentir que avanzan.
La “materia prima” con la que trabajamos y aprendemos es el adolescente que tiene emociones “siente” y razones “piensa”.
Cualquier proceso de aprendizaje debe realizarse siempre en pequeños pasos y con ayudas apropiadas a cada momento para no generar lagunas atendiendo a su zona de desarrollo próximo (Vigotski, 1978). Además, todo el contenido que queremos enseñar debe tener sentido y significatividad para quien lo aprende, y el alumno debe saber para que le puede ser útil y entender su funcionalidad. Aprendemos mejor cuando hacemos una reflexión sobre cómo hemos aprendido (metacognición) y retenemos con mayor calidad aquellos contenidos para los cuales tenemos una actitud favorable (motivación intrínseca) o para los que hemos hecho un esfuerzo cognitivo en su aprendizaje.
Asimismo, debemos tener en cuenta también que no es posible aprender algo que esté por encima del propio nivel de desarrollo cognitivo del alumno y que es necesario desarrollar una memoria comprensiva que les permita obtener todo aquel conocimiento que precisan para resolver aquellos problemas que se les puedan plantear.
En cuanto al aprendizaje de valores y comportamientos en los adolescente con TDAH, es necesario recalcar que sólo los van a poder aprender e interiorizar a partir de espacios donde les sea posible tomar posiciones y reflexionar sobre situaciones vividas o modelos ejemplares, porque a estas edades, la implicación emocional y las experiencias son determinantes en el paso hacia la autonomía y eficacia moral. Respecto al aprendizaje de procedimientos, es fundamental trabajar la práxis a través de ejemplos que les permitan ejercitarse de lo más simple a lo más complejo, hasta dominarlos. En cambio, los conceptos, necesitan construirlos estableciendo conexiones a partir de su aplicación, relación y comparación.
Los procesos de aprendizaje
Pueden entenderse como los sucesos internos que implican una manipulación de la información entrante en el acto de aprendizaje (Beltrán, 1993).
I. Sensibilización: El inicio de cualquier experiencia debe partir de un proceso de sensibilización de carácter afectivo emocional. Cada adolescente con TDAH presenta unas expectativas, realiza unas atribuciones sobre su éxito o fracaso, posee un determinado nivel de ansiedad y tiene unas actitudes específicas favorecedoras o limitadoras que condicionaran el desarrollo de su propio aprendizaje.
II. Atención: Una vez que se muestra motivado comienza el proceso de atención, que es imprescindible para que se produzca un correcto procesamiento de la información. De todos los estímulos que está recibiendo, deberá ser capaz de seleccionar aquellos relevantes para la tarea y excluir los estímulos distractores.
III. Adquisición: Este proceso se compone de tres subprocesos. En el primero debe producir comprensión del material seleccionado e interpretarlo correctamente, en el segundo debe se capaz de retener y almacenar esa información para luego poder ser utilizada y finalmente se produzca la transformación de la información relacionándola con materiales ya acumulados.
IV. Personalización y control: Este proceso es fundamental para el aprendizaje, pues el adolescente con TDAH tiene que asumir su responsabilidad sobre el mismo, confirmar el valor de la información y extender su aplicación de forma crítica y creativa.
V. Recuperación: El material que había sido almacenado en la memoria se vuelve accesible. Si este proceso no ocurriera y la información no pudiera ser recuperada, los materiales carecerían de valor causando una pérdida de significatividad y retención. Para que se produzca una recuperación efectiva debe asegurarse en mayor medida su previa organización y categorización.
VI. Transfer: Una vez que el material puede ser recuperado eficazmente, debe ser posible realizar una aplicación del mismo en nuevos contextos, diferentes a aquellos donde fue aprendido porque el aprendizaje que queda circunscrito a un marco concreto tiene escasa utilidad.
VII. Evaluación: Se comprueba que los objetivos iniciales propuestos se han conseguido correctamente y se valora el grado de consecución de los mismos. Este proceso está íntimamente relacionado con el de sensibilización, pues en función de los resultados, cambiarán las expectativas, atribuciones y afectos que el adolescente con TDAH muestra hacia la tarea y el aprendizaje.
Un aprendizaje superficial, que no parte de los conocimientos que tienen los alumnos, que no se enraíza en contenidos significativos, será una ocasión perdida, ya que no podrá ser transferido y deberá iniciarse de nuevo todo el proceso. Por ello, es importante que el profesor destaque los aspectos semejantes que tienen unos contenidos con otros, tanto a nivel de concepto como de procedimiento con el objeto de buscar la aplicabilidad porque si logra aumentar la similitud y los rasgos de dos situaciones semejantes, la probabilidad de que se produzca el transfer aumentará significativamente.
Estrategias de aprendizaje
Todos los procesos anteriores constituyen las metas de las diversas estrategias de aprendizaje, es decir; las reglas o procedimientos que permiten tomar las decisiones adecuadas respecto al aprendizaje para lograr con eficacia el objetivo atendiendo al progreso personal del alumno en cada momento.
En el caso del alumnado adolescente con TDAH podemos utilizar y adaptar algunas de las descritas por Beltrán como las más eficientes:
I. De apoyo: van dirigidas a la sensibilización del alumno TDAH para favorecer la relación afectiva que se estable en cualquier proceso de aprendizaje y sirven para mejorar la motivación, las actitudes y el afecto.
II. De procesamiento: Favorecen el aprendizaje significativo y se refieren a la codificación, comprensión, retención y reproducción del material de aprendizaje.
III. Metacognitivas: Están directamente relacionadas con procesos de planificación, autorregulación, control y la evaluación. Su uso también permite poder planificar y supervisar las acciones de las estrategias cognitivas con una doble función: el conocimiento del estado de variables personales y contextuales en cuanto a la estrategia y la tarea; y la función de control y regulación de la conducta, por lo que en el los adolescentes con TDAH desempeñan un papel esencial.
IV. De personalización de conocimientos: Se vinculan con el pensamiento crítico (decide qué hacer y qué creer), el creativo (dirigido a nuevas formas de analizar y transformar la información), los procesos de recuperación de la información y el transfer de los aprendizajes.
En sí, la enseñanza propiamente dicha constituye una interacción de naturaleza dinámica entre el alumno, el profesor, el currículo y sus conocimientos previos. Por otra parte, la unidad de aprendizaje en el adolescente con TDAH siempre debe incluir el estímulo discriminativo, la respuesta y la consecuencia, tanto del alumno como del profesor, y la manera en que interactúan porque si cualquier componente está ausente en el alumno o en el docente, la unidad nunca va a poder ser completa ni eficaz.
La búsqueda de soluciones mediadas respecto a las estrategias implica tener en cuenta que las estrategias entrenadas en programas específicos no son posteriormente empleadas por los alumnos con TDAH de forma espontánea y que en la mayoría de los casos, quedan exclusivamente vinculadas al centro de aprendizaje en el que se adquirieron. Por ende, es preciso estimular la aplicación de la estrategia en diversos contextos de forma continuada hasta que pertenezca al conjunto de herramientas que de modo natural emplea el adolescente para resolver problemas y sea capaz de aplicarla a nuevas situaciones. Para ello, es necesario que la instrucción contribuya al transfer, mostrándoles siempre el valor del proceso, fomentando la personalización y ofreciéndoles oportunidades e incentivos para la reflexión y la práctica. Asimismo, también es muy importante comenzar el proceso de transfer con aquellas situaciones cuyos contextos de aplicación académicos o sociales son iguales o próximos al contexto origen para poder ir trasladándolo progresivamente a otras situaciones, cuyos contextos de aplicación son diferentes o más distantes del contexto inicial del aprendizaje.
Factores personales que condicionan el uso inadecuado de estrategias de aprendizaje
Los propósitos inmediatos inadecuados que describen las actitudes ante la tarea de los adolescentes con TDAH junto con las metas finales inapropiadas suelen interactuar dando lugar a un proceso de estudio sin estrategias adecuadas que repercute desfavorablemente en el aprendizaje (Alonso, 1993).
Con frecuencia los alumnos con TDAH no supervisan el grado de comprensión de lo aprendido y eso les limita significativamente en la búsqueda y utilización de estrategias de aprendizaje alternativas y eficientes. A más de, la carencia de una base adecuada de conocimiento motivada por lagunas o brechas cognitivos-emocionales que se han ido acumulando a lo largo de toda su historia escolar o por automatizaciones incorrectas, son otra consecuencia que también les impide utilizar estrategias de forma eficaz. El desconocimiento de las estrategias apropiadas en estos alumnos, promueve también el uso de rutinas sobreaprendidas que a veces pueden producirles algún resultado aunque tienen la tendencia a utilizar “estrategias primitivas” que les permiten realizar trabajo pero generándose ellos mismos obstáculos que les vuelven a impedir utilizar convenientemente las estrategias (Al resumir un texto, lo que suelen hacer es copiar literalmente fragmentos del mismo sin elaborarlo con sus propias palabras ni modificar ninguna idea). Igualmente, el desconocimiento de las condiciones para emplear una estrategia que ya poseen es algo bastante frecuente, y en determinados asuntos no son capaces de aplicar las estrategias correctas porque en la mayoría de las ocasiones no saben identificar cuando se dan las condiciones óptimas para su aplicación.
Por ello, no podemos dejar de tener en cuenta que cuando un adolescente con TDAH se enfrenta a un aprendizaje lo hace con un propósito determinado y con una idea más o menos precisa de lo que debe aprender y hacer para conseguirlo. Además, el tipo de metas académicas que persiguen influye tanto en el desarrollo como en la puesta en práctica de las estrategias pertinentes, por lo que les va a requerir ciertas dosis de esfuerzo y perseverancia para demostrar su competencia, y en demasiadas ocasiones se refugian en la idea de que a “mayor esfuerzo menor capacidad”, con lo que no va ser ésta, una peculiaridad de su conducta académica.
Atribuciones causales de éxito y fracaso
¿El factor causal al que atribuyen el éxito o el fracaso los alumnos con TDAH se encuentra bajo su control o por el contrario es incontrolable?
Según Weiner son múltiples las causas a las que se puede recurrir para explicar los resultados de éxito o fracaso en contextos educativos, pero la capacidad, el esfuerzo, la dificultad en la tarea y la suerte son las que podemos considerar como más relevantes y destacadas para el caso del alumnado adolescente con TDAH.
I. Dimensión interna vs externa: Desde el punto de vista del adolescente con TDAH que hace la atribución, está claro que cualquier factor causal puede considerarse que está dentro de la persona o fuera de ella. De esta forma, mientras la capacidad y el esfuerzo son considerados factores internos, la suerte y la dificultad de la tarea son factores externos.
II. Dimensión estable vs inestable: Preliminarmente debemos tener claro que una causa estable es aquella que se percibe como inalterable con el paso del tiempo. Por lo que en este sentido, podemos considerar la capacidad como estable, ya que normalmente nuestros niveles permanecen constantes, en cambio el rendimiento puede variar en función de otros factores de naturaleza inestable como por ejemplo el esfuerzo.
III. Dimensión controlable vs incontrolable: Lo más relevante a tener en cuenta en esta dimensión respecto al adolescente con TDAH, es que no necesariamente las causas internas tienen porque ser siempre controlables, porque aunque haya personas que defiendan que la capacidad pueda considerarse fija y permanente, está claro que lograr o no lograr aplicar parte de las capacidades que tienen, no conlleva que ciertos factores externos puedan estar bajo su propio control.
Secuencia motivacional
Una secuencia motivacional comienza siempre con un resultado y una reacción afectiva inmediata por parte del adolescente con TDAH produciéndose una valoración inicial de los resultados. Estas primeras reacciones serán de satisfacción en el caso de que el resultado sea positivo y de desánimo o frustración si es negativo. A continuación, sobre todo si el resultado es inesperado, negativo o importante para el alumno, éste se preguntará acerca de las causas que han determinado dicho resultado (Weiner, 1985).
En la selección de la etiología que provoco tales resultados, influyen una serie de antecedentes o variables causales que englobarían todas aquellas experiencias significativas para el alumno, y que tienen relación más o menos directa con el resultado obtenido, incluyendo factores tan relevantes como la historia personal de cada uno, el autoconcepto, el rendimiento y sus tendencias autoprotectoras.
“Descubrieron que tenía TDAH, pero quizás era yo quien estaba dentro del TDAH”
El siguiente paso lo constituirían las atribuciones que el adolescente con TDAH realiza para explicar el resultado, siendo la capacidad, el esfuerzo, la dificultad de la tarea y la suerte, las causas más frecuentes a las que suelen atribuirle los éxitos y fracasos escolares, tal y como se ha aludido con anterioridad, aunque esto no quiere decir, que no coexistan otra serie de factores o variables causales a los que pueden recurrir con frecuencia para tratar de explicar determinados resultados académicos, como son la satisfacción en el aula, el estado de ánimo, la fatiga o la atención que reciben por parte del profesor.
En función de cada una de las diferentes dimensiones causales, las consecuencias psicológicas a nivel cognitivo y afectivo en el adolescente con TDAH van a ser distintas (orgullo, confianza, autoestima, motivación vs desánimo, ira, desesperanza, culpa), lo cual se traslada también a consecuencias comportamentales con un mayor aumento o disminución respecto a sus niveles de implicación para alcanzar la conducta de logro.
Y en este sentido, sería recomendable poder trabajar en mayor medida sobre los resultados atribuidos a causas estables al ser anticipados como más probables en el futuro. que sobre los resultados atribuidos a factores inestables.
Modelo de aprendizaje escolar
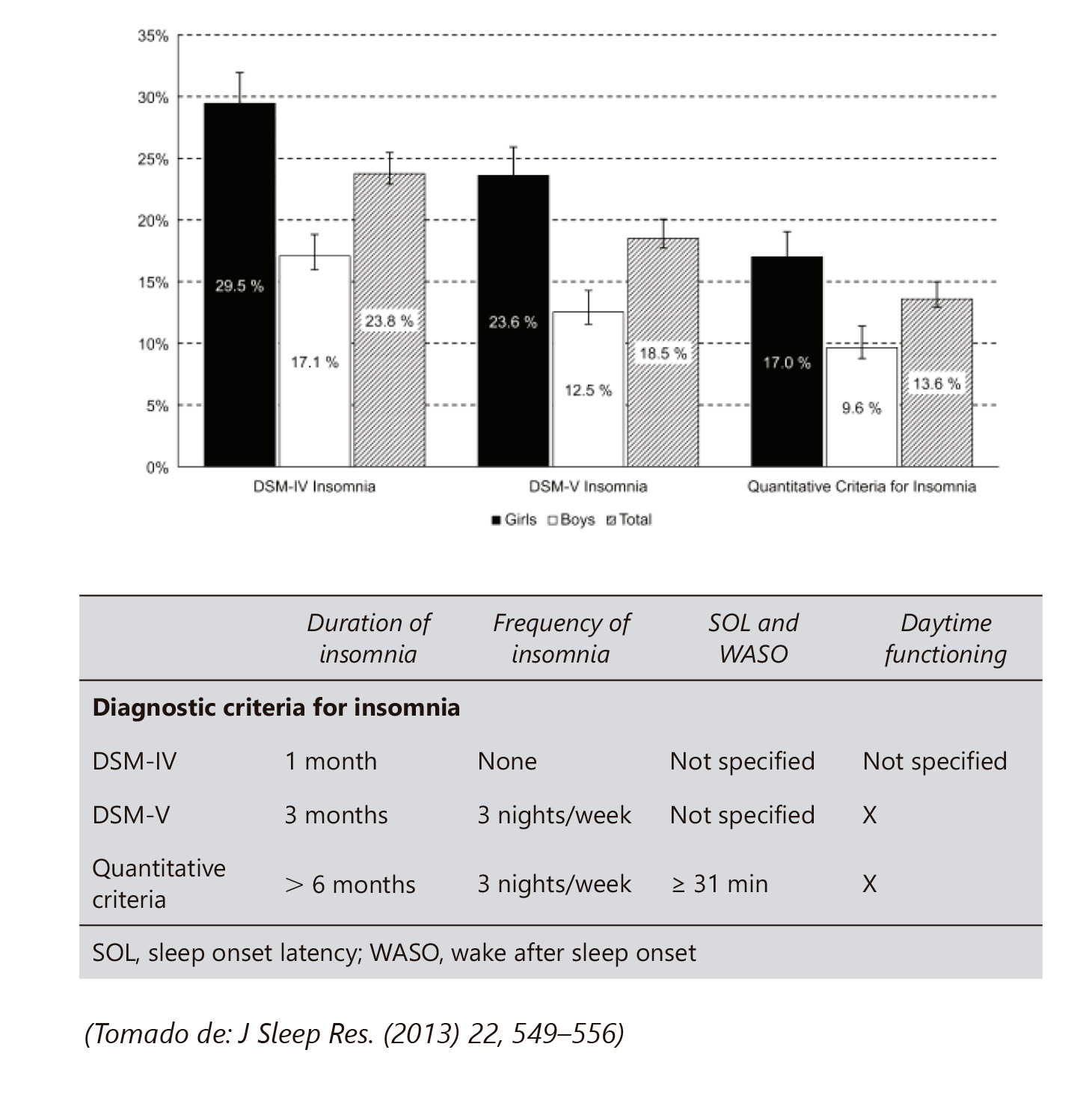
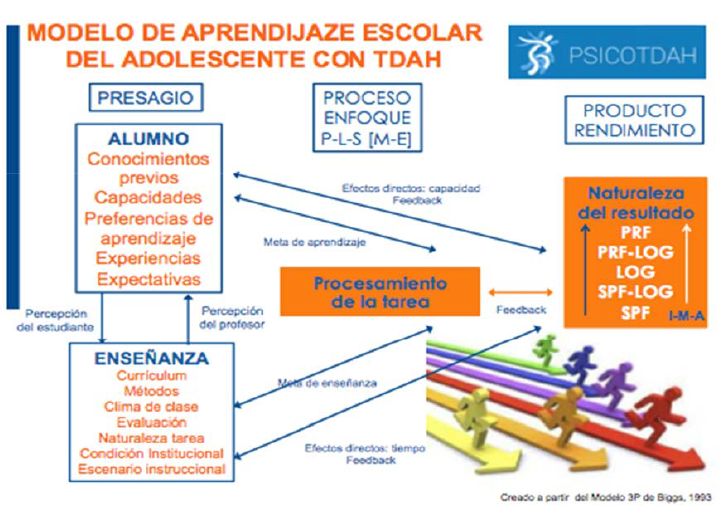
Los factores “Presagio” están integrados por una serie de variables que existen previamente al propio acto de aprendizaje y se relacionan con el alumno y el contexto de enseñanza. Se dividen en dos categorías [Fig. III]:
I. Factores del Alumno: Hacen referencia a todas aquellas variables personales relativamente estables y relacionadas directamente con el aprendizaje y sus características, aunque también engloba el sentido de predisposición para implicarse en las actividades académicas.
II. Factores de la Enseñanza: están relacionados con variables contextuales bajo el control del profesor o de la propia Institución escolar y desempeñan un papel fundamental sobre la adopción de un determinado enfoque de aprendizaje por parte del alumno.
Como se puede advertir, ambos factores actúan recíprocamente, por lo que las percepciones que hacen los profesores sobre los motivos y capacidades de sus alumnos influyen en sus decisiones de enseñanza, del mismo modo que las percepciones que realizan los adolescentes con TDAH respecto al contexto de enseñanza, afectan también directamente a sus predisposiciones y motivos para el aprendizaje, así como a sus decisiones de acción inmediatas.
El propósito de este modelo es tratar de favorecer el incremento del meta-aprendizaje, de forma constructiva entendiéndose como tal el proceso metacognitivo particularmente implicado en el aprendizaje y conectado directamente con la “conciencia” del alumno con TDAH tomando como referencia los motivos que le capacitan para controlar, seleccionar y desplegar estrategias eficaces. Asimismo, le ha de permitir aprender a decidir con qué estrategia general puede manejar o dirigir la tarea en el contexto escolar y desarrollar conocimientos tácticos en torno a qué procesos cognitivos son los más adecuados para el procesamiento eficaz de la tarea.
La principal ventaja de este modelo, es que nos permite que el producto del aprendizaje y el rendimiento puedan ser descritos y evaluados en todo momento de forma cuantitativa, cualitativa e institucional, destacando la importancia de los resultados afectivos referidos a los sentimientos de los adolescentes con TDAH en cuanto a las experiencias de aprendizaje. Además, el feedback de todas estas fuentes tiene importantes efectos sobre las expectativas, la motivación, la implicación y la toma de decisiones tanto de los alumnos como de los profesores (Biggs, 1989).
Decálogo de “Necesidades no tan especiales”
I. Entender lo que me dicen y que me entiendan.
II. Que me escuchen, que me hablen y que me demuestren que puedo confiar en ellos.
III. Que los demás confíen en mí y me ayuden a desarrollar mi historia personal ofreciéndome mayor responsabilidad en la familia y en la escuela.
IV. Sentirme útil, que me enseñen a aprender y me ayuden a formarme académicamente.
V. Que me enseñan a compartir sentimientos y emociones con los demás (alfabetización emocional).
VI. Que los profesores me presten atención, me respeten y aprendan a comunicarse conmigo al igual que lo hace mi familia.
VII. Que me enseñen a pensar y me ayuden a expresarme antes, durante y después de una actividad o tarea.
VIII. Que me enseñen a focalizar correctamente mi atención (alfabetización atencional) y me estimulen con experiencias de éxito donde pueda transferir lo aprendido.
IX. Entrenamiento metacognitivo mediante estrategias comprensivas y motivadoras.
X. Que el profesor facilite la comunicación con mis compañeros y me demuestre una gran seguridad y confianza en que puedo aprender.
Como podemos advertir, se trata simplemente de derechos fundamentales que necesitamos todas las personas para sentirnos eficaces y alcanzar un desarrollo integral óptimo. Y en este sentido, tanto desde la propia institución escolar como desde las demás disciplinas implicadas en el TDAH, debemos promover e impulsar todas aquellas acciones que sean precisas para garantizar la inclusión educativa de estos alumnos y que sean capaces de satisfacer sus necesidades y compensar sus dificultades.
Conclusiones
Enmarcada esta visión, es evidente que el desafío que nos plantean los adolescentes con TDAH requiere una reflexión y aprendizaje continuo por parte de todos, por lo que no pueden existir francotiradores entre las diferentes disciplinas si queremos ofrecerles una respuesta educativa inclusiva y eficaz que les permita disfrutar de oportunidades de aprendizaje y participación en un contexto de valoración de su individualidad tanto en el ámbito escolar, como familiar y social.
El camino del fracaso se inicia en el propio alumno, pero no es el quien lo desencadena porque el alumnado individual y colectivamente “es como es” y al menos en la Educación Secundaria Obligatoria tenemos que estar capacitados para construir a partir de lo que nos viene dado, ya que el déficit o desajuste que se puede detectar en un alumno con TDAH debe ser necesariamente el objetivo a acometer, en vez de limitarse simplemente a constatarlo. Sobre todo, si tenemos en cuenta que el “fracaso escolar” supone detener, obstaculizar o incluso anular el cumplimiento de un derecho básico y universal como es la educación.
Los resultados afectivos referidos a los sentimientos desempeñan un rol esencial respecto a las experiencias de aprendizaje porque el acto de aprender cómo proceso de construcción de conocimientos que desarrolla el adolescente con TDAH en el contexto académico, no queda reducido al plano estrictamente cognitivo, sino que abarca también la vertiente afectiva y motivacional del mismo, con lo cual tenemos que asumir objetivamente, que la construcción de significados debe implicar siempre al alumno en su totalidad e integridad.
La combinación motivo-estrategia es el elemento clave para comprender las relaciones entre las interacciones del adolescente TDAH y su proceso de aprendizaje, por constituir la base del constructo de la perspectiva de aprendizaje, al ofrecernos las mayores posibilidades de conocer cómo los alumnos abordan una determinada tarea de aprendizaje (motivos, intenciones, grado de implicación, recursos cognitivos empleados, calidad de los resultados, etc.), y permitirnos descubrir con objetividad su “forma de aprender”.
Para que tenga lugar un verdadero aprendizaje, se debe crear un clima en el que se sientan identificados con la tarea que realizan y se vean competentes y abiertos tanto a experiencias de éxito como a la mejora permanente.
La enseñanza debe ofrecer siempre un diseño abierto, flexible e inclusivo en el que haya posibilidades de modificar lo planificado si lo requiere el alumno con TDAH o la propia dinámica de clase, y donde el adolescente pueda elegir, optar y seleccionar en función de sus capacidades e intereses personales, atendiendo a que el centro de interés debe estar en el que aprende y no, tanto, en el que enseña. Además, enseñar no es sólo dar clase, sino cualquier cosa que podamos hacer para ayudar y motivar a los adolescentes con TDAH a aprender, sin causarles ningún daño y creando las condiciones óptimas en las que todos consigan convertir en realidad su potencial de aprendizaje.
Tablas y figuras
Figura 1. La complejidad sistemática de la práctica educativa
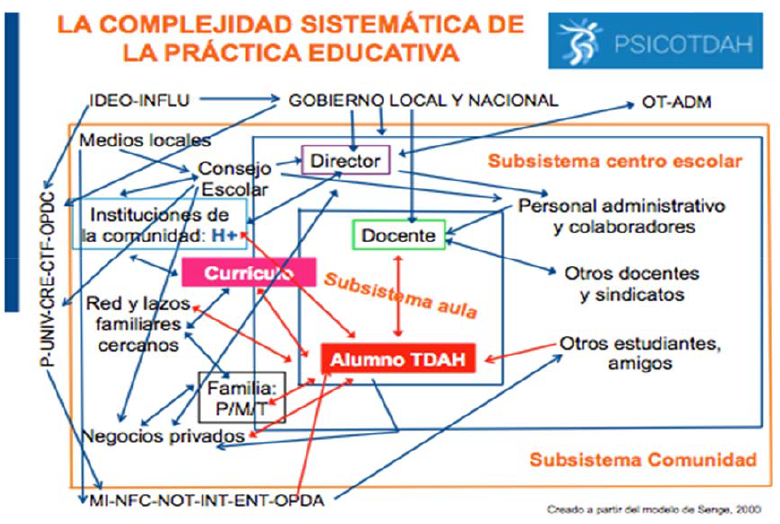
Figura 2. Codificación psicopedagógica del alumnado TDAH
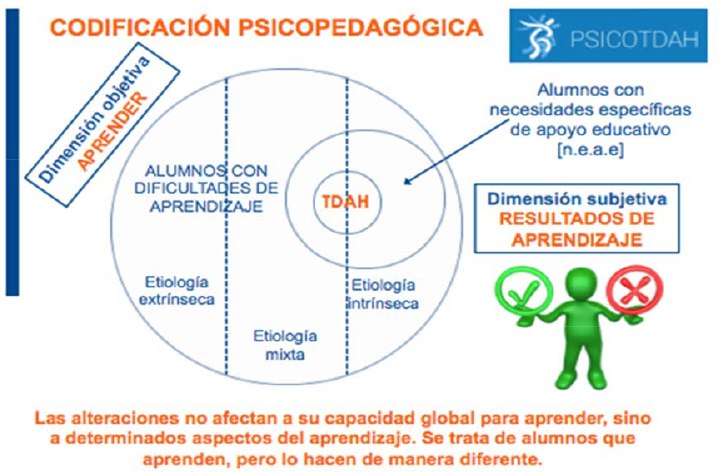
Figura 3 Modelo de aprendizaje escolar del adolescente con TDAH
Bibliografía
1. Alonso, J. Motivación y estrategias de aprendizaje: Determinantes contextuales e influjo recíproco. En C. Monerero (Compil). Las estrategias de aprendizaje: Procesos, contenidos e interacción. Barcelona: Ediciones Domènech; 2003.
2. Barkley, R.A. Murphy KR. Attention-deficit Hyperactivity Disorder: A Clinical Workbook (3ª edición). New York: Guilford; 2006.
3. Beltrán, J. Procesos, estrategias y técnicas de aprendizaje. Madrid: Síntesis; 1993.
4. Biggs, J.B. The role of metalearning in study processes. British Journal of Educational Psychology 1985; 55: 185-212.
5. Biggs, J.B. Approaches to the enhancement of tertiary teaching. Higher Educational Research and Development 1989; 8: 7-25.
6. Biggs, J.B. What do inventories of students learning processes really measure? A theorical review and clarification. British Journal of Educational Psychology.1993; 63:3-19.
7. Catalá-López F, Peiró S, Ridao M, Sanfelix-Gimeno G, Genova-Maleras R, Catalá MA. Prevalence of attention deficit hyperactivity disorder among children and adolescents in Spain: a systematic rewiew and meta-analysis of epidemiological studies. BMC Psychiatry. 2012 Oct 12; 12:168.
8. Early School Leavers: Understanding the Lived Reality of Student Disengagement from Secondary School. Informe del Hospital for Sick Children the Ontario al Ministerio de Educación y formación. Toronto. 2005. In: http://www.edu.gov.on.ca/eng/parents/schoolleavers.pdf
9. Gimeno Sacristán, J. En busca del sentido de la educación. Madrid: Ediciones Morata; 2013.
10. Miranda A. Manual práctico de TDAH. Madrid: Editorial Síntesis; 2011.
11. Popham, WJ. Moderm Educational Measurement: Practical Guidelines for Educational Leaders. 3ª edition. Needham Heightd, MA. Allyn & Bacon: 2000.
12. Quintero J,. Trastorno por déficit de atención e hiperactividad. Situación en España. [homepage en internet] 2013 [Fecha de acceso marzo de 2014] Disponible en: http://www.mecd.gob.es/dctm/cee/noticias/tdahquintero130313.pdf?documentId=0901e72b815c43f3
13. Senge, P. Shools that learn. Doubleday. Nueva York: 2000 (Trad. cast.: Las escuelas que aprenden. Barcelona. Granica).
14. Vidal Prado,C. Veinticinco años de libertades educativas. Revista de Derecho Político, núm. 58-59, 2003-2004, págs. 193-213.
15. Vigotski, L.S. Pensamiento y lenguaje. Madrid: Paidós; 1978.
16. Weiner, B. An atributional theory of achievement motivation and emotion. Psychological Review; 1985: 92: 548-573.
17. Young S, Fitzgerald M, Postma MJ. TDAH: hacer visible los invisible. Libro Blanco sobre el trastorno por déficit de atención con hiperactividad (TDAH): propuestas políticas para abordar el impacto social, el coste y los resultados a largo plazo en apoyo a los afectados. Shire AG, con el apoyo del European Brain Council (EBC) y GAMIAN-Europe (Global Alliance of Mental Illness Advocaty Networks). 2013.