La Sociedad Española de Medicina de la Adolescencia (SEMA) felicita al Dr. Germán Castellano Barca
La Sociedad Española de Medicina de la Adolescencia (SEMA) felicita al Dr. Germán Castellano Barca
Recientemente, nuestro compañero el Doctor Germán Castellano Barca, pediatra de Torrelavega, ha sido reconocido como Hijo Ilustre de esta ciudad, y titular de una de sus calles por decisión unánime de la Corporación Municipal, a instancias de la “Asociación Quercus” (Reconocimiento a la tarea y, más justamente, a la persona).
Este tipo de agradecimientos colectivos no se reconocen con demasiada frecuencia en el lugar donde vive y trabaja la persona durante toda su vida. Sin embargo, hay algunas personas que van ganando un prestigio general por su trabajo y, además, el cariño de los demás por su carácter y su manera de ser y estar en la comunidad.
Germán Castellanos nació en Cartes (Cantabria). Nieto del Dr. Millán Barca, médico a la sazón de este pueblo y primo de D. Severo Ochoa. Con su abuelo visitaba a los enfermos unas veces en coche y otras a pie. Esta experiencia le abrió su interés por la Medicina. Estudió bachiller en el Instituto Marqués de Santillana de Torrelavega, y después Medicina en la Universidad de Valladolid, donde dio los primeros pasos en la Pediatría de la mano del Profesor Domingo Vega. Posteriormente continuará las enseñanzas en la medicina infantil en la escuela del Profesor Guillermo Arce y del Prof. Francesc Prandi, de quienes guardará siempre un profundo agradecimiento y gran admiración.
De su personalidad destacan ciertos valores humanos que no siempre abundan: la modestia, la discreción, los silencios, la observación el respeto. Quizá sea timidez su hablar en tono bajo, como si temiera faltar a alguien. Disfruta con su ‘consulta joven’ atendiendo a los adolescentes, conversando con sus amigos pediatras, visitando con sus nietos las pajareras, cuidando el jardín y gozando de la naturaleza de Cantabria (‘su Cantabria por el mundo’, gracias a cómo difunde en cualquier ocasión las bellezas de su tierra).
En enero de 2009 algunos asistimos al homenaje de su ciudad como “torrelaveguense del año”, y en el discurso de agradecimiento terminó con una frase de San Agustín: “si necesitáis una mano, yo tengo dos”. Esta disposición a la ayuda y a la colaboración ha sido, y es, una característica esencial de su personalidad.
A nivel profesional, además de su trayectoria por todos conocida, fue Presidente de la SEMA desde octubre de 2004 hasta marzo de 2012, y durante su mandato se potenciaron de forma importante las relaciones internacionales con Hispanoamérica, Italia y Portugal. Presidió durante varios años el Comité de Adolescencia de la Asociación Latino-Americana de Pediatría (ALAPE).
La SEMA se suma a este reciente y merecido reconocimiento, y le felicita por haber logrado ser un ferviente apóstol de su terruño (Cantabria) y un gran pediatra en su tierra. Germán, qué bien lo has sabido hacer, curando, cuidando, previniendo, aconsejando, consolando. ¡Enhorabuena! Pasearemos por la Calle Germán Castellanos con el orgullo de haber compartido un trazo de nuestra vida contigo.
Junta Directiva de la SEMA
Noviembre de 2020
Libro MEDICINA DE LA ADOLESCENCIA Atención Integral. 3a edición
Libro MEDICINA DE LA ADOLESCENCIA Atención integral. 3ª edición.
Editores:
M.I. Hidalgo Vicario
L. Rodríguez Molinero
M.T. Muñoz Calvo
3ª Edición Ergon 2020
En estos tiempos de comunicación a través de Internet, reuniones no presenciales y utilización de plataformas virtuales para la docencia, es un placer y un privilegio poder disponer de un buen tratado impreso sobre Pediatría como es el libro “Medicina de la Adolescencia. Atención Integral”, editado por María Inés Hidalgo Vicario, Luis Rodríguez Molinero y María Teresa Muñoz Calvo con el respaldo de la Sociedad Española de Medicina de la Adolescencia (SEMA).
Esta tercera edición, que actualiza, amplía y mejora las anteriores de 2004 y 2012, contiene 158 capítulos estructurados en XXII secciones que abarcan todo el amplio espectro de problemas relacionados con el adolescente incluyendo enfermedades orgánicas, relaciones sociales, salud mental y trastornos psicológicos, sexualidad, atención en urgencias, toxicología, etc. El libro incorpora además 17 anexos sobre historia clínica, cuestionarios y escalas, técnicas diagnósticas, dismorfología, material educativo y recursos de internet, todos ellos de evidente utilidad para la práctica diaria asistencial.
El libro está magníficamente publicado por la Editorial Ergon con inclusión de tablas de fácil comprensión, esquemas, figuras e ilustraciones en blanco y negro y en color, un índice apropiado y un número razonable de referencias por capítulo. Un gran número de autores de múltiples instituciones españolas con experiencia en los distintos campos, así como algunos colaboradores extranjeros de prestigio, han contribuido a la elaboración y redacción de los capítulos que ofrecen de este modo una visión multidisciplinar de la patología de la adolescencia.
Se trata de una excelente aportación a la literatura pediátrica por la que hay que felicitar a los tres editores que han llevado a cabo un exitoso trabajo de diseño y coordinación.
En Oviedo a 10 de octubre de 2020.
Fernando Santos Rodríguez
Catedrático de Pediatría, Universidad de Oviedo.
Director del Área de Gestión Clínica de Pediatría, Hospital Universitario Central de Asturias.
Adolescente y cuidados paliativos: conceptos esenciales y situación en tiempos de COVID-19
Adolescente y cuidados paliativos: conceptos esenciales y situación en tiempos de COVID-19
I.de Noriega Echevarría(1), A.González Peña(2), R.Martino Alba(3)
(1)Especialista en Pediatría y sus Áreas Específicas. Máster Universitario en Cuidados Paliativos Pediátricos.(2)Trabajador Social. Unidad de Atención Integral Paliativa Pediátrica de Madrid (UAIPPM).(3)Jefe de Sección. Unidad de Atención Integral Paliativa Pediátrica de Madrid (UAIPPM).(1,2,3)Hospital Infantil Universitario del Niño Jesús, Madrid.
Adolescere 2020; VIII (3): 64-73
Resumen
|
Los cuidados paliativos buscan prestar una atención integral a pacientes con enfermedades incurables y potencialmente mortales y a sus familias. Esto implica abordar no solo sus necesidades físicas, sino también las dimensiones psicológica, social y espiritual de la enfermedad y de su vivencia. En el caso de los pacientes adolescentes, la existencia de una enfermedad grave va a condicionar la experiencia que el adolescente tiene de esta etapa de su vida. Se presenta un caso clínico en el que se explican los principales conceptos de los cuidados paliativos pediátricos, así como un segundo caso en el que se explica la experiencia de una Unidad de Cuidados Paliativos Pediátricos en la atención a pacientes durante la pandemia por COVID-19, así como las repercusiones que ésta tuvo en los pacientes. Palabras clave: Cuidados paliativos; Cuidados al final de la vida; Adolescentes; COVID-19. |
Abstract
|
Palliative care seeks to provide comprehensive care to patients with incurable and life-threatening illnesses and their families. This implies addressing not only their physical needs, but also the psychological, social and spiritual dimensions of the disease and of their experience. In the case of adolescent patients, the existence of a serious illness will condition the adolescent’s experience of this stage of their life. A clinical case is presented in which the main concepts of pediatric palliative care are explained, as well as a second case in which the experience of a Pediatric Palliative Care Unit in caring for patients during the COVID-19 pandemic is presented, including the repercussions that it had on patients. Key words: Palliative care; End of life care; Teenagers; COVID-19. |
Caso 1. Conceptos generales en cuidados paliativos pediátricos
Javier es un paciente de 15 años con distrofia muscular de Duchenne (DMD) grave. Desde los 10 años es dependiente de silla de ruedas para movilizarse y portador de ventilación mecánica no invasiva nocturna desde hace 2 años que tolera bien por insuficiencia respiratoria restrictiva. Presenta un síndrome de Cushing grave con obesidad secundaria por el empleo prolongado de corticoides. En consulta de control con su neumólogo, refiere presentar desde hace 4-5 meses de manera progresiva aumento de sensación de disnea durante el día a la que se une sensación de hinchazón en ambas piernas y mayor cansancio. A la exploración física llama la atención la auscultación pulmonar, que presenta únicamente mínimos crepitantes en ambas bases, no objetivados anteriormente, junto con hepatomegalia y edema fovelar bilateral a la altura de ambos gemelos. ¿Cuál sería su actitud?
Desde un punto de vista puramente “clínico” el manejo diagnóstico de este paciente probablemente no plantee demasiadas dudas. Los signos que presenta, más allá de su insuficiencia respiratoria basal nos hablan de la presencia de una insuficiencia cardiaca de nueva aparición. Probablemente requiere de alguna valoración adicional (radiografía, ecocardiografía…) para confirmar el diagnóstico. Sin embargo, en cuanto al plan terapéutico, es necesario enmarcar la aparición de esta nueva complicación dentro de una enfermedad incurable como es la DMD en la que el desarrollo de insuficiencia cardiaca, más allá de ser un problema “nuevo” puede suponer un riesgo importante para Javier, incluyendo la posibilidad de fallecimiento prematuro. Este debe hacer que nos planteemos la necesidad de responder a las necesidades de Javier no solo desde un punto de vista “técnico” sino valorando en global su situación clínica, especialmente la situación de Javier como adolescente en transición a la vida adulta. Para responder a esta pregunta surgen los cuidados paliativos.
Cuidados paliativos pediátricos: definición, epidemiología y atención
Los cuidados paliativos buscan prestar una asistencia activa e integral a personas de todas las edades con enfermedades graves, especialmente cuando estas personas se encuentran al final de su vida(1). Buscan mejorar su calidad de vida, la de sus familias y cuidadores respetando la dignidad de la persona. En España, se estima que entre 11.000 y 15.000 pacientes menores de 20 años tienen necesidades paliativas(2). En la última década, distintos recursos asistenciales han ido apareciendo a nivel regional en España para ofrecer cobertura paliativa pediátrica.
La clasificación propuesta por la Asociación de Padres de Niños con Enfermedad Terminal de Reino Unido (ACT), estableció cuatro grupos en función de la trayectoria de los pacientes
Por su propia definición, los cuidados paliativos no engloban a una única enfermedad sino a un grupo muy heterogéneo de enfermedades en las que existe la posibilidad de fallecer prematuramente. En este sentido, la clasificación propuesta por la Asociación de Padres de Niños con Enfermedad Terminal de Reino Unido (ACT), estableció cuatro grupos en función de la trayectoria de los pacientes(3). En la Tabla 1 se muestra la modificación de dicha clasificación que se emplea en España (modificada por Ricardo Martino), la cual tiene en cuenta a los pacientes con situaciones agudas amenazantes para la vida y la inclusión de un grupo perinatal por sus características propias.
En este sentido, la enfermedad de Javier, sin ninguna duda se trata de una enfermedad subsidiaria de recibir cuidados paliativos pediátricos. Se trata de una enfermedad de curso progresivo que ha recibido tratamiento durante mucho tiempo para enlentecer la progresión de la enfermedad (grupo 2 de la ACT), pero, al fin y al cabo, incurable. Más allá de los problemas físicos, afectará probablemente a todas las esferas de la vida de Javier y su familia. La siguiente pregunta que nos debemos plantear es: ¿Cuándo deben los pacientes con necesidades paliativas entrar en contacto con especialistas en cuidados paliativos pediátricos?
Inicio de atención paliativa específica: identificación del punto de inflexión
La OMS, en su definición de cuidados paliativos pediátricos propone que estos deberían iniciarse “en el momento del diagnóstico de la enfermedad, independien-temente de que el niño reciba tratamiento dirigido a la enfermedad
La Organización Mundial de la Salud, en su definición de cuidados paliativos pediátricos propone que estos deberían iniciarse “en el momento del diagnóstico de la enfermedad, independientemente de que el niño reciba tratamiento dirigido a la enfermedad”(1). Otras organizaciones internacionales como la Asociación Europea de Cuidados Paliativos también defiende una integración precoz(4) incluso cuando existen opciones curativas para el paciente de manera que se pueda beneficiar de un abordaje integral precoz de sus enfermedades. Sin embargo, distintos estudios, sobre todo en el ámbito de la oncología han puesto de relieve que existen barreras a esta integración precoz(5). Es necesario entender que la atención paliativa no es exclusiva de los profesionales con dedicación específica sino que se debe realizar desde distintos niveles(2):
- Primer nivel: o “enfoque paliativo”. Consiste en atender las necesidades del paciente de modo que se acepte la posibilidad de fallecimiento como acontecimiento vital, sin privarle de lo que necesite para estar bien. Debe ser proporcionado por todos los profesionales que atienden a estos pacientes: pediatra de atención primaria, de urgencias, enfermería, etc.
- Segundo nivel: llevado a cabo por aquellas especialidades en las que la muerte del paciente es un hecho relativamente frecuente (Cuidados Intensivos Pediátricos y Neonatales, Oncología, Neurología…) y en la que los pacientes tienen un nivel de complejidad mayor. Pueden requerir de la asistencia puntual de equipos de cuidados paliativos pediátricos. Incluye la adquisición de competencias más avanzadas como el manejo básico de síntomas o la comunicación de malas noticias.
- Tercer nivel: o atención paliativa pediátrica especializada. Proporcionada a aquellos pacientes en los que la complejidad clínica, personal, familiar o social lo requiera.
En el enfoque paliativo, cualquier profesional que atienda al paciente debería comprender cuál va a ser la evolución previsible, sin dejar de darle todo aquello que fuese bueno para él en cada momento
Por lo tanto, de acuerdo con la definición de enfoque paliativo, cualquier profesional que atienda a Javier debería comprender cuál va a ser la evolución previsible de Javier, sin dejar de darle todo aquello que fuese bueno para él en cada momento. Esto mismo sería aplicable en el caso de que en lugar de tratarse de una enfermedad irreversible, se tratase de una enfermedad curable. Aquellas situaciones en las que no se acepte la posibilidad de fallecimiento pueden conducir a una situación de obstinación médica (no solo terapéutica, sino incluso en algunos casos, diagnóstica) y no aplicar aquellas medidas que pudieran ser buenas para ese paciente podrían dar lugar a una situación de abandono.
Al momento en que el paciente debe pasar a ser atendido por equipos especializados en cuidados paliativos pediátricos, Ricardo Martino propuso la identificación del Punto de Inflexión
En cuanto al momento en que el paciente debe pasar a ser atendido por equipos especializados en cuidados paliativos pediátricos, Ricardo Martino propuso la identificación del Punto de Inflexión (Figura 1)(6). Se trata del periodo de tiempo en la vida del paciente en el que se identifica un cambio de tendencia en la trayectoria clínica de su enfermedad, manifestado como una aceleración en el empeoramiento clínico, disminución de los intervalos libres de síntomas, incremento de los ingresos hospitalarios, ausencia de respuesta a la escalada de tratamientos o recaída repetida de su proceso basal.
En el caso de Javier, la aparición de un problema nuevo (insuficiencia cardiaca) que se puede asociar a un deterioro final de la enfermedad y en el cual no existen opciones curativas, nos marca el paso de este punto de inflexión. La DMD quedaría encuadrada dentro del grupo 2 de la clasificación de la ACT: enfermedad de curso progresiva en la que el tratamiento intensivo consigue prolongar la supervivencia y mejorar la calidad de vida durante un tiempo. Es comprensible que, a lo largo de estos años, la enfermedad probablemente haya afectado a Javier no solo en su componente físico, sino también en la esfera psicológica, social y espiritual. Como ejemplo de aspectos a considerar en la atención integral de un paciente como Javier en el resto de dimensiones podemos plantear algunos ejemplos:
- Esfera psicológica: ¿Cómo afectará a Javier la consciencia de sus limitaciones? ¿Y de su empeoramiento progresivo con dependencia de dispositivos? ¿Cómo afectará a la relación con sus padres? ¿Cómo le afectarán determinados tratamientos (corticoides) a su estado emocional? ¿Cómo le afectará la alteración que la enfermedad y los tratamientos han producido en su cuerpo? ¿Cómo se sentirá Javier en la gestión de su propia salud?
- Esfera social: ¿Cómo afecta la enfermedad a su escolarización (ingresos, dependencia de silla de ruedas, dispositivos…)? ¿Y la relación con sus iguales? ¿Cómo le afectará su limitación para la movilidad? ¿Cómo se verá afectada la vivencia de su sexualidad?
- Esfera espiritual: ¿Cómo afectará la vivencia de su enfermedad a su sistema de creencias? ¿Qué sentido puede darle a su enfermedad? ¿Y a su vida?
En la adolescencia como etapa de transición hacia la vida adulta en la que la persona se define como individuo, la relación con la enfermedad va a marcar en gran medida todas estas preguntas. Sin embargo, cada persona lo vivirá de una manera distinta, ya no solo por la propia enfermedad (es distinta la vivencia que tenía un paciente con una enfermedad crónica que sufre desde los primeros años de vida como la DMD, que la aparición “súbita” de una enfermedad como un cáncer o que una enfermedad con una afectación neurológica grave como una parálisis cerebral infantil) sino también por la propia historia del paciente.
Ante el aumento previsible de complejidad que la situación actual de Javier plantea, sería necesario que iniciase seguimiento por un equipo específico de cuidados paliativos pediátricos, que incluya entre sus miembros a profesionales de medicina, enfermería, psicología y trabajo social(4). Esta transición debería realizarse de manera consensuada con neumología, con cardiología (de cara a valorar el mejor manejo posible de su insuficiencia cardiaca desde un punto de vista sintomático y fisiopatológico) y el resto de especialistas implicados, así como con especialistas en cuidados paliativos y con el propio Javier. Lo ideal hubiera sido que Javier y su familia hubieran entrado en contacto previamente con el equipo de cuidados paliativos. La mayoría de equipos cuentan con la posibilidad de atender a los pacientes mientras están ingresados o en consultas ambulatorias que favorecen incorporar aspectos de la atención paliativa específica antes del paso del punto de inflexión.
Ante el empeoramiento de la situación clínica de Javier se decide iniciar seguimiento por la Unidad de Cuidados Paliativos, que plantea la posibilidad de atenderlo en su programa de hospitalización a domicilio. Su neumólogo se lo comunica a sus padres, pero ellos dicen que no quieren que se informe al paciente ¿Considera que debe informarle? ¿Cómo lo haría? ¿Qué aspectos prepararía de cara a iniciar la atención domiciliaria?
La comunicación es el acto clínico más frecuente. Se debe entender como un flujo bidireccional de información en la que se busca transmitir un mensaje dentro de un contexto. En este sentido, la comunicación de malas noticias, a pesar de ser un acto relativamente frecuente y muy trascendente no suele abordarse de manera formal en la mayoría de currículos formativos de grado de los programas sanitarios o en los programas de formación de especialistas en Ciencias de la Salud. Si bien no hay una manera única de ofrecer información, a modo de resumen, existen algunos protocolos útiles que suelen ser útiles para abordar la comunicación de malas noticias de los cuales ofrecemos un resumen en estos 7 pasos(7):
- Prepararse personalmente para dar la noticia: repasar la información a transmitir y nuestro estado emocional.
- Preparar el contexto de la comunicación: escoger un lugar en el que se respete la intimidad del paciente y su familia, que permita que estén cómodos y en el que no vaya a haber interrupciones.
- Explorar la información que el paciente sabe y la que quiere saber: ambas situaciones pueden abordarse desde el empleo de preguntas abiertas “¿Qué es lo que sabes?” “¿Qué es lo que te preocupa de tu enfermedad ahora?” “¿Quieres que te expliquemos los resultados de la prueba?”.
- Compartir la información: retomando la información de la que dispone el paciente, lanzando un “mensaje de alarma” antes de dar la información relevante. Esta información debe ser clara y sencilla, evitando tecnicismos.
- Facilitar y acoger la expresión emocional: tras dar la información dejar un tiempo de silencio y posteriormente explorar si la respuesta es acorde a la información ofrecida.
- Establecer un plan terapéutico y resolver dudas: como manera de realinear los objetivos y esperanzas del paciente. Debe tener objetivos asequibles con puntos de referencia temporales que tanto el paciente como su familia puedan tener claros.
- Resumen y disponibilidad: como manera de cerrar la entrevista. Ofrecer a responder preguntas más adelante, entendiendo la comunicación como una vía abierta y no como un acto puntual.
Una pregunta fundamental que nos tenemos que responder a la hora de valorar qué información debemos transmitir al paciente es: “¿es necesaria esta información para que el paciente tome decisiones sobre su salud?”
De cara a valorar a quién se debe informar, la Ley Básica Reguladora de la Autonomía del Paciente establece que el titular de la información es el propio paciente(8). Una pregunta fundamental que nos tenemos que responder a la hora de valorar qué información debemos transmitir es: “¿es necesaria esta información para que el paciente tome decisiones sobre su salud?”. A la hora de transmitir información no buscamos solo “pasar” los contenidos de una prueba o una valoración sino hacerlo de manera que el paciente pueda integrarlo y tomar decisiones no solo clínicas sino para el resto de ámbitos de su vida, respondiendo a su vez a las necesidades emocionales que la transmisión de esta información genera. Esto enlaza con el proceso de consentimiento en el menor. En este sentido, la última modificación de la Ley de Autonomía del Paciente establece que el consentimiento por representación no cabe en mayores de 16 años (salvo en caso de riesgo grave para su vida o salud) o menores emancipados y que un paciente menor de esta edad podrá dar su consentimiento si su médico responsable le considera competente.
En este sentido, la preocupación de los padres es razonable: tienen miedo a que la información haga daño a Javier. Cabe explicarles que para Javier puede ser importante conocer su pronóstico vital de cara a poder afrontar el periodo de final de vida y poder decidir sobre sus tratamientos, asustarse lo menos posible ante la aparición de síntomas nuevos, poder realizar despedidas… En cualquier caso, la información debe darse de manera progresiva, pudiendo ser necesarias varias entrevistas, ya que puede haber pacientes competentes que no deseen estar informados, que solo deseen estar informados parcialmente o que requieran tiempo para asimilar determinada información. En la primera entrevista será necesario explorar cuánto quiere saber Javier y hasta qué punto quiere participar en la toma de decisiones, dado que, independientemente de su edad, puede querer delegar determinadas decisiones en sus padres.
Sobre los programas de atención a domicilio, distintos estándares internacionales señalan el domicilio como el lugar preferente de cuidados
Sobre los programas de atención a domicilio, simplemente referir que distintos estándares internacionales señalan el domicilio como el lugar preferente de cuidados(4). En los adolescentes, que el paciente esté en su casa puede ser especialmente relevante ya que no solo se trata de un ambiente en el que el paciente se encuentra más seguro, sino que además le permite mantener una privacidad mayor y un mayor contacto con su realidad. Sin embargo, la atención domiciliaria requiere del establecimiento de un acuerdo bilateral entre el equipo médico responsable y el paciente y su familia. La atención a domicilio debe acompañarse de una planificación anticipada que permita tratar en domicilio situaciones médicas de urgencia y acordar aquellas situaciones en las que el paciente o su familia prefieran ingresar o en las que el ingreso sea necesario para el equipo sanitario.
En el caso de Javier, debemos valorar que posibles problemas pueden aparecer en relación con el manejo de las complicaciones de su enfermedad. No se debe dar nada por hecho y debe valorarse aspectos en los que se presupone que el paciente y su familia se pueden estar manejando adecuadamente. En Javier algunos aspectos a considerar serían:
- Movilizaciones: como llegan a su casa; si viven en un piso, valorar si cuentan con ascensor; como se moviliza por la casa; si cuenta con adaptaciones para el aseo; si cuenta con cama que pueda movilizarse.
- Manejo de dificultades respiratorias: repasar ajustes de la ventilación mecánica y posibles accesorios (aspirador de secreciones, tosedor, dispositivo para nebulizar…); si cuentan con medicación de rescate para la disnea (opioides, benzodiacepinas…).
- Alimentación: valorar si el paciente presenta disfagia, si ha precisado soporte con sonda nasogástrica en algún momento…
- Manejo de procesos intercurrentes: valorar si habitualmente se han manejado en casa o han ingresado. En futuras entrevistas valorar también si el paciente o su familia preferirían que Javier falleciese en su casa o en el hospital.
En este contexto ¿es adecuado mantener la ventilación mecánica no invasiva de Javier?
Cada medida clínica debe responder a un objetivo terapéutico que sea alcanzable para el paciente
La identificación del punto de inflexión es importante porque suele marcar un cambio en el plan terapéutico. Ante cada nueva medida nos debemos plantear si responde al mejor interés del paciente en un ejercicio dinámico de adecuación de medidas, que debe reevaluarse en función del estado del paciente a cada momento. Cada medida clínica debe responder a un objetivo terapéutico que sea alcanzable para el paciente. Así en Javier, el empleo de una ventilación mecánica no invasiva puede seguir sirviendo como objetivo primario al tratamiento de los síntomas molestos asociados a su insuficiencia respiratoria (disnea, astenia, cefalea…), independientemente del efecto de ésta sobre su pronóstico vital si en global le supone un beneficio. Mientras esto sea un objetivo plausible y bueno para Javier, debería valorar mantenerse.
A la hora de abordar la adecuación de medidas debemos considerar varios aspectos(9):
- El abordaje de dilemas éticos requiere del establecimiento de las posibilidades clínicas existentes (antes de resolver un dilema ético se debe resolver el dilema clínico). Solo con un diagnóstico y un conocimiento adecuado de las posibilidades disponibles se podrá llegar a un juicio adecuado.
- Tomar decisiones implica poder elegir entre varios cursos posibles. Es necesario establecer la evolución previsible y la posible toma secundaria de decisiones en función del curso planteado, siendo realistas con los objetivos alcanzables.
- No se puede definir el mejor interés del paciente únicamente atendiendo a la dimensión física de su enfermedad. Una decisión puramente “técnica” puede tener repercusiones sobre el resto de esferas del paciente (p.ej. administrar un tratamiento intravenoso puede requerir permanecer ingresado, limitando el contacto social con personas importantes para el paciente).
- En los pacientes adolescentes el autocuidado y la gestión de la propia salud pueden jugar un papel esencial dentro de su bienestar global.
- A veces es necesario no plantearse elegir entre una decisión “acertada” o “fallida”, sino por la decisión prudente que menos nos limite el curso de acción. Esto puede ayudar a revalorar el plan en función del curso evolutivo de la situación.
En el caso de Javier se nos puede plantear la duda de si una medida como la ventilación mecánica no invasiva está prolongando su vida innecesariamente. Como se ha comentado anteriormente, hay que tener en cuenta que el objetivo terapéutico de la ventilación puede ser el de mejorar la calidad de vida del paciente a través de la disminución de la disnea. Si bien puede que esté prolongando en parte su vida, este objetivo, mientras Javier mantenga una calidad de vida buena para él y la ventilación no le suponga mayor sufrimiento, puede ser bueno.
Javier inicia seguimiento por la Unidad de Cuidados Paliativos. De manera progresiva presenta empeoramiento de su disnea, necesitando durante más horas al día su ventilación mecánica no invasiva hasta hacerse continua. Cada vez se encuentra más somnoliento y asténico a pesar de realizarse ajustes en su medicación. ¿Está indicado mantener la ventilación mecánica no invasiva?
Llegados a este punto la situación de deterioro clínico de Javier ha cambiado. El empeoramiento de su situación clínica requiere de una reevaluación del plan y los objetivos terapéuticos. En este punto sería necesario identificar si nos encontramos en el periodo final de vida de Javier. En esta fase de la enfermedad, el empeoramiento de la situación clínica del paciente puede producir un aumento de la carga sintomática en la que aquellas medidas de soporte que prolongan artificialmente la vida (en este caso la ventilación mecánica, pero también sería aplicable a nutrición, hidratación, antibioterapia…) pueden ir en contra del mejor interés del paciente al prolongar el sufrimiento del paciente.
A la exploración se identifica un latido cardiaco en ritmo de galope, con un pulso periférico rápido y débil, con aumento de hepatomegalia y edemas. Se interpretan estos signos como indicativos de final de vida. Se le explica al paciente y a su familia que el mantenimiento de la ventilación mecánica está contribuyendo a mantenerle despierto y con más disnea. Se acuerda inicio de perfusión de morfina subcutánea para control de disnea y posteriormente se retira la interfaz de la ventilación mecánica comprobando que Javier queda progresivamente más dormido y tranquilo. Fallece en las horas siguientes acompañado por sus padres.
Caso 2. Asistencia sociosanitaria a pacientes con necesidades paliativas ante la pandemia por COVID-19
Manuel es un paciente residente en Madrid, de 14 años, con un daño medular grave causado por un accidente de tráfico hace 3 años que le ha dejado como secuela fundamentalmente una afectación motora con tetraparesia grave, con hipotonía axial e hipertonía de extremidades y dolor secundario en caderas, con mantenimiento de una buena capacidad cognitiva y comunicativa. Vive con su madre y con su abuela materna, recayendo todos los cuidados derivados de su enfermedad en su madre: cambios posturales, fisioterapia respiratoria y motora (que también recibe en el colegio), aseo… La abuela, de 81 años, presenta una fragilidad importante y si bien puede hacerse cargo de las labores básicas del hogar no puede hacerse cargo de los cuidados habituales de Manuel. Por lo demás, mantiene una buena calidad de vida, acude a un colegio ordinario de integración, mantiene un núcleo de amigos estable con los que realiza actividades de ocio. No ha presentado reagudizaciones graves, salvo un ingreso por infección respiratoria que evolucionó bien con soporte con una ventilación mecánica no invasiva. Recibe seguimiento por la Unidad de Atención Integral Paliativa Pediátrica de Madrid (UAIPPM) ambulatoriamente en consultas para control de síntomas (fundamentalmente dolor e hipertonía), si bien ha presentado estabilidad clínica en los últimos meses. Manuel ha expresado en varias ocasiones que, a raíz de los ingresos que tuvo tras el accidente, prefiere permanecer el menor tiempo posible en el hospital.
En el contexto del confinamiento secundario a la pandemia por SARS-CoV-2, llama la abuela para explicar que la madre de Manuel ha ingresado por un cuadro de neumonía bilateral por COVID-19 en el hospital. Su situación no era grave, pero parece que el ingreso durará un mínimo de una semana. Manuel también presenta sintomatología compatible con infección respiratoria leve, sin disnea; la abuela también se considera caso probable por presentar clínica catarral y ageusia sin mayor repercusión clínica. Sin embargo, la abuela está preocupada ya que no puede realizar adecuadamente los cuidados de Manuel, fundamentalmente el aseo para el que hay que movilizarle y los cambios de la cama a la silla ortopédica. Explica que el abuelo paterno (el cual no ha tenido contacto con Manuel y su familia desde el inicio del confinamiento) se ha ofrecido a ir a la casa a hacerse cargo de los cuidados de Manuel, pero están preocupados por un cuadro de posible infección en él, dado que presenta enfermedad pulmonar obstructiva crónica (EPOC) moderada, hipertensión arterial y diabetes mellitus tipo 2 en tratamiento. Han intentado contactar con posibles cuidadoras profesionales, pero no consiguen candidatos ante la presencia de clínica compatible con infección por coronavirus. Pregunta por la existencia de recursos adicionales para ofrecer cuidados a Manuel. ¿Qué le respondería?
La pandemia por SARS-CoV-2 también ha afectado a los pacientes pediátricos con necesidades paliativas. El caso clínico presentado es una adaptación de un caso real que tuvo que atender la Unidad de Atención Integral Paliativa Pediátrica de Madrid (UAIPPM) en Abril de 2020. Esta Unidad cuenta con un equipo interdisciplinar que proporciona atención ambulatoria y domiciliaria 24 horas al día, 365 días al año, así como con planta de hospitalización propia en el Hospital Infantil Universitario del Niño Jesús. Durante la primera oleada de la pandemia por SARS-CoV-2 que ocurrió en Madrid en los meses de Marzo a Junio de 2020, ante el desconocimiento de la posible afección que este cuadro podía tener en nuestros pacientes, se realizó una reorganización de nuestra actividad basada en 4 ejes:
- Mantener la asistencia en la atención domiciliaria: restringiendo las visitas a controles esenciales y fomentando el empleo de telemedicina y de controles telefónicos.
- Protección del equipo: con rotación periódica del equipo sanitario, instauración de teletrabajo en la medida en la que fuera posible y ampliando el equipo domiciliario con material de protección.
- Protección de los pacientes: limitando las visitas hospitalarias de nuestros pacientes y ampliando la visita en domicilio a pacientes que previamente recibían atención ambulatoria en nuestra Unidad.
- Apoyo en la crisis: ante la disponibilidad del equipo, profesionales del equipo participaron en otros recursos sanitarios (atención a residencias de adultos con discapacidad, asistencia en el hospital de emergencia de IFEMA, asistencia a otras Unidades del hospital…).
Esto se pudo hacer gracias a que, en gran medida, la repercusión clínica que tuvo en nuestros pacientes la infección por COVID-19 fue muy baja. Desde el inicio del estado de alarma se explicó a las familias las medidas de aislamiento y los signos de alarma a vigilar. Al estar los pacientes hospitalizados en domicilio, se restringió la realización de prueba PCR según las recomendaciones vigentes en ese momento a: 1. Situaciones en las que ingresa el paciente o este es una posibilidad, para garantizar las medidas de aislamiento 2. Infecciones respiratorias graves en función de la situación clínica del paciente. Durante los meses de Marzo a Junio se realizó esta prueba a aproximadamente 20 pacientes con hallazgo de un caso positivo en un paciente que ingresó por otro motivo. En general, los cuadros sospechosos, presentaron buena evolución. Tras la ampliación de los criterios diagnósticos por parte de las autoridades sanitarias, se ha extendido los criterios de realización de pruebas diagnósticas, que se realizan preferentemente en domicilio, observando que la mayoría de casos confirmados han sido pacientes asintomáticos, con cuadros sintomáticos leves en muchos casos con contacto estrecho con otros casos. No hemos observado ningún caso de infección grave por COVID-19 en nuestros pacientes.
Por encuadrar el cuadro dentro del enfoque paliativo, se trata de un paciente con una enfermedad grave, aunque actualmente estable; si bien existe una posibilidad de fallecimiento prematuro (ya ha tenido una infección respiratoria grave), esta parece remota y mantiene una calidad de vida bastante buena. No parece que haya pasado su punto de inflexión y por lo tanto la atención que presta la Unidad desde un punto de vista médico se centra fundamentalmente en el manejo de síntomas. De hecho, en este caso al problema puramente clínico que es su enfermedad se une de manera importante el componente socio-familiar derivado por la propia enfermedad.
En este caso, las medidas derivadas por la pandemia por COVID-19 junto con las características sociales de la unidad familiar de Manuel y la precipitación del ingreso de su madre ponen de relieve la necesidad de soporte en cuidados que necesitan pacientes como Manuel en su día a día. Se demuestra que la enfermedad en una fase previa al paso del punto de inflexión requiere de un abordaje integral de las necesidades del paciente y su familia.
Ante este caso, se planteó el dilema de qué recursos se podrían ofrecer al paciente y a su familia. Para ello se establecieron los siguientes aspectos:
- Los cuidados de Manuel, derivados de su enfermedad, requieren asistencia especializada, al implicar no solo cuidados básicos, sino también aspectos derivados de una enfermedad compleja (valoración postural, valoración motora y respiratoria…).
- Los puntos que la abuela no puede cubrir de los cuidados básicos de Manuel son fundamentalmente el aseo y las movilizaciones, así como la valoración clínica de Manuel.
- Delegar en el abuelo los cuidados de Manuel, suponía exponer a un paciente de riesgo a una posible infección por COVID-19.
- En el momento de producirse esta situación, Manuel no se encontraba en el programa de atención domiciliaria porque su situación clínica no indicaba que hubiese pasado el punto de inflexión. Sin embargo, por parte del equipo de la UAIPPM se acordó aumentar la atención en domicilio a pacientes seguidos en consulta de cara a evitar visitas hospitalarias. Esto incluía considerar recursos que pudiesen ayudar a la situación de Manuel.
- Para Manuel, era prioritario no ingresar en el hospital si su situación clínica lo permitía. Se entendió que este era el objetivo terapéutico por el que el equipo debía trabajar mientras la madre permaneciera ingresada.
Ingreso por claudicación familiar: este tipo de ingresos se realizan cuando la familia por distintas circunstancias (sobrecarga emocional, enfermedad…) no puede hacerse cargo de los cuidados de su hijo
En el equipo se plantearon varias soluciones posibles. Inicialmente se planteó la posibilidad de un ingreso por claudicación familiar(10). Este tipo de ingresos se realizan cuando la familia por distintas circunstancias (sobrecarga emocional, enfermedad…) no puede hacerse cargo de los cuidados de su hijo. Deben distinguirse de los ingresos por respiro(11), que son ingresos pactados con los padres de cara a aliviar la sobrecarga que producen los cuidados, sin necesidad de que exista una situación de claudicación. Ambos tipos de ingreso se encuadran dentro del paraguas de un ingreso social hospitalario. Esta opción se descartó al ir en contra del objetivo terapéutico principal.
Ingresos por respiro: ingresos pactados con los padres de cara a aliviar la sobrecarga que producen los cuidados, sin necesidad de que exista una situación de claudicación
Los ingresos por respiro son un recurso utilizado frecuentemente por nuestra Unidad. Cuando cualquier miembro del equipo detecta una posible necesidad, esta se comunica tanto al trabajador social responsable como al equipo hospitalario de la Unidad. Al ser un ingreso programado, se debe solicitar con un mínimo de 2 semanas de antelación. A veces la propia iniciativa parte de los padres que solicitan esta posibilidad a su equipo de atención domiciliaria responsable. Se pactan los tiempos y objetivos del ingreso y se repasan las medidas de cuidado habituales del paciente. Durante el ingreso, si estuviera indicado, el paciente podría recibir también tratamientos como fisioterapia motora o respiratoria. Se favorece que si los padres o cuidadores habituales no estuvieran presentes, el paciente pueda estar acompañado de voluntarios pudiendo también salir a pasear fuera del recinto del hospital (esto último no fue posible durante la pandemia por COVID-19).
En el caso de Manuel, otra opción que se valoró fue la posibilidad de contar con personal sanitario cualificado de respiro domiciliario a través de la colaboración económica de fundaciones y organizaciones sin ánimo de lucro. En Cuidados Paliativos Pediátricos a la hora de asumir la atención global de los pacientes, hay determinadas prestaciones que actualmente no están cubiertas por los Sistemas de Salud y que son necesarias para los pacientes: fisioterapia en domicilio, musicoterapia, servicios de cuidados puntuales (respiro) en domicilio… Esto ha hecho que en muchas regiones, se hayan establecido mecanismos de cooperación con entidades del tercer sector para apoyar a los pacientes y sus familias. En nuestro país, existen asociaciones de pacientes y familias, así como organizaciones no gubernamentales y fundaciones que colaboran en la organización y financiación de actividades para pacientes con este tipo de enfermedades, incluyendo una fundación cuya actividad se centra específicamente en promover y desarrollar los cuidados paliativos pediátricos, la Fundación Porque Viven. Entre sus prestaciones cuenta con un programa de respiro domiciliario atendido por enfermeras con formación en cuidados paliativos pediátricos. La coordinación con el equipo asistencial de la UAIPPM se establece a través de los trabajadores sociales de la Unidad, los cuales trasladan a la Fundación las necesidades detectadas por el equipo de la UAIPPM y acuerdan el régimen de cuidados que se puede establecer. En otro tipo de situaciones, los trabajadores sociales de la Unidad solicitan colaboración a aquellas entidades que, según su consideración, pueden estar interesadas en colaborar en algún tipo de actividad.
Durante la pandemia de COVID-19, la UAIPPM decidió incorporar a Manuel en su programa de atención domiciliaria, incluyendo visitas periódicas para valoración de síntomas y problemas clínicos. Además, mientras presentó síntomas compatibles con COVID-19, se monitorizó los síntomas del paciente, manteniéndose estable y sin signos de infección respiratoria grave. Ante el ingreso de su madre y con la imposibilidad de que su abuela asumiese todos los cuidados, se planteó la posibilidad de realizar un ingreso por claudicación, pero se descartó al ser contrario al objetivo terapéutico planteado por el propio paciente. A través de la financiación proporcionada por entidades del tercer sector se consiguió financiar a personal de enfermería y auxiliar de enfermería para hacer visitas de cuidado por la mañana (en caso de que no tuviese visita por el equipo de la UAIPPM ese día) a primera hora para vestirle, realizar los cuidados básicos y colocarle en su silla ortopédica y a última hora de la tarde para realizar el aseo, cuidados básicos y ayudar a Manuel y a su abuela. El personal sanitario formaba parte del equipo de la planta de hospitalización de la UAIPPM y se coordinaron sus visitas junto con su actividad habitual ante las bajas existentes por infecciones por COVID-19 en la sala de hospitalización. Finalmente, tras el alta de la madre y comprobar que podía hacerse cargo de los cuidados de Manuel, se dejó de prestar asistencia por parte de la Fundación, si bien Manuel mantuvo seguimiento domiciliario por la UAIPPM mientras se mantuvieron las restricciones de movilidad.
Este es un ejemplo del tipo de asistencia al que los equipos de Cuidados Paliativos Pediátricos se han tenido que enfrentar durante la pandemia por SARS-CoV-2. En la Unidad de Atención Integral Paliativa Pediátrica de Madrid, se ha registrado un bajo índice de casos sospechosos, presentando una baja incidencia de la enfermedad en nuestros pacientes que a su vez han sido asintomáticos o leves (detectados por necesidad de ingreso hospitalario en muchos casos). Esto ocurre a pesar de los problemas respiratorios que son altamente frecuentes en los pacientes atendidos por nuestra Unidad. Sin embargo, la necesidad de aislamiento, la afectación a sus cuidadores y la dificultad para movilizar a estos pacientes, ha puesto de relieve la necesidad de apoyo social, psicológico y en cuidados que tienen, no solo en pacientes con necesidades paliativas específicas, sino también en pacientes con enfermedades crónicas y complejidad.
Tablas y figuras
Tabla I. Clasificación de la Asociación de Padres de Niños con Enfermedad Terminal de Reino Unido (ACT)
|
ACT |
Subgrupo |
Definición |
Ejemplos |
Característica principal |
|
1 |
a |
Enfermedad que limita la vida en la que un tratamiento curativo es posible pero puede fallar |
Cáncer |
Curación posible |
|
b |
Situación amenazante para la vida de forma aguda en paciente previamente sano |
Sepsis |
Muerte es posible |
|
|
2 |
|
Enfermedades en las cuales hay una fase prolongada de tratamientos intensivos que pueden prolongar la vida y permiten actividades normales del niño, pero la muerte prematura es posible |
Fibrosis quística Distrofia Muscular Duchenne |
Fase de normalidad |
|
3 |
a |
Enfermedades progresivas sin posibilidades de tratamiento curativo en las que el tratamiento es exclusivamente paliativo |
Mucopolisacaridosis |
Implacable Evolución usual en años |
|
b |
Enfermedades progresivas sin posibilidades de tratamiento curativo en las que el tratamiento es exclusivamente paliativo |
Atrofia Muscular Espinal I Cancer metastásico |
Implacable Evolución usual en meses |
|
|
4 |
Situaciones no progresivas con alteraciones neurológicas severas las cuales pueden causar mayor susceptibilidad a complicaciones del estado de salud |
Parálisis cerebral infantil grave Síndromes polimalformativos |
Impredecible |
|
|
5 |
a |
Condición limitante de la vida diagnosticada prenatalmente |
Trisomías Anencefalia |
Cuidados paliativos |
|
b |
Condición amenazante o limitante diagnosticada tras el nacimiento |
Prematuridad extrema |
Diagnóstico no esperado. |
Bibliografía
1. WHO. WHO definition of palliative care. Available from: http://www.who.int/cancer/palliative/definition/en/ [Acceso Noviembre 2017].
2. Grupo de trabajo en el seno del Comité de Seguimiento y Evaluación de la Estrategia en Cuidados Paliativos del Sistema Nacional de Salud. Cuidados Paliativos Pediátricos en el Sistema Nacional de Salud: Criterios de Atención. Ministerio de Sanidad, Servicios Sociales e Igualdad, Centro de Publicaciones 2014. Disponible en: http://www.msps.es/organizacion/sns/planCalidadSNS/pdf/01-Cuidados_Paliativos_Pediatricos_SNS.pdf.
3. Chambers L, ACT-Association for Children’s Palliative Care. A guide to the development of children’s palliative care services. Bristol: ACT; 2009.
4. Craig F, Abu-Saad Huijer H, Benini F, Kuttner L, Wood C, Feraris PC, et al. [IMPaCCT: standards of paediatric palliative care]. Schmerz. 2008 Aug;22(4):401–8.
5. Haines ER, Frost AC, Kane HL, Rokoske FS. Barriers to accessing palliative care for pediatric patients with cancer: A review of the literature. Cancer. 2018 Jun 1;124(11):2278–88.
6. San Román Ortiz L, Martino Alba R. Enfoque Paliativo en Pediatría. Pediatr Integral. 2016;XX(2):131.e1-131.e7.
7. Arranz P. Intervención emocional en cuidados paliativos. Barcelona: Ariel; 2017.
8. Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica. Última actualización 06/12/2018. [Internet]. Disponible en: https://www.boe.es/buscar/act.php?id=BOE-A-2002-22188.
9. Rigal M, del Rincón Fernández C, Martino Alba R. Vivir (y morir) a mi manera. La atención a adolescentes en cuidados paliativos. Revista Adolescer. III(3):32–51.
10. Barahona Álvarez H, Viloria Jiménez A, Sánchez Sobrino M, Callejo Pérez MS. Detección del riesgo de claudicación en los cuidadores de pacientes ingresados en una Unidad de Cuidados Paliativos de Agudos. Medicina Paliativa [Internet]. 2012 Jul [cited 2020 Sep 28];19(3):100–4. Disponible en: https://linkinghub.elsevier.com/retrieve/pii/S1134248X11000176.
11. Martínez, MF, Villalba, C, García, M. Programas de respiro para cuidadores familiares. Psychosocial Intervention [Internet]. 2001;10(1):7-22. Recuperado de: https://www.redalyc.org/articulo.oa?id=179818298002.
Problemas respiratorios en COVID-19
Problemas respiratorios en COVID-19
M.A. Zafra Anta.
Facultativo Especialista de Área en Pediatría en el Área de Neumopediatría del Hospital Universitario Fuenlabrada, Madrid.
Adolescere 2020; VIII (3): 56-63
Resumen
|
Se expone la patología respiratoria asociada a coronavirus COVID-19 mediante tres casos clínicos que presentan anosmia o neumonía. La mayoría de los adolescentes tienen un curso asintomático o leve-moderado; pero algunos pueden tener complicaciones o enfermedad grave, muy grave. Se revisan los factores de riesgo. Se hace una rápida revisión de cómo afecta en el aparato respiratorio el COVID-19 a los adolescentes, y se señalan algunos datos actuales conocidos sobre adolescentes con asma o con fibrosis quística. Palabras clave: Coronavirus; COVID-19; SARS-CoV-2; SARS-CoV-2 neumonía; Asma; Anosmia, Pediatría; Adolescente. |
Abstract
|
The respiratory pathology associated with coronavirus COVID-19 is described through three clinical cases that present anosmia or pneumonia. Most adolescents have an asymptomatic or mild to moderate course; however some may have complications or very severe illness. The risk factors are reviewed. A quick review is made of how COVID-19 affects the adolescent respiratory system, and some current data known about adolescents with asthma or cystic fibrosis are pointed out. Key words: Coronavirus; COVID-19; SARS-CoV-2; SARS-CoV-2 pneumonia; Asthma; Anosmia; Paediatrics; Adolescent. |
Introducción
En la actual pandemia por el nuevo Coronavirus (Severe Acute Respiratory Syndrome) Coronavirus 2, SARS Cov-2, que produce la enfermedad COVID-19, resulta necesaria una actualización continua
En la actual pandemia por el nuevo Coronavirus (Severe Acute Respiratory Syndrome) Coronavirus 2, SARS Cov-2, que produce la enfermedad COVID-19, resulta necesaria una actualización continua y estar alerta de la información que ofrecen las publicaciones y sociedades científicas.
En la edad pediátrica, especialmente en los grupos de mayores de un mes de edad y menores de 10 años, se tiene menor riesgo de desarrollar síntomas graves o intensos por COVID-19 que en la edad adulta: hasta el 95% de todos los casos pediátricos son asintomáticos o tienen cursos clínicos leves o moderados(1). Sin embargo, a partir de los ocho-diez años se va incrementando progresivamente la probabilidad de padecer cuadros más graves. La explicación de la menor afectación de la COVID-19 en la edad pediátrica resulta de varios factores de la interacción del virus con el huésped, con la expresión de los receptores ACE 2, con la capacidad de determinar una respuesta hiperinflamatoria así como en el daño endotelial previo del individuo(1).
Caso 1. Alteración de olfato en varón de quince años
Se trata de un adolescente varón, de quince años de edad, que residía en la provincia de Madrid, en la fecha de mayo de 2020. La madre consultó telefónicamente a su médica de Atención Primaria pues su hijo parecía haber perdido el olfato, y quería saber la causa. Además el chico tenía molestias digestivas y había realizado dos deposiciones blandas. La consulta se desarrolló por conversación telefónica pues por la situación epidemiológica de pandemia de coronavirus COVID-19 en esas fechas los Centros de Salud no tenían acceso personal directo, en presencia, sino mediante un cribado y consulta telefónica.
Preguntado por la médica, el adolescente no fumaba y no tomaba o inhalaba otras drogas. No tenía fiebre. Posiblemente “había pasado el COVID” pues hacía un mes estuvo dos o tres días con dolor faríngeo leve, cansancio, sin otros síntomas, sin fiebre, esto a las dos semanas de que su padre fuera diagnosticado de COVID-19 leve, con fiebre de pocos días de duración, cefalea y tos, sin necesidad de ingreso, con test diagnóstico de PCR positivo. El adolescente refería que no se hizo el test de la PCR. Desde entonces creía que no percibía los olores apenas, pero tampoco le había llamado la atención.
La madre confirmó estos términos de la conversación telefónica de su hijo con la médica. Cuando destapó la cacerola de pescado cocinado de la que comió su hijo, refería que claramente olía mal, parecía estar en mal estado; era una comida preparada hacía unos días. Por tanto, la madre opinaba que su hijo había perdido el olfato: “Si no es por tabaco, será por el COVID-19”. La médica le dio consejos sobre observación (de exantemas en piel o dolor abdominal intenso o mareo) por lo que debería acudir a las urgencias hospitalarias; y ante una posible intoxicación alimentaria leve, le dio recomendaciones de dieta, hidratación y analgesia con paracetamol.
En dos días la madre y la médica establecieron nuevo contacto telefónico. El chico había evolucionado bien de su cuadro digestivo, sin datos de alarma o agravamiento. La madre preguntó si por la falta de olfato no debería acudir a un especialista ORL, que lo ha leído en Internet.
Caso 2. Fiebre de ocho días de duración, y tos en varón de diez años
Se trata de un adolescente varón, de diez años de edad, que vivía en una ciudad de la periferia de Madrid. En una fecha de septiembre de 2020, fue remitido a Urgencias hospitalarias por tener fiebre de ocho días de evolución, hasta 39ºC, además de tos seca, dolor faríngeo 3 días, disminución del apetito, náuseas y cansancio, sin diarrea. No tenía factores de riesgo de agravamiento de COVID-19. Había seguido consultas telefónicas con su pediatra de Atención Primaria, al tercer día de síntomas le había realizado una PCR para coronavirus, que resultó positiva, así como lo había sido la semana anterior también a los demás convivientes del domicilio, que tenían síntomas leves y contacto con otro familiar en una fiesta privada, donde se reunieron diez personas, que fueron seguidos en rastreo y con recomendaciones de aislamiento-cuarentena.
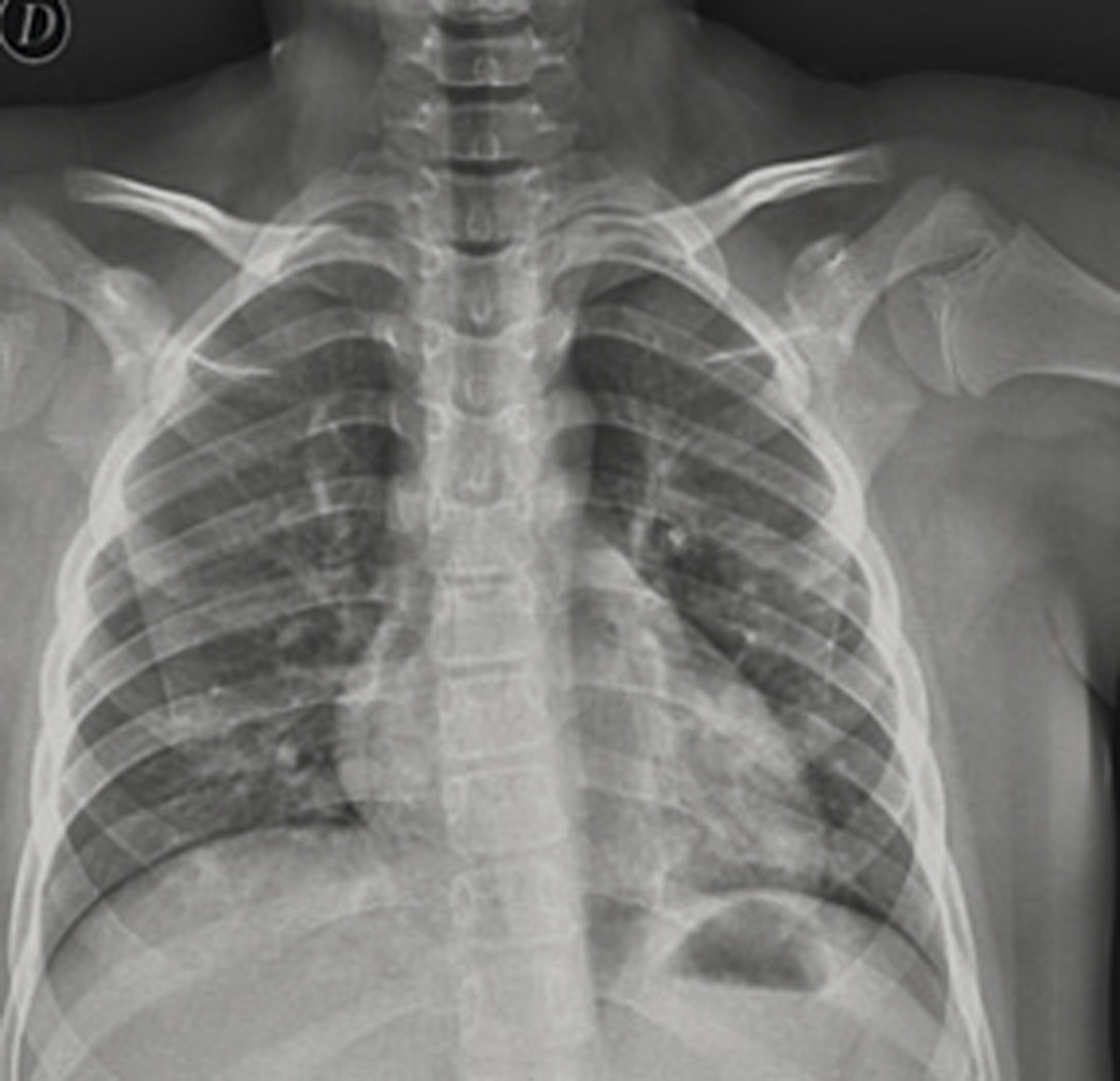
En Urgencias, a nuestro paciente de 10 años se le tomó la saturación pulsioximétrica (SpO2), normal, 97%, las constantes, sin taquipnea, taquicardia leve, con fiebre de 38,1ºC. La tensión arterial fue normal. La exploración fue normal, salvo muy aislados crepitantes en bases pulmonares. Se realizó analítica, que resultó en parámetros de normalidad: hemograma, gasometría, iones, creatinina, aminotransferasas, lactadodeshidrogenasa, creatínkinasa, coagulación, dímero D. No había elevación de la PCR (Proteína C Reactiva) ni de la procalcitonina (PCT). Se realizó radiografía simple de tórax posteroanterior. (Figura 1).
En la radiografía de tórax se apreciaban infiltrados basales tenues, sin derrame ni otros datos, compatible con infección por COVID-19.
Se decidió la hospitalización del paciente para observar evolución por los días sucesivos de fiebre, sin otro tratamiento que analgesia. Pasadas doce horas de ingreso, ya no volvió a presentar fiebre.
La monitorización de la SpO2 fue normal, no precisó oxigenoterapia. Recibió el alta hospitalaria en las 48 horas siguientes, con un control clínico y radiológico en 6 semanas, más los controles telefónicos y clínicos seriados por Atención Primaria.
Caso 3. Fiebre, tos y dolor torácico en mujer de veintiún años
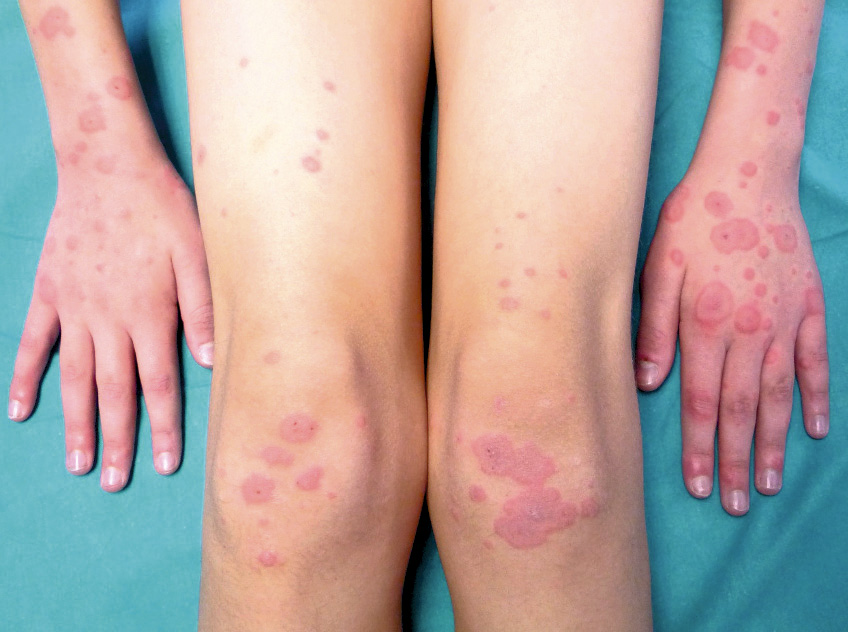
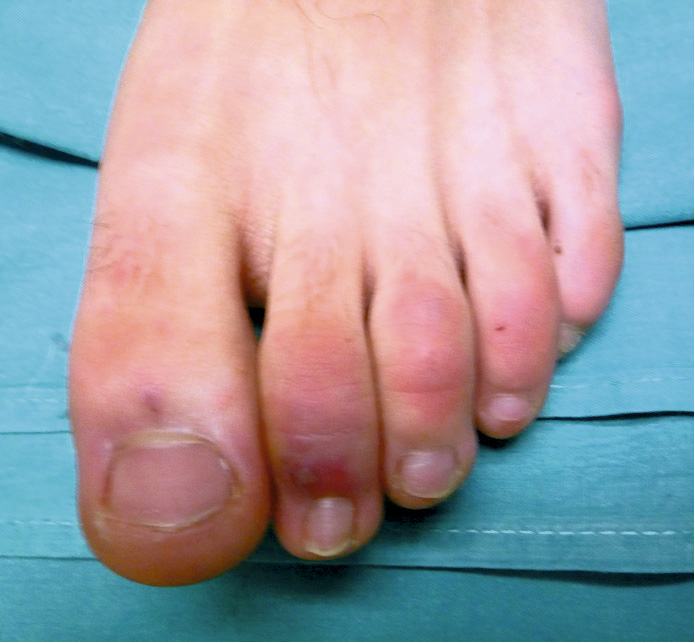
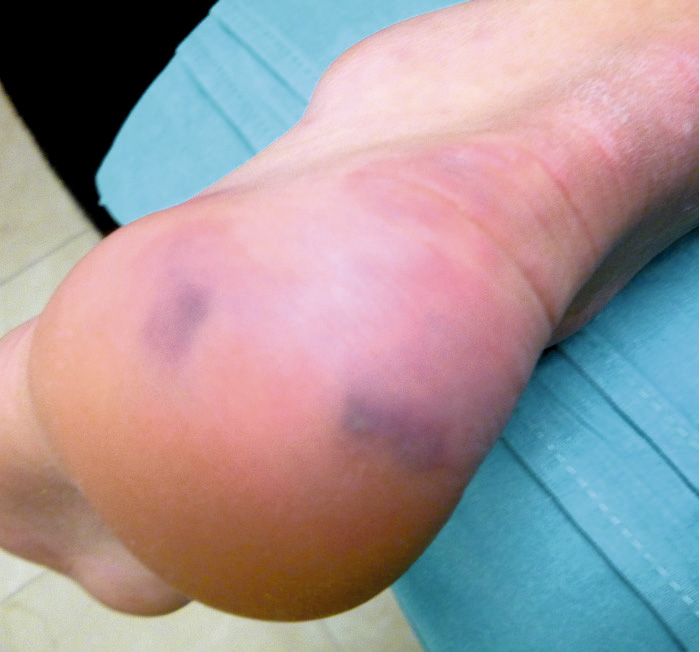
Se trata de una mujer de veintiún años de edad, que vivía en una ciudad de la periferia de Madrid. Acudió, en una fecha de septiembre de 2020, a urgencias hospitalarias por presentar desde las 48 horas previas tos, dolor torácico y sensación de dificultad respiratoria. Llevaba 7 días más con fiebre (total de nueve días), hasta 38,7ºC, además de mialgias y diarrea leve en número. Había seguido consultas telefónicas por su médico de familia, en Atención Primaria: al tercer día de síntomas le realizaron una PCR para coronavirus, que resultó positiva, y con recomendaciones de aislamiento pues vivía con su padre, que tiene factores de riesgo (hipertensión arterial y obesidad). Ella estaba tomando anovulatorios.
En urgencias del hospital se objetivó una SpO2 de 96%, en la exploración física tenía un índice de masa corporal de 33, sin taquipnea ni taquicardia, quizá una leve hipoventilación en las bases pulmonares.
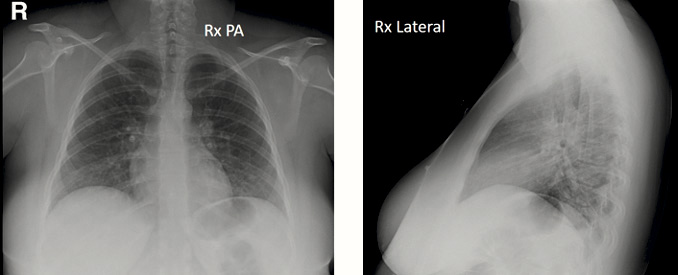
Se realizó una radiografía simple de tórax en proyecciones PA y lateral (Figura 2).
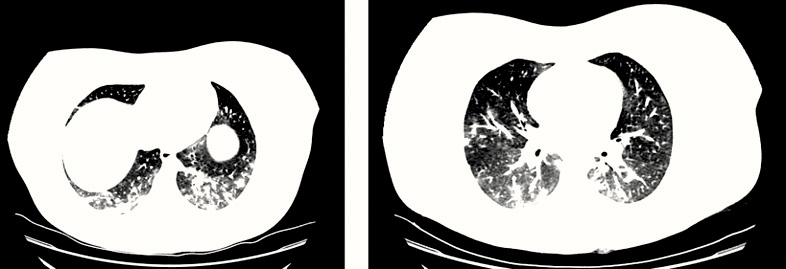
La analítica resultó en parámetros de normalidad: hemograma, gasometría, iones, creatinina, aminotransferasas, lactadodeshidrogenasa, creatínkinasa, albúmina, coagulación; todo, excepto el dímero D, que estaba elevado (982 ng/ml, siendo el rango de normalidad de 200 a 500), y la ferritina elevada, en 445 ng/ml. Había también leve-moderada elevación de PCR (6,63 mg/dl), pero no de la PCT (0,04 ng/ml). El electrocardiograma fue sin hallazgos patológicos. Se indicó la realización de angiotomografía computarizada de tórax por la clínica, analítica y los factores de riesgo de trombosis-tromboembolismo (medicación con anovulatorios y obesidad) (Figura 3). Se realizó el diagnóstico de bronconeumonía de extensión moderada y se descartó la presencia de tromboembolismo pulmonar.
Se recomendó el manejo ambulatorio con aislamiento domiciliario hasta nueva indicación de Atención Primaria, y la observación de signos de alarma para volver a consultar. Se prescribió antibioterapia oral (cefalosporina), corticoterapia oral, protector gástrico y analgesia. Se recomendó movilización, instrucciones de ejercicios y actividad, líquidos abundantes. La evolución fue favorable, sin complicaciones.
Discusión de los casos
La mayoría de las infecciones COVID-19 en pediatría son asintomáticas. La afectación respiratoria en el SARS-Cov2 o COVID-19 es la clínica más frecuente
La mayoría de las infecciones COVID-19 en pediatría son asintomáticas. La afectación respiratoria en el SARS-Cov2 o COVID-19 es la clínica más frecuente.
La disminución de la percepción del olfato se reconoce como uno de los síntomas más frecuentes en adultos, aunque no exclusivos de la infección por COVID-19. En una revisión de Walker et al(2) se expone que más del 50% de los pacientes sintomáticos con COVID-19 pierden el sentido del olfato, en adolescentes parece que el porcentaje es menor(1), un 10%. La fisiopatología apunta a una disfunción neurosensorial, no neuronal. La mayoría de los pacientes mejoran claramente antes de 4 semanas del inicio de los síntomas (más del 90%). Por tanto la mayoría de los pacientes con pérdida aguda de olfato en contexto de la actual pandemia no precisan más que establecer su diagnóstico de infección por coronavirus SARS Cov-2, el estatus de enfermedad y aislamiento hasta pasar la fase de contagiosidad(2), como en nuestro caso clínico. En el caso de infección por COVID-19 las recomendaciones respecto a la pérdida de olfato serían: ofrecer tranquilidad, hay controversia en cuanto al uso de corticoides nasales tópicos, pero no están contraindicados, no se usan corticoides sistémicos para esta indicación. Se deben dar consejos de seguridad: cuidado con las comidas caducadas, como en nuestro caso, cuidado con el humo, etc. A partir de las 2-4 semanas se recomienda iniciar un entrenamiento olfativo para ir recuperando el sentido del olfato.
Sin embargo, es crucial hacer un diagnóstico diferencial, por cuanto si no se trata de una infección COVID-19 hay que realizar estudios por el especialista ORL si dura más de 4-6 semanas, con nasofibroscopia, y se debe considerar la realización de tomografía facial-craneal, especialmente si hay signos-síntomas neurológicos asociados(2).
Los posibles mecanismos de causas de anosmia en general, pueden ser por alteración de conducción, neurosensorial o mixtas
Los posibles mecanismos de causas de anosmia en general, pueden ser por alteración de conducción, neurosensorial o mixtas (Tabla I).
Los síntomas más frecuentes de la COVID-19 en adolescentes son fiebre, cefalea, mialgias, dolor de garganta, tos y dificultad respiratoria(1). Entre los adolescentes se afectan por igual varones y chicas.
La neumonía en la edad pediátrica es menos frecuente o sintomática que en la edad adulta, y más leve que por encima de los 50-60 años. Tiene un componente de la propia infección vírica, con alteración citopática de los neumocitos; pero también tiene un componente inmunomediado, de inflamación, que puede desencadenar la llamada “tormenta inflamatoria” o estado hiperinflamatorio que desencadena la COVID-19 en los cuadros graves, con elevación de citosinas proinflamatorias (interleukinas IL-1, IL-6, TNF-alfa y otras)(1,3). No hay que olvidar que el SARS Cov-2 determina no solo una enfermedad respiratoria sino que es multisistémica.
No hay imagen radiológica patognomónica; pero sí es muy típica la afectación de lesiones nodulares difusas uni o bilaterales, más en las bases, tipo bronconeumonía
No hay imagen radiológica patognomónica; pero sí es muy típica la afectación de lesiones nodulares difusas uni o bilaterales, más en las bases, tipo bronconeumonía. En niños, en la práctica se solicita en muchas ocasiones solo la proyección posteroanterior (PA). Puede ser útil solicitar además de la proyección PA una proyección lateral, pues tiene más sensibilidad para el estudio de lesiones en las bases pulmonares. Las alteraciones son muy evidentes en la tomografía computarizada, incluso con radiografía de tórax simple normal o poco expresiva(4). La tomografía puede mostrar opacidades en imagen de “vidrio esmerilado” dispersas, localizadas subpleurales o extendidas de las lesiones subpleurales, también puede mostrar consolidación con signo de halo. La tomografía es útil para el estudio de complicaciones, y especialmente para la valoración de tromboembolismo pulmonar(3,4). Las complicaciones graves en la edad pediátrica son poco frecuentes; pero también existen(3). En un estudio de cohortes multinacional, multicentro, de niños y adolescentes con COVID-19 en Europa(5), publicado en septiembre de 2020, donde se recogía el registro de niños hospitalizados, se evaluaron 582 pacientes pediátricos. Tenían patología previa 25%. Ingresaron en la UCI el 13% de los hospitalizados. Precisaron ventilación mecánica el 4%, y solo un caso precisó Oxigenación de Membrana Extracorpórea (ECMO). Cuatro casos tuvieron evolución fatal, todos ellos eran mayores de 10 años de edad; de ellos dos no tenían patología previa. Algunos autores han clasificado los estados de la infección por COVID-19 según la gravedad: si no hay neumonía, si hay hipoxemia o no, o si hay afectación hiperinflamatoria y multisistémica(3,6).
En el manejo de las neumonías, hay que tener en cuenta que a la semana de inicio de los síntomas (6-10 días) puede haber un empeoramiento brusco inesperado
En el manejo de las neumonías, hay que tener en cuenta que a la semana de inicio de los síntomas (6-10 días) puede haber un empeoramiento brusco inesperado.
Los posibles factores de riesgo de agravamiento de infección COVID-19 a tener en cuenta en el manejo del paciente se citan en la Tabla II.
En la edad pediátrica, en aquellos casos con patología asociada de riesgo o si la evolución clínico-analítica así lo señala, no hay que olvidar la profilaxis de tromboembolismo pulmonar con enoxaparina(7,8). Las situaciones de riesgo vienen señaladas en el trabajo de la AEP: enfermedad oncológica activa, antecedentes familiares o personales de eventos tromboembólicos, obesidad, en pacientes con disfunción severa de ventrículo izquierdo (FE < 18 30%) o en pacientes graves con imposibilidad de deambulación, especialmente en niños mayores de 12 años y adolescentes. El embarazo en adolescentes también confiere especiales riesgos(7).
La “hipoxemia feliz”, o mejor “hipoxemia silenciosa”, consiste en que hay pacientes con trabajo respiratorio importante y con saturaciones bajas, que no tienen gran sensación de disnea
Respecto de la vigilancia de la dificultad respiratoria hay que señalar la llamada “hipoxemia feliz”, o mejor “hipoxemia silenciosa”, que es especialmente desconcertante y consiste en que hay pacientes con trabajo respiratorio importante y con saturaciones bajas, que no tienen gran sensación de disnea(9). Se les nota al hablar, por la disnea de esfuerzo, ello ha sido importante en la monitorización de la SpO2 con pulsímetros dactilares o en el seguimiento médico telefónico. Es posible que el coronavirus tenga una acción idiosincrásica sobre los receptores implicados en la quimiosensibilidad al oxígeno, o se reduce la respuesta del cerebro a la hipoxia(9).
Las recomendaciones actuales generales de ingreso y manejo en cuidados intensivos pediátricos (UCIP) pueden verse en la publicación de Kache et al(10).
En pacientes pediátricos con asma, las informaciones actuales es que, al menos en asma con buen control, la enfermedad COVID-19 no es más grave. En un estudio europeo, restrospectivo en un hospital de Estrasburgo(11), en una serie de casos, con 106 pacientes con neumonía, 23 con asma (4 eran <18 años) el asma no pareció incrementar el riesgo de padecer neumonía grave por SARS-CoV-2.
No había diferencias en estancia hospitalaria, ingreso en UCI, necesidades de O2. Además, la neumonía por SARS-CoV-2 no indujo una exacerbación grave de asma.
Aunque el asma en los niños es muy variable tanto en los desencadenantes como en la gravedad, la COVID no produce especialmente incremento de broncoconstricción, no produce más sibilancias
Aunque el asma en los niños es muy variable tanto en los desencadenantes como en la gravedad, la COVID no produce especialmente incremento de broncoconstricción, no produce más sibilancias.
No hay datos actualmente de ello. No se sabe por qué. Igual ocurría con el SARS Cov-1; pero otros coronavirus sí son desencadenantes de broncoespasmo.
Las posibles explicaciones de que el SARS Cov-2 no determine frecuentes sibilancias son las siguientes(12): Hay pocos receptores ACE2 en epitelio bronquial (sí en nasal y neumocitos), o bien, el empeoramiento de COVID-19 va asociado a un descenso de cifras de eosinófilos, que los pacientes con asma tienen incrementados habitualmente, o también que los corticoides inhalados solos o asociados a broncodilatadores inhiben la replicación, como el caso de coronavirus-229E humano, en parte por inhibir la expresión del receptor y/o la función endosomal y reducir la producción de citokinas (IL-6, IL-8). Por otro lado, la alergia, presente en muchos asmáticos, disminuye el IFN y la respuesta proinflamatoria de chemokinas en la vía aérea por los virus.
Respecto del control del asma, en el trabajo de Papadopoulos et al(12), se cita que la evitación de los desencadenantes y la adherencia al tratamiento parece que mejoraron el control del asma en los niños, incluso bajo la presión del confinamiento. Los niños/adolescentes con asma no parecen necesitar medidas profilácticas adicionales de la enfermedad coronavirus 2019 cuando el asma está bien controlada.
Durante la pandemia, los servicios de asma pediátrica limitaron las consultas y establecieron clínicas virtuales. El control del asma de sus pacientes se mantenía o incluso mejoraba, mientras que se consideraba que la adhesión al tratamiento era mayor.
En el contexto de la pandemia, hay que tener en cuenta que tanto el diagnóstico como el manejo del asma y otras infecciones respiratorias (realización de espirometría, test de esfuerzo, nebulizaciones de fármacos, etc.) pueden generar o dispersar aerosoles, y con ello aumentar la posibilidad de contagio. Hay que revisar y actualizar continuamente las recomendaciones de prevención de infección por coronavirus en las unidades de función pulmonar de los diferentes ámbitos asistenciales (como la Actualización del 20 de mayo 2020 en https://drive.google.com/file/d/1DQgTeca76H1VtkDg6-KhPqb-kOmVoLkl/view).
Hay que señalar otras patologías respiratorias como la fibrosis quística (FQ), en la que la COVID-19 podría determinar incremento de morbilidad y gravedad de los cuadros, además, la inmunosupresión relacionada con el trasplante de pulmón podría actuar como un factor de riesgo de mortalidad en pacientes con FQ. Hacen falta más estudios para valorar esto anterior. Véase la revisión de Mondéjar-López y cols(13) de la incidencia y resultados de una cohorte de seguimiento nacional, en España, ECFSPR (hasta mayo de 2020). Si bien solo 2 eran menores de 18 años. Ninguno de los pacientes no trasplantados e incluidos en el Registro Nacional ECFSPR ha muerto; tampoco el paciente que estaba trasplantado. Hasta esa fecha de mayo, la incidencia acumulada era aparentemente baja en comparación con la población general.
La actualización constante en los problemas respiratorios y la COVID-19 es necesaria para el manejo de estos pacientes, y nos deparará guías para su diagnóstico y tratamiento. También nos ofrece algunas informaciones inesperadas, como la de que la vacuna BCG podría ser un factor protector parcialmente de la gravedad(14), o si asistiremos a patología postCOVID, a secuelas, no solo psicológicas o sociales, sino derivadas de la activación inmunológica o de otros factores, como se vio históricamente con las pandemias de gripe o polio.
Tablas y figuras
Tabla I. Causas de anosmia en general
|
Anosmia predominantemente de conducción |
Anosmia predominantemente neurosensorial |
|
CAUSAS COMUNES Rinitis alérgica Rinosinusitis con o sin pólipos nasales Inhalación de drogas: cocaína y otras Desviación septal, obstrucción nasal CAUSAS MENOS COMUNES Granulomatosis Iatrogénica: medicación (IECA, otros), |
Postviral: COVID-19, gripe, rinovirus. Traumatismo craneoencefálico Trastornos psiquiátricos Tumores Tabaquismo Enfermedades endocrinas Inhalación de metales pesados y solventes Congénita (síndrome de Kallman) |
Referencia: Walker A, Pottinger G, Scott A, Hopkins C. Anosmia and loss of smell in the era of COVID-19. BMJ. 2020;370:m2808. Disponible en http://dx.doi.org/10.1136/bmj.m2808. Acceso: [29 de septiembre de 2020].
Tabla II. Factores de riesgo de agravamiento de infección COVID-19 en edad pediátrica-adolescente
|
Inmunodeprimidos |
|
|
Cardiopatías |
|
|
Patología respiratoria crónica |
|
|
Otros |
|
Tomado de referencias 3 y 8: Deville JG et al(3) y Asociación Española de Pediatría (AEP). Documento de manejo clínico del paciente pediátrico con infección por SARS-CoV-2(8).
Figura 1. Caso clínico dos. Varón de 10 años con fiebre
Radiografía de tórax PosteroAnterior. Se apreciaban infiltrados basales tenues, sin derrame ni otros datos.
Figura 2. Caso clínico tres. Mujer de 21 años con fiebre y dolor torácico. Radiografía simple de tórax
Radiografía de tórax en proyección PosteroAnterior izquierda de la imagen, y Lateral. Sin opacidades pulmonares visibles con esta técnica. Placa posteroanterior normal. Placa lateral escasamente inspirada.
Figura 3. Caso clínico tres. Mujer de 21 años con fiebre y dolor torácico. Angiotomografía
Angiografía en Tomografía Computadorizada de Tórax, dos cortes seleccionados. Compatible con bronconeumonía por COVID-19 de extensión moderada sin signos de derrame pleural. Afectación parenquimatosa bilateral con múltiples consolidaciones alveolares parcheadas mal definidas, de pequeño tamaño y morfología redondeada afectando a todos los lóbulos, predominio en los inferiores. Pequeñas dilataciones bronquiales, que provocan una leve distorsión del parénquima pulmonar. Sin evidencia de tromboembolismo pulmonar. No hay signos de hipertensión pulmonar ni sobrecarga de cavidades cardíacas derechas.
Bibliografía
1. Deville JG, Song F, Oullette CP, Edwards MS, Torchia MM. Coronavirus disease 2019 (COVID-19): Clinical and manifestadions and diagnosis in children. Post TW, ed. UpTo-Date. Waltham, MA: UpToDate Inc. https://www.uptodate.com Acceso: [6 de octubre de 2020].
2. Walker A, Pottinger G, Scott A, Hopkins C. Anosmia and loss of smell in the era of COVID-19. BMJ. 2020;370:m2808 Disponible en: http://dx.doi.org/10.1136/bmj.m2808. Acceso: [29 de septiembre de 2020].
3. Deville JG, Song F, Oullette CP, Edwards MS, Torchia MM. Coronavirus disease 2019 (COVID-19): Management in children. Post TW, ed. UpToDate. Waltham, MA: UpToDate Inc. https://www.uptodate.com Acceso: [7 de octubre de 2020].
4. Xia W, Shao J, Guo Y, Peng X, Li Z, Hu D. Clinical and CT features in pediatric patients with COVID-19 infection: different points from adults. Pediatr Pulmonol. 2020;55 (5): 1169-1174.
5. Götzinger F, Santiago-García B, Noguera JA, Lanaspa M, Lancella L, Calò FI, et al. COVID-19 in children and adolescents in Europe: a multinational, multicentre cohort study. Lancet Child Adolesc Health. 2020; 4: 653–61.
6. Liguoro I, Pilotto C, Bonanni M, Ferrari ME, Pusiol A, Nocerino A, et al. SARS-COV-2 infection in children and newborns: a systematic review. Eur J Pediatr. 2020; 179 (7): 1-18.
7. Martinelli I, Ferrazzi E, Ciavarella A, Erra R, Iurlaro E, Ossola M, et al. Pulmonary embolism in a young pregnant woman with COVID-19. Thrombosis Research. 2020; 191: 36–37.
8. Asociación Española de Pediatría (AEP). Documento de manejo clínico del paciente pediátrico con infección por SARS-CoV-2. Disponible en: https://www.analesdepediatria.org/contenidos/pdf/Recomendaciones_pediatricas_COVID1.pdf?5. Acceso: [29 de septiembre de 2020].
9. Tobien MJ, Laghi F, Jubran A. Why COVID-19 Silent Hypoxemia Is Baffling to Physicians. Am J Respir Crit Care Med. 2020; 202 (3): 356-360. Disponible en: https://doi.org/10.1164/rccm.202006-2157CP. Acceso: [29 de septiembre de 2020].
10. Kache S, Chisti MJ, Gumbo F, Mupere E, Zhi X, Nallasamy K, et al. COVID-19 PICU guidelines: for high- and limited-resource settings. Pediatr Research. 2020. Disponible en: https://doi.org/10.1038/s41390-020-1053-9 Acceso: [7 de octubre de 2020].
11. Grandbastien M, Piotin A, Godet J Abessolo-Amougou I, Ederlé C, Enache I, et al. SARS-CoV-2 Pneumonia in Hospitalized Asthmatic Patients Did Not Induce Severe Exacerbation. Am Acad Allergy, Asthma Immunol. 2020; 8 (8): 2600-07.
12. Papadopoulos NG, Custovic A, Deschildre A, Mathioudakis AG, Phipatanakul W, Wong G, et al. Impact of COVID-19 on pediatric asthma: Practice adjustments and disease burden. J Allergy Clin Immunol: In Practice. 2020; 8 (8): 2592-2599.e3. Disponible en: https://www.sciencedirect.com/science/article/pii/S2213219820305997. Acceso: [29 de septiembre de 2020].
13. Mondéjar-López P, Quintana-Gallego E, Giron-moreno R, Cortell-Aznar I, Ruiz de Valbuena-Maiz M, Diab-Cáceres L, et al. Impact of SARS-CoV-2 infection in patients with cystic fibrosis in Spain: Incidence and results of the national CF-COVID19-Spain survey. Respiratory Medicine 170 (2020) 106062. Disponible en: https://www.resmedjournal.com/article/S0954-6111(20)30202-X/fulltext Acceso: [29 de septiembre de 2020].
14. Escobar LE, Molina-Cruz A, Barillas-Mury C. BCG vaccine protection from severe coronavirus disease 2019 (COVID-19). PNAS. 2020; 117 (30): 17720-26. Disponible en: https://www.pnas.org/lookup/suppl/ doi:10.1073/pnas.2008410117/-/DCSupplemental. Acceso: [29 de septiembre de 2020].
Neurocovid. Sintomatología neurológica asociada a infección por SARS-CoV-2 en niños
Neurocovid. Sintomatología neurológica asociada a infección por SARS-CoV-2 en niños
V. Soto Insuga.
Neuropediatría. Doctor en Medicina. Hospital Infantil Universitario Niño Jesús. Madrid.
Adolescere 2020; VIII (3): 55.e13-55.e19
Resumen
|
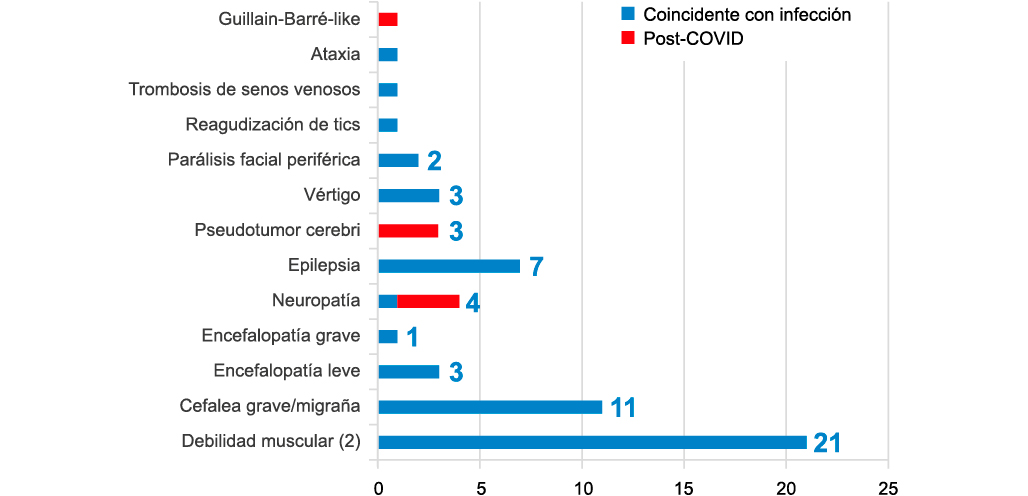
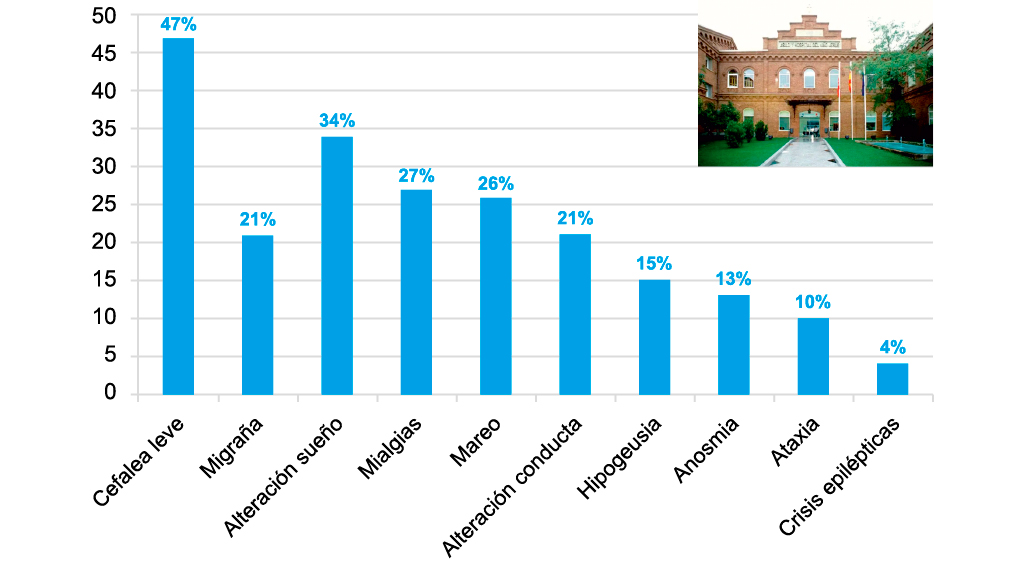
El virus SARS-CoV-2 al igual que otros coronavirus muestra un especial neurotropismo. Esta afectación directa a nivel del sistema nervioso central y periférico unido a su capacidad para activar una intensa respuesta inflamatoria y alterar la vascularización cerebral produce que la infección por SARS-CoV-2 se asocie a diferentes trastornos neurológicos. En adultos, se han descrito especialmente cuadros isquémicos (ictus, hemorragia y trombosis de senos venosos), encefalopatía, anosmia-disgeusia y en menor medida síndrome de Guillain Barre, debilidad muscular y cefalea. En niños destaca la escasa descripción en la literatura de síntomas neurológicos asociados a esta infección aparte de cuadros aislados de neuropatía desmielizante, encefalitis y encefalopatía con edema reversible del cuerpo calloso. En cambio, en el Registro Nacional de Síntomas Neurológicos en Niños asociados a la infección por SARS-CoV-2 (NeuroPedCovid) hemos descrito hasta Junio 2020, 45 niños con síntomas neurológicos que incluyen: debilidad muscular, encefalopatía, hipertensión intracraneal, neuropatías y crisis epilépticas sintomáticas agudas. Aún no conocemos la repercusión a nivel neurológico de la infección por SARS-CoV-2 en niños aunque hasta el momento una gran variedad de síntomas neurológicos parecen ser debidos a esta infección. Palabras clave: SARS-CoV-2; COVID-19; Síntomas neurológicos; Debilidad muscular; Encefalopatía. |
Abstract
|
The SARS-CoV-2 virus, like other coronaviruses, shows a special neurotropism. Its capacity to target the central and peripheral nervous system, together with its ability to activate an intense inflammatory response and alter cerebral vascularization, leads to the association of SARS-CoV-2 infection with various neurological disorders. In adults, ischemic conditions (stroke, hemorrhage and venous sinus thrombosis), encephalopathy, anosmia-dysgeusia and to a lesser extent Guillain Barre syndrome, muscle weakness and headache have been described. In children, the limited description in the literature of neurological symptoms associated with this infection apart from isolated cases of demyelinating neuropathy, encephalitis and encephalopathy with reversible edema of the corpus callosum stand out. On the other hand, in the National Registry of Neurological Symptoms in Children associated with SARS-CoV-2 infection (NeuroPedCovid) until June 2020, 45 children with neurological symptoms have been described, which include: muscle weakness, encephalopathy, intracranial hypertension, neuropathies and acute symptomatic epileptic crises. We still do not know the neurological impact of SARS-CoV-2 infection in children, although so far, a wide variety of neurological symptoms appear to be due to this infection. Key words: SARS-CoV-2; COVID-19; Neurological symptoms; Muscle weakness; Encephalopathy. |
Introducción coronavirus
Los coronavirus son virus de ácido ribonucleico (ARN) encapsulados que generalmente causan enfermedades respiratorias y digestivas en los humanos. Los dos virus recientemente reconocidos incluyen los causantes del síndrome de insuficiencia respiratoria aguda (SARS-CoV-1) y síndrome respiratorio del Este Medio (MERS-CoV). Sin embargo, en diciembre de 2019 surgió en Wuhan, China, el SARS-CoV-2, un virus cuyo análisis genómico muestra que comparte en un 50-80% características homólogas con el resto de coronavirus y que al igual que estos, muestra un marcado neurotropismo.
Patogenicidad de SARS-CoV-2
El SARS-CoV-2 puede producir afectación neurológica de diferentes maneras:
El SARS-CoV-2 puede producir afectación neurológica de diferentes maneras: por invasión directa, por afectación sistémica y por inflamación
Por invasión directa
Aunque actualmente no se ha podido detectar (de forma fiable) el ARN de SARS-CoV-2 a nivel del sistema nervioso central, se han propuesto varias vías de entrada a nivel cerebral. Una sería por vía hematógena mediante alteración de la barrera hemato-encefálica y otra por vía trans-sináptica en la que la afectación neurológica sería de forma retrógrada tras infección de las terminales de los nervios olfatorio (lo que podría explicar los síntomas de anosmia e hipogeusia) o del nervio vago (lo que podría relacionarse con la sintomatología gastrointestinal).
Para la entrada a la célula, el SARS-CoV-2 se une al receptor de la enzima convertidora de angiotensina 2 (ACER2). Se sabe que este ACER2 se detecta en neuronas, células gliales y células endoteliales cerebrales.
Por afectación sistémica
Los pacientes adultos que suelen presentar síntomas neurológicos relacionados con infección por SARS-CoV-2 son los que presentan infecciones más graves que requieren ingresos en unidades de cuidados intensivos. En estos casos, la hipoxia, las alteraciones metabólicas, la afectación cardiaca, muscular y la inmovilización son factores de riesgo independientes de afectación cerebral.
Por inflamación
Uno de los mecanismos fisiopatogénicos más conocidos de SARS-CoV-2 es su gran capacidad para provocar fenómenos inflamatorios mediante activación de una “tormenta de citoquinas”. Parece que los niveles elevados de IL-6, IL-10 y TNF-α están especialmente relacionados con el desarrollo de síntomas más graves. De hecho, tratamientos inmunoduladores como los corticoides o el tocilizumab (anti IL-6) se han propuesto como terapias eficaces. Asimismo la inflamación producida se asocia en gran medida a la aparición de síntomas isquémicos-vasculares secundarios a micro-macroangiopatía así como alteraciones en la coagulación(1).
Sintomatología neurológica asociada a SARS-CoV-2
Sintomatología otros coronavirus
El neurotropismo de otros coronavirus está ampliamente demostrado, de forma que se han relacionado de forma causal con enfermedades del sistema nervioso central y periférico, al igual que se ha demostrado su presencia en líquido cefalo-raquídeo (LCR) y/o biopsia cerebral. De esta forma, el SARS-CoV-1, el MERS-CoV y el OC43 que es un coronavirus estacional, han demostrado ser la causa de distintos trastornos neurológicos entre los que se incluyen: encefalitis, status epiléptico, neuropatía, cuadros de debilidad muscular y diferentes leucoencefalopatías tanto en niños como en adultos(2).
Síntomas neurológicos asociados a infección por SARS-CoV-2 en adultos
El primer estudio en el que se describen síntomas neurológicos es el realizado por Mao y colaboradores. Estos autores analizan de forma retrospectiva 214 adultos (media 52,7 años) ingresados en la provincia de Wuhan por infección SARS-CoV-2. Describen que el 36,4% presentaron durante la infección algún síntoma neurológico: 10,7% afectación muscular, 2,8% eventos cerebro-vasculares, 7,5% alteración de la conciencia, 16,8% mareo, 13,1% cefalea, 2,3% neuropatía y 0,5% epilepsia(3). En las siguientes series de pacientes con síntomas neurológicos publicadas se comprobó la frecuente asociación de SARS-CoV-2 con trastornos vasculares (isquémicos y/o hemorrágicos) y episodios de encefalitis.
<
Todos estos estudios comparten la conclusión de que los pacientes con cuadros más graves serán los más susceptibles de presentar algún trastorno neurológico
De hecho, en el registro nacional de Reino Unido publicado por Varatharaj y colaboradores en Abril 2020 en el que describen la patología neurológica de 153 pacientes (media 71 años) observaron que 62% habían presentado algún evento cerebrovascular (ictus o hemorraia) y 31% cuadros de encefalitis o encefalopatía(4). Asimismo, en la reciente serie publicada en Septiembre 2020 de 917 pacientes chinos adultos (media de 48,7 años) con infección por SARS-CoV-2 publicada por Xion et al volvieron a observar que entre aquellos que habían presentado síntomas neurológicos (3,5%) las alteraciones isquémicas-hemorrágicas y los cuadros de encefalopatía fueron frecuentes(5). Todos estos estudios comparten la conclusión de que los pacientes con cuadros más graves serán los más susceptibles de presentar algún trastorno neurológico.
Durante todo el año 2020 se han publicado casos aislados o series de pacientes con síntomas neurológicos relacionados con esta infección por coronavirus. Actualmente no se pueden extraer conclusiones definitivas, pero aparentemente parece que hay determinados síntomas neurológicos que se relacionan más con esta infección:
Es complicado poder demostrar la causalidad de esta infección en diferentes síntomas neurológicos debido a que uno de los mecanismos fisiopatogénicos es la activación inmune (que provoca que los síntomas no aparezcan inmediatamente tras el cuadro infeccioso)
- Síntomas que se relacionan con COVID: Encefalopatía, con un probable origen multifactorial de diversa presentación, desde cuadros de encefalitis con signos de piramidalismo (hasta en el 60% de pacientes en Unidades de Cuidados Intensivos) hasta casos de encefalopatía hemorrágica necrotizante. Accidentes cerebro-vasculares (ictus, hemorragia o trombosis de senos venosos), calculándose una incidencia del 2,5-7% en pacientes adultos con infección por coronavirus. Síntomas más leves, probablemente infradiagnosticados, como anosmia (20%) o hipogeusia (49,8%) que se identifican como característicos de esta infección(6).
- Síntomas con asociación por COVID no confirmada: Síndrome de Guillain-Barre; se han descrito 23 pacientes hasta la fecha, sin presentar diferencias respecto a otros polineuropatías asociadas a infecciones, siendo la de tipo desmielinizante la más frecuente. Cefalea con un componente multifactorial, en muchas ocasiones de características migrañosas. Hasta en un 10% de los pacientes se describen síntomas musculares tanto mialgias como debilidad. Síntomas psiquiátricos; las infecciones previas por SARS-Cov-1 y MERS-CoV se relacionaron con una alta frecuencia de cuadros de depresión (32%), trastorno de estrés postraumático (25%) y psicosis. Aunque no se han descrito aún en relación con SARS-CoV-2 son muchos los autores que recomiendan una valoración psicológica en aquellos pacientes que hayan sufrido infecciones graves por COVID-19.
- Síntomas no aparentemente relacionados con COVID: Epilepsia, en los estudios realizados no parece que la infección por SARS-CoV-2 provoque una alta incidencia de crisis sintomáticas agudas ni precipite la aparición de crisis en pacientes con epilepsia. Aunque hay casos descritos, no parace relacionarse con una mayor incidencia de enfermedades desmielinizantes u otros síntomas como tics, ataxia o vértigo. De todas maneras, en muchos casos es complicado poder demostrar la causalidad de esta infección en diferentes síntomas neurológicos debido a que uno de los mecanismos fisiopatogénicos es la activación inmune (que provoca que los síntomas no aparezcan inmediatamente tras el cuadro infeccioso), la presencia de casos asintomáticos y los efectos secundarios o interacciones de determinadas medicaciones empleadas para la infección como la hidroxi-cloroquina, azitromicina o el redemsivir entre otros(1).
Síntomas neurológicos asociados a infección por SARS-CoV-2 en niños
La pandemia COVID ha afectado a nivel neurológico a los niños de tres formas diferentes:
La pandemia COVID ha afectado a nivel neurológico a los niños de tres formas diferentes: por la propia infección, por “efecto distracción “ y por la situación del confinamiento
Afectación por la propia infección
Tras estos meses de pandemia destaca la escasa descripción de trastornos neurológicos en niños. En nuestro centro (Hospital Niño Jesús, Madrid) en cambio, hemos detectado un alto porcentaje de alteraciones neurológicas. De hecho, excluyendo los ingresos por causa oncológica y los menores de un mes de edad hasta Julio 2020, en el 16,6% de los niños hospitalizados, el motivo del ingreso fue algún trastorno neurológico.
Debido a la discrepancia entre lo reflejado en la literatura científica y lo observado en la clínica, y con la colaboración de múltiples hospitales a nivel nacional se ha puesto en marcha un Registro Nacional de Síntomas Neurológicos en Niños con Infección por SARS-CoV-2 (NeuroPedCovid)
Debido a esta discrepancia entre lo reflejado en la literatura científica y lo observado en la clínica, y gracias a la colaboración de múltiples hospitales a nivel nacional hemos puesto en marcha un Registro Nacional de Síntomas Neurológicos en Niños con Infección por SARS-CoV-2 (NeuroPedCovid). En la Figura 1 mostramos los resultados del registro obtenido tras “la primera ola” en Junio 2020 en el que describimos 45 niños (26 confirmados mediante detección de ARN viral con técnica PCR, 8 confirmado mediante serología y 6 pacientes en los que la infección la definimos como “probable” debido al ambiente epidémico y valores analíticos compatibles) con trastornos neurológicos relacionados con infección por SARS-CoV-2. Actualmente el registro sigue activo y abierto a cualquier sanitario que quiera participar.
Considerando lo descrito hasta el momento en la literatura, así como lo recogido en el registro NeuroPedCovid podemos identificar los siguientes síntomas relacionados con infección por SAR-CoV-2, que difieren en parte de las características que presentan los pacientes adultos:
Los síntomas relacionados con infección por SAR-CoV-2 en niños que difieren de las características de los pacientes adultos son: debilidad muscular, encefalopatía, neuropatía, pseudotumor cerebri y S. Guillain-Barré
- Debilidad muscular: aunque no descrito en literatura, hasta Julio 2020 hemos identificado 22 pacientes con un cuadro de debilidad muscular generalizada tras la infección que ocasionaba una impotencia funcional que no explicable por la astenia de la infección ni por la inmovilización durante sus ingresos en UCI. La mayoría requirió un tratamiento específico de fisioterapia, con una resolución del cuadro en menos de un mes, salvo en dos niños que desarrollaron un cuadro de miopatía del paciente crítico con una evolución más tórpida(7).
- Encefalopatía: en el registro de NeuroPedCovid hemos recogido 4 pacientes que presentaron una alteración del nivel de conciencia (en un paciente que presentó un síndrome inflamatorio multisistémico, esta alteración fue grave que requirió ingreso en UCI por la necesidad de sedación y ventilación mecánica). En los últimos meses se han descrito en la literatura cinco pacientes con un cuadro de encefalopatía asociado a síndrome inflamatorio multisistémico en relación con COVID-19 con unas características específicas en forma de una combinación de afectación a nivel del sistema nervioso central (alteración de la conciencia, afectación de pares craneales bajos y en ocasiones desarrollo de crisis epilépticas), sistema nervioso periférico (debilidad muscular y ausencia de reflejos osteo-tendinosos) y una imagen en resonancia de edema citotóxico reversible del cuerpo calloso(8).
- Neuropatía: aunque no se ha descrito hasta el momento, en NeuroPedCovid hemos descrito hasta 5 niños con afectación neuropática: uno con sospecha de neuralgia amiotrófica y 4 con parestesias uni/bilaterales con características de afectación de fibra fina que por su intensidad necesitaron tratamiento específico (amitriptilina o gabapentina).
- Pseudotumor cerebri: tampoco descrito en literatura científica. En cambio, en nuestro registro describimos tres pacientes de 5-6 años de edad que a los 15-20 días de una infección comprobada por SARS-CoV-2 desarrollaron un cuadro de hipertensión intracraneal que les ocasionó diplopía por parálisis del VI par craneal o pérdida de agudeza visual. Todos ellos evolucionaron de forma satisfactoria tras tratamiento con acetazolamida (en tres de ellos) o corticoterapia (en dos de ellos)(9).
- Otros trastornos neurológicos. Se han descrito hasta el momento dos niños de 11 y 15 años que desarrollaron un síndrome de Guillain Barré(10) y en nuestro centro se diagnosticó a una niña de 15 años que desarrolló un cuadro de hipertensión intracraneal secundaria a trombosis de los senos venosos.
- Aunque en el registro de NeuroPedCovid se describen hasta 7 pacientes en los que la infección desencadenó una crisis epiléptica (4 de estos niños no habían presentado previamente ninguna crisis), la infección por SARS-CoV-2 no parece relacionarse con un aumento de frecuencia ni intensidad de epilepsia diferente del de cualquier otra infección, describiéndose en las series de niños con infección por este coronavirus únicamente la incidencia de crisis sintomáticas agudas en el 0,7-3% de los mismos. Por ello actualmente no se recomienda una especial actuación o prevención ante el COVID-19 en niños con epilepsia.
La infección por SARS-CoV-2 no parece relacionarse con un aumento de frecuencia ni intensidad de epilepsia diferente del de cualquier otra infección
- Trastornos de sueño: el 34% de los pacientes ingresados en nuestro centro presentaron insomnio (66%) o una hipersomnia (33%) significativa. Además de la situación de ingreso y ansiedad en relación con la infección, el propio virus parece afectar al sistema circadiano mediante disregulación inmune y alteración de crono-reguladores como BMAL1(11).
- Hay diferentes síntomas neurológicos que no se pueden relacionar hasta el momento con COVID-19 aunque parece existir una relación clínica como es la parálisis facial periférica (de los 22 pacientes analizados en nuestra serie con parálisis facial periférica de inicio entre Marzo-Julio 2020, uno presentaba una infección por SARS-CoV-2).
La Figura 2 muestra la incidencia de síntomas neurológicos en niños con infección por SARS-CoV-2 hasta Julio 2020 destacando el alto porcentaje de cefaleas moderadas-graves de características migrañosas (en la mayoría de los casos en pacientes que no habían presentado cefaleas previas), así como de mareo y ataxia. El desarrollo de anosmia e hipogeusia, aunque menos descritas que en adultos
(13-15%), parecen ser síntomas específicos y característicos de infección.
Afectación por “efecto distracción”
Una de las amenazas que presenta la pandemia de COVID-19 es lo que los grupos de oncología han denominado como “el efecto de distracción”. Este efecto supone que, al desviar la atención preferente a los pacientes infectados por coronavirus, se disminuye la atención al resto de las enfermedades, entre ellas las enfermedades neurológicas.
“El efecto de distracción” supone que, al desviar la atención preferente a los pacientes infectados por coronavirus, se disminuye la atención al resto de las enfermedades, entre ellas las enfermedades neurológicas
Esta disminución en la atención neurológica ha afectado a todos los niveles de asistencia con lo que ha supuesto una gran morbilidad, especialmente en los niños. De esta manera desde Marzo 2020, especialmente durante los meses del confinamiento, hemos asistido a una disminución en las terapias de estimulación específicas, una demora en el inicio de determinados tratamientos inmunomoduladores y un retraso en el diagnóstico de síntomas neurológicos (en parte por el miedo de los padres a consultar en cualquier centro médico por el riesgo de infección).
Afectación por la situación de confinamiento
Las restricciones a la movilidad y la interacción social a las que estamos asistiendo desde el inicio de la pandemia suponen un desafío a la capacidad de resiliencia de los niños, debido a la pérdida de sus sincronizadores sociales, de sus hábitos y horarios habituales así como la secundaria a la ansiedad del núcleo familiar que supone un confinamiento. Muchos expertos advierten de las implicaciones neuro-psicológicas que supondrá para la infancia la situación actual: alteraciones en las habilidades cognitivas, motóricas, de lenguaje y en las funciones ejecutivas(12).
Muchos expertos advierten de las implicaciones neuropsicológicas que supondrá para la infancia la situación actual: alteraciones en las habilidades cognitivas, motóricas, de lenguaje y en las funciones ejecutivas
En este sentido, se ha detectado una mayor frecuencia de síntomas neurológicos relacionados con ansiedad (cefalea tensional, insomnio de mantenimiento y tics), al igual que muchos padres de niños con trastornos del neurodesarrollo (trastorno por déficit de atención e hiperactividad o trastorno del espectro autista entre otros) refieren un empeoramiento de la conducta y ansiedad.
Conclusiones. “Una buena y una mala noticia”
Aún no conocemos la repercusión a nivel neurológico de la pandemia COVID-19 en niños. Aparentemente lo descrito por la literatura hasta el momento es que, al igual que ocurre con los síntomas respiratorios, la sintomatología neurológica en niños es menos frecuente y menos grave que en adultos. Asimismo, el neurotropismo del SARS-CoV-2 no está completamente demostrado, de forma que no se ha podido aislar el ARN de este virus en LCR y hay autores que apuntan a que otros coronavirus afectaban de forma más predominante a nivel cerebral que el SARS-CoV-2. Estos autores calculan que si el porcentaje de afectación neurológica por SARS-CoV-2 fuera el mismo que presentaron otros coronavirus (MERS-CoV y SARS-CoV-1) en Agosto 2020 deberían haberse notificado 9.671 pacientes con trastornos neurológicos cuando en ese momento “solo” se habían descrito 1.805 casos.
A pesar de estos datos optimistas sobre la escasa repercusión neurológica en la infancia de esta infección, debemos tener en cuenta que en muchos de los casos de niños, la sintomatología neurológica puede que esté infradiagnosticada, que comenzamos a conocer cuadros específicos neurológicos en niños (encefalopatía con edema reversible del cuerpo calloso) y que aún no conocemos las posibles secuelas a medio-largo plazo de esta infección, habida cuenta de que muchos de los mecanismos fisiopatogénicos pueden provocar que la sintomatología neurológica aparezca transcurridos unos días, semanas o incluso meses tras la infección.
A pesar de los datos optimistas sobre la escasa repercusión neurológica en la infancia de esta infección, debemos tener en cuenta que en muchos de los casos de niños, la sintomatología neurológica puede que esté infradiagnosticada, o que tarde en aparecer
Por todo ello, actualmente ante una gran variedad de trastornos neurológicos en la infancia debemos considerar su posible relación con la infección por SARS-CoV-2.
Agradecimientos
Queremos agradecer a todos los neuropediatras que participan el Registro NeuroPedCovid*. Asimismo queremos recordar que este registro continúa activo y abierto para cualquier sanitario que quiera participar. En el caso en que quieran formar parte de este registro póngase en contacto con cualquiera de los dos investigadores principales del estudio (Verónica Cantarín o Víctor Soto) en el mail:
neurología.hnjs@salud.madrid.org.
*Neuropediatras que participan en el estudio: doctores Ruiz-Falcó, Gutierrez-Solana, García Peñas, Duat, López Marín, Cantarín, Bernardino, Jiménez, González Alguacil y Soto (Hospital Niño Jesús), doctor García Ron (Hospital Clínico San Carlos Madrid), doctora Chover (Hospital IMED Valencia), doctor Cuevas (Hospital Universitario Jaén), doctor García Campos (Hospital Toledo), doctora Fuentes (Hospital Clínico Santiago Compostela), doctora García (Fundación Alcorcón), doctora Paredes (Hospital Rey Juan Carlos Madrid), doctora Poch (Hospital La Rioja), doctores Llanos y Martín del Valle (Hospital Leganés), doctor Ortiz Medinaveita (Hospital Soria), doctores Paredes y Visa (Hospital Lleida), doctoras Pérez y Polanco (Hospital Gómez Ulla) y neuropediatras del Hospital Son Espases.
Tablas y figuras
Figura 1. Registro de trastornos neurológicos en niños con infección por SARS-CoV-2 (tras la “primera ola”, Registro NeuroPedCovid hasta Junio 2020)
Figura 2. Incidencia de síntomas neurológicos en niños ingresados en Hospital Niño Jesús por infección SARS-CoV-2 (actualizado hasta tras la “primera ola” Junio 2020).
Bibliografía
- Orsini A, Corsi M, Santangelo A, Riva A, Peroni D, Foiadelli T, et al. Challenges and management of neurological and psychiatric manifestations in SARS-CoV-2 (COVID-19) patients. Neurol Sci. 2020;41:2353-2366. Bibliografía recomendada.
- Ellul MA, Benjamin L, Singh B, Lant S, Michael BD, Easton A, et al. Neurological associations of COVID-19. Lancet Neurol. 2020 ;19:767-783.
- Mao L, Jin H, Wang M, Hu Y, Chen S, He Q, et al. Neurologic Manifestations of Hospitalized Patients With Coronavirus Disease 2019 in Wuhan, China. JAMA Neurol. 2020;77:683-690.
- Varatharaj A, Thomas N, Ellul M, Davies NW, Pollak T, Tenorio E, et al. Neurological and neuropsychiatric complications of COVID-19 in 153 patients: a UK-wide surveillance study. Lancet Psychiatry. 2020;7:875-882.
- Xiong W, Mu J, Guo J, Lu L, Liu D, Luo J, et al. New onset neurologic events in people with COVID-19 in 3 regions in China. Neurology. 2020;95:1479-1487.
- Helms J, Kremer S, Merdji H, Clere-Jehl R, Schenck M, Kummerlen C, et al. Neurologic Features in Severe SARS-CoV-2 Infection. Engl J Med. 2020;382:2268-2270.
- Jiménez Lejido M, Soto Insuga V, Luján M, Cantarín V, Bernardino B, Mansilla Lozano D, et al. Critical Illness Polyneuromyopathy in a child with SARS-CoV 2 infection. Pendiente de aceptación para su publicación.
- Abdel-Mannan O, Eyre M, Löbel U, Bamford A, Eltze C, Hameed B, Hemingway C, et al. Neurologic and Radiographic Findings Associated With COVID-19 Infection in Children. JAMA Neurol 2020; e202687.
- Soto-Insuga V, Cantarín V, Solís I, Buendía S, Atenca M, Bernardino B, et al. Pseudotumor Cerebri Caused by SARS-CoV-2 Infection in a Boy. Journal of Pediatric Neurology 2020. DOI: 10.1055/s-0040-1715857.
- Khalifa M, Zakaria F, Ragab Y, Saad A, Bamaga A, Emad Y, et al. Guillain-Barré Syndrome Associated With Severe Acute Respiratory Syndrome Coronavirus 2 Detection and Coronavirus Disease 2019 in a Child. J Pediatric Infect Dis Soc. 2020;9:510-513.
- Meira E Cruz M, Miyazawa M, Gozal D. Putative contributions of circadian clock and sleep in the context of SARS-CoV-2 infection. Eur Respir J. 2020;55:2001-2023.
- Condie LO. Neurotropic mechanisms in COVID-19 and their potential influence on neuropsychological outcomes in children. Child Neuropsychol. 2020;26:577-596.
Violencia, abuso y maltrato
Violencia, abuso y maltrato
C. Imaz Roncero(1), M. Avellón Calvo(2), S. Arroyo González(3)
(1)Psiquiatra. Profesor Asociado de Psiquiatría. Facultad de Medicina. Universidad de Valladolid. (2)Psicóloga clínica.(3)Enfermera. (1,2,3)Equipo de Salud Mental Infantojuvenil. H. Universitario Río Hortega, Valladolid.
Adolescere 2020; VIII (3): 55.e1-55.e12
Resumen
|
Abordar el problema de la violencia, del abuso y del maltrato en la adolescencia es entrar en una realidad compleja y en la que el adolescente puede ser víctima o agresor o ambas cosas. Desvelar lo oculto y detectar dichos problemas es el primer reto para realizar un abordaje posterior como una tarea esencial para el pediatra y/o médico de atención primaria. Este tiempo de la pandemia de la COVID-19 supone un reto añadido para la detección y la intervención. La violencia puede ser síntoma de trastornos mentales y en algunos, como en los trastornos de conducta, forma parte de los mismos y aunque el sistema sanitario interviene para contener en las agitaciones o episodios críticos debería ser la puerta para iniciar otro tipo de intervenciones. Y para una respuesta integral desde un abordaje ecológico sanitario, educativo, social y judicial. Tener una perspectiva de intervención psicoterapéutica y la importancia de realizar un abordaje del adolescente como víctima y del adolescente agresor construyendo contextos de relación que permitan cambios tanto en la dinámica familiar disfuncional como en las conductas de los adolescentes, desde un contexto de protección, respeto y ayuda. Abordar a los adolescentes descolgados, desconectados, aislados, abandonados, etc. sería un objetivo prioritario junto a todo lo que tiene que ver con el abuso de juegos y el ciberbullying para este nuevo tiempo. Palabras clave: Violencia; Abuso; Maltrato; Psicoterapia; Bullying; Ecológico; Adolescencia; Mentalización. |
Abstract
|
Addressing the problem of violence and abuse in adolescence means entering a complex reality in which the adolescent can be a victim, an aggressor or both. Uncovering the hidden and detecting these problems is the first challenge, to allow a subsequent approach by the pediatrician and / or primary care physician. The current COVID-19 pandemic presents an added challenge for detection and intervention. Violence can be a symptom of mental disorders and in some, as in conduct disorders, it is part of them and although the health system intervenes to contain agitation or critical episodes, it should be the door to initiate other types of interventions. Also, it should include a comprehensive response from a health, educational, social and judicial approach. A psychotherapeutic intervention should be aimed for where the adolescent (either as victim or aggressor) is approached by building a relationship that allows changes both in dysfunctional family dynamics and in adolescent behaviors, within a context of protection, respect and help. Addressing teenagers that are off the hook, disconnected, isolated, abandoned, etc. would be a priority objective along with everything that has to do with the abuse of games and cyberbullying during the present COVID times. Key words: Violence; Abuse; Bullying; Phsychotherapy; Adolescence; Awareness. |
Introducción
La observancia, o la sospecha, de alguna de estas conductas, violencia-abuso-maltrato, en la consulta puede generar malestar, incomodidad e incertidumbre. Generalmente el pediatra no está preparado o no se siente preparado para atender esta situación y esto suele conducir a buscar y descargar en recursos del equipo, bien del trabajador social, bien en los equipos de salud mental o, directamente, si la situación es grave, notificar con parte de lesiones al sistema judicial y/o a servicios sociales.
Y todo lo previo, siendo correcto, puede conducir a considerar que el papel del Pediatra o del profesional de primaria se ha acabado, cuando es preciso preguntar o preguntarse sobre lo que ha conducido a esta dinámica negativa, lo que se puede hacer en la prevención, en la detección y, una vez detectado, en la intervención de dichas situaciones.
Según Masten y Obradovic escribieron sobre la enfermedad pandémica, “las familias a menudo se infectan entre sí, pero antes de que cualquier individuo sea diagnosticado se infectan con el miedo”.
En nuestro entorno se calcula que el 4% de los niños y 3,2% de las niñas con edades entre 5 y 15 años serían victimas habituales de malos tratos(1), pero hay datos que hablan de que 3 de 4 niños y niñas en el mundo han sufrido algún tipo de violencia interpersonal, crueldad o abuso de forma reciente(2). Según datos de la OMS del 2014, un 30% de los menores en Europa han sufrido algún tipo de maltrato o abuso, pero quizás lo más preocupante es que se calcula que el 90% de los casos nunca es detectado(3).
El Secretario General de la ONU, António Guterres, ha señalado este tiempo de pandemia con un “horrible aumento global de la violencia doméstica”.
En la comisión para la reconstrucción social y económica del congreso de los diputados en Mayo de 2020, la Fundación de Ayuda a Niños y Adolescentes en Riesgo (ANAR)(4), informó que recibió durante los meses de confinamiento 3.803 peticiones de ayuda de menores. Y se incrementó con el confinamiento la violencia de un inicial 36,1% hasta un 50,1% de los casos de demanda de ayuda, siendo el maltrato físico en un 17,9%, maltrato psicológico en un 12,7%, abuso sexual 5,3%, abandono 3,5 %, violencia de género 3,4%, ciberbullying 2,5%, agresiones extrafamiliares 1,9%, violencia escolar (bullying) 1,7%, grooming 0,5%, expulsión del hogar 0,3%, pornografía infantil 0,1%, ciberacoso (entorno), prostitución infantil 0,1% y castigo 0,1%.
Se estima que un 15% de los niños y adolescentes tienen problemas de conducta, pero cuando se filtran los casos bajo el criterio de un deterioro significativo, los Trastornos de Conducta (TC) se reducen a un 5,7%. No hay datos de empeoramiento con la pandemia, pero una pérdida de la rutina diaria y la falta de interacción interpersonal y social se espera que aumenten estos problemas.
Se estima que un 15% de los niños y adolescentes tienen problemas de conducta, pero cuando se filtran los casos bajo el criterio de un deterioro significativo, los Trastornos de Conducta (TC) se reducen a un 5,7%
Evaluar los elementos predisponentes y desencadenantes nos ayudarán a comprender la dinámica y los mecanismos para su producción y desarrollo, pero también para su prevención y atención. Pero ahí debemos ser claros que todos estos comportamientos tienen una base biopsicosocial, ahora se habla de una visión ecológica e integral, sin olvidar nuestro papel como profesionales y médicos en un sistema sanitario.
Es importante poder trabajar de forma precoz sobre aquellas dinámicas familiares disfuncionales que actúan como factor de riesgo para la aparición y cronificación de situaciones de violencia, abuso y maltrato siendo frecuente lo que se podría describir como una transmisión generacional del trauma relacional y de la violencia y en definitiva de unos modos de relación violentos, abusivos y/o negligentes.
Es importante poder trabajar de forma precoz sobre aquellas dinámicas familiares disfuncionales que actúan como factor de riesgo para la aparición y cronificación de situaciones de violencia, abuso y maltrato
Hay muchas dinámicas disfuncionales de este tipo. Sin pretender ser exhaustivos podemos señalar un tipo de familias cerradas, con poco apoyo social y poco contacto con el exterior; con roles generacionales poco diferenciados o invertidos siendo frecuente que los niños deban asumir funciones de cuidador del adulto; con diferentes alianzas familiares inadecuadas; con normas y límites inconsistentes, contradictorios, confusos o claramente arbitrarios; familias en las que la única forma de mantener el vínculo, de recibir atención o de relacionarse parece ser la violencia, con una tendencia a la actuación impulsiva y poco reflexiva; con poca capacidad para identificar y expresar con palabras las propias emociones y las de los demás, con tendencia a la desconfianza, una intensa susceptibilidad relacional y a sentirse atacados o minusvalorados, …
En las familias con interacciones basadas en la violencia da la impresión de que solo mediante la agresión se consigue la atención del otro. La falta o inconsistencia/incongruencia de límites facilita también las actitudes en los hijos de provocación y búsqueda de unos límites claros y firmes, pero no violentos. Es como una especie de ruleta, “qué respuesta tocará hoy”. No hay una diferencia clara entre lo importante y lo secundario. No son límites trasmitidos como un cuidado, se trata de ver quién puede más. En otros casos, el límite es claramente agresivo o con tintes sádicos.
Hay muchas y variadas posibilidades: los factores de riesgo pueden estar más en el adolescente (más difícil o irritable, por ejemplo), en los adultos o en ambos, pero sea cual sea el origen de las dificultades se concretan en un modo relacional violento.
Asimismo, las situaciones personales y socioeconómicas adversas, como las que están viviendo muchas familias en el momento actual, pueden favorecer la aparición y posterior cronificación de una situación de violencia en las familias más vulnerables o con un mayor riesgo psicosocial.
Además, el vínculo de maltrato o abuso es más probable que aparezca en aquellos momentos de la crianza o del desarrollo evolutivo del niño/adolescente más difíciles de gestionar y/o en aquellas situaciones que reactiven en los progenitores vivencias adversas de su propia infancia o del vínculo con sus propios padres.
La adolescencia puede resultar un periodo especialmente crítico en el que aparezcan o se intensifiquen situaciones de violencia, abuso y maltrato.
Adentrarse en la intervención multidisciplinar, es abrir horizontes nuevos, pero también adentrarse en las resistencias de modelos de intervención donde también los médicos se sienten más cómodos desde su despacho y en la intimidad de la relación médico/paciente-familia.
Las dificultades de detección del abuso y el maltrato se dan no solo en la atención primaria sino también en salud mental. Según señala Dangerfield, 2017(3) “hay también evidencia clara sobre el hecho de que las personas que han sufrido adversidades en la infancia suelen ser reticentes a revelar sus historias de abuso y/o maltrato, así como que los profesionales de salud mental solemos ser reticentes a explorarlas”.
Las consecuencias tanto a corto, medio y largo plazo del abuso y el maltrato en el niño y el adolescente han sido ampliamente descritas.
La vivencia de abuso y el maltrato dentro del ámbito familiar afecta de forma clara, extensa y duradera a la visión que tiene el niño y el adolescente de sí mismo, de los demás y del vínculo establecido con otras personas, de forma que se establece una visión eminentemente negativa de uno mismo, de los demás y del mundo como algo peligroso y/o impredecible.
La vivencia de abuso y el maltrato dentro del ámbito familiar afecta de forma clara, extensa y duradera a la visión que tiene el niño y el adolescente de sí mismo y de los demás
Puede darse lo que se podría describir como una “desconfianza básica”(5) que interfiere de forma notable en el establecimiento de vínculos afectivos satisfactorios y “sanos” (vínculos de apego seguro) que puedan, en parte, paliar el efecto negativo de las relaciones previas abusivas o de maltrato.
Esa “desconfianza básica” sería lo contrario a la confianza básica que un niño/adolescente con un vínculo de apego seguro puede tener en que podrá ser cuidado, atendido, escuchado y ayudado si lo necesita.
Janin, 2002(6) señala diferentes posibles efectos del maltrato en la estructuración psíquica del niño: la anulación del registro de sensaciones y emociones (especie de anestesia afectiva); la tendencia a la desconexión; un estado de alerta permanente (y la aparición de estrés postraumático); la confusión identificatoria; el repliegue relacional y la construcción de una coraza afectiva y antiestímulo; la repetición de la vivencia de maltrato en su forma activa (identificación con el agresor) o pasiva (revictimización) buscando de alguna forma ser maltratado para mantener una sensación de control y buscar una relación causa-efecto; una actitud vengativa frente al mundo, déficit de atención; inquietud psicomotriz…
Decir, por último, la importante interferencia del maltrato en la capacidad de modular las emociones, la función reflexiva y la mentalización. Mentalizar es, básicamente, “tener la mente en mente”, atender a los estados mentales en uno mismo y en los demás(7). “La mentalización implica imaginar lo que la otra gente puede estar pensando o sintiendo”, algo así como la “capacidad de vernos a nosotros mismos desde fuera y a los otros desde dentro”(3).
Es importante la interferencia del maltrato en la capacidad de modular las emociones, la función reflexiva y la mentalización
La mentalización no es algo innato y se adquiere a partir de las interacciones tempranas con las figuras de apego (desde el nacimiento hasta los 3-4 años) siendo fundamental que los progenitores puedan percibir, identificar, contener y traducir en palabras las emociones del bebé (función reflexiva materna/paterna) mostrando una actitud de escucha y de intentar entender lo que puede estar sintiendo o pensando su hijo.
Se podría decir que existe una relación inversa entre la capacidad de mentalización y los problemas de conducta y/o las reacciones violentas e impulsivas.
El abuso y el maltrato es, asimismo, según diferentes estudios, un factor de riesgo fundamental para el desarrollo de diferentes trastornos mentales graves, el suicidio o las conductas autolesivas en la adolescencia, las conductas de riesgo, la promiscuidad sexual, las conductas hetero y autoagresivas…
El abuso y el maltrato es, asimismo, según diferentes estudios, un factor de riesgo fundamental para el desarrollo de diferentes trastornos mentales graves
Violencia, abuso y maltrato y enfermedad mental
La voluntariedad y/o intencionalidad siempre forman parte de una primera aproximación a estos problemas. No es lo mismo evaluar que la violencia, el abuso o el maltrato son frutos o consecuencias de unos problemas previos, por ejemplo, una separación conflictiva, que de un proceso deliberado y en cierto modo voluntario para acceder al dominio, autonomía, satisfacción, deseo de algo o de alguien.
Hasta qué punto culpabilizamos y a quien hacemos culpables de estos problemas forma parte de algo que debemos evitar, en lo posible, pero que no podemos obviar o ignorar, porque consciente o inconscientemente asignaremos la culpa. Y, en ocasiones, será a la enfermedad mental del adolescente, o al trastorno del familiar, de uno u otro o de ambos, al que se considerará responsable de dichas conductas.
Y la violencia forma parte del cuadro o es un síntoma asociado en diversos trastornos(8) (Tabla I).
El sistema sanitario de atención primaria y la salud mental ante estos problemas
El sistema de atención primaria y los servicios de urgencias son puntos de detección de situaciones de violencia, abuso y maltrato. ¿Pero solo para detectar?
Generalmente la violencia de los adolescentes puede dar lugar a intervenciones de urgencia en las que en muchas ocasiones la sola presencia de los equipos de intervención de Emergencias motiva un cambio de actitud del adolescente. En otras ocasiones, si se consigue, habitualmente por los padres, trasladar la situación a un punto de Urgencias, sea un punto de atención continuada o un servicio de urgencias hospitalario también motivan un cambio, siendo raro la intervención y/o contención física o farmacológica. Aunque pueda realizarse puntualmente con benzodiazepinas o neurolépticos inyectables, tal como se pauta en agitación psicomotriz en el capítulo de atención de urgencias psiquiátricas en la infancia y adolescencia: Urgencias del Manual básico de Psiquiatría de la Infancia y la Adolescencia(9) (Tabla II).
Pero una vez contenida la situación de agresividad la intervención en crisis no debe minimizar lo ocurrido, porque “ya no pasa nada”, abandonando el espacio de la crisis porque el médico que interviene ya nada más puede hacer. O como mucho orientar a ir a su médico de Atención Primaria y que éste le derive a Salud Mental.
Así como se han propuesto programas de intervención precoz en Urgencias y Emergencias con la intoxicación alcohólica en jóvenes(10), quizás sea preciso desarrollar programas de intervención psicoterapéutica breve para las conductas de agresión en crisis que motiven al cambio, abordando el contexto, los desencadenantes y la posible derivación a Salud mental y la resistencia a la derivación por el estigma, convirtiéndose la derivación a psicólogos privados la alternativa más fácilmente aceptada frente a un servicio de salud mental público, mejor preparado, pero generalmente saturado y sin capacidad, en ocasiones, de respuesta efectiva.
Por otra parte, y en este mundo dominado por la pandemia Covid-19 debemos hacer presente la violencia estructural. Un sistema colapsado, sin que dé respuesta adecuada a los problemas de salud que demanda la población, puede provocar reacciones violentas frente a los proveedores de asistencia fruto de la incapacidad e impotencia del usuario, con una asignación de culpa y de responsabilidades que pueden generar una escalada de malestar y de destructividad importante.
Un sistema colapsado, sin que dé respuesta adecuada a los problemas de salud que demanda la población, puede provocar reacciones violentas frente a los proveedores de asistencia
Adolescente víctima de violencia, de abusos o de maltratos
Este adolescente víctima de situaciones en el entorno familiar y en el grupo de iguales va a ser una población vulnerable en este tiempo.
En el entorno familiar
Las separaciones y/o divorcios conflictivos cuando hay niños y niñas de por medio se convierten, con alta probabilidad, en fuente de violencias, abusos y maltratos, tanto de los padres como de las madres como de los responsables de la administración, sea cual sea, la administración implicada.
Y aunque la prioridad para la Administración son los menores, y la protección de los mismos, muchos viven de forma habitual cómo estos derechos y obligaciones hacia dichos menores son obviados y ninguneados.
Los Programas de Mediación, los Puntos de Encuentro Familiar así como los Centros de Apoyo a Familias (CAF) o Programas de Intervención Familiar (PIF) o Centros de Intervención Parental son herramientas que surgen en contextos de servicios sociales o incluso en el propio sistema judicial con desigual coordinación con servicios sanitarios.
En el grupo de iguales
El acoso, especialmente en redes sociales, se ha convertido en la forma menos sangrienta en cuanto a las formas, pero quizás la más frecuente pudiendo afectar el ciberbullying entre un 10 y un 50% de los adolescentes(11).
Es importante señalar que en algunos casos el adolescente maltratador ha sufrido o sufre en su ámbito familiar una situación de maltrato más o menos clara y repite en la relación con los iguales el maltrato sufrido de forma pasiva, esta vez de forma activa (igual con el abuso sexual).
Notificación, evaluación, intervención y seguimiento
Consiste en trasmitir información sobre la sospecha de la existencia o riesgo del maltrato infantil. Es una obligación legal y profesional.
La notificación, consiste en trasmitir información sobre la sospecha de la existencia o riesgo del maltrato infantil. Es una obligación legal y profesional
Se realiza a través de hojas de notificación específica, con características similares de las Comunidades Autónomas. Se notificará: siempre a los Servicios Sociales del ámbito sanitario donde se realizó la detección. En caso de que se requieran medidas urgentes a Protección de menores, Juez de guardia, Fiscalía de Menores, Policía.
Ante la existencia de peligro para la integridad física del menor se le asegurará el ingreso en un centro hospitalario hasta que sea trasladado a un centro de menores.
La actuación en caso de maltrato abarcará: atención clínica de las lesiones, apoyo emocional y psicológico, coordinación interprofesional, intervención social, seguimiento posterior del adolescente y la familia y prevención de repetición del maltrato y secuelas psíquicas.
La actuación en caso de maltrato abarcará: atención clínica de las lesiones, apoyo emocional y psico- lógico, coordinación interprofesional, intervención social y seguimiento posterior del adolescente
Realizar seguimiento de las secuelas del maltrato, evitar nuevos episodios y restaurar el funcionamiento óptimo del menor y la familia son importantes en el seguimiento, dificultado, en los casos graves, por los cambios de residencia que llevan asociados.
Adolescente violento, abusador y maltratador
El adolescente violento puede serlo en un contexto o puede serlo en todos ellos:
En el entorno familiar
Hoy el problema de la violencia intrafamiliar, o violencia ascendente o filoparental, es una realidad de difícil abordaje y desde los servicios públicos no hay respuesta integral, ya que la única respuesta en situaciones graves es la denuncia.
Según señala Lasa, 2016 “el saber cuándo hay que poner límites y hay que denunciarlo puede llevar a generalizar respuestas que conducen a la judicialización de situaciones que, si bien es cierto que bien planteadas pueden ser beneficiosas, en ausencia de una coordinación difícil de conseguir y mantener entre diferentes instancias multiprofesionales (sanitarias, educativas, sociales, judiciales) puede complicar mucho las cosas”.
Modelos de abordaje integrales son costosos y, en ocasiones, surgen alternativas en el sector privado con iniciativa a veces de carácter social como se puede ver en https://www.sevifip.org/index.php/mapa-de-recursos.
En el grupo de iguales
Aunque los problemas de violencia entre iguales pueden aparecer tempranamente en el seno familiar, especialmente en las relaciones conflictivas entre hermanos, con los típicos problemas de celos y rivalidad, es en la escuela y con sus iguales cuando surgen los problemas con mayor repercusión personal y social con el fenómeno de bullying.
Abordar este fenómeno es demasiado amplio, pero en ese abordaje es preciso reconocer a los intimidadores de los otros, generalmente con la intención de controlar y someter al otro y cómo, a menudo, los intimidadores, matones o chulitos parecen ser preferidos por sus compañeros como líderes o referentes, porque aunque los matones son poco sociales, tienen mejores habilidades de liderazgo que los niños que no intimidan(12).
Identificar a los que intimidan a sus compañeros también es identificar a los que se meten frecuentemente en peleas, roban y destrozan propiedades, beben alcohol, fuman, tienen malas notas y generan un clima negativo en la escuela. Pero esto no es difícil, sin embargo, no todos los estudiantes que intimidan a otros tienen problemas de comportamiento obvios o están involucrados en actividades que rompen las reglas. Algunos de ellos son muy hábiles socialmente y buenos para congraciarse con sus maestros y otros adultos, presentando conductas de exclusión social con la difusión de bulos o rumores en la llamada violencia relacional, violencia más frecuente en el sexo femenino, siendo más difícil descubrir, o incluso sospechar, su presencia.
Qué hacer ante un problema de conducta
Siguiendo la guía Nice de 2013 y actualizada en 2018 ante los niños y jóvenes con problemas de conducta, qué pasos deben darse:
1º Evaluar al adolescente: Puede considerarse la utilización de algún cuestionario como el SDQ (https://www.sdqinfo.org) disponible en múltiples idiomas y con información del propio adolescente, de los padres y de los educadores. En la evaluación es preciso tener en cuenta la presencia de: un problema de salud mental coexistente (por ejemplo, depresión, trastorno de estrés postraumático), un trastorno del neurodesarrollo (en particular, TDAH y autismo), una discapacidad o dificultad de aprendizaje o un uso inapropiado de sustancias.
2º Orientar a programas: Para formación para padres, cuidadores o tutores en los más pequeños e intervenciones multimodales en los adolescentes.
Considerar las intervenciones farmacológicas, especialmente metilfenidato o atomoxetina, dentro de sus indicaciones, para el tratamiento del TDAH en niños y jóvenes con trastorno negativista desafiante o trastorno de conducta, de acuerdo con el trastorno por déficit de atención con hiperactividad.
3º Orientar sobre los servicios y las condiciones asistenciales a nivel local: Conociendo el tipo de intervenciones y evitando el cambio frecuente e inadecuado de intervenciones sin haber dado el margen suficiente para evaluar su respuesta. Pero también partiendo de la complejidad y de la posible o necesaria en otros casos, intervención multidisciplinar, mucho más difícil de lograr en los sistemas privados que son los de mayor uso y derivación.
Como dijo William Wordsworth, “El niño es el padre del hombre”; muchos niños con trastornos de conducta pueden desarrollar un trastorno de personalidad antisocial en la edad adulta y ser una carga desproporcionada en nuestros sistemas de salud, legales, educativos y sociales. Por consiguiente, abordar las causas fundamentales de la enfermedad en las primeras etapas de la vida y proporcionar tratamientos eficaces a las personas que la padecen es probable que redunde en grandes beneficios para los pacientes, sus familias y la sociedad(13).
Muchos niños con trastornos de conducta pueden desarrollar un trastorno de personalidad antisocial en la edad adulta
Aspectos principales en la psicoterapia con adolescentes en una situación de violencia-abuso o maltrato
Cómo ya se ha señalado anteriormente, la adolescencia como periodo de crisis, puede resultar una etapa propicia para la aparición o intensificación de conductas violentas tanto en los padres, como en el adolescente, como en ambos.
La dificultad del adolescente para gestionar y elaborar las tareas de la adolescencia y los profundos y rápidos cambios de esta etapa y los problemas de la familia para contener las angustias del adolescente, pueden expresarse a través de problemas conductuales de mayor o menor gravedad.
La provocación continua y repetida del adolescente, la búsqueda de límites y la no aceptación o transgresión de normas, la crítica continua a los progenitores, la búsqueda de una nueva identidad, la elaboración de los cambios puberales y de la imagen corporal y el conflicto entre la dependencia y la independencia en el vínculo con los padres pidiendo (a veces mediante conductas de provocación y riesgo) y a la vez rechazando la atención y el cuidado, puede desencadenar en la descarga a través de la conducta de emociones, pensamientos y sentimientos difíciles de integrar.
No obstante, es importante diferenciar entre los conflictos habituales de la etapa adolescente en los que un apoyo puntual o una intervención breve suele ser suficiente y aquellas situaciones y dinámicas patológicas que requieren una intervención terapéutica más intensa y/o especializada.
Es importante diferenciar entre los conflictos habituales de la etapa adolescente en los que un apoyo puntual o una intervención breve suele ser suficiente y aquellas situaciones y dinámicas patológicas que requieren una intervención terapéutica más intensa y/o especializada
En este sentido, las intervenciones preventivas pueden evitar la aparición de ciertas problemáticas y paliar o evitar la cronificación de otras.
Se encuentran en algunos casos dinámicas familiares en las que se expresa un “intensa crispación emocional y una dependencia recíproca y progresivamente enfermiza”. Es frecuente encontrar adolescentes o prepúberes encerrados en casa con “actitudes familiares que oscilan entre la hiperprotección y el hartazgo mutuo” que desemboca en situaciones o reacciones de violencia.”
Por otra parte, “siempre conviene recordar”- señala Lasa- “que debajo del malestar, de la desesperación que lleva a la violencia, hay un mensaje para que alguien haga algo ya. Y este mensaje, que es muy urgente, soporta mal la espera y necesita mostrarse de manera perentoria, provocadora y mal soportada por quién la recibe”. En este sentido, es importante que siga habiendo, en la situación actual, canales abiertos a través de los cuales poder detectar las situaciones de violencia-maltrato y abuso de forma rápida y eficaz.
Resulta fundamental analizar la dinámica relacional padres-hijo, identificando qué situaciones y que temas subyacen a las reacciones violentas, tanto desde uno como del otro lado, siendo diferente la intervención en cada caso.
Es fundamental analizar la dinámica relacional padres-hijo, identificando qué situaciones y que temas subyacen a las reacciones violentas, tanto desde uno como del otro lado, siendo diferente la intervención en cada caso
Desde el evitar una sensación de aburrimiento y vacío insoportable o adquirir una nueva identidad dentro de un grupo violento, a no tolerar las frustraciones ni aceptar sentir la necesidad, la vulnerabilidad o la dependencia (proyectando esta necesidad y debilidad en la persona a la que se ataca o agrede)(14). Jeammet, 2002(15) señala como factor fundamental de la violencia en la adolescencia la amenaza a la propia identidad. De esta forma la violencia “transforma un Yo que se siente amenazado en un Yo susceptible de transformarse en amenazante.” Siendo esta vulnerabilidad del yo “ni mucho menos, siempre perceptible desde el exterior” . Se trataría de atacar antes de ser atacado (o al sentirse atacado).
Respecto a los aspectos principales a tener en cuenta en la intervención, en las situaciones de violencia es importante la intervención tanto con los padres como con el adolescente para poder así modificar el vínculo establecido entre ellos.
Según señala Dangerfield, 2017(3) el Tratamiento Basado en la Mentalización (MBT-A) para adolescentes que han sufrido adversidades en su infancia resulta un recurso eficaz para afrontar los problemas de conducta y para mejorar la capacidad de comprender las acciones propias y ajenas en términos de pensamientos, sentimientos, esperanzas y deseos, disminuyendo así las conductas impulsivas, irreflexivas o violentas.
En los casos más graves, esta intervención se debe llevar a cabo dentro de un dispositivo como un Hospital de Día que pueda contener las intensas angustias del adolescente y trabajar los aspectos vinculares. El trabajo de mentalización se dirige al adolescente y también a los padres y se puede utilizar un formato individual o grupal(7).
Hablar por último de algunos consejos o consideraciones generales para favorecer el trabajo con el adolescente, siendo central el poder establecer una relación de confianza, de escucha y de cuidado. Si esto es así para los adolescentes en general, lo es aun más en aquellos adolescentes que han sufrido o sufren algún tipo de maltrato o de abuso, dadas sus dificultades para establecer y mantener un vínculo afectivo adecuado.
Siguiendo a Lasa, 2016(16) podemos hablar de algunos aspectos que pueden ayudar a construir esta relación de “protección, respeto y ayuda”:
- Delimitar una buena distancia en la relación (ni mantenerse distante ni mostrar una excesiva cercanía que puede resultarle al adolescente intrusiva o agobiante). Ni ir “de colegas” ni ser demasiado fríos o solemnes.
- Encontrar un diálogo fiable. Facilitar y no rehuir sus palabras de violencia o apasionadas; utilizar una “palabra certera pero tolerable: ni demasiado escasa ni peroratas excesivas, construidas con nuestra mente, pero indigeribles para la suya”. A la vez, debemos “mantener un oído fiable y atento pero discreto. Saber callar: a veces sentirse entendido demasiado rápido puede provocar el sentimiento de sentirse desnudado”.
- Trabajo sobre la relación, que sobreviva a la ambivalencia. “Entender que su cólera, como muchas cóleras desesperadas está destinada a vincularse a alguien”.
Señalar, además, que es importante seguir el ritmo que vaya marcando el adolescente. Si el adolescente se niega a acudir a consulta, debemos primeramente valorar la gravedad de la situación. En la mayoría de los casos, un trabajo solo con los padres sirve de ayuda y en algunos casos puede ser suficiente para modificar las conductas problemáticas. En otros, el trabajo previo con los padres puede hacer que más adelante el adolescente acepte venir a la consulta.
Si la gravedad de las conductas es alta, la asistencia se debe hacer obligatoria lo que no resulta fácil, recurriendo en algunos casos al sistema judicial.
A la hora de derivar a salud mental más que hablarle al adolescente de que tiene un trastorno o enfermedad, asegurarle que se va a tener en cuenta su privacidad y no se va a contar a los padres lo que él/ella cuente (a no ser que sea algo que ponga en grave riesgo su salud o integridad o la de los demás)
A la hora de proponer la derivación a salud mental, es importante no culpar al adolescente de lo que está sucediendo y es recomendable abordar los problemas emocionales o de autocontrol que se están presentando. Más que hablarle de que tiene un trastorno o enfermedad, asegurarle que se va a tener en cuenta su privacidad y no se va a contar a los padres lo que él/ella cuente (a no ser que sea algo que ponga en grave riesgo su salud o integridad o la de los demás).
El pediatra o el médico de atención primaria está en una situación complicada, pero a la vez privilegiada en la relación con el menor y su familia ya que les atiende desde hace años (lo que suele favorecer la relación con el adolescente sobre todo si en la infancia y/o preadolescencia ha tenido un espacio de relación de confianza con su pediatra/Map).
Además, el profesional de atención primaria es conocedor de la historia familiar y personal, conoce o incluso trata, en muchos casos, al resto de la familia extensa lo que ayuda a entender el funcionamiento familiar (en este sentido una intervención precoz en los problemas de conducta en la infancia y en las dinámicas familiares de riesgo tiene un valor preventivo fundamental).
Asimismo, puede tener una posición más neutral que el temido para algunos adolescentes profesional de salud mental, al que pueden rechazar por el miedo a que le traten como un “loco” o, lo que para algunos adolescentes es peor, como una persona que necesita ayuda. Es por eso importante transmitir también la idea de que se trata de ayudar a toda la familia intentando así evitar la típica frase del adolescente de “que vayan ellos” o “la culpa es suya” (refiriéndose a los padres).
Una vez establecida una relación con el adolescente, nos enfrentamos a la aún más difícil tarea de mantenerla, lo que se puede conseguir, con suerte, haciendo acopio de una buena dosis de paciencia, intentándonos poner en el muchas veces complicado lugar del adolescente recordando las propias experiencias de la adolescencia (sin contarle, claro está, nuestras “batallitas”), con mucha capacidad de observación y contención y sobre todo, teniendo siempre en cuenta el delicado equilibrio entre la tendencia del adolescente a pedir ayuda de muchas y variadas formas (no siempre sanas y muchas veces claramente patológicas…) y a la vez no dejarse ayudar…
Violencia, abuso y maltrato y COVID-19
Como Masten y Obradovic escribieron sobre la enfermedad pandémica, “las familias a menudo se infectan entre sí pero antes de que cualquier individuo sea diagnosticado se infectan con el miedo”.
Los confinamientos y aislamientos indicados para disminuir la transmisibilidad pueden ser mal utilizados por el miedo asociado favoreciendo el descuelgue en poblaciones susceptibles, tanto de la escuela como de la dinámica social, siendo preciso dar respuesta diferenciada, según la vulnerabilidad y tipo de riesgo que presenten, tanto de los adolescentes como sus familias, dificultando la detección del riesgo del adolescente con problemas de violencia, abuso y maltrato.
Los factores de stress son acumulativos e influyen en la capacidad de adaptación y resiliencia de los individuos. La escuela es un factor de estrés para algunos, pero también un entorno de ayuda y apoyo, siendo imprescindible mantener la escuela presencial, especialmente para la infancia y adolescencia con necesidades educativas especiales y trastornos del desarrollo.
Los factores de stress son acumulativos e influyen en la capacidad de adaptación y resiliencia de los individuos
España también tiene una de las tasas de abandono educativo temprano más altas de la Unión Europea. Es actualmente del 17,9% con respecto al 10,6% de la UE, según Eurostat, y esta crisis va a aumentar, previsiblemente, el absentismo, ante el cual el Sistema Educativo puede limitarse a demandar al Sistema Sanitario los justificantes médicos, tanto de enfermedad como por aislamiento, por contacto o por positivo en PCR, pero también ante la sospecha de un trastorno mental por el rechazo a la exposición al SARS-Cov-2 del niño/a y de su familia. Es imprescindible asumir como una responsabilidad de todos la respuesta incluyendo no solo al sistema educativo y sanitario sino también al social y judicial.
Implicar, coordinar y dar respuesta, más allá de amenazar a los padres con sanciones, dando alternativas y soporte ante el posible absentismo, parece recomendable, además de promover medidas de control y atención rápida, en el contexto de la alternativa de educación a distancia.
La ausencia de atención a las necesidades emocionales de los adolescentes aumenta, previsiblemente, el incumplimiento de las normas de aislamiento, y además dificulta el acceso a estas poblaciones. Y, aunque el confinamiento, ha relajado a muchos de la presión escolar y del contexto de iguales, no tenemos datos de si realmente ha existido una disminución de los problemas de bullying o estos se han transformado en ciberacoso.
Tampoco se puede hacer un análisis sobre las dinámicas de comportamiento en el contexto familiar, donde se producen situaciones de abuso, violencia intrafamiliar, separaciones conflictivas, y aunque no hay datos en estos momentos seguramente se vayan observando estos incrementos. También cuando hay menor soporte social es más complicado mantener situaciones en las que hay equilibrios inestables.
Por ello es importante hacer eco de lo que Unicef plantea, reforzando lo solicitado por el Secretario General de Naciones Unidas para España, para garantizar que la respuesta al COVID-19 y el plan de reconstrucción precisa una estrategia específica sobre salud mental y bienestar psicológico, y en el que la salud mental debe plantearse de manera transversal en todas las áreas de actuación frente a la crisis (enfoque whole of society)(17).
Según Charles Rosenberg inspirado en La Peste de Albert Camus, las epidemias se desarrollan como dramas sociales en tres actos: 1. Marcado por el deseo de auto-seguridad; 2. Exigen y ofrecen explicaciones; y 3. Resolución y readaptación por agotamiento de las víctimas susceptibles.
“Promover la salud mental de la infancia y adolescencia tiene una particular importancia en este momento del COVID-19 que hacen preciso avanzar en aspectos epidemiológicos, en sistemas de evaluación, en aspectos de la neurociencia incluyendo los genéticos y epigenéticos, los biomarcadores de enfermedad mental pero también de resiliencia, así como en los aspectos de la prevención, el tratamiento y la respuesta de los sistemas”, son objetivos que nos plantea la revista americana de Psiquiatría de la Infancia y Adolescencia (JAACAP) y que se asumen como propios(18).
La salud mental se necesita ahora más que nunca en la lucha contra COVID-19 y ante una crisis de duración y efecto incierto en la sociedad. En lugar de un enfoque de esperar y ver, se recomienda intervenir y optimizar la atención de todas las personas que lo precisen, con o sin antecedentes de enfermedad mental.
La salud mental se necesita ahora más que nunca en la lucha contra COVID-19 y ante una crisis de duración y efecto incierto en la sociedad
También es preciso destacar cómo, en estos tiempos difíciles, surgen nuevos recursos y métodos de intervención para mejorar y aumentar las relaciones positivas, desviar y gestionar el mal comportamiento, y manejar el estrés parental que son compartidos a través de las redes sociales, y accesibles en teléfonos a través de Internet. Estas herramientas destinadas a fortalecer a los padres son útiles en este contexto social.
Promover espacios terapéuticos en el que jóvenes de edades similares y con historias traumáticas compartan ayuda para su identidad, comprensión y reconocimiento. Restaurar confianza y seguridad después de una experiencia de trauma, abuso, negligencia es una tarea compleja que precisa ir más allá de las intervenciones tradicionales.
Conclusiones
La violencia-maltrato-abuso contra los niños y niñas es un problema frecuente pero también frecuentemente oculto; detectar y romper el silencio en torno a dichas conductas y enseñar a decir no, sin culpabilidad, es un primer paso para su abordaje. Este tiempo del COVID-19 aumenta las dificultades para la detección.
La violencia-maltrato-abuso contra los niños y niñas es un problema frecuente pero también frecuentemente oculto; detectar y romper el silencio en torno a dichas conductas y enseñar a decir no, sin culpabilidad, es un primer paso para su abordaje
Los problemas de conducta de niños/as y adolescentes es la causa de mayor demanda de asistencia en salud mental infantil y un problema de manejo para la familia y los sistemas de atención poco preparados. Aspectos que la pandemia no ha mejorado al disminuir los soportes.
Es importante poder trabajar de forma precoz sobre aquellas dinámicas familiares disfuncionales que actúan como factor de riesgo para la aparición y cronificación de situaciones de violencia, abuso y maltrato siendo frecuente lo que se podría describir como una transmisión generacional del trauma relacional y de la violencia y en definitiva de unos modos de relación violentos, abusivos y/o negligentes. Y se debe plantear un modelo proactivo de intervención.
La adolescencia puede resultar un periodo especialmente crítico en el que aparezcan o se intensifiquen situaciones de violencia, abuso y maltrato y el ciberacoso y abuso de juegos sean elementos que precisen de mayor atención.
Aunque ningún sistema (educativo, social, sanitario o judicial) puede dar respuesta global al problema de la violencia, hay un abandono en el sistema sanitario de la intervención y liderazgo en la respuesta a los problemas de violencia, abuso y maltrato, realizándose la atención desde el sistema social y/o judicial, que en ocasiones concierta con entidades privadas. Es preciso avanzar en una visión ecológica del problema y los problemas que subyacen.
El profesional debe tener clara su actuación en la detección y en la intervención de estos problemas siendo activo, evaluando al adolescente y orientando a programas y servicios, en los que la clave es la construcción de una relación psicoterapéutica de protección, respeto y ayuda y aprovechando las modalidades de atención que puedan facilitar el contacto y la intervención con sistemas de teleasistencia.
Tablas y figuras
Tabla I. Presencia de agresividad en los trastornos mentales (según DSM-5)
|
Síntoma propio del cuadro |
Síntoma asociado, indirecto |
|
|
Tabla II. Principales tratamientos utilizados en urgencias para el control de la agitación psicomotriz
|
Fármaco |
Dosis para niños |
Dosis adolescente |
Presentación comercial |
|
Hidroxicina |
25mg. |
25-50mg. |
Atarax® Comprimidos 25mg. Jarabe 2mg/ml |
|
Lorazepam |
0.5-1mg. sublingual |
1-5mg. sublingual |
Orfidal® Comprimidos 1, 5mg. |
|
Midazolam |
2.5-10mg. |
2.5-15mg. |
Dormicum® Comprimidos 7,5mg. Ampollas 5,15,50mg. |
|
Diazepam |
2.5-5mg. |
5-10mg. |
Comprimidos 5, 10mg. Ampollas 2ml/10mg. |
|
Clorazepato dipotásico |
>9 años 2.5-5mg. |
2.5-15mg. |
Tranxilium®Comprimidos 5, 10, 15mg. Inyectable 20, 50mg. |
|
Haloperidol |
2.5 mg. im |
5mg. im |
Haloperidol® Comprimidos 10mg. Gotas (15 gotas=2mg.) Inyectable 5mg. |
|
Levomepromazina |
0.5-2mg/kg/día (40mg/día<12años) |
25-50mg. |
Sinogan® Comprimidos 25mg Solución 40mg/ml |
|
Clorpromazina |
12.5 mg. im |
25mg. im |
Largactil® |
|
Risperidona |
1mg. oral |
2mg. oral |
Risperdal® |
|
Olanzapina |
2.5mg. oral |
5mg. oral |
Zypreza® |
Bibliografía
1. Ruiz Sanz F, Ledo Rubio AI. Otros problemas que pueden ser objeto de atención clínica en la infancia y adolescencia. En: Manual básico de psiquiatría de la infancia y la adolescencia [Internet]. Valladolid: Ediciones Universidad de Valladolid; 2020. Disponible en: http://uvadoc.uva.es/handle/10324/40393.
2. Know Violence in Childhood. Ending Violence in Childhood: Overview. Global Report 2017. New Delhi, India: Know Violence in Childhood; 2017.
3. Dangerfield M. Aportaciones del tratamiento basado en la mentalización (MBT-A) para adolescentes que han sufrido adversidades en la infancia. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2017;63:29-47.
4. Ballesteros B. Comparecencia de la fundación ANAR ante la comisión para la reconstrucción social y económica del Congreso de los Diputados con objeto de informar sobre los efectos del confinamiento sobre los menores de edad en España [Internet]. Madrid: Fundacion ANAR; 2020 may [citado 6 de junio de 2020]. Disponible en: https://www.anar.org/wp-content/uploads/2020/05/Comparecencia-de-ANAR-en-el-Congreso-29-05-2020-4.pdf.
5. Avellón Calvo M. Sin letras no hay palabras. Marcas en el cuerpo: agujeros en el alma. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2007;43-44:79-88.
6. Janin B. Las marcas de la violencia. Los efectos del maltrato en la estructuración subjetiva. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2002;33/34:23.
7. Laita de Roda P. Técnicas terapéuticas basadas en la teoría del la mentalización en grupos de adolescentes y sus familias en el contexto de hospital de día. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2016;61:35-42.
8. Imaz Roncero C, Pérez Cipitria A, Martínez J, Barbero Sánchez M, Elúa Samaniego A. La conducta violenta en la adolescencia. Pediatria Integral [Internet]. junio de 2017 [citado 25 de marzo de 2019];XXI(4). Disponible en: https://www.pediatriaintegral.es/publicacion-2017-06/la-conducta-violenta-en-la-adolescencia/.
9. Imaz Roncero C, Arias Martínez B. Manual Básico de Psiquiatría de la Infancia y Adolescencia. Ediciones Universidad de Valladolid. Ediciones Universidad de Valladolid; 2020.
10. Imaz Roncero C, Redondo-Martín S, de la Puente-Martín MP. Initial results of the preventive Ícaro – Alcohol Programme. Actas Esp Psiquiatr. marzo de 2020;48(2):54-63.
11. Brandau M, Evanson TA. Adolescent Victims Emerging From Cyberbullying: Qualitative Health Research [Internet]. 16 de mayo de 2018 [citado 3 de octubre de 2020]; Disponible en: https://journals.sagepub.com/doi/10.1177/1049732318773325.
12. Kim SK, Kim NS. The role of the pediatrician in youth violence prevention. Korean J Pediatr. enero de 2013;56(1):1-7.
13. Fairchild G, Hawes DJ, Frick PJ, Copeland WE, Odgers CL, Franke B, et al. Conduct disorder. Nature Reviews Disease Primers [Internet]. diciembre de 2019 [citado 21 de noviembre de 2019];5(1). Disponible en: http://www.nature.com/articles/s41572-019-0095-y.
14. Mauri L. Adolescencia y transgresión. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2015;59:31-44.
15. Jeammet P. La violencia en la adolescencia: una respuesta ante la amenaza de la identidad. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2002;32-34:59-91.
16. Lasa A. Adolescencia y Salud Mental. Madrid: Grupo 5; 2016.
17. UNICEF España. UNICEF España frente a la crisis originada por el Covid-19 [Internet]. 2020 jun [citado 8 de junio de 2020]. Disponible en: https://www.unicef.es/publicacion/unicef-espana-frente-la-crisis-originada-por-el-covid-19.
18. Novins DK, Henderson SW, Althoff RR, Billingsley MK, Cortese S, Drury SS, et al. JAACAP’s Role in Advancing the Science of Pediatric Mental Health and Promoting the Care of Youth and Families During the COVID-19 Pandemic. J Am Acad Child Adolesc Psychiatry [Internet]. 8 de mayo de 2020 [citado 26 de mayo de 2020]; Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7205658/.
Salud sexual y reproductiva del adolescente y COVID-19
Salud sexual y reproductiva del adolescente y COVID-19
M.J. Rodríguez Jiménez.
Facultativo especialista de Área Obstetricia y Ginecología. H.U. Infanta Sofía. San Sebastián de los Reyes, Madrid.
Adolescere 2020; VIII (3): 49-54
Resumen
|
La aparición de la COVID-19 ha alterado el estado biológico y psicológico de numerosas personas, incluidos niños y adolescentes. En pocas semanas, su estilo de vida se ha visto forzado a un cambio y han tenido que adaptarse a nuevas circunstancias nunca vividas. Ha transformado el contexto socioeconómico, pero también el sanitario y las relaciones interpersonales. Y todo ello tiene un impacto directo en el aspecto de la salud sexual y reproductiva, no solo en la vivencia de la misma sino también en aspectos materiales como el acceso a los métodos anticonceptivos, la atención a enfermedades de transmisión sexual y la demanda de interrupción del embarazo. Por tanto, cabe preguntarse ¿cómo está afectando la pandemia en el terreno del comportamiento sexual? ¿son seguras las relaciones sexuales durante la pandemia? ¿cómo repercute sobre la contracepción? Palabras clave: COVID-19; Sexualidad; Contracepción |
Abstract
|
COVID-19 has altered the biological and psychological state of many people, including children and adolescents. Within a few weeks, their lifestyle was forced to change and they had to adapt to new circumstances never before experienced. It has transformed the socioeconomic context, but also the health and interpersonal relationships. All this has a direct impact on sexual and reproductive health, not only in the experience of it, but also in material aspects such as access to contraceptive methods, care for sexually transmitted diseases and the demand for interruption of pregnancy. Therefore, it is worth asking queries such as: how is the pandemic affecting sexual behavior? Is sex safe during the pandemic? How does it affect contraception?
Key words: COVID-19; Sexuality; Contraception. |
Introducción
La pandemia de COVID-19 ha modificado la forma de vida en todo el mundo, obligando a la población a quedarse en casa y cambiando radicalmente las relaciones interpersonales y de pareja. El estudio y el trabajo en el hogar, el distanciamiento social, la presencia continua de todos los miembros de la familia, el miedo al contagio y la imposibilidad de encontrarse físicamente con otros han cambiado los hábitos sexuales de la mayoría de las personas, adultos y adolescentes.
El trabajo en el hogar, el distanciamiento social, la presencia continua de todos los miembros de la familia, el miedo al contagio y la imposibilidad de encontrarse físicamente con otros han cambiado los hábitos sexuales de la mayoría de las personas, adultos y adolescentes
Aunque aún no existen publicaciones sobre los efectos a medio y largo plazo en los aspectos psicológicos y relacionales, es de esperar que la pandemia COVID-19 tendrá un impacto negativo no solo en términos de afectividad sino también en términos de relaciones sexuales.
Según la Organización Mundial de la Salud, la salud es un estado de bienestar físico emocional, mental y social en relación a todos los aspectos de la vida, siendo la sexualidad uno de los más importantes.
Durante la pandemia han aumentado los sentimientos de ansiedad, angustia, depresión y miedo. Esos sentimientos tienen una influencia negativa en el deseo sexual que se ha traducido en términos generales en una disminución de las relaciones sexuales, independiente del tipo de relación existente(1).
Las parejas convivientes se han visto afectadas por los sentimientos negativos y también por el miedo a contagiarse, no solo mediante el coito sino incluso con un simple beso, lo que ha hecho que hayan disminuido su actividad sexual. Las parejas estables pero que no conviven, aunque sintieran un gran deseo por el otro, no han podido satisfacerlo debido al confinamiento durante el estado de alarma.
En este caso, la sexualidad se ha podido experimentar de forma diferente gracias al uso de las tecnologías, especialmente Internet. Por último, aquellas personas sin una relación estable de pareja, que mantienen encuentros sexuales esporádicos, tampoco han podido hacerlo por las restricciones de movilidad.
En el caso de los adolescentes los escenarios más probables son los dos últimos, puesto que solo una mínima proporción han convivido durante el estado de alarma.
Desde algunas instituciones implicadas en la atención a los adolescentes se han emitido mensajes informativos y consejos sobre cómo tener sexo seguro y saludable tanto durante el confinamiento como cuando éste ha cesado, pero aún persiste una alta posibilidad de contagio por coronavirus.
Otro motivo de preocupación es la anticoncepción, tanto el inicio como la adherencia al método dado que los servicios sanitarios han restringido la atención médica presencial. Han surgido muchas dudas sobre los efectos de los anticonceptivos y el riesgo de trombosis asociado a la COVID-19 y sobre cómo actuar en el caso de un método de larga duración con caducidad durante la pandemia.
Transmisión de SARS-CoV-2 y sexo
La primera cuestión que se plantea es conocer si el virus puede transmitirse durante la relación sexual. Se exponen los datos conocidos hasta hoy, y que son susceptibles de ser modificados en función de la evolución del conocimiento científico sobre la enfermedad.
SARS-CoV-2 se ha aislado en el semen de pacientes enfermos de COVID-19 pero también en pacientes que ya se habían recuperado(2). Sin embargo, no se ha demostrado su contagiosidad por esta vía ni que sea capaz de replicarse en el tracto reproductor masculino. Estos estudios son aún preliminares, por lo que se aconseja firmemente el uso de preservativo como medida preventiva cuando se mantengan relaciones con estos varones(3).
Estudios preliminares, no han demostrado en el semen de pacientes enfermos de COVID-19 su contagiosidad por esta vía, ni que sea capaz de replicarse en el tracto reproductor masculino
No se ha demostrado transmisión vertical del virus durante el embarazo ni contagio del recién nacido en aquellas mujeres con COVID-19 activa que dieron a luz mediante parto vaginal, lo que habla a favor de que el virus no esté presente en la secreción vaginal(4). Además, se ha demostrado que en el tracto genital femenino existen escasos receptores para el SARS-CoV-2 por lo que es poco probable que sean susceptibles a la infección por el virus(5).
Se ha demostrado que en el tracto vaginal femenino existen escasos receptores para el SARS-CoV-2
A la vista de estos hallazgos, no existe evidencia de que la COVID-19 pueda transmitirse por el coito vaginal o anal(6).
Por el contrario, existe evidencia de transmisión fecal oral(7), lo que implica que la práctica del anilingus supone un riesgo de adquirir la infección.
El mayor riesgo de transmisión e infección por SARS-CoV-2 durante la relación sexual proviene de la gran cantidad de partículas que están presentes en la saliva y por lo tanto, los besos son la principal vía de contagio.
Actividad sexual durante la pandemia
Por ahora existen más preguntas que respuestas en relación a este tema, y dado que aún estamos en mitad de la pandemia y que hay cuestiones esenciales que resolver, como el desarrollo de una vacuna o los tratamientos eficaces para la enfermedad, existen pocos datos contrastados sobre cómo puede impactar en la vida sexual y de relación. La información disponible hace referencia a la población general sin que existan referencias específicas a los adolescentes.
Las personas necesitan ser conscientes de que cualquiera puede tener el virus y no manifestar síntomas durante el periodo de incubación.
Por ello el mensaje transmitido durante el confinamiento ha sido: tu compañero sexual más seguro eres tú mismo, y, en segundo lugar, tu pareja si convives con ella, ambos estáis sanos y practicáis la distancia social(8).
En el caso de las personas que habitualmente practican sexo con parejas ocasionales, la recomendación de mantener aislamiento social hizo que se aconsejaran la masturbación, el sexting o sexo telefónico o los juguetes sexuales.
El estado de alarma que obligó a la población a quedarse en casa, cambió radicalmente las relaciones interpersonales y de pareja. El trabajo en domicilio, el distanciamiento social, la continua presencia de los niños en el hogar, el miedo a la infección y no poder reunirse físicamente con otras personas, ha modificado los comportamientos sexuales de la mayoría de las personas.
El estado de alarma ha modificado los comportamientos sexuales de la mayoría de las personas, como han demostrado diferentes encuestas realizadas en España, Italia e Irán
Ya se dispone de encuestas en las que se pregunta sobre el comportamiento sexual durante la crisis COVID-19.
En una de ellas(9) se utilizaron redes sociales para obtener respuestas de 279 personas (58% mujeres, 40% hombres, 2 transexuales y 3 autodefinidos como “otros”) en tres países: España, Italia e Irán.
En relación al coito los españoles manifiestan disminución en la frecuencia en 23%, misma frecuencia 39%, y mayor frecuencia en 7% (un 30% no tenía pareja y no practicaban coito). Sorprendentemente un 3,2% referían relaciones sexuales con personas diferentes de su pareja durante la cuarentena.
En cuanto a la masturbación, solamente un 10% de los entrevistados reconocen haber aumentado las prácticas masturbatorias durante el confinamiento.
La comunicación sexual a través de los medios digitales podría ser una buena alternativa para mantener un cierto nivel de actividad sexual. Sin embargo en esta encuesta, posiblemente influidos por la falta de intimidad al estar toda la familia presente las 24 horas del día, la preocupación por la situación global y los problemas de índole económica, hacen que no se refleje un aumento en este tipo de actividad sexual.
Uno de los pocos sectores que se ha beneficiado de la pandemia ha sido la pornografía, que ha experimentado un meteórico crecimiento.
En el mismo artículo se cita a un portal pornográfico (Pornhub) que ha hecho públicas sus estadísticas de visitas. Durante el periodo de confinamiento, este portal ofreció gratuitamente acceso a su versión Premium para resaltar la importancia de permanecer en casa y practicar el distanciamiento social. Este portal fue fundado en 2007, y tiene más de 120 millones de visitas al día, unos 100 billones de visualizaciones de vídeos al año. Pues bien, el número de visitas aumentó un 24,4%.
En Italia, que fue el primer país confinado, el día 12 de marzo que fue cuando se abrió gratuitamente, aumentó un 57%. La misma oferta se hizo el día 16 de marzo a Francia y España y en nuestro país el consumo se incrementó un 61,3%. De forma global, la hora de mayor consumo fue la madrugada, las 3 horas, presumiblemente porque no era necesario madrugar para ir al trabajo.
Mensajes a los adolescentes
Posiblemente sean los adolescentes junto con los niños los que más estén padeciendo las secuelas de la pandemia y para los que más difícil resulte adaptarse a la misma, aunque también son ellos los que dan una lección de responsabilidad a los mayores aceptando unas restricciones que a veces no entienden.
A la idiosincrasia propia del adolescente, con su escasa percepción del riesgo y las consecuencias a largo plazo de sus acciones, se suman los números, demostrando que se trata de una población fundamentalmente sana y fuerte en la que la incidencia de la enfermedad grave es casi la excepción. Por ello constituyen una población con alto riesgo de contagio y transmisión, siendo necesario dar mensajes claros y concisos a través de los medios de comunicación que ellos manejan.
Los adolescentes constituyen una población de alto riesgo de contagio y trasmisión, y es necesario dar mensajes claros a través de los medios de comunicación que ellos manejan
Diversas asociaciones y entidades han aprovechado la pandemia para incluir mensajes clarificadores en sus páginas web sobre lo que es o no seguro en el sexo en época COVID y lo han hecho respondiendo a cuestiones que incluso pueden parecer obvias(10,11).
Haciendo un resumen de dichas publicaciones, en relación a la actividad sexual, los mensajes que se deben transmitir al adolescente son los siguientes:
- Actualmente no hay evidencias que indiquen que el SARS-CoV-2 se encuentre en fluidos como el semen o el flujo vaginal. Por esta razón, es poco probable que el virus se transmita a través de prácticas como la penetración vaginal o anal.
- En otros gestos eróticos que suelen darse durante el coito, como besos y caricias, y en la falta de distanciamiento corporal sí existiría posibilidad de transmisión del virus a través de la saliva y la respiración si una de las personas está contagiada.
- Sería aconsejable elegir las posturas sexuales que impidan una relación cara a cara (en las que uno de los dos de la espalda al otro) así como evitar besos y llevar puesta la mascarilla ante la más mínima sospecha de que uno de la pareja haya podido estar en contacto con personas contagiadas y presente algún síntoma.
- Si se convive con la pareja y ninguno de los dos presenta síntomas ni riesgo de contagio, se puede seguir manteniendo relaciones sexuales como antes, teniendo en cuenta las recomendaciones higiénicas de lavado de manos antes y después, así como evitar otros riesgos como los embarazos no deseados y las infecciones de transmisión sexual.
- La masturbación es una de las opciones que existe para seguir disfrutando del erotismo sin poner en riesgo la propia salud y la de la pareja. No obstante, es importante prestar especial atención a las medidas de higiene, importantes tanto antes como ahora, lavando con agua y jabón las manos y cualquier juguete erótico, antes y después de utilizarlo, puesto que el virus puede permanecer durante mucho tiempo en el plástico.
El sexting es el acto de producir y compartir contenidos sexuales o eróticos a través de Internet, sobre todo a través del teléfono móvil, y es una práctica extendida entre los adolescentes. Tiene la ventaja de que permite disfrutar en pareja a distancia y con la inmediatez que se suele pedir al encuentro.
El sexting es el acto de producir y compartir contenidos sexuales o eróticos a través de internet, sobre todo a través del teléfono móvil
Aunque hacer sexting tiene asociadas muchas connotaciones negativas, también tiene beneficios para las personas que lo practican, si se hace bien: permite la exploración y expresión de la propia sexualidad, amplía el repertorio de conductas eróticas, permite establecer y proteger los límites individuales y reduce las posibilidades de sufrir violencia física, embarazos no deseados o infecciones de transmisión sexual(12).
Pero para evitar fenómenos nocivos como el grooming (captación de menores con el fin del abuso sexual), la sextorsión (extorsión sexual) o el revenge porn (difusión no consentida de imágenes privadas) es importante adoptar una serie de pautas que hagan del sexting un acto seguro y de bienestar sexual. Se recomienda que si se hacen fotografías o vídeos de carácter erótico o sexual, se procure que no contengan información que identifique fácilmente a la persona: no se debe mostrar la cara si aparece el cuerpo desnudo (o viceversa), no se debe utilizar la voz al grabar un vídeo en el que se aparezca desnuda/o y evitar que aparezcan tatuajes, piercings, cicatrices o escenarios que identifiquen a la persona.
Anticoncepción en época COVID
Durante la pandemia la actividad sanitaria se ha visto muy restringida por razones de necesidad. Esto ha afectado a las consultas relacionadas con la anticoncepción, con las implicaciones que pueden acarrear sobre todo en razón de embarazos no deseados.
La Sociedad Española de Contracepción (SEC) elaboró en el mes de abril un documento estableciendo el rango de prioridad que podían tener los diferentes aspectos asistenciales y aconsejando cómo actuar a la hora de aconsejar o prescribir un método anticonceptivo o asesorar en cuestiones concretas sobre los mismos(13).
Se ha editado un documento de la Sociedad Española de Contracepción aconsejando como actuar en la prescripción o asesoramiento de un método anticonceptivo
En dicho documento se consideran motivos no diferibles de consulta la solicitud de interrupción voluntaria de embarazo (IVE), los síntomas de sospecha de infecciones de transmisión sexual (ITS) y la anticoncepción de urgencia (PAU)(14).
La atención a las pacientes que soliciten IVE dentro de los supuestos autorizados por la ley, se considera un servicio urgente, ya que un retraso de varias semanas, o en algunos casos de días, puede aumentar los riesgos de la intervención o potencialmente hacer que sea completamente inaccesible, con importantes consecuencias para la vida, la salud y el bienestar de una persona.
La interrupción debe hacerse garantizando la seguridad del personal interviniente y el empleo de equipos de protección individual. La SEC aconseja la realización de pruebas específicas (PCR o test inmunológico) a la paciente antes de la intervención, pero esto no está al alcance de todos los centros.
En el caso de que la adolescente presente clínica sugestiva de una ITS, se recomienda establecer una consulta online (telefónica o videollamada) que permita conocer los síntomas. Ante la sospecha de ITS se deberá concertar una cita presencial para realizar una exploración, toma de muestras, pruebas complementarias y prescripción de tratamiento según los protocolos establecidos.
Ante la sospecha de una ITS se debe concertar una cita presencial, para realizar un diagnóstico y tratamiento, según los protocolos establecidos
En aquellas Comunidades donde las consultas estén cerradas debido a la intensidad de la pandemia se remitirá a los pacientes a los servicios de urgencia hospitalaria si la gravedad de los síntomas así lo requiere. Diferir la atención en estos casos puede conllevar importantes consecuencias para la salud y la fertilidad de las personas afectadas.
Con respecto a la anticoncepción de urgencia, se dispensa en las farmacias sin necesidad de prescripción médica y no ha sufrido modificaciones durante el periodo de confinamiento.
Tanto el asesoramiento anticonceptivo como la prescripción de métodos anticonceptivos y el seguimiento de los ya utilizados se consideran motivos diferibles de consulta y se recomienda establecer consultas online (telefónicas o videollamadas) con las usuarias que permita conocer su motivo de consulta (inicio de anticoncepción, cambio de método, recambio de método por caducidad, efectos secundarios con método actual).
En el caso de una adolescente que solicite por primera vez un método, se realizará una exhaustiva anamnesis dirigida a conocer antecedentes familiares, personales y gineco- obstétricos de interés poniendo especial énfasis en antecedentes de enfermedad tromboembólica, ITS, IVEs y consumo de tóxicos.
Se preguntará expresamente sobre el peso y la altura para calcular el índice de masa corporal, así como sobre el control de la tensión arterial, si tiene alguna toma en los últimos seis meses.
Como método de primera elección se aconsejará la píldora de solo gestágenos (POP) estimulando el uso del doble método (píldora + método de barrera).
Como método anticonceptivo de primera elección se aconsejará la píldora de solo gestágenos asociando un método de barrera, dado que no aumenta el riesgo de trombosis
La incidencia de fenómenos trombóticos asociados a la COVID-19 aconseja esta píldora, dado que no aumenta el riesgo de trombosis(15). Esto es especialmente importante en las épocas de confinamiento, en las que se produce una disminución drástica de la actividad física acompañada en muchas ocasiones del incremento de peso, factores ambos con influencia negativa.
Si la adolescente está utilizando un método hormonal oral combinado (píldora, anillo o parche) no es necesario cambiarlo a menos que desarrolle síntomas de enfermedad, en cuyo caso si se aconseja suspenderlo o cambiar a ASG por el motivo antes indicado.
Lo que si es importante es indicar si se están utilizando métodos anticonceptivos hormonales, que ante una amenaza de confinamiento, se tengan provisiones para más de 30 días, para lo cual se prescribirán de elección las presentaciones trimestrales (píldora y anillo).
En el caso de que la adolescente desee iniciar un método de larga duración reversible (LARC) como el DIU hormonal o de cobre, el implante o inyectable de acetato de medroxiprogesterona depot (AMPD), se recomendará diferir el inicio del método, dado que precisa de un profesional para su inserción-administración. Mientras tanto puede utilizar la píldora.
Si la joven fuera portadora de uno de estos métodos y durante la pandemia precisara recambio por haber completado la duración de uso, es importante saber que pueden mantenerse mas allá de la fecha recomendada.
Así, en relación al implante subdérmico existe evidencia limitada que sugiere que el riesgo de embarazo con el uso extendido más allá del tiempo recomendado en ficha técnica (en el 4º año de uso) es muy bajo(16). No obstante, se debe explicar a la usuaria que la eficacia anticonceptiva no puede garantizarse, pero probablemente es adecuada, y recomendar el uso de doble método o de píldora de solo gestágenos hasta el momento de la cita presencial. Más allá del 4º año de uso debe recomendarse uso de POP hasta que pueda retirarse el implante.
Los únicos motivos para concertar una cita presencial para extraer el implante en este momento de confinamiento por la alarma sanitaria son el deseo de gestación y los efectos secundarios graves.
En cuanto a DIU de Levonorgestrel de 52 mg (Mirena) también existe evidencia limitada que sugiere que el riesgo de embarazo con el uso extendido más allá del tiempo recomendado en ficha técnica
(en el 6º año de uso) es muy bajo(17).
No ocurre lo mismo con los DIUs hormonales que con más frecuencia utilizan las adolescentes (LNG 19,5 mg Kyleena y LNG 13,5 mg Jaydess) en los cuales se recomienda a las usuarias utilizar píldora de solo gestágenos o preservativo a partir de la fecha de caducidad.
Si se trata de un DIU de cobre, se recomienda uso de POP o preservativo en el momento que se alcance la fecha de caducidad hasta la cita presencial.
Los únicos motivos para concertar una cita presencial para extraer el DIU en el momento de confinamiento por la alarma sanitaria son el deseo de gestación, los efectos secundarios graves y los signos de infección.
Los únicos motivos para concertar una cita presencial para extraer el DIU en el momento de confinamiento por la alarma sanitaria son el deseo de gestación, los efectos secundarios graves y los signos de infección
Bibliografía
- Brooks SK, Webster RK, Smith LE, Woodland L, Wessely S, Greenberg N, et al. The psychological impact of quarantine and how to reduce it: rapid review of the evidence. Lancet. 2020; 395:912-920.
- Segars J, Katler Q, McQueen DB, Kotlylar A, Glenn T, Knight Z, et al. American Society for Reproductive Medicine coronavirus /COVID19 Task Forc. Prior and novel coronaviruses, Coronavirus Disease 2019 (COVID-19), and human reproduction: what is known? Fertility and Sterility. Vol 113, Nº 6, June 2020, Pages 1140-1149. Disponible en https://doi.org/10.1016/j.fertnstert.2020.04.025.
- Li D, Jin M, Bao P, Zhao W, Zhang S. Clinical. Characteristics and Results of Semen Tests Among Men With Coronavirus Disease 2019. JAMA Netw Open. 2020;3:e208292.
- Vavoulidis E, Margioula-Siarkou C, Petousis S, Dinas K. SARS‐CoV‐2 infection and impact on female genital tract: An untested hypothesis,Medical Hypotheses 144 (2020) 110162.
- Goad J, Rudolph J, Rajkovic A. Female reproductive tract has low concentration of SARS-CoV2 receptors bioRxiv preprint doi: https://doi.org/10.1101/2020.06.20.163097.
- Cui P, Chen Z, Wang T, Dai J, Zhang J, Ding T, et al. Clinical features and sexual transmission potential of SARS-CoV-2 infected female patients: a descriptive study in Wuhan, China. medRxiv preprint doi: https://doi.org/10.1101/2020.02.26.20028225.
- Hindson J. COVID-19: faecal-oral transmission? Nat Rev Gastroenterol Hepatol, 17 (2020), p. 259.
- [No Authors]. Sex and COVID-19 Fact Sheet. NYC Health.[Internet]. Disponible en: https://www1.nyc.gov/assets/doh/downloads/pdf/imm/covid-sex-guidance.pdf.
- Peinado F, Mehrad M, Di Mauro M, Peraza MF, García E, Nilforoushzadeh MA, et al. Impact of the COVID-19 pandemic on the sexual behavior of the population. The vision of the east and the west. Int Braz J Urol. Vol. 46 (Suppl 1): 104-112, July, 2020 doi: 10.1590/S1677-5538.IBJU.2020.S116.
- Maroto G, García MM. COVID-19 y Salud Sexual y Reproductiva (I): ¿Mantener la salud sexual en época de pandemia? Escuela Andaluza de Salud Pública. Disponible en: https://www.easp.es/web/coronavirusysaludpublica/category/grupos-vulnerables/.
- Federación de Planificación Familiar estatal. Relaciones sexuales en tiempos del COVID-19, ¿qué necesitas saber? Disponible http://fpfe.org/guia-ippf-relaciones-sexuales-y-covid-19-que-necesitas-saber/.
- Federación de Planificación Familiar Estatal. Conéctate con cabeza: disfruta sin riesgos con tu móvil. Disponible en: https://fpfe.org/conectate-con-cabeza-disfruta-sin-riesgos-con-tu-movil/.
- Sociedad Española de Contracepción. Posicionamiento de la Sociedad Española de Contracepción sobre la atención a la Salud Sexual y Reproductiva durante el Estado de Alarma Sanitaria por la Pandemia del COVID-19. 5 de abril 2020. Disponible en: http//sec.es/sec/posicionamiento-sec-covid19.
- FSRH. Essential Services in Sexual and Reproductive Healthcare. Disponible en: https://www.fsrh.org/documents/fsrh-position-essential-srh-services-during-covid-19-march-2020/.
- Santos E, Roberto de Melo N, Esposito IC, Bahamondes L, Dos Santos R, Soares-Júnior JM, et al. Contraception and reproductive planning during the COVID-19 pandemic, Expert Review of Clinical Pharmacology. Disponible en: https://doi.org/10.1080/17512433.2020.1782738.
- Thaxton L, Lavelanet A. Systematic review of efficacy with extending contraceptive implant duration. International Journal of Gynecology & Obstetrics 2019;144(1):2-8.
- McNicholas C, Swor E, Wan L, Peipert JF. Prolonged use of the etonogestrel implant and levonorgestrel intrauterine device: 2 years beyond Food and Drug Administration approved duration. Am J Obstet Gynecol. 2017;216(6): 586.e1–586.e6.
Disminución de las vacunaciones durante la pandemia de COVID-19
Disminución de las vacunaciones durante la pandemia de COVID-19
F.A. Moraga-Llop.
Pediatra, Vicepresidente primero de la Asociación Española de Vacunología, Barcelona.
Adolescere 2020; VIII (3): 45-48
Resumen
|
La pandemia de la enfermedad por coronavirus 2019 está originando en el mundo una grave crisis sanitaria, social y económica, con un impacto alarmante en las coberturas de vacunación. En España, un nuevo escenario asistencial que prioriza lo telemático sobre lo presencial, el miedo al contagio por acudir a los centros sanitarios y las recomendaciones de distanciamiento físico y de movilidad restringida son las causas principales que limitan la asistencia a los centros de atención primaria. A pesar de las recomendaciones sobre las prioridades del programa de vacunación establecidas por las autoridades sanitarias durante el estado de alarma, las coberturas vacunales han descendido en todas las comunidades autónomas. La reanudación de las vacunaciones debe ser planificada y organizada, utilizando diferentes recursos para su activación, y realizada en el menor tiempo posible. Palabras clave: Cobertura vacunal; COVID-19; Programas de inmunización. |
Abstract
|
The 2019 coronavirus disease pandemic is causing a serious health, social and economic crisis in the world, with an alarming impact on vaccination coverage. In Spain, a new healthcare scenario that prioritizes telematic over face-to-face consultation, the fear of contagion from attending health care centers and the recommendations promoting physical distancing and restricted mobility, are the main causes limiting assistance to primary care centers. Despite the recommendations on the priorities of the vaccination program established by health authorities during the national “state of alarm”, vaccination coverage has decreased in all autonomous communities. The resumption of vaccinations must be planned and organized, using different resources for its activation, and carried out in the shortest possible time. Key words: Vaccine coverage; COVID-19; Immunization programs. |
A pesar de que la amenaza de una pandemia se anunciaba desde hace años y se alertaba a los países de la necesidad de estar preparados, no lo estábamos y son muchos los errores cometidos, de los que debemos aprender todos, y en primer lugar los gobiernos, que deben ser asesorados por científicos expertos e independientes en cuanto al reto que representan los microorganismos emergentes y reemergentes(1).
Desde que el 31 de diciembre de 2019 las autoridades chinas notificaron a la Oficina Regional de la Organización Mundial de la Salud (OMS) en Pekín un brote de 27 casos de neumonía grave de causa desconocida no han dejado de suceder acontecimientos en torno a esta nueva infección. En un tiempo récord, los investigadores chinos lograron identificar el virus causante, designado SARS-CoV-2 (severe acute respiratory syndrome coronavirus 2) por su similitud genética y de causalidad clínica con el del SARS de 2002-2003. El 30 de enero de 2020, el Comité de Emergencias del Reglamento Sanitario Internacional de la OMS lo consideró una emergencia de salud pública de importancia internacional, y el 11 de marzo la OMS declaró la pandemia de la enfermedad denominada COVID-19 (coronavirus disease 2019). La pandemia y el estado de alarma instaurado el 14 de marzo por el Gobierno de España han originado una grave crisis sanitaria, social y económica(1).
Impacto sanitario de la pandemia de COVID-19
El impacto sanitario indirecto de la pandemia ha interferido o incluso ha llegado a interrumpir el programa de salud del niño y del adolescente, en su aspectos asistencial y preventivo, destacando, por una parte, los retrasos diagnósticos de enfermedades comunes que se han presentado durante este periodo y, por otra, la disminución, en algunos casos muy marcada, de las coberturas de vacunación.
En el campo asistencial ha habido un retraso en el diagnóstico de las enfermedades y algunos pacientes han sufrido complicaciones con una incidencia superior a la que ocurría antes de la pandemia. En un estudio(2) de las apendicitis agudas diagnosticadas y operadas en el Hospital Infantil La Paz de Madrid, desde enero hasta abril de 2020, estas se clasificaron en dos periodos, uno pre-COVID-19
(41 casos) y otro pos-COVID-19 (25 casos) en relación con la declaración del estado de alarma; los porcentajes de apendicitis complicada con peritonitis fueron del 7,3% y del 32% (p = 0,015), respectivamente. Este hallazgo se vio reforzado por el mayor tiempo transcurrido desde el inicio de la sintomatología clínica hasta el diagnóstico y el tratamiento quirúrgico en los pacientes que fueron intervenidos después del inicio del confinamiento. Los autores del estudio concluyen que es necesario fortalecer la conciencia asistencial pediátrica para que no se deterioren la asistencia y el pronóstico de enfermedades de alta prevalencia, como la apendicitis aguda, por el efecto de la grave situación epidemiológica actual, que no debe dejar desprotegidos a los niños y adolescentes con independencia de su estado infectocontagioso.
Las vacunaciones han sido uno de los aspectos preventivos que más se han resentido. Además, en este momento en que todo el mundo espera y desea una vacuna frente al nuevo SARS-CoV-2, de manera paradójica conviven este anhelo y una alerta vacunal por la disminución de las coberturas de las vacunaciones sistemáticas en el curso de la pandemia, y una alarma en los países de bajos recursos económicos debido a la suspensión o al aplazamiento de campañas complementarias de vacunación y a la interferencia con los programas nacionales de vacunaciones sistemáticas(3). Como aspecto positivo, los padres y los adultos en general están conociendo lo devastadoras que pueden ser las enfermedades infecciosas y el valor que tienen las vacunas.
Las vacunaciones han sido uno de los aspectos preventivos que más se han resentido, y los padres están conociendo lo devastadoras que pueden ser las enfermedades infecciosas y el valor que tienen las vacunas
¿Por qué se ha interrumpido el programa básico de salud y por qué han ocurrido estos cambios?
En primer lugar, hay que señalar que tanto en la atención primaria como en la hospitalaria se ha priorizado, como es lógico, la asistencia a los enfermos de COVID-19. La mayoría de los hospitales se transformaron en centros sanitarios monográficos para estos pacientes y disminuyó la actividad de numerosos centros de asistencia primaria, algunos de los cuales fueron cerrados y su personal sanitario se incorporó a otras funciones en hospitales, otros centros sanitarios o residencias geriátricas. En resumen, un nuevo escenario asistencial que ha tenido y tendrá consecuencias en los pacientes con enfermedades no COVID; otro gran motivo de preocupación.
Otras razones por las que los padres no han acudido al pediatra han sido las recomendaciones de las autoridades sanitarias de evitar acudir a los centros sanitarios, el miedo al contagio, la alarma social generada por la pandemia, el distanciamiento físico que se ha aconsejado, la movilidad restringida y finalmente el confinamiento.
En las vacunaciones hay que considerar otro hecho, el cierre de los colegios y las escuelas, ya que en algunas comunidades las vacunaciones de los adolescentes a los 12 y 14 años se realizan en los centros educativos. En algunos países, otro problema que ha surgido es el desabastecimiento de vacunas por el cierre de fronteras y las alteraciones del tráfico aéreo.
Esta nueva situación pandémica ha generado un grave problema de salud poblacional, con un retraso de todos los objetivos que no sean urgentes, y los pacientes se derivan al servicio de urgencias del hospital de referencia tras la clásica consulta telefónica o la moderna telemedicina que han sustituido a la visita presencial. Los recursos humanos, logísticos y económicos se están desviando a actividades pandémicas, y esto es especialmente notable en los países de bajos recursos económicos.
Las vacunaciones durante la pandemia de COVID-19
Diversos organismos y sociedades científicas han advertido sobre el impacto que está teniendo la pandemia en las vacunaciones en los países afectados, debido a la redistribución de los recursos humanos y económicos a causa de esta grave amenaza para la salud pública. La OMS, la Organización Panamericana de la Salud (OPS), la United Nations Children’s Fund (UNICEF) y Gavi, the Vaccine Alliance, los Centers for Disease Control and Prevention (CDC), la Global Polio Eradication Initiative (GPEI), el Ministerio de Sanidad, la Asociación Española de Vacunología (AEV) y, de forma conjunta, la Sociedad Española de Inmunología (SEI), la Sociedad Española de Inmunología Pediátrica (SEIP) y la Asociación Española de Pediatría (AEP), así como las consejerías de algunas comunidades autónomas, entre otros, han publicado diversos documentos e informes en la misma línea, que advierten de los riesgos que representa el hecho de no vacunar o retrasar las vacunaciones. El descenso de las coberturas vacunales, si se mantiene en el tiempo, podría conducir a la reemergencia de enfermedades infecciosas (sarampión, enfermedad invasiva neumocócica y meningocócica, etc.) al aparecer poblaciones susceptibles, sobre todo con el reinicio de la asistencia a las guarderías y las escuelas(4,5).
Al mismo tiempo se recomienda continuar con los programas de inmunizaciones, pero siempre que el acto vacunal sea llevado a cabo por profesionales sanitarios y goce de las máximas condiciones de seguridad para los vacunados y para los equipos humanos de vacunación, y todo esto sin olvidar el apoyo que se debe prestar a la respuesta a la pandemia. La reanudación de las vacunaciones debe ser planificada y organizada, utilizando diferentes recursos para su activación, sin olvidar la vacunación oportunística.
¿Y en España qué se ha recomendado y cómo se han visto afectadas las vacunaciones?
El 25 de marzo de 2020, el Ministerio de Sanidad comunicó las prioridades del programa de vacunación durante el estado de alarma debido a la COVID-19, que incluyen a los lactantes hasta los 15 meses, pero «garantizando especialmente» (sic) la primovacunación a los 2 y 4 meses de edad y la primera dosis de vacuna triple vírica a los 12 meses, las embarazadas, las poblaciones con riesgo elevado y las situaciones de profilaxis posexposición. Además, se insiste en la importancia de que el acto vacunal se realice cumpliendo con todas las medidas de seguridad(6).
Al inicio de la desescalada, el 14 de mayo de 2020, el Ministerio de Sanidad emitió una nueva nota informativa en la que se instaba a la recuperación progresiva de la actividad vacunal, restableciendo el resto de las vacunaciones sistemáticas no consideradas en el documento anterior de priorización, y haciendo hincapié en el descenso de las coberturas infantiles y el riesgo que esto conlleva para la salud pública. En este segundo documento, a diferencia del primero y como aspecto muy importante, se recuerda y enfatiza tanto a la población como a los profesionales sanitarios que la vacunación es un servicio de salud esencial del sistema sanitario, incluso durante la pandemia de COVID-19, para proteger a toda la población frente a las enfermedades inmunoprevenibles(7).
La vacunación es un servicio de salud esencial del sistema sanitario, incluso durante la pandemia del COVID-19, para proteger a toda la población frente las enfermedades inmunoprevenibles
En este último documento se señalan las recomendaciones de vacunación de las personas que han tenido infección por SARS-CoV-2 o que han sido contactos de un caso confirmado. Las primeras se podrán vacunar cuando su situación clínica se haya normalizado y hayan terminado el aislamiento.
En los contactos, las vacunas se demorarán hasta que se haya cumplido la cuarentena, es decir, 10 días (ahora) desde la última exposición.
A pesar de estas recomendaciones, las coberturas vacunales han descendido en todas las comunidades autónomas. Aunque todavía no hay ningún informe publicado sobre las características de la afectación de la cobertura de las diferentes vacunas, se pueden resumir los siguientes puntos generales, según lo comunicado, aunque de forma muy heterogénea, en diferentes webinars y en el VII Curso organizado por la Sociedad Española de Medicina de la Adolescencia sobre «Adolescencia y COVID-19»(5):
- Durante los meses de marzo y abril de 2020, en comparación con estos mismos meses en 2019, la disminución de las coberturas osciló entre el 4% y el 90%, variando según la edad de administración y el tipo de vacuna. Las vacunas priorizadas según las recomendaciones anteriores fueron las menos afectadas (primera y segunda dosis de las vacunas hexavalente y antineumocócica de los 2 y 4 meses, y en menor medida la dosis de la triple vírica de los 12 meses), y la vacuna Td de los 14 años y del adulto fue la que menos se administró. El adulto, en general, ha dejado de vacunarse. En relación con el tipo de vacunas, las recomendadas pero no financiadas tuvieron descensos mayores (hasta un 68% para la antimeningocócica B en el lactante) que las sistemáticas financiadas.
Durante marzo y abril de 2020, la disminución de las coberturas vacunales osciló entre el 4% y el 90%, según la edad y el tipo de vacuna
- Algunas vacunas (p. ej., la del virus del papiloma humano) se dejaron de administrar al cerrarse las escuelas, lugar donde se administraban.
- La única cobertura que se ha mantenido es la de la vacuna Tdpa de la embarazada.
- En muchas comunidades no se ha iniciado la campaña de rescate de la vacuna antimeningocócica tetravalente en el adolescente.
- En general, en los centros privados se han mantenido las coberturas vacunales(8).
En todo el mundo, los efectos colaterales de la pandemia en las inmunizaciones ha sido muy importante(9). La OMS, la UNICEF y la Gavi advierten de que al menos 80 millones de niños menores de 1 año corren el riesgo de contraer enfermedades como la difteria, el sarampión y la poliomielitis a consecuencia de la interrupción de la inmunización sistemática y de la suspensión temporal de 93 campañas de vacunación a gran escala (46 de vacunación antipoliomielítica y 27 frente al sarampión, entre otras)(9,10).
Como conclusión hay que destacar que es urgente la normalización de la actividad vacunal después de esta paralización de los programas de inmunización y seguir vacunando según los calendarios de inmunizaciones sistemáticas. Es fundamental recordar a los padres la necesidad vital de proteger a sus hijos, y a la población en general, frente a enfermedades graves prevenibles por vacunación mientras continúa la pandemia. Y también desde la salud pública hay que continuar y reforzar las actividades de vigilancia epidemiológica de las enfermedades infecciosas.
Es urgente la normalización de la actividad vacunal, y es fundamental recordar a los padres la necesidad de proteger a sus hijos frente a enfermedades prevenibles, mientras continúa la pandemia
Preparémonos y establezcamos todas las medidas preventivas ante la actual segunda oleada de COVID-19 y otras posibles que puedan llegar, y para paliar la irremediable crisis social y económica que puede provocar una morbilidad y una mortalidad importantes. Todo esto mientras esperamos las vacunas y sin olvidar todo lo que deberemos seguir haciendo aun después de disponer de ellas.
Bibliografía
- Campins Martí M, Moraga-Llop FA. COVID-19, una lección de la que hay que aprender. Pediatr Integral. 2020;24:128-31.
- Velayos M, Muñoz-Serrano AJ, Estefanía-Fernández K, Sarmiento MC, Moratilla L, López-Santamaría M, et al.
Influencia de la pandemia por coronavirus 2 (SARS-Cov-2) en la apendicitis aguda. An Pediatr (Barc). 2020;93:118-22. - Nelson R. COVID-19 disrupts vaccine delivery. Lancet Infect Dis. 2020;20:546.
- Moraga-Llop FA. Las vacunaciones caen durante la pandemia. Adolescere. 2020;8:3-6.
- Moraga-Llop FA, Fernández-Prada M, Grande-Tejada AM, Martínez-Alcorta LI, Moreno-Pérez D, Pérez-Martín JJ. Recuperando las coberturas vacunales perdidas en la pandemia de COVID-19. Vacunas. 2020. Disponible en: https://doi.org/10.1016/j.vacun.2020.07.001 [consultado 04.10.20].
- Ministerio de Sanidad. Comisión de Salud Pública. Nota informativa 25 de marzo de 2020: Prioridades del programa de vacunación durante el estado de alarma debido a COVID-19. Disponible en: https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/docs/COVID-19_Vacunacionprioritaria.pdf [consultado 04.05.20].
- Ministerio de Sanidad. Comisión de Salud Pública. Prioridades del programa de vacunaciones durante las fases de transición de la pandemia de COVID-19. Versión del 14 de mayo de 2020. Disponible en: https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/docs/COVID-19_Vacunacionprioritaria2.pdf) [consultado 08.06.20].
- Marès Bermúdez J. En: I Jornadas de Vacunas del Mediterráneo (webinar), 11-12 de junio de 2020. Disponible en: https://drive.google.com/drive/folders/1svFj64qI TgS5ComTFUW4DjPvZQgWm1?usp=sharing [consultado 17.06.20].
- Torner N. Collateral effects of Covid-19 pandemic emergency response on worldwide immunizations. Vacunas. 2020. Disponible en: https://doi.org/10.1016/j.vacun.2020.07.002 [consultado 04.10.20].
- World Health Organization. 22 May 2020 News release. Disponible en: who.int/news-room/detail/22-05-2020-at-least-80-million-children-under-one-at-risk-of-diseases-such-as-diphtheria-measles-and-polio-as-Covid-19-disrupts-routine-vaccination-efforts-warn-gavi-who-and-unicef [consultado 06.06.20].
Adolescente con lesiones dermatológicas
Adolescente con lesiones dermatológicas
D. Andina Martínez, M. Bascuas Arribas, S. Vinagre Enríquez.
Servicio de Urgencias. Hospital Infantil Universitario Niño Jesús, Madrid.
Adolescere 2020; VIII (3): 39-44
Resumen
|
Se presenta el caso clínico de un adolescente de 13 años previamente sano, que presentó distintas lesiones en la piel durante el pico de la pandemia por coronavirus y una revisión posterior de la literatura publicada sobre el tema. Palabras clave: SARS-CoV-2; COVID-19; Exantemas; Perniosis; Eritema multiforme |
Abstract
|
The clinical case of a previously healthy 13-year-old adolescent who presented different skin lesions during the peak of the coronavirus pandemic is presented, followed by a review of the published literature on the subject. Key words: SARS-CoV-2; COVID-19; rashes; perniosis; Erythema multiforme. |
Consulta inicial
Los padres de un adolescente de 13 años consultan telefónicamente a finales del mes de marzo de 2020, por la aparición desde hace varios días de lesiones en la piel de predominio en brazos y piernas. Las lesiones son pruriginosas y refieren que no existe afectación de mucosas. Por lo demás refieren que su hijo presenta buen estado general sin otra sintomatología acompañante en el momento actual. En los días previos a la aparición de las lesiones refieren ligera tos y mucosidad que ya se ha resuelto. No ha presentado fiebre. El paciente no tiene ningún antecedente de interés y no ha tenido previamente ninguna enfermedad de la piel. Está correctamente vacunado, no habiendo recibido ninguna vacuna recientemente. No toma ninguna medicación actualmente y no presenta alergias medicamentosas conocidas.
Dado que el paciente presenta buen estado general sin ningún dato de alarma les indicamos a los padres que tomen fotografías de las lesiones y las envíen a una dirección de correo electrónico corporativa del hospital que se habilitó durante el tiempo que duro el estado de alarma para el envío de fotografías y otros documentos por parte de los padres si se consideraba necesario tras una consulta telefónica. Se recibe la siguiente fotografía de las lesiones que presenta el paciente. (Figura 1).
A diferencia del síndrome de Steven Johnson o una necrólisis epidérmica tóxica que se relacionan en la mayoría de los casos con toma de fármacos, el eritema multiforme suele estar en relación con infecciones
En las fotografías se objetiva un exantema maculo papuloso eritematoso pudiéndose objetivar la presencia de lesiones en diana. Dado que el paciente tiene buen estado general sin compromiso sistémico, la afectación se localiza en extremidades de forma simétrica respetando el tronco y no presenta lesiones en las mucosas, se establece el diagnóstico de eritema multiforme. Se descarta con los datos actuales que se trate de un síndrome de Steven Johnson (SST) o una necrolisis epidérmica toxica (NET), entidades que pueden presentar también lesiones en diana y con las que se debe establecer el diagnóstico diferencial.
A diferencia del SSJ o la NET que se relacionan en la mayoría de los casos con toma de fármacos, el eritema multiforme suele estar en relación con infecciones. Aunque las más frecuentemente descritas son Mycoplasma pneumoniae y Virus Herpes Simple, en el contexto epidemiológico actual no se descartó que se debiese a una infección por SARS-CoV-2, pero dada las limitaciones existentes en ese momento de la pandemia se decide no profundizar en el estudio etiológico. Se pauta tratamiento con antihistamínico oral y corticoides tópicos por el intenso prurito acompañante y durante los siguientes días se mantiene contacto telefónico con los padres de la paciente que realizan diariamente fotografías de las lesiones pudiendo observar la resolución de las mismas.
Segunda consulta
Varios días después de la resolución de las lesiones iniciales compatibles con eritema multiforme, los padres del paciente observan la aparición de nuevas lesiones en los dedos de los pies y de los talones. Inicialmente toman fotografías que envían al correo electrónico del hospital pero dado que el color de las mismas se torna violáceo aumenta su preocupación y deciden acudir al Servicio de Urgencias para valoración. A su llegada el paciente presenta buen estado general y la exploración física por aparatos es normal salvo por la presencia de las lesiones cutáneas referidas. Las constantes son normales para la edad. Se solicita a los padres consentimiento informado para la toma de fotografías del paciente. (Figuras 2 y 3. Lesiones acrales tipo perniosis).
El paciente presenta lesiones acrales localizadas en los dedos de los pies y ambos talones. Son lesiones maculares eritemato-violáceas, edematosas, alguna de ellas ulceradas y con descamación superficial. Dada las características de las lesiones y lo novedoso del cuadro se decide realizar una analítica de sangre con hemograma, bioquímica, coagulación y Dímero-D. Los resultados de las pruebas analíticas son normales. Aunque en el mes de abril de 2020 la prueba de reacción en cadena de la polimerasa (PCR) para SARS-CoV-2 se restringía a pacientes con cuadros graves que precisaban ingreso, se solicita permiso para realizar dicha prueba al paciente con objeto de tratar de filiar la etiología de las lesiones.
Tras realizarse la prueba PCR y dado el buen estado general y la normalidad de la exploración física y los resultados analíticos se decide dar de alta al paciente con el diagnóstico de “lesiones acrales eritemato-violáceas” y “caso sospechoso de infección por coronavirus”. Se indica aislamiento del paciente y cuarentena domiciliaria de todos los contactos estrechos.
Evolución y seguimiento en consulta de Dermatología
A las 24 horas se recibe el resultado del test PCR que es negativo para SARS-CoV-2. Se contacta telefónicamente con los padres para indicarles el resultado negativo de la prueba, aunque debido a la acumulación de casos similares que se están atendiendo en un corto periodo de tiempo en el Servicio de Urgencias se sigue considerando que las lesiones pueden deberse a una infección por coronavirus. Se decide citar para seguimiento en una semana.
En consulta de dermatología las lesiones presentan las mismas características y han aumentado ligeramente en extensión, por lo que se decide realizar una biopsia de las mismas tras solicitar el consentimiento informado. Se cita de nuevo en consulta en una semana para ver la evolución y retirada del punto de sutura.
En el control realizado la semana siguiente las lesiones han mejorado. Se explica a los padres que los hallazgos de la anatomía patológica son compatibles con perniosis, lo que comúnmente se conoce como “sabañones”. Quedan pendiente los estudios de inmunohistoquímica que se van a realizar conjuntamente con los Servicios de Anatomía Patológica de otros hospitales de la Comunidad de Madrid.
Se realizan controles telefónicos semanales y a través de las fotografías que envían los padres se observa la resolución de las lesiones sin necesidad de ningún tratamiento específico sistémico ni tópico. Finalmente se reciben los resultados del estudio de inmunohistoquímica y estos muestran positividad para SARS‐CoV‐2 en células endoteliales y en células epiteliales de las glándulas ecrinas lo que apoya la sospecha diagnóstica inicial.
Durante la segunda y tercera semana de abril de 2020 acuden al Servicio de Urgencias decenas de niños y adolescentes con lesiones similares a las descritas en este caso clínico. De forma conjunta, los profesionales del Servicio de Urgencias, Servicio de Dermatología y Servicio de Anatomía Patológica diseñan un proyecto de investigación que obtiene el aval del Comité de Ética del Hospital Infantil Universitario Niño Jesús y fruto de dicho trabajo se publican varios artículos cuyos resultados se resumen a continuación.
Discusión
Lesiones tipo perniosis (“sabañón”)
El primer artículo publicado es una revisión retrospectiva de los 22 primeros pacientes atendidos en el Servicio de Urgencias del Hospital Niño Jesús de Madrid entre el 6 y el 17 de abril de 2020(1). Todos presentan lesiones maculosas eritemato violáceas o purpúricas en los pies aunque tres pacientes presentan las mismas lesiones también en las manos. Se trata de 13 varones y 9 mujeres con una media de edad de 12 años (rango: 6-17). Las lesiones habían aparecido una mediana de 7 días antes de acudir al Servicio de Urgencias. En 12 de los casos referían un contacto estrecho domiciliario con un caso sospechoso de COVID-19 y en un caso el contacto estrecho era con un caso confirmado de COVID-19. Dos pacientes eran hermanos. Es importante apuntar que durante la primera oleada de la pandemia las pruebas PCR se restringían a cuadros que precisaban ingreso por lo que la mayoría de los casos sospechosos no se podían confirmar.
Respecto a la presencia de sintomatología sistémica, 9 de ellos referían sintomatología respiratoria previa de carácter leve (tos y/o rinorrea) previa al inicio de las lesiones mientras que 2 de ellos referían sintomatología digestiva leve en forma de dolor abdominal o diarrea. Además la mayoría de los pacientes referían síntomas locales en forma de prurito(9) o dolor(7). Se realizó analítica de sangre en 18 pacientes siendo normales todas las pruebas realizadas de coagulación, Dímero D, hemograma y bioquímica. Únicamente cabe reseñar un paciente con un valor elevado de Dímero D de 900 ng/ml cuando el valor normal del laboratorio es menor de 500 ng/ml pero que no tuvo ninguna significación clínica y en que el resto de las pruebas eran normales. Se realizó PCR para SARS-CoV-2 en 19 de los pacientes y solo en uno de ellos la prueba resultó positiva.
La sintomatología previa era respiratoria leve o digestiva en forma de dolor abdominal y diarrea
El seguimiento a todos ellos fue de forma presencial en la consulta de dermatología salvo en uno de ellos que solo se realizó seguimiento telefónico. Se practicó biopsia en 6 de los pacientes incluidos en el estudio, obteniéndose en todos ellos hallazgos de anatomía patológica compatibles con perniosis. El seguimiento de los pacientes mostró mejoría progresiva de las lesiones en todos ellos sin necesidad de tratamiento específico tópico ni sistémico con resolución de las mismas en un periodo de 6 a 8 semanas. Es importante señalar que algunos pacientes refirieron durante las primeras semanas de evolución de las lesiones periodos en que las lesiones eran más marcadas y el prurito o el dolor más intenso que mejoraban en días posteriores.
Durante el mes de mayo, al mismo tiempo que se publicaba este artículo, aparecieron otros artículos con series de pacientes pediátricos con lesiones similares tanto de España como de otros países(2,3). Todas las series mostraban hallazgos similares respecto a la epidemiología, clínica, resultados analíticos, hallazgos anatomopatológicos y evolución de las lesiones. En lo concerniente a los hallazgos microbiológicos la mayoría de los pacientes de las distintas series publicadas presentaban una PCR negativa para SARS-CoV-2. Además, en los trabajos que aportaban el resultado de test serológicos que medían anticuerpos Ig M e Ig G, estos también eran con frecuencia negativos.
Los hallazgos microbiológicos en la mayoría de los pacientes presentaban una PCR negativa, y en la mayoría unos anticuerpos también negativos
En el mes de junio fruto de un trabajo conjunto en el que participan, además de los profesionales del Hospital Niño Jesús, los Servicios de Anatomía Patológica de la Fundación Jiménez Díaz y del Hospital Doce de Octubre se publica un segundo artículo que aporta nuevas evidencias sobre la etiología de estas lesiones(4). Se incluyen siete pacientes con lesiones acrales (6 pacientes ya estaban incluidos en el anterior artículo y un paciente nuevo) a los que en el material de biopsia además de las técnicas habituales se practican técnicas de inmuno-histoquímica. Además, la muestra del último paciente incorporado a la serie se procesa para ser visualizada por microscopia electrónica.
El trabajo muestra como por técnicas de inmuno-histoquímica en todos los pacientes con lesiones pernióticas acrales se aprecia positividad para SARS‐CoV‐2 en células endoteliales y en células epiteliales de las glándulas ecrinas. Por último, en la muestra que se visualiza por microscopia electrónica se objetivan partículas de coronavirus en el citoplasma de células endoteliales. Dichos hallazgos apoyarían por tanto la implicación de SARS-CoV-2 en el daño endotelial que provoca el desarrollo de estas lesiones en niños, adolescentes y adultos jóvenes.
Respecto a los resultados negativos de las pruebas microbiológicas habituales, la negatividad frecuente de la técnica de PCR podría estar en relación con el momento de la realización de la prueba y el carácter leve del cuadro. Tanto si se toma como referencia el momento de la aparición de las lesiones cutáneas, o lo que sería más adecuado, el momento en que presentaron la sintomatología sistémica aquellos que la refirieron, se observa que prácticamente todas las pruebas PCR en los pacientes se realizan más de una semana después del inicio de la clínica por lo que en cuadros leves como este lo normal es que la PCR resultase ya negativa.
Por su parte, la negatividad de la serología podría deberse al tipo de técnica ya que en muchos artículos se utilizaron test rápidos que son menos sensibles, al momento de realización de la técnica ya que hay que tener en cuenta la evolución normal de los valores de Ig G así como al carácter leve del cuadro. Por último, es posible que el tipo de respuesta inmune generada en estos pacientes difiera en parte de la que presentan los pacientes que no desarrollan lesiones cutáneas. Respecto a esta posibilidad es interesante, la positividad para Ig A con negatividad para Ig G descrita en varios estudios recientes en pacientes con lesiones pernióticas acrales(5).
Sin embargo, cabe resaltar que sigue existiendo un profundo debate sobre la etiología de estas lesiones ya que otros autores han obtenido resultados distintos aplicando técnicas similares por lo que se está a la espera de que en los próximos meses nuevas evidencias aporten mayor certeza sobre la fisiopatología de estas lesiones(6).
Lesiones tipo eritema multiforme
Cuatro de los pacientes que presentaron lesiones pernióticas acrales presentaron antes de la aparición de estas lesiones o coincidiendo con la aparición de las mismas, lesiones compatibles con eritema multiforme y se recogieron en un tercer artículo(7). Estas lesiones se localizaban de forma simétrica en extremidades superiores e inferiores y de forma más marcada en codos, rodillas y dorso de manos. Eran pruriginosas y no asociaban lesiones en mucosas. Además de antihistamínicos orales, uno de los pacientes precisó tratamiento con corticoides tópicos y otro con corticoides orales por el intenso prurito acompañante.
Las lesiones tipo eritema multiforme se localizaron de forma simétrica en extremidades superiores e inferiores, y de forma más marcada en codos, rodillas y dorso de manos
El vínculo con la infección por SARS-CoV-2 se establece porque uno de los cuatro pacientes presentó PCR positiva, por la coincidencia en el mismo paciente de lesiones de perniosis y de eritema multiforme y por los hallazgos de inmuno-histoquímica obtenidos en los dos pacientes en los que se realizó biopsia de estas lesiones.
Otras lesiones
Desde el inicio de la pandemia se ha prestado especial atención a las lesiones dermatológicas que presentan los pacientes con infección por SARS-CoV-2. En población adulta un estudio multicéntrico español frecuentemente referenciado trató de clasificar los exantemas en cinco categorías: vesicular, urticarial, maculo-papular, livedo o necrosis y lesiones pernióticas(8).
En niños y adolescentes la literatura es más escasa y se trata en la mayoría de los artículos publicados de casos clínicos aislados, a excepción de las ya mencionadas series de pacientes con lesiones pernióticas acrales. De este modo se han descrito, en pacientes con infección confirmada por SARS-CoV-2, al igual que en adultos lesiones de urticaria aguda, exantemas maculo papulosos, exantemas vesiculares y exantemas maculo eritematosos(9,10,11).
Por último, es importante señalar que pueden aparecer lesiones cutáneas en los pacientes pediátricos afectos del Síndrome Inflamatorio Multisistémico Pediátrico vinculado a SARS-CoV-2 (SIM-PedS) por lo que en el contexto epidemiológico actual ante un niño o un adolescente con fiebre y lesiones cutáneas se debe incluir en el diagnóstico diferencial esta nueva entidad diagnóstica(12).
Ante un adolescente con fiebre y lesiones cutáneas se debe incluir en el diagnóstico diferencial del SIM-PedS
Tablas y figuras
Figura 1. Eritema multiforme
Figura 2. Lesiones acrales tipo perniosis
Figura 3. Lesiones acrales tipo perniosis
Bibliografía
- Andina D, Noguera-Morel L, Bascuas-Arribas M, Gaitero-Tristán J, Alonso-Cadenas JA, Escalada-Pellitero S, et al. Chilblains in children in the setting of COVID-19 pandemic. Pediatr Dermatol. 2020 May;37(3):406-411.
- Colonna C, Monzani NA, Rocchi A, Gianotti R, Boggio F, Gelmetti C. Chilblain-like lesions in children following suspected COVID-19 infection. Pediatr Dermatol. 2020 May;37(3):437-440.
- Cordoro KM, Reynolds SD, Wattier R, McCalmont TH. Clustered cases of acral perniosis: Clinical features, histopathology, and relationship to COVID-19. Pediatr Dermatol. 2020 May;37(3):419-423.
- Colmenero I, Santonja C, Alonso-Riaño M, Noguera-Morel L, Hernández-Martín A, Andina D, et al. SARS-CoV-2 endothelial infection causes COVID-19 chilblains: histopathological, immunohistochemical and ultrastructural study of seven paediatric cases. Br J Dermatol. 2020 Oct;183(4):729-737.
- Diociaiuti A, Giancristoforo S, Terreri S, Corbeddu M, Concato C, Ciofi Degli Atti M, et al. Are SARS-CoV-2 IgA antibodies in pediatric patients with chilblain-like lesions indicative of COVID-19 asymptomatic or paucisymptomatic infection? J Eur Acad Dermatol Venereol. 2020 Sep 13.
- Wetter DA. Illuminating, through immunohistochemistry, the link between SARS-CoV-2 and pernio (chilblains). Br J Dermatol. 2020 Oct;183(4):611.
- Torrelo A, Andina D, Santonja C, Noguera-Morel L, Bascuas-Arribas M, Gaitero-Tristán J, et al. Erythema multiforme-like lesions in children and COVID-19. Pediatr Dermatol. 2020 May;37(3):442-446.
- Galván Casas C, Català A, Carretero Hernández G, Rodríguez-Jiménez P, Fernández-Nieto D, Rodríguez-Villa Lario A, et al. Classification of the cutaneous manifestations of COVID-19: a rapid prospective nationwide consensus study in Spain with 375 cases. Br J Dermatol. 2020 Jul;183(1):71-77.
- Genovese G, Colonna C, Marzano AV. Varicella-like exanthem associated with COVID-19 in an 8-year-old girl: A diagnostic clue? Pediatr Dermatol. 2020 May;37(3):435-436.
- Ortiz Madinaveitia S, Peñalver Penedo R, Romero Gil R, Serrano Madrid ML. Lesiones cutáneas en paciente con infección por SARS-COV-2 An Pediatr (Barc). 2020 Aug;93(2):144-145.
- Morey-Olivé M, Espiau M, Mercadal-Hally M, Lera-Carballo E, García-Patos V. Manifestaciones cutáneas en contexto del brote actual de enfermedad por coronavirus 2019. An Pediatr (Barc). 2020;92(6):374-375.
- Nijman RG, De Guchtenaere A, Koletzko B, Ross Russell R, Copley S, Titomanlio L, et al. Pedia-tric Inflammatory Multisystem Syndrome: Statement by the Pediatric Section of the European Society for Emergency Medicine and European Academy of Pediatrics. Front Pediatr. 2020 Aug 28;8:490. doi: 10.3389/fped.2020.00490. PMID: 32984206; PMCID: PMC7485110.
Urgencias: dolor abdominal y fiebre
Urgencias: dolor abdominal y fiebre
M.J. Martín Díaz.
Facultativo Especialista de Área en Pediatría en la Unidad de Urgencias del Hospital Universitario Infantil Niño Jesús, Madrid.
Adolescere 2020; VIII (3): 31-38
Resumen
|
La atención de todo paciente pediátrico en urgencias debe comenzar con una primera evaluación rápida a través del triángulo de evaluación pediátrica (TEP), que detectará los pacientes inestables. En este grupo de pacientes hay que continuar inmediatamente tomando las constantes vitales y valorando el ABCD para seguir lo antes posible con las medidas de estabilización adecuadas. Hay patologías que comparten síntomas y signos clínicos, precisando una estabilización inicial muy parecida, aunque es importante realizar un buen diagnóstico diferencial para establecer después un tratamiento específico. La actual pandemia por la infección por SARS-CoV-2, ha dejado en los niños y adolescentes un cuadro clínico denominado Síndrome Inflamatorio Sistémico Asociado a SARS-CoV-2 (en inglés las siglas PIMS), que comparte características con la enfermedad de Kawasaki, el síndrome de shock tóxico, el síndrome de activación macrofágica y cuadros de dolor abdominal y fiebre. Su diagnóstico se realiza con criterios clínicos y analíticos y se trata con inmunomoduladores, aunque es una patología todavía poco conocida, en la que seguramente van a ir surgiendo cambios a medida que aumenten los casos. Palabras clave: Dolor abdominal; Fiebre, Shock; PIMS (paediatric inflammatory multisystem syndrome); MIS-C (multisystem inflammatory syndrome in children); SIM (síndrome inflamatorio multisistémico). |
Abstract
|
The care of all pediatric patients in the ED should begin with a first rapid assessment through the pediatric assessment triangle (PAT), which will detect unstable patients. In this group of patients, it is necessary to immediately evaluate vital signs and assess the ABCD, followed as soon as possible with the appropriate stabilization measures. There are pathologies that share symptoms and clinical signs, requiring a very similar initial stabilization, although it is important to make a good differential diagnosis to later establish a specific treatment. In children and adolescents, the SARS-CoV-2 infection has revealed an entity called Paediatric inflammatory multisystem syndrome (PIMS), which shares similar characteristics with Kawasaki disease, toxic shock syndrome, macrophage activation syndrome and clinical pictures of abdominal pain and fever. Its diagnosis is made upon clinical and analytical criteria and it is treated with immunomodulators, although it is still a quite unknown pathology, in which changes will surely emerge as the cases increase. Key words: Abdominal pain; Fever; Shock; PIMS (pediatric inflammatory multisystem syndrome); MIS-C (multisystem inflammatory syndrome in children); SIM (multisystemic inflammatory syndrome). |
Motivo de consulta
Varón de 15 años de edad, que consulta en urgencias el 24 de agosto de 2020, por fiebre y dolor abdominal. En triaje presenta un triángulo de evaluación pediátrica (TEP) estable y se clasifica como un nivel de prioridad 3. Pasa a la consulta de urgencias, donde se procede a realizar una anamnesis completa, siguiendo el acrónimo SAMPLE (Simptoms, Alergies, Medicines, Past, Last intake, Events):
Síntomas: fiebre de hasta 40ºC, dolor abdominal, vómitos y diarrea de 72 horas de evolución. Está orinando poco.
Alergias: Sin alergias conocidas.
Fármacos: Ha tomado paracetamol e ibuprofeno para la fiebre. Ninguna medicación crónica.
Antecedentes personales: Previamente sano. Vacunado correctamente.
Última ingesta: No ha comido nada en las últimas 15 horas, ha tomado algo de agua con mala tolerancia.
Acontecimientos: pandemia de COVID-19. Vive con sus padres y 3 de sus 5 hermanos. Una hermana que no vive con ellos tuvo fiebre un mes antes, con PCR (reacción en cadena de la polimerasa) positiva a SARS-CoV-2 (no se realizó PCR al paciente ni sus convivientes, que han estado asintomáticos).
SE REALIZA UNA EXPLORACIÓN FÍSICA COMPLETA:
Peso: 58,1 kg. Tª (temperatura) 37,4ºC. TA (tensión arterial): 84/ 44 mm Hg. FC (frecuencia cardíaca): 101 lpm. Sat O2 (saturación de oxígeno) 96%. FR (frecuencia respiratoria) 18 rpm.
Buen estado general. Sin aspecto séptico. Mucosa oral pastosa. Palidez de mucosas (es de origen afrocaribeño y es difícil de valorar la coloración). Ictericia conjuntival. Relleno capilar de 2-3 segundos. Sin exantemas ni petequias. Auscultación cardiopulmonar: normal. Abdomen blando y depresible, doloroso de forma generalizada a la palpación, sin defensa; sin masas ni visceromegalias. Neurológico: consciente y orientado, no rigidez de nuca, signos meníngeos negativos. ORL: normal. Valoración del dolor (escala numérica): 7/ 10. Escala de Gorelick: 2-3.
SE REEVALÚA EL CASO: aunque había sido clasificado como un paciente estable, se objetiva después palidez que no se había apreciado en la valoración inicial y relleno capilar de 2-3 segundos. EL DIAGNÓSTICO SINDRÓMICO sería por tanto shock, con taquicardia e hipotensión arterial, por tanto shock descompensado.
EL SIGUIENTE PASO A SEGUIR SERÍA SU ESTABILIZACIÓN: canalizar una vía venosa periférica y comenzar a administrar suero salino fisiológico 20 ml/kg vía IV (intravenosa) en 10-15 minutos, administrar oxígeno en gafas nasales (aunque tiene una saturación de Os2 normal está indicado por estar en shock), y monitorizar (de forma continua la FC, y cada 5-10 minutos la TA, así como los signos clínicos de shock: estado mental, coloración, relleno capilar, sin olvidar la auscultación cardíaca y pulmonar, por el riesgo de sobrecarga de volumen, en especial en pacientes con signos de infección).
Se trata por tanto de un varón de 15 años, con un cuadro febril con síntomas abdominales, con signos de deshidratación y shock, en agosto de 2020, con el antecedente de un contacto estrecho hace 4 semanas con un paciente con COVID-19 confirmada.
Nos planteamos el DIAGNÓSTICO DIFERENCIAL con los cuadros más probables que pueden dar estos síntomas:
Gastroenteritis aguda con deshidratación. Sería la causa más probable por frecuencia. La mayoría de estos cuadros son de origen viral, con fiebre de menor grado y menos duración que en el caso que nos ocupa, aunque hay gastroenteritis invasivas de origen bacteriano que sí cursan con fiebre alta durante varios días.
Sepsis de origen abdominal. Los signos de inestabilidad hemodinámica que presenta el paciente podrían ser causa de la hipovolemia debida a la deshidratación, pero también podrían deberse a un cuadro séptico, que por los síntomas acompañantes, podría ser de origen intestinal.
Abdomen agudo (apendicitis aguda lo más frecuente). En los cuadros de abdomen agudo suele prevalecer el dolor abdominal sobre otros síntomas y signos como la fiebre, la diarrea y los vómitos. Aunque hay cuadros de evolución atípica, como los abscesos apendiculares encapsulados, en los que la fiebre alta puede ser el signo principal. En la exploración se encuentra el abdomen con dolor generalizado, aunque blando sin defensa ni otros signos de irritación peritoneal. Habrá que vigilar estrechamente la evolución de los síntomas y la exploración física y si es necesario solicitar pruebas complementarias para descartar un abdomen agudo.
En los cuadros de abdomen agudo suele prevalecer el dolor abdominal y signos como la fiebre, la diarrea y los vómitos
- COVID-19 (coronavirus disease 19). Aunque la infección aguda por SARS-CoV-2 puede cursar con síntomas digestivos y fiebre, no es lo más habitual en adolescentes. En todo caso la sintomatología de esta infección está demostrando ser muy variopinta y es obligado descartarla en el contexto epidemiológico en que se presenta el paciente. Hay que tener en cuenta el antecedente de un contacto estrecho en las semanas anteriores.
- Síndrome pediátrico inflamatorio multisistémico asociado a SARS-CoV-2 (PIMS-TV del inglés “paediatric multisystem inflammatory syndrome temporally associated with SARS-CoV-2“). La fiebre alta, los síntomas abdominales, los signos de shock, el antecedente de un contacto estrecho ya hace más de 2 semanas con otro paciente con COVID-19 (lo cual hace más probable que nuestro paciente haya pasado una infección pauci o asintomática), deben hacernos pensar en esta patología. Por lo inespecífico de su presentación clínica, en especial en los casos que no son graves, habrá que buscar los criterios diagnósticos clínicos y analíticos.
Considerando principalmente estos diagnósticos, se solicitan las siguientes PRUEBAS COMPLEMENTARIAS:
- Hemograma, proteína C reactiva (PCR), procalcitonina (PCT), hemocultivo. En busca de datos de infección bacteriana y/o de inflamación sistémica. Se solicitan además urocultivo y coprocultivo a la espera de obtener muestras.
- Bioquímica sérica, dirigida a evaluar el grado de deshidratación y a comprobar si se cumplen los criterios de PIMS.
- Coagulación: por la posibilidad de que precise una intervención quirúrgica si se trata de un cuadro de abdomen agudo y también por la posibilidad de un PIMS.
- Ecografía abdominal: para descartar abdomen agudo.
- Pruebas de detección de infección por SARS-CoV-2: PCR y serología.
- EL PACIENTE PERMANECE EN OBSERVACIÓN. Tras el bolo inicial de suero salino fisiológico (SSF) presenta TA similar a la previa, con valores entre 80 y 85 mm de Hg de sistólica y en torno a 45 mm de Hg de diastólica, con FC de 100-110 lpm. Refiere que el dolor abdominal ha empeorado, está poco activo, nauseoso aunque no vomita ni realiza deposición. Se inicia tratamiento con cefotaxima IV por la posibilidad de un cuadro séptico.
Se obtienen los siguientes RESULTADOS DE LABORATORIO:
- Hematimetria: Hematocrito 40.4 % (37.3 – 47.3). Hemoglobina 13.2 g/dl (11 – 15.6). Leucocitos 14.84 x1000/µL (4.5 – 13). Neutrófilos 13.01 x1000/µL (1.5 – 8); 87.7 % (38 – 70). Linfocitos 0.67 x1000/µL (1.5 – 5.2); 4.5 % (28 – 48). Monocitos 0.66 x1000/µL (0.2 – 1); 4.5 % (0 – 5). Basófilos 0.04 x1000/µL (0 – 0.1); 0.3 % (0 – 1). Eosinófilos 0.11 x1000/µL (0.1 – 1); 0.7 % (0 – 3). Plaquetas 162 x1000/µL (150 – 400).
- Bioquímica Sérica: Glucosa 141 mg/dL (60 – 100). Urea 71.8 mg/dL (19 – 45). Creatinina 1.46 mg/dL (0.4 – 1). Gamma GT 52 U/L (8 – 50). Sodio 127 mEq/L (135 – 145). Potasio 5.1 mEq/L (3.5 – 5.5). Transaminasa GOT 184 U/L (15 – 47). Transaminasa GPT 80 U/L (13 – 44). PCR 40.92 mg/dl (0-0,5). PCT 30.68 ng/mL (0-0,5).
- Fibrinógeno 619 mg/dl. Tiempo de cefalina 33 segundos. Control tiempo de cefalina 26.4 segundos. Ratio de cefalina 1.25. Indice de Protrombina 81 % INR 1.13.
ANTE LA SOSPECHA DE PIMS SE AMPLÍAN LAS DETERMINACIONES ANALÍTICAS, dirigidas al diagnóstico de esta entidad:
- Gasometría venosa: pH 7.37, pCO2 39 mmHg, HCO3 22 mmol/l, BEb 2 mmol/l, Hb 12.3 g/dl, Na 133 mmol/l, K 4.4 mmol/l, Ca++ 1.15 mmol/l, Láctico 1.9 mmol/l, Glucosa 127 mg/dl.
- Albumina 3.7 g/dL Bilirrubina total 5.13 mg/dL (0.2 – 1.3). Bilirrubina conjugada 1.79 mg/dL (0 – 0.3). Creatin fosfoquinasa (CPK) 1324 U/L Lactatodeshidrogenasa (LDH) 307 U/L Troponina T alta sensibilidad( cTnT-hs) 647.4 ng/L Péptido natriurético cerebral (pro-BNP) 16211 pg/mL
Se realiza la ecografía abdominal: signos de ileítis y adenitis inespecíficas.
Con la sospecha de PIMS, se inicia tratamiento con metilprednisolona IV a 2 mg/kg/día. Permanece en observación monitorizado, con taquicardia y tensión arterial por debajo de los límites de la normalidad para su edad, llegando a mínimos de 70/ 43 mm de Hg, con FC de 110 lpm. Se repite otra expansión con SSF (20 ml/ kg) y se consulta con los especialistas en Cuidados Intensivos Pediátricos, decidiéndose su ingreso en su Unidad (UCIP).
Juicio clínico
La PCR para SARS-CoV-2 es positiva y la serología (test rápido) IgG +, IgM –
Evolución
En las primeras horas de su estancia en UCIP precisa de nuevo expansión de volumen (hasta 1,5 litros de SSF en total), con estabilización hemodinámica a partir de las 12 horas del ingreso. Se mantiene oxigenoterapia en gafas nasales a 2 lpm por los signos de shock y porque el paciente refiere sensación de dificultad respiratoria, pudiéndose retirar a las 12 horas. Se realiza una radiografía de tórax, donde no se aprecian infiltrados ni consolidaciones pulmonares; tampoco signos de sobrecarga cardíaca.
Se completa el estudio realizando un ecocardiograma, donde se encuentra una estructura y función cardíaca normales, con una fracción de eyección del 60%.
Se mantienen el tratamiento con cefotaxima y metilprednisolona iniciados en urgencias. Recibe además tratamiento con heparina de bajo peso molecular como profilaxis antitrombótica.
La función renal se normaliza con la administración de volumen. Alcanza un máximo en las cifras de troponina de 1324 ng/L a las 48 horas de su ingreso, con valoraciones diarias por cardiología, en las que se observa una función cardíaca normal de forma estable. Los datos de disfunción hepática (hipertransaminasemia con hiperbilirrubinemia), se normalizan a las 48 horas de ingreso.
Por la buena evolución clínica y analítica se disminuye la dosis de corticoides a las 36 horas de su ingreso y es dado de alta a sala de hospitalización el día 28 de agosto. Completa el tratamiento con 10 días de cefotaxima, siendo el hemocultivo, el urocultivo y el coprocultivo negativos. Es dado de alta a domicilio el día 4 de septiembre. Se indica continuar con la heparina a dosis profilácticas hasta completar 14 días tras realizar interconsulta con hematología. Se realiza control en consulta de cardiología el día 30 de septiembre, con ECG y ecocardiograma normales.
Discusión del caso
La atención de los pacientes pediátricos que consultan en urgencias debe comenzar por una evaluación rápida inicial, que se sistematiza con el Triángulo de Evaluación Pediátrica: valorar por la simple observación del paciente, sin necesidad siquiera de tocarlo, su función cerebral (Apariencia), su respiración (signos de dificultad Respiratoria: ruidos respiratorios anormales o presencia de tiraje) y su circulación (Color de piel y mucosas). La alteración de cualquiera de estos lados del triángulo nos alerta de estar ante un paciente inestable, con la posibilidad de los siguientes diagnósticos sindrómicos ya en la valoración inicial:
La atención de los pacientes pediátricos que consultan en urgencias debe comenzar por una evaluación rápida inicial, que se sistematiza con el Triángulo de Evaluación Pediátrica
Todos los lados normales: paciente estable.
- Apariencia alterada: disfunción del sistema nervioso central.
- Respiración alterada: dificultad respiratoria.
- Circulación alterada: shock.
- A + R alteradas: fallo respiratorio.
- A + C alteradas: shock descompensado (fallo circulatorio).
- A + R + C: fallo cardiorrespiratorio (riesgo de parada).
A continuación se realizará una valoración más profunda, comenzando por la toma de las constantes vitales (incluyendo siempre la glucemia en los pacientes con la apariencia alterada), y evaluando clínicamente estas funciones siguiendo la secuencia clásica del ABCD (vía aérea, respiración, circulación y función neurológica). Después (y si puede ser al mismo tiempo) hay que realizar una anamnesis completa y una exploración física detallada que nos ayuden a llegar a un diagnóstico más preciso. Ante cualquier signo de disfunción en esta evaluación, hay que estabilizar lo antes posible al paciente: los pacientes en shock precisan la canalización de al menos una vía venosa periférica y comenzar con la administración de volumen con cristaloides (excepto en los casos con signos de fallo cardíaco)(1).
Es fundamental monitorizar la evolución del paciente con las constantes vitales y con los signos clínicos. En este caso estaría indicado la monitorización continua de la FC, la toma programada y frecuente de la TA, el control de la diuresis y la reevaluación clínica (coloración, tiempo de relleno capilar, auscultación cardiopulmonar, nivel de consciencia).
Una vez que se llevan a cabo las medidas encaminadas a la estabilización del paciente, hay que tratar de llegar a un diagnóstico que nos conduzca a un tratamiento etiológico si existe, o por lo menos dirigido a una patología en concreto. Para ello en ocasiones se necesitan exploraciones complementarias orientadas según el diagnóstico diferencial que se plantee en cada caso.
La mayoría de los niños con infección por SARS-CoV-2 presentan síntomas leves. Sin embargo, después de la “primera ola” de la pandemia de la enfermedad por el SARS-CoV-2, se identificó un pequeño porcentaje de pacientes pediátricos que desarrolla una respuesta inflamatoria sistémica exagerada, haciendo preciso en la mayoría de los casos su atención en UCIP y soporte circulatorio de distinto nivel. Este síndrome ha sido denominado Paediatric multisystem inflammatory syndrome temporally associated with SARS-CoV-2 (PIMS-TV) por el RCPCH (Royal College of Paediatrics and Child Health) de Reino Unido (es la terminología más aceptada en Europa)(2), y Multisystem Inflammatory Syndrome in Children (MIS-C) por los CDC (Centers of Diseases Control) de Estados Unidos(3), y se han establecido en ambas comunidades científicas, diferentes aunque similares, criterios para su definición. Desde abril de 2020 ha habido varias comunicaciones provenientes de distintos países, de niños y adolescentes afectados por este síndrome(4-9).
Tras la “primera ola” de la pandemia por el SARS-CoV-2, se identificó un pequeño % de pacientes pediátricos que desarrolla una respuesta inflamatoria sistémica exagerada. Este síndrome ha sido denominado Paediatric multisystem inflammatory syndrome temporally associated with SARS-CoV-2 (PIMS-TV) por el Royal College of Paediatrics and Child Health de Reino Unido y Multisystem Inflammatory Syndrome in Children (MIS-C) por Centers of Diseases Control de Estados Unidos
Debido a que es una patología de nueva aparición, a que hay relativamente pocos casos descritos y a que no está aún probada su asociación con la infección por SARS-CoV-2, han surgido dudas sobre varios aspectos importantes: su prevalencia, las distintas formas de presentación, la gravedad con la que se puede presentar, su evolución natural y su adecuado tratamiento.
Destaca que esta nueva patología comparte características clínicas y analíticas con otras propias de la edad pediátrica: la enfermedad de Kawasaki (EK), el síndrome de shock tóxico estafilocócico y el síndrome de activación macrofágica. Hay otro grupo de pacientes en que se presenta como un cuadro abdominal con elevación marcada de los reactantes de fase aguda(10).
El síndrome inflamatorio multisistémico asociado a SARS-CoV-2 comparte clínica y analítica con la enfermedad de Kawasaki, el síndrome de shock tóxico estafilocócico y el síndrome de activación macrofágica
En mayo de 2020 se publicaron dos guías definiendo estos casos, una europea y otra americana, con el objeto de que los pediatras puedan estar alerta ante su aparición, hacer un diagnóstico y tratamiento tempranos, así como una derivación a centros con UCIP. La definición de PIMS, dada por el RCPCH de Reino Unido es(11):
- Niño o adolescente con fiebre persistente, inflamación (neutrofilia, elevación de proteína C reactiva PCR, linfopenia) y evidencia de fallo de la función de uno o más órganos (disfunción cardíaca, circulatoria, respiratoria, renal, digestiva o neurológica). Con alguna característica adicional en las que se pueden incluir niños que cumplen criterios de EK.
- Exclusión de infecciones que pueden producir estos cuadros, incluyendo infecciones bacterianas (sepsis, shock tóxico estafilocócico y estreptocócico), así como infecciones que causan miocarditis como los enterovirus.
- Pruebas de detección de SARS-CoV-2 positivas o negativas.
Todos los niños que cumplen criterios de PIMS, deben ser categorizados en dos fenotipos:
- Los casos Kawasaki-like. La clasificación dentro de este grupo se hace en función de los criterios diagnósticos aceptados internacionalmente de la American Heart Association, apoyándose más en la opinión de expertos que en aspectos biológicos, muy poco específicos.
- Los casos más inespecíficos.
Por su parte los CDC de EEUU agrupan las distintas formas clínicas en 3 grandes grupos:
- Presentación grave con shock, con o sin disfunción ventricular.
- Formas Kawasaki-like con evidencia de inflamación sistémica.
- Fiebre con signos inflamatorios, sin necesidad de soporte en UCIP.
La mayoría de estos niños tienen entre 8 y 11 años, con un ligero predominio en varones. Habitualmente son niños sanos previamente. Casi todos los casos descritos se presentan entre 2 y 6 semanas del pico de incidencia de infección por SARS-CoV-2. Esto, y que en la mayoría las pruebas de detección del virus (PCR a SARS-CoV-2) son negativas y las serológicas (Ig G) son positivas, hacen pensar que se trata de una respuesta inmune aberrante a la infección y no de un cuadro producido por la infección activa(10-13).
Los casos descritos se presentan entre 2 y 6 semanas del pico de incidencia por SARS-CoV-2, y tienen una edad entre 8 y 11 años, con ligero predominio en varones
La presentación clínica más frecuente es la fiebre, con síntomas abdominales y hallazgos típicos del síndrome de Kawasaki (exantema, inyección conjuntival, así como datos de laboratorio de inflamación aguda). La forma clínica depende de la edad: en el grupo de menor edad predominan las formas semejantes al síndrome de Kawasaki y en los adolescentes las formas con miocarditis como patología principal (un 73% en los casos entre 13 y 20 años). La afectación cardíaca es frecuente, sobre todo en los casos más graves, con elevaciones marcadas del péptido natriurético cerebral (brain natriuretic peptide BNP o por-BNP), en general por encima de 200 ng/L, y elevaciones leves-moderadas de la troponina(10,13).
La forma de presentación clínica en los adolescentes, es la miocarditis en los casos graves
En los últimos meses se han publicado distintas series de casos procedentes de distintos países: Reino Unido, Italia, España, Francia, Estados Unidos, Brasil(3-8). Aunque los casos descritos son similares clínica y epidemiológicamente, el tratamiento recibido no lo ha sido y todavía no se ha consensuado, debido fundamentalmente a la falta de evidencia científica en la cual apoyarse.
Una de las grandes preguntas que han surgido entre los pediatras es si el PIMS es una forma de EK desencadenada por el SARS-CoV-2. Varios autores son los que han comparado series de casos de EK previas a la pandemia de la COVID-19 con los casos aparecidos en los últimos meses. Las conclusiones son que estos últimos tienen mayor edad, tienen afectación cardíaca con más frecuencia, tienen valores de ferritina más altos, más leucocitosis, cifras de linfocitos menores, cifras de plaquetas menores, albúmina más baja, niveles más altos de troponina y de dímero D, y niveles de sodio plasmático también más bajos. También es más frecuente que no respondan a inmunoglobulina IV (Ig IV). Otra diferencia es la predilección de la raza asiática en la EK y la mayor afectación de pacientes con ascendencia afroamericana o afrocaribeña en el PIMS. Mientras que solo el 5% de los pacientes con EK presentan shock, lo hacen el 35-50% de los diagnosticados de PIMS(10).
En los pacientes en los que se sospeche esta entidad, hay que solicitar determinaciones analíticas básicas para comprobar si cumplen los criterios actualmente aceptados para el diagnóstico. Si se cumplen estos criterios, se realizarán otras exploraciones complementarias, consideradas de segundo nivel, para determinar el grado de afectación, así como para realizar un diagnóstico diferencial(1). La mayoría de los autores que han publicado sobre el tema, recomiendan un abordaje multidisciplinar, con la participación de pediatras generales, especialistas en enfermedades infecciosas, pediatras intensivistas, reumatólogos, cardiólogos e incluso hematólogos (en especial si se plantea utilizar tratamientos biológicos). Existe discrepancia en cuanto a si todos los casos con shock necesitan atención en hospitales con Unidades de Cuidados Intensivos, aunque por el riesgo de deterioro brusco la recomendación más extendida es que sí. El tratamiento a elegir depende del fenotipo de cada caso concreto (distinguiendo los casos similares a la EK de los tienen características más indefinidas), siendo determinantes también los factores de gravedad que presenten. En general, se propone un tratamiento por pasos, comenzando con Ig IV, seguida de corticoides (metilprednisolona vía IV) y finalizando con tratamientos biológicos para los casos que no responden bien a los anteriores. Estas recomendaciones están basadas en la experiencia de estos primeros meses de pandemia, pero habrá que ratificarlas o cambiarlas en función de la experiencia y los ensayos clínicos que se vayan acumulando en el futuro(2,3,10-13).
Este síndrome necesita un abordaje multidisplinar, con la participación de pediatras generales, especialistas en enfermedades infecciosas, pediatras intensivistas, reumatólogos, cardiólogos e incluso hematólogos
El diagnóstico y el tratamiento de estos pacientes se ha intentado sistematizar en guías clínicas, resumiéndose a continuación(2,3,14):
Diagnóstico
Pruebas de primer nivel: Hemograma. Proteína C reactiva. Procalcitonina si está disponible. Urea, creatinina, electrolitos. Función hepática.
Pruebas de segundo nivel. Si se cumplen los criterios de PIMS se continuará con las siguientes exploraciones, que además ayudarán a realizar un diagnóstico diferencial con otras patologías ya citadas:
- Gasometría con lactato, fibrinógeno, ferritina, dímero-D, troponina, péptido natriurético cerebral (pro-BNP), láctico deshidrogenasa (LDH).
- Pruebas de detección de SARS-CoV-2 (PCR o detección de antígenos) y pruebas serológicas para SARS-CoV-2.
- Toma de muestras para cultivos (punción lumbar solo si está indicado por la clínica); detección de infecciones virales que se incluyan en el diagnóstico diferencial.
- Electrocardiograma (ECG).
- Radiografía de tórax. Ecocardiograma. Ecografía abdominal en los niños con dolor abdominal importante (hay que descartar otros procesos, principalmente apendicitis).
Atención inicial
Llevar puesto el equipo de protección individual (EPI) adecuado.
Realizar las maniobras de resucitación estándar cuando esté indicado.
Extraer muestras para hemocultivo y comenzar antibioterapia empírica por la posibilidad de sepsis. Extraer muestras de sangre para determinaciones analíticas.
Consultar con los especialistas en UCIP en los pacientes inestables. En los pacientes estables hay que tener en cuenta que puede producirse un deterioro clínico rápido.
Monitorización cardiorrespiratoria (datos clínicos, FC, saturación de O2 y ECG de forma continua, TA).
ECG. Si es posible ecocardiograma de forma temprana (en función del contexto clínico y sanitario).
Evaluar:
- Evaluar la afectación multiorgánica: función renal, hepática, neurológica, etc.
- Si se plantea el inicio de tratamiento inmunomodulador, extraer las muestras analíticas indicadas antes de comenzar dicho tratamiento, así como obtener el consentimiento informado de los padres.
- Considerar Ig IV y ácido acetil salicílico si cumple criterios de Kawasaki.
- Considerar Ig IV si cumple criterios de síndrome de shock tóxico.
- Si cumple criterios de miocarditis, derivar a un centro con soporte adecuado.
Monitorización:
- Constantes vitales y anotación horaria de la evolución hasta que esté estable más de 12 horas.
- Monitorización estrecha para detectar cualquier empeoramiento cardíaco o respiratorio.
- Monitorización de signos de empeoramiento inflamatorio: empeoramiento de la fiebre, deterioro cardiorrespiratorio, empeoramiento de los síntomas digestivos, aumento de la hepatoesplenomegalia y/o las adenopatías, incremento del exantema, deterioro neurológico, ascenso de los reactantes de fase aguda, disminución de las series sanguíneas, hiponatremia o alteración de la función renal, ascenso o descenso del fibrinógeno, elevación de ferritina, elevación de triglicéridos, elevación de transaminasas y/o LDH, elevación de dímero D.
Tratamiento
Los fármacos antivirales están justificados solo en el contexto de ensayos clínicos controlados
En casos Kawasaki-like graves, se recomienda comenzar tratamiento con Ig IV y corticoides a la vez
Se basa en los siguientes principios generales:
- Estos pacientes deben ser tratados como sospecha de COVID.
- Comenzar antibioterapia empírica según los protocolos locales, asumiendo que puede tratarse de una sepsis hasta el resultado de los cultivos.
- Los casos leves-moderados pueden no ingresar en UCIP, pero por la posibilidad de deterioro rápido deben ingresar en un centro con UCIP.
- Los fármacos antivirales están justificados solo en el contexto de ensayos clínicos controlados.
- Considerar los fármacos inmunomoduladores (si no se tiene experiencia en estos tratamientos hay que consultar con los especialistas pediátricos adecuados según cada centro: reumatólogos, hematólogos, enfermedades infecciosas). La Ig IV se recomienda para todos los casos del grupo “Kawasaki-like”, pero no para los casos inespecíficos, los cuales pueden evolucionar bien sin ningún tratamiento cuando son leves. La metilprednisolona se considera tratamiento de segunda línea en ambos grupos. En los casos Kawasaki-like graves, se recomienda comenzar el tratamiento con Ig IV y corticoides a la vez. Hay consensos, como el del Grupo Español(13) en los que se deja abierta la posibilidad de comenzar con Ig IV o con corticoides en los casos inespecíficos. Considerando los efectos secundarios de ambos tratamientos puede haber casos en los que sea más adecuado comenzar con corticoides. La dosis de metilprednisolona no está bien establecida.
Se han utilizado dosis desde 2 mg/kg/día durante 5 días hasta 10-30 mg/kg/día durante 3 días en los casos graves. Los tratamientos biológicos se consideran de tercera línea, para pacientes que no responden a los anteriores. Hay consenso en que el infliximab es el más adecuado para los casos Kawasaki-like, no estando claro si este, el anakinra o el tolicizumab, son más convenientes en los casos inespecíficos(2,3,10-14). - En cuanto al tratamiento antiagregante, se recomienda aspirina a dosis bajas durante 6 semanas en los casos con fenotipo similar al Kawasaki.
- En cuanto a la indicación de profilaxis con anticoagulantes, se reserva para los pacientes de riesgo (movilidad restringida, obesidad, aneurismas coronarios gigantes, elevación importante del dímero D).
- Los pacientes con función cardíaca normal, estable, con más de 24 horas sin fiebre, pueden ser dados de alta del hospital.
- Se recomienda seguimiento una y 6 semanas después del alta hospitalaria, con ecocardiograma incluido, porque incluso en algún caso de evolución leve, se han descrito aneurismas coronarios posteriormente. Los casos con afectación más grave y sobre todo si han tenido disfunción cardíaca, precisan un control más estrecho y multidisciplinar.
Bibliografía
- Mendelson J. Emergency Department Management of Pediatric Shock. Emerg Med Clin North Am. 2018 May;36(2):427-440.
- Guidance: Paediatric multisystem inflammatory syndrome temporally associated with COVID-19. Royal College of Paediatrics and Child Health. 1 May 2020.
- Levin M. Childhood Multisystem Inflammatory Syndrome – A New Challenge in the Pandemic. N Engl J Med. 2020 Jul 23;383(4):393-395.
- Feldstein LR, Rose EB, Horwitz SM, Collins JP, Newhams MM, F. Son MB, et al. Overcoming COVID-19 Investigators; CDC COVID-19 Response Team. Multisystem Inflammatory Syndrome in U.S. Children and Adolescents. N Engl J Med. 2020 Jul 23;383(4):334-346.
- Cabrero-Hernández M, García-Salido A, Leoz-Gordillo I, Alonso-Cadenas JA, Gochi-Valdovinos A, González Brabin A, et al. Severe SARS-CoV-2 Infection in Children With Suspected Acute Abdomen: A Case Series From a Tertiary Hospital in Spain. Pediatr Infect Dis J. 2020 Aug;39(8):e195-e198.
- Whittaker E, Bamford A, Kenny J, Kaforou M, Jones CE, Shah P, et al. PIMS-TS Study Group and EUCLIDS and PERFORM Consortia. Clinical Characteristics of 58 Children With a Pediatric Inflammatory Multisystem Syndrome Temporally Associated With SARS-CoV-2. JAMA. 2020 Jul 21;324(3):259-269.
- Verdoni L, Mazza A, Gervasoni A, Martelli L, Ruggeri M, Ciuffreda M, et al. An outbreak of severe Kawasaki-like disease at the Italian epicentre of the SARS-CoV-2 epidemic: an observational cohort study. Lancet. 2020 Jun 6;395(10239):1771-1778.
- Pouletty M, Borocco C, Ouldali N, Caseris M, Basmaci R, Lachaume N, et al. Paediatric multisystem inflammatory syndrome temporally associated with SARS-CoV-2 mimicking Kawasaki disease (Kawa-COVID-19): a multicentre cohort. Ann Rheum Dis. 2020 Aug;79(8):999-1006.
- Pereira MFB, Litvinov N, Farhat SCL, Eisencraft AP, et al; Pediatric COVID HC-FMUSP Study Group, Rossi Junior A, Delgado AF, Andrade APM, Schvartsman C, Sabino EC, Rocha MC, et al. Severe clinical spectrum with high mortality in pediatric patients with COVID-19 and multisystem inflammatory syndrome. Clinics (Sao Paulo). 2020;75:e2209.
- Elias MD, McCrindle BW, Larios G, Choueiter NF, Dahdah N, Harahsheh AS, et al. International Kawasaki Disease Registry. Management of Multisystem Inflammatory Syndrome in Children Associated with COVID-19: A Survey from the International Kawasaki Disease Registry. CJC Open. 2020 Sep 11.
- Harwood R, Allin B, Jones CE, Whittaker E, Ramnarayan P, Ramanan AV, et al; PIMS-TS National Consensus Management Study Group. A national consensus management pathway for paediatric inflammatory multisystem syndrome temporally associated with COVID-19 (PIMS-TS): results of a national Delphi process. Lancet Child Adolesc Health. 2020 Sep 18: S2352-4642(20)30304-7.
- Levin M. Childhood Multisystem Inflammatory Syndrome – A New Challenge in the Pandemic. N Engl J Med. 2020 Jul 23;383(4):393-395.
- Ahmed M, Advani S, Moreira A, Zoretic S, Martínez J, Chorath K, et al. Multisystem inflammatory syndrome in children: A systematic review. EClinicalMedicine. 2020 Sep;26:100527. doi: 10.1016/j.eclinm.2020.100527. Epub 2020 Sep 4. PMID: 32923992; PMCID: PMC7473262.
- Grupo de redacción multidisciplinar conformado por la Asociación Española de Pediatría. Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas (SECPCC). Sociedad Española de Cuidados Intensivos Pediátricos (SECIP). Sociedad Española de Infectología Pediátrica (SEIP). Sociedad Española de Pediatría Hospitalaria (SEPHO). Sociedad Española de Reumatología pediátrica (SERPE). Sociedad Española de Urgencias de Pediatría (SEUP). Consenso nacional sobre diagnóstico, estabilización y tratamiento del Síndrome Inflamatorio Multisistémico Pediátrico vinculado a SARS-CoV-2 (SIM-PedS). An Pediatr (Barc). 27 de Julio de 2020.