Violencia, abuso y maltrato
C. Imaz Roncero(1), M. Avellón Calvo(2), S. Arroyo González(3)
(1)Psiquiatra. Profesor Asociado de Psiquiatría. Facultad de Medicina. Universidad de Valladolid. (2)Psicóloga clínica.(3)Enfermera. (1,2,3)Equipo de Salud Mental Infantojuvenil. H. Universitario Río Hortega, Valladolid.
Adolescere 2020; VIII (3): 55.e1-55.e12
Resumen
|
Abordar el problema de la violencia, del abuso y del maltrato en la adolescencia es entrar en una realidad compleja y en la que el adolescente puede ser víctima o agresor o ambas cosas. Desvelar lo oculto y detectar dichos problemas es el primer reto para realizar un abordaje posterior como una tarea esencial para el pediatra y/o médico de atención primaria. Este tiempo de la pandemia de la COVID-19 supone un reto añadido para la detección y la intervención. La violencia puede ser síntoma de trastornos mentales y en algunos, como en los trastornos de conducta, forma parte de los mismos y aunque el sistema sanitario interviene para contener en las agitaciones o episodios críticos debería ser la puerta para iniciar otro tipo de intervenciones. Y para una respuesta integral desde un abordaje ecológico sanitario, educativo, social y judicial. Tener una perspectiva de intervención psicoterapéutica y la importancia de realizar un abordaje del adolescente como víctima y del adolescente agresor construyendo contextos de relación que permitan cambios tanto en la dinámica familiar disfuncional como en las conductas de los adolescentes, desde un contexto de protección, respeto y ayuda. Abordar a los adolescentes descolgados, desconectados, aislados, abandonados, etc. sería un objetivo prioritario junto a todo lo que tiene que ver con el abuso de juegos y el ciberbullying para este nuevo tiempo.
Palabras clave: Violencia; Abuso; Maltrato; Psicoterapia; Bullying; Ecológico; Adolescencia; Mentalización.
|
Abstract
|
Addressing the problem of violence and abuse in adolescence means entering a complex reality in which the adolescent can be a victim, an aggressor or both. Uncovering the hidden and detecting these problems is the first challenge, to allow a subsequent approach by the pediatrician and / or primary care physician. The current COVID-19 pandemic presents an added challenge for detection and intervention. Violence can be a symptom of mental disorders and in some, as in conduct disorders, it is part of them and although the health system intervenes to contain agitation or critical episodes, it should be the door to initiate other types of interventions. Also, it should include a comprehensive response from a health, educational, social and judicial approach. A psychotherapeutic intervention should be aimed for where the adolescent (either as victim or aggressor) is approached by building a relationship that allows changes both in dysfunctional family dynamics and in adolescent behaviors, within a context of protection, respect and help. Addressing teenagers that are off the hook, disconnected, isolated, abandoned, etc. would be a priority objective along with everything that has to do with the abuse of games and cyberbullying during the present COVID times.
Key words: Violence; Abuse; Bullying; Phsychotherapy; Adolescence; Awareness.
|
Introducción
La observancia, o la sospecha, de alguna de estas conductas, violencia-abuso-maltrato, en la consulta puede generar malestar, incomodidad e incertidumbre. Generalmente el pediatra no está preparado o no se siente preparado para atender esta situación y esto suele conducir a buscar y descargar en recursos del equipo, bien del trabajador social, bien en los equipos de salud mental o, directamente, si la situación es grave, notificar con parte de lesiones al sistema judicial y/o a servicios sociales.
Y todo lo previo, siendo correcto, puede conducir a considerar que el papel del Pediatra o del profesional de primaria se ha acabado, cuando es preciso preguntar o preguntarse sobre lo que ha conducido a esta dinámica negativa, lo que se puede hacer en la prevención, en la detección y, una vez detectado, en la intervención de dichas situaciones.
Según Masten y Obradovic escribieron sobre la enfermedad pandémica, “las familias a menudo se infectan entre sí, pero antes de que cualquier individuo sea diagnosticado se infectan con el miedo”.
En nuestro entorno se calcula que el 4% de los niños y 3,2% de las niñas con edades entre 5 y 15 años serían victimas habituales de malos tratos(1), pero hay datos que hablan de que 3 de 4 niños y niñas en el mundo han sufrido algún tipo de violencia interpersonal, crueldad o abuso de forma reciente(2). Según datos de la OMS del 2014, un 30% de los menores en Europa han sufrido algún tipo de maltrato o abuso, pero quizás lo más preocupante es que se calcula que el 90% de los casos nunca es detectado(3).
El Secretario General de la ONU, António Guterres, ha señalado este tiempo de pandemia con un “horrible aumento global de la violencia doméstica”.
En la comisión para la reconstrucción social y económica del congreso de los diputados en Mayo de 2020, la Fundación de Ayuda a Niños y Adolescentes en Riesgo (ANAR)(4), informó que recibió durante los meses de confinamiento 3.803 peticiones de ayuda de menores. Y se incrementó con el confinamiento la violencia de un inicial 36,1% hasta un 50,1% de los casos de demanda de ayuda, siendo el maltrato físico en un 17,9%, maltrato psicológico en un 12,7%, abuso sexual 5,3%, abandono 3,5 %, violencia de género 3,4%, ciberbullying 2,5%, agresiones extrafamiliares 1,9%, violencia escolar (bullying) 1,7%, grooming 0,5%, expulsión del hogar 0,3%, pornografía infantil 0,1%, ciberacoso (entorno), prostitución infantil 0,1% y castigo 0,1%.
Se estima que un 15% de los niños y adolescentes tienen problemas de conducta, pero cuando se filtran los casos bajo el criterio de un deterioro significativo, los Trastornos de Conducta (TC) se reducen a un 5,7%. No hay datos de empeoramiento con la pandemia, pero una pérdida de la rutina diaria y la falta de interacción interpersonal y social se espera que aumenten estos problemas.
Se estima que un 15% de los niños y adolescentes tienen problemas de conducta, pero cuando se filtran los casos bajo el criterio de un deterioro significativo, los Trastornos de Conducta (TC) se reducen a un 5,7%
Evaluar los elementos predisponentes y desencadenantes nos ayudarán a comprender la dinámica y los mecanismos para su producción y desarrollo, pero también para su prevención y atención. Pero ahí debemos ser claros que todos estos comportamientos tienen una base biopsicosocial, ahora se habla de una visión ecológica e integral, sin olvidar nuestro papel como profesionales y médicos en un sistema sanitario.
Es importante poder trabajar de forma precoz sobre aquellas dinámicas familiares disfuncionales que actúan como factor de riesgo para la aparición y cronificación de situaciones de violencia, abuso y maltrato siendo frecuente lo que se podría describir como una transmisión generacional del trauma relacional y de la violencia y en definitiva de unos modos de relación violentos, abusivos y/o negligentes.
Es importante poder trabajar de forma precoz sobre aquellas dinámicas familiares disfuncionales que actúan como factor de riesgo para la aparición y cronificación de situaciones de violencia, abuso y maltrato
Hay muchas dinámicas disfuncionales de este tipo. Sin pretender ser exhaustivos podemos señalar un tipo de familias cerradas, con poco apoyo social y poco contacto con el exterior; con roles generacionales poco diferenciados o invertidos siendo frecuente que los niños deban asumir funciones de cuidador del adulto; con diferentes alianzas familiares inadecuadas; con normas y límites inconsistentes, contradictorios, confusos o claramente arbitrarios; familias en las que la única forma de mantener el vínculo, de recibir atención o de relacionarse parece ser la violencia, con una tendencia a la actuación impulsiva y poco reflexiva; con poca capacidad para identificar y expresar con palabras las propias emociones y las de los demás, con tendencia a la desconfianza, una intensa susceptibilidad relacional y a sentirse atacados o minusvalorados, …
En las familias con interacciones basadas en la violencia da la impresión de que solo mediante la agresión se consigue la atención del otro. La falta o inconsistencia/incongruencia de límites facilita también las actitudes en los hijos de provocación y búsqueda de unos límites claros y firmes, pero no violentos. Es como una especie de ruleta, “qué respuesta tocará hoy”. No hay una diferencia clara entre lo importante y lo secundario. No son límites trasmitidos como un cuidado, se trata de ver quién puede más. En otros casos, el límite es claramente agresivo o con tintes sádicos.
Hay muchas y variadas posibilidades: los factores de riesgo pueden estar más en el adolescente (más difícil o irritable, por ejemplo), en los adultos o en ambos, pero sea cual sea el origen de las dificultades se concretan en un modo relacional violento.
Asimismo, las situaciones personales y socioeconómicas adversas, como las que están viviendo muchas familias en el momento actual, pueden favorecer la aparición y posterior cronificación de una situación de violencia en las familias más vulnerables o con un mayor riesgo psicosocial.
Además, el vínculo de maltrato o abuso es más probable que aparezca en aquellos momentos de la crianza o del desarrollo evolutivo del niño/adolescente más difíciles de gestionar y/o en aquellas situaciones que reactiven en los progenitores vivencias adversas de su propia infancia o del vínculo con sus propios padres.
La adolescencia puede resultar un periodo especialmente crítico en el que aparezcan o se intensifiquen situaciones de violencia, abuso y maltrato.
Adentrarse en la intervención multidisciplinar, es abrir horizontes nuevos, pero también adentrarse en las resistencias de modelos de intervención donde también los médicos se sienten más cómodos desde su despacho y en la intimidad de la relación médico/paciente-familia.
Las dificultades de detección del abuso y el maltrato se dan no solo en la atención primaria sino también en salud mental. Según señala Dangerfield, 2017(3) “hay también evidencia clara sobre el hecho de que las personas que han sufrido adversidades en la infancia suelen ser reticentes a revelar sus historias de abuso y/o maltrato, así como que los profesionales de salud mental solemos ser reticentes a explorarlas”.
Las consecuencias tanto a corto, medio y largo plazo del abuso y el maltrato en el niño y el adolescente han sido ampliamente descritas.
La vivencia de abuso y el maltrato dentro del ámbito familiar afecta de forma clara, extensa y duradera a la visión que tiene el niño y el adolescente de sí mismo, de los demás y del vínculo establecido con otras personas, de forma que se establece una visión eminentemente negativa de uno mismo, de los demás y del mundo como algo peligroso y/o impredecible.
La vivencia de abuso y el maltrato dentro del ámbito familiar afecta de forma clara, extensa y duradera a la visión que tiene el niño y el adolescente de sí mismo y de los demás
Puede darse lo que se podría describir como una “desconfianza básica”(5) que interfiere de forma notable en el establecimiento de vínculos afectivos satisfactorios y “sanos” (vínculos de apego seguro) que puedan, en parte, paliar el efecto negativo de las relaciones previas abusivas o de maltrato.
Esa “desconfianza básica” sería lo contrario a la confianza básica que un niño/adolescente con un vínculo de apego seguro puede tener en que podrá ser cuidado, atendido, escuchado y ayudado si lo necesita.
Janin, 2002(6) señala diferentes posibles efectos del maltrato en la estructuración psíquica del niño: la anulación del registro de sensaciones y emociones (especie de anestesia afectiva); la tendencia a la desconexión; un estado de alerta permanente (y la aparición de estrés postraumático); la confusión identificatoria; el repliegue relacional y la construcción de una coraza afectiva y antiestímulo; la repetición de la vivencia de maltrato en su forma activa (identificación con el agresor) o pasiva (revictimización) buscando de alguna forma ser maltratado para mantener una sensación de control y buscar una relación causa-efecto; una actitud vengativa frente al mundo, déficit de atención; inquietud psicomotriz…
Decir, por último, la importante interferencia del maltrato en la capacidad de modular las emociones, la función reflexiva y la mentalización. Mentalizar es, básicamente, “tener la mente en mente”, atender a los estados mentales en uno mismo y en los demás(7). “La mentalización implica imaginar lo que la otra gente puede estar pensando o sintiendo”, algo así como la “capacidad de vernos a nosotros mismos desde fuera y a los otros desde dentro”(3).
Es importante la interferencia del maltrato en la capacidad de modular las emociones, la función reflexiva y la mentalización
La mentalización no es algo innato y se adquiere a partir de las interacciones tempranas con las figuras de apego (desde el nacimiento hasta los 3-4 años) siendo fundamental que los progenitores puedan percibir, identificar, contener y traducir en palabras las emociones del bebé (función reflexiva materna/paterna) mostrando una actitud de escucha y de intentar entender lo que puede estar sintiendo o pensando su hijo.
Se podría decir que existe una relación inversa entre la capacidad de mentalización y los problemas de conducta y/o las reacciones violentas e impulsivas.
El abuso y el maltrato es, asimismo, según diferentes estudios, un factor de riesgo fundamental para el desarrollo de diferentes trastornos mentales graves, el suicidio o las conductas autolesivas en la adolescencia, las conductas de riesgo, la promiscuidad sexual, las conductas hetero y autoagresivas…
El abuso y el maltrato es, asimismo, según diferentes estudios, un factor de riesgo fundamental para el desarrollo de diferentes trastornos mentales graves
Violencia, abuso y maltrato y enfermedad mental
La voluntariedad y/o intencionalidad siempre forman parte de una primera aproximación a estos problemas. No es lo mismo evaluar que la violencia, el abuso o el maltrato son frutos o consecuencias de unos problemas previos, por ejemplo, una separación conflictiva, que de un proceso deliberado y en cierto modo voluntario para acceder al dominio, autonomía, satisfacción, deseo de algo o de alguien.
Hasta qué punto culpabilizamos y a quien hacemos culpables de estos problemas forma parte de algo que debemos evitar, en lo posible, pero que no podemos obviar o ignorar, porque consciente o inconscientemente asignaremos la culpa. Y, en ocasiones, será a la enfermedad mental del adolescente, o al trastorno del familiar, de uno u otro o de ambos, al que se considerará responsable de dichas conductas.
Y la violencia forma parte del cuadro o es un síntoma asociado en diversos trastornos(8) (Tabla I).
El sistema sanitario de atención primaria y la salud mental ante estos problemas
El sistema de atención primaria y los servicios de urgencias son puntos de detección de situaciones de violencia, abuso y maltrato. ¿Pero solo para detectar?
Generalmente la violencia de los adolescentes puede dar lugar a intervenciones de urgencia en las que en muchas ocasiones la sola presencia de los equipos de intervención de Emergencias motiva un cambio de actitud del adolescente. En otras ocasiones, si se consigue, habitualmente por los padres, trasladar la situación a un punto de Urgencias, sea un punto de atención continuada o un servicio de urgencias hospitalario también motivan un cambio, siendo raro la intervención y/o contención física o farmacológica. Aunque pueda realizarse puntualmente con benzodiazepinas o neurolépticos inyectables, tal como se pauta en agitación psicomotriz en el capítulo de atención de urgencias psiquiátricas en la infancia y adolescencia: Urgencias del Manual básico de Psiquiatría de la Infancia y la Adolescencia(9) (Tabla II).
Pero una vez contenida la situación de agresividad la intervención en crisis no debe minimizar lo ocurrido, porque “ya no pasa nada”, abandonando el espacio de la crisis porque el médico que interviene ya nada más puede hacer. O como mucho orientar a ir a su médico de Atención Primaria y que éste le derive a Salud Mental.
Así como se han propuesto programas de intervención precoz en Urgencias y Emergencias con la intoxicación alcohólica en jóvenes(10), quizás sea preciso desarrollar programas de intervención psicoterapéutica breve para las conductas de agresión en crisis que motiven al cambio, abordando el contexto, los desencadenantes y la posible derivación a Salud mental y la resistencia a la derivación por el estigma, convirtiéndose la derivación a psicólogos privados la alternativa más fácilmente aceptada frente a un servicio de salud mental público, mejor preparado, pero generalmente saturado y sin capacidad, en ocasiones, de respuesta efectiva.
Por otra parte, y en este mundo dominado por la pandemia Covid-19 debemos hacer presente la violencia estructural. Un sistema colapsado, sin que dé respuesta adecuada a los problemas de salud que demanda la población, puede provocar reacciones violentas frente a los proveedores de asistencia fruto de la incapacidad e impotencia del usuario, con una asignación de culpa y de responsabilidades que pueden generar una escalada de malestar y de destructividad importante.
Un sistema colapsado, sin que dé respuesta adecuada a los problemas de salud que demanda la población, puede provocar reacciones violentas frente a los proveedores de asistencia
Adolescente víctima de violencia, de abusos o de maltratos
Este adolescente víctima de situaciones en el entorno familiar y en el grupo de iguales va a ser una población vulnerable en este tiempo.
En el entorno familiar
Las separaciones y/o divorcios conflictivos cuando hay niños y niñas de por medio se convierten, con alta probabilidad, en fuente de violencias, abusos y maltratos, tanto de los padres como de las madres como de los responsables de la administración, sea cual sea, la administración implicada.
Y aunque la prioridad para la Administración son los menores, y la protección de los mismos, muchos viven de forma habitual cómo estos derechos y obligaciones hacia dichos menores son obviados y ninguneados.
Los Programas de Mediación, los Puntos de Encuentro Familiar así como los Centros de Apoyo a Familias (CAF) o Programas de Intervención Familiar (PIF) o Centros de Intervención Parental son herramientas que surgen en contextos de servicios sociales o incluso en el propio sistema judicial con desigual coordinación con servicios sanitarios.
En el grupo de iguales
El acoso, especialmente en redes sociales, se ha convertido en la forma menos sangrienta en cuanto a las formas, pero quizás la más frecuente pudiendo afectar el ciberbullying entre un 10 y un 50% de los adolescentes(11).
Es importante señalar que en algunos casos el adolescente maltratador ha sufrido o sufre en su ámbito familiar una situación de maltrato más o menos clara y repite en la relación con los iguales el maltrato sufrido de forma pasiva, esta vez de forma activa (igual con el abuso sexual).
Notificación, evaluación, intervención y seguimiento
Consiste en trasmitir información sobre la sospecha de la existencia o riesgo del maltrato infantil. Es una obligación legal y profesional.
La notificación, consiste en trasmitir información sobre la sospecha de la existencia o riesgo del maltrato infantil. Es una obligación legal y profesional
Se realiza a través de hojas de notificación específica, con características similares de las Comunidades Autónomas. Se notificará: siempre a los Servicios Sociales del ámbito sanitario donde se realizó la detección. En caso de que se requieran medidas urgentes a Protección de menores, Juez de guardia, Fiscalía de Menores, Policía.
Ante la existencia de peligro para la integridad física del menor se le asegurará el ingreso en un centro hospitalario hasta que sea trasladado a un centro de menores.
La actuación en caso de maltrato abarcará: atención clínica de las lesiones, apoyo emocional y psicológico, coordinación interprofesional, intervención social, seguimiento posterior del adolescente y la familia y prevención de repetición del maltrato y secuelas psíquicas.
La actuación en caso de maltrato abarcará: atención clínica de las lesiones, apoyo emocional y psico- lógico, coordinación interprofesional, intervención social y seguimiento posterior del adolescente
Realizar seguimiento de las secuelas del maltrato, evitar nuevos episodios y restaurar el funcionamiento óptimo del menor y la familia son importantes en el seguimiento, dificultado, en los casos graves, por los cambios de residencia que llevan asociados.
Adolescente violento, abusador y maltratador
El adolescente violento puede serlo en un contexto o puede serlo en todos ellos:
En el entorno familiar
Hoy el problema de la violencia intrafamiliar, o violencia ascendente o filoparental, es una realidad de difícil abordaje y desde los servicios públicos no hay respuesta integral, ya que la única respuesta en situaciones graves es la denuncia.
Según señala Lasa, 2016 “el saber cuándo hay que poner límites y hay que denunciarlo puede llevar a generalizar respuestas que conducen a la judicialización de situaciones que, si bien es cierto que bien planteadas pueden ser beneficiosas, en ausencia de una coordinación difícil de conseguir y mantener entre diferentes instancias multiprofesionales (sanitarias, educativas, sociales, judiciales) puede complicar mucho las cosas”.
Modelos de abordaje integrales son costosos y, en ocasiones, surgen alternativas en el sector privado con iniciativa a veces de carácter social como se puede ver en https://www.sevifip.org/index.php/mapa-de-recursos.
En el grupo de iguales
Aunque los problemas de violencia entre iguales pueden aparecer tempranamente en el seno familiar, especialmente en las relaciones conflictivas entre hermanos, con los típicos problemas de celos y rivalidad, es en la escuela y con sus iguales cuando surgen los problemas con mayor repercusión personal y social con el fenómeno de bullying.
Abordar este fenómeno es demasiado amplio, pero en ese abordaje es preciso reconocer a los intimidadores de los otros, generalmente con la intención de controlar y someter al otro y cómo, a menudo, los intimidadores, matones o chulitos parecen ser preferidos por sus compañeros como líderes o referentes, porque aunque los matones son poco sociales, tienen mejores habilidades de liderazgo que los niños que no intimidan(12).
Identificar a los que intimidan a sus compañeros también es identificar a los que se meten frecuentemente en peleas, roban y destrozan propiedades, beben alcohol, fuman, tienen malas notas y generan un clima negativo en la escuela. Pero esto no es difícil, sin embargo, no todos los estudiantes que intimidan a otros tienen problemas de comportamiento obvios o están involucrados en actividades que rompen las reglas. Algunos de ellos son muy hábiles socialmente y buenos para congraciarse con sus maestros y otros adultos, presentando conductas de exclusión social con la difusión de bulos o rumores en la llamada violencia relacional, violencia más frecuente en el sexo femenino, siendo más difícil descubrir, o incluso sospechar, su presencia.
Qué hacer ante un problema de conducta
Siguiendo la guía Nice de 2013 y actualizada en 2018 ante los niños y jóvenes con problemas de conducta, qué pasos deben darse:
1º Evaluar al adolescente: Puede considerarse la utilización de algún cuestionario como el SDQ (https://www.sdqinfo.org) disponible en múltiples idiomas y con información del propio adolescente, de los padres y de los educadores. En la evaluación es preciso tener en cuenta la presencia de: un problema de salud mental coexistente (por ejemplo, depresión, trastorno de estrés postraumático), un trastorno del neurodesarrollo (en particular, TDAH y autismo), una discapacidad o dificultad de aprendizaje o un uso inapropiado de sustancias.
2º Orientar a programas: Para formación para padres, cuidadores o tutores en los más pequeños e intervenciones multimodales en los adolescentes.
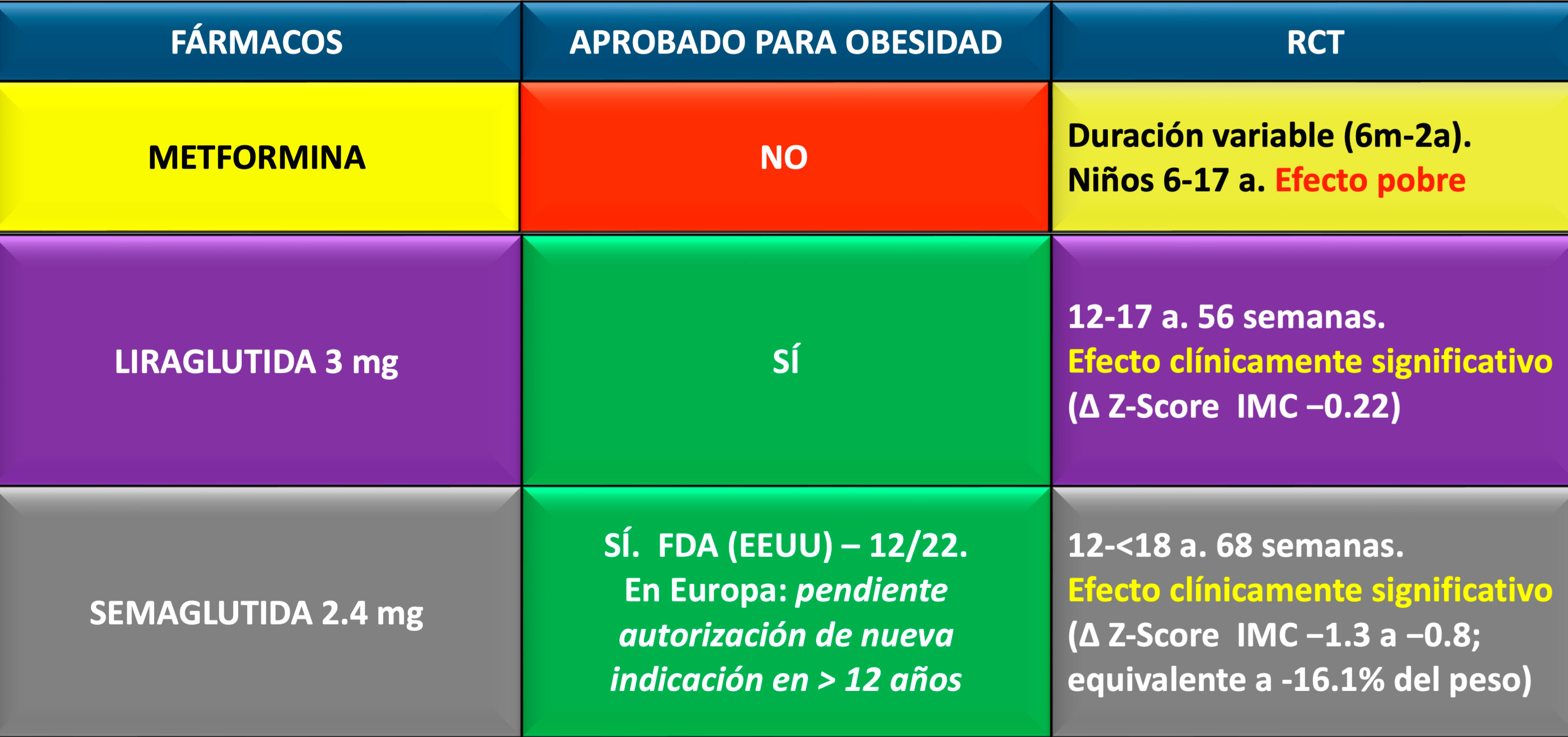
Considerar las intervenciones farmacológicas, especialmente metilfenidato o atomoxetina, dentro de sus indicaciones, para el tratamiento del TDAH en niños y jóvenes con trastorno negativista desafiante o trastorno de conducta, de acuerdo con el trastorno por déficit de atención con hiperactividad.
3º Orientar sobre los servicios y las condiciones asistenciales a nivel local: Conociendo el tipo de intervenciones y evitando el cambio frecuente e inadecuado de intervenciones sin haber dado el margen suficiente para evaluar su respuesta. Pero también partiendo de la complejidad y de la posible o necesaria en otros casos, intervención multidisciplinar, mucho más difícil de lograr en los sistemas privados que son los de mayor uso y derivación.
Como dijo William Wordsworth, “El niño es el padre del hombre”; muchos niños con trastornos de conducta pueden desarrollar un trastorno de personalidad antisocial en la edad adulta y ser una carga desproporcionada en nuestros sistemas de salud, legales, educativos y sociales. Por consiguiente, abordar las causas fundamentales de la enfermedad en las primeras etapas de la vida y proporcionar tratamientos eficaces a las personas que la padecen es probable que redunde en grandes beneficios para los pacientes, sus familias y la sociedad(13).
Muchos niños con trastornos de conducta pueden desarrollar un trastorno de personalidad antisocial en la edad adulta
Aspectos principales en la psicoterapia con adolescentes en una situación de violencia-abuso o maltrato
Cómo ya se ha señalado anteriormente, la adolescencia como periodo de crisis, puede resultar una etapa propicia para la aparición o intensificación de conductas violentas tanto en los padres, como en el adolescente, como en ambos.
La dificultad del adolescente para gestionar y elaborar las tareas de la adolescencia y los profundos y rápidos cambios de esta etapa y los problemas de la familia para contener las angustias del adolescente, pueden expresarse a través de problemas conductuales de mayor o menor gravedad.
La provocación continua y repetida del adolescente, la búsqueda de límites y la no aceptación o transgresión de normas, la crítica continua a los progenitores, la búsqueda de una nueva identidad, la elaboración de los cambios puberales y de la imagen corporal y el conflicto entre la dependencia y la independencia en el vínculo con los padres pidiendo (a veces mediante conductas de provocación y riesgo) y a la vez rechazando la atención y el cuidado, puede desencadenar en la descarga a través de la conducta de emociones, pensamientos y sentimientos difíciles de integrar.
No obstante, es importante diferenciar entre los conflictos habituales de la etapa adolescente en los que un apoyo puntual o una intervención breve suele ser suficiente y aquellas situaciones y dinámicas patológicas que requieren una intervención terapéutica más intensa y/o especializada.
Es importante diferenciar entre los conflictos habituales de la etapa adolescente en los que un apoyo puntual o una intervención breve suele ser suficiente y aquellas situaciones y dinámicas patológicas que requieren una intervención terapéutica más intensa y/o especializada
En este sentido, las intervenciones preventivas pueden evitar la aparición de ciertas problemáticas y paliar o evitar la cronificación de otras.
Se encuentran en algunos casos dinámicas familiares en las que se expresa un “intensa crispación emocional y una dependencia recíproca y progresivamente enfermiza”. Es frecuente encontrar adolescentes o prepúberes encerrados en casa con “actitudes familiares que oscilan entre la hiperprotección y el hartazgo mutuo” que desemboca en situaciones o reacciones de violencia.”
Por otra parte, “siempre conviene recordar”- señala Lasa- “que debajo del malestar, de la desesperación que lleva a la violencia, hay un mensaje para que alguien haga algo ya. Y este mensaje, que es muy urgente, soporta mal la espera y necesita mostrarse de manera perentoria, provocadora y mal soportada por quién la recibe”. En este sentido, es importante que siga habiendo, en la situación actual, canales abiertos a través de los cuales poder detectar las situaciones de violencia-maltrato y abuso de forma rápida y eficaz.
Resulta fundamental analizar la dinámica relacional padres-hijo, identificando qué situaciones y que temas subyacen a las reacciones violentas, tanto desde uno como del otro lado, siendo diferente la intervención en cada caso.
Es fundamental analizar la dinámica relacional padres-hijo, identificando qué situaciones y que temas subyacen a las reacciones violentas, tanto desde uno como del otro lado, siendo diferente la intervención en cada caso
Desde el evitar una sensación de aburrimiento y vacío insoportable o adquirir una nueva identidad dentro de un grupo violento, a no tolerar las frustraciones ni aceptar sentir la necesidad, la vulnerabilidad o la dependencia (proyectando esta necesidad y debilidad en la persona a la que se ataca o agrede)(14). Jeammet, 2002(15) señala como factor fundamental de la violencia en la adolescencia la amenaza a la propia identidad. De esta forma la violencia “transforma un Yo que se siente amenazado en un Yo susceptible de transformarse en amenazante.” Siendo esta vulnerabilidad del yo “ni mucho menos, siempre perceptible desde el exterior” . Se trataría de atacar antes de ser atacado (o al sentirse atacado).
Respecto a los aspectos principales a tener en cuenta en la intervención, en las situaciones de violencia es importante la intervención tanto con los padres como con el adolescente para poder así modificar el vínculo establecido entre ellos.
Según señala Dangerfield, 2017(3) el Tratamiento Basado en la Mentalización (MBT-A) para adolescentes que han sufrido adversidades en su infancia resulta un recurso eficaz para afrontar los problemas de conducta y para mejorar la capacidad de comprender las acciones propias y ajenas en términos de pensamientos, sentimientos, esperanzas y deseos, disminuyendo así las conductas impulsivas, irreflexivas o violentas.
En los casos más graves, esta intervención se debe llevar a cabo dentro de un dispositivo como un Hospital de Día que pueda contener las intensas angustias del adolescente y trabajar los aspectos vinculares. El trabajo de mentalización se dirige al adolescente y también a los padres y se puede utilizar un formato individual o grupal(7).
Hablar por último de algunos consejos o consideraciones generales para favorecer el trabajo con el adolescente, siendo central el poder establecer una relación de confianza, de escucha y de cuidado. Si esto es así para los adolescentes en general, lo es aun más en aquellos adolescentes que han sufrido o sufren algún tipo de maltrato o de abuso, dadas sus dificultades para establecer y mantener un vínculo afectivo adecuado.
Siguiendo a Lasa, 2016(16) podemos hablar de algunos aspectos que pueden ayudar a construir esta relación de “protección, respeto y ayuda”:
- Delimitar una buena distancia en la relación (ni mantenerse distante ni mostrar una excesiva cercanía que puede resultarle al adolescente intrusiva o agobiante). Ni ir “de colegas” ni ser demasiado fríos o solemnes.
- Encontrar un diálogo fiable. Facilitar y no rehuir sus palabras de violencia o apasionadas; utilizar una “palabra certera pero tolerable: ni demasiado escasa ni peroratas excesivas, construidas con nuestra mente, pero indigeribles para la suya”. A la vez, debemos “mantener un oído fiable y atento pero discreto. Saber callar: a veces sentirse entendido demasiado rápido puede provocar el sentimiento de sentirse desnudado”.
- Trabajo sobre la relación, que sobreviva a la ambivalencia. “Entender que su cólera, como muchas cóleras desesperadas está destinada a vincularse a alguien”.
Señalar, además, que es importante seguir el ritmo que vaya marcando el adolescente. Si el adolescente se niega a acudir a consulta, debemos primeramente valorar la gravedad de la situación. En la mayoría de los casos, un trabajo solo con los padres sirve de ayuda y en algunos casos puede ser suficiente para modificar las conductas problemáticas. En otros, el trabajo previo con los padres puede hacer que más adelante el adolescente acepte venir a la consulta.
Si la gravedad de las conductas es alta, la asistencia se debe hacer obligatoria lo que no resulta fácil, recurriendo en algunos casos al sistema judicial.
A la hora de derivar a salud mental más que hablarle al adolescente de que tiene un trastorno o enfermedad, asegurarle que se va a tener en cuenta su privacidad y no se va a contar a los padres lo que él/ella cuente (a no ser que sea algo que ponga en grave riesgo su salud o integridad o la de los demás)
A la hora de proponer la derivación a salud mental, es importante no culpar al adolescente de lo que está sucediendo y es recomendable abordar los problemas emocionales o de autocontrol que se están presentando. Más que hablarle de que tiene un trastorno o enfermedad, asegurarle que se va a tener en cuenta su privacidad y no se va a contar a los padres lo que él/ella cuente (a no ser que sea algo que ponga en grave riesgo su salud o integridad o la de los demás).
El pediatra o el médico de atención primaria está en una situación complicada, pero a la vez privilegiada en la relación con el menor y su familia ya que les atiende desde hace años (lo que suele favorecer la relación con el adolescente sobre todo si en la infancia y/o preadolescencia ha tenido un espacio de relación de confianza con su pediatra/Map).
Además, el profesional de atención primaria es conocedor de la historia familiar y personal, conoce o incluso trata, en muchos casos, al resto de la familia extensa lo que ayuda a entender el funcionamiento familiar (en este sentido una intervención precoz en los problemas de conducta en la infancia y en las dinámicas familiares de riesgo tiene un valor preventivo fundamental).
Asimismo, puede tener una posición más neutral que el temido para algunos adolescentes profesional de salud mental, al que pueden rechazar por el miedo a que le traten como un “loco” o, lo que para algunos adolescentes es peor, como una persona que necesita ayuda. Es por eso importante transmitir también la idea de que se trata de ayudar a toda la familia intentando así evitar la típica frase del adolescente de “que vayan ellos” o “la culpa es suya” (refiriéndose a los padres).
Una vez establecida una relación con el adolescente, nos enfrentamos a la aún más difícil tarea de mantenerla, lo que se puede conseguir, con suerte, haciendo acopio de una buena dosis de paciencia, intentándonos poner en el muchas veces complicado lugar del adolescente recordando las propias experiencias de la adolescencia (sin contarle, claro está, nuestras “batallitas”), con mucha capacidad de observación y contención y sobre todo, teniendo siempre en cuenta el delicado equilibrio entre la tendencia del adolescente a pedir ayuda de muchas y variadas formas (no siempre sanas y muchas veces claramente patológicas…) y a la vez no dejarse ayudar…
Violencia, abuso y maltrato y COVID-19
Como Masten y Obradovic escribieron sobre la enfermedad pandémica, “las familias a menudo se infectan entre sí pero antes de que cualquier individuo sea diagnosticado se infectan con el miedo”.
Los confinamientos y aislamientos indicados para disminuir la transmisibilidad pueden ser mal utilizados por el miedo asociado favoreciendo el descuelgue en poblaciones susceptibles, tanto de la escuela como de la dinámica social, siendo preciso dar respuesta diferenciada, según la vulnerabilidad y tipo de riesgo que presenten, tanto de los adolescentes como sus familias, dificultando la detección del riesgo del adolescente con problemas de violencia, abuso y maltrato.
Los factores de stress son acumulativos e influyen en la capacidad de adaptación y resiliencia de los individuos. La escuela es un factor de estrés para algunos, pero también un entorno de ayuda y apoyo, siendo imprescindible mantener la escuela presencial, especialmente para la infancia y adolescencia con necesidades educativas especiales y trastornos del desarrollo.
Los factores de stress son acumulativos e influyen en la capacidad de adaptación y resiliencia de los individuos
España también tiene una de las tasas de abandono educativo temprano más altas de la Unión Europea. Es actualmente del 17,9% con respecto al 10,6% de la UE, según Eurostat, y esta crisis va a aumentar, previsiblemente, el absentismo, ante el cual el Sistema Educativo puede limitarse a demandar al Sistema Sanitario los justificantes médicos, tanto de enfermedad como por aislamiento, por contacto o por positivo en PCR, pero también ante la sospecha de un trastorno mental por el rechazo a la exposición al SARS-Cov-2 del niño/a y de su familia. Es imprescindible asumir como una responsabilidad de todos la respuesta incluyendo no solo al sistema educativo y sanitario sino también al social y judicial.
Implicar, coordinar y dar respuesta, más allá de amenazar a los padres con sanciones, dando alternativas y soporte ante el posible absentismo, parece recomendable, además de promover medidas de control y atención rápida, en el contexto de la alternativa de educación a distancia.
La ausencia de atención a las necesidades emocionales de los adolescentes aumenta, previsiblemente, el incumplimiento de las normas de aislamiento, y además dificulta el acceso a estas poblaciones. Y, aunque el confinamiento, ha relajado a muchos de la presión escolar y del contexto de iguales, no tenemos datos de si realmente ha existido una disminución de los problemas de bullying o estos se han transformado en ciberacoso.
Tampoco se puede hacer un análisis sobre las dinámicas de comportamiento en el contexto familiar, donde se producen situaciones de abuso, violencia intrafamiliar, separaciones conflictivas, y aunque no hay datos en estos momentos seguramente se vayan observando estos incrementos. También cuando hay menor soporte social es más complicado mantener situaciones en las que hay equilibrios inestables.
Por ello es importante hacer eco de lo que Unicef plantea, reforzando lo solicitado por el Secretario General de Naciones Unidas para España, para garantizar que la respuesta al COVID-19 y el plan de reconstrucción precisa una estrategia específica sobre salud mental y bienestar psicológico, y en el que la salud mental debe plantearse de manera transversal en todas las áreas de actuación frente a la crisis (enfoque whole of society)(17).
Según Charles Rosenberg inspirado en La Peste de Albert Camus, las epidemias se desarrollan como dramas sociales en tres actos: 1. Marcado por el deseo de auto-seguridad; 2. Exigen y ofrecen explicaciones; y 3. Resolución y readaptación por agotamiento de las víctimas susceptibles.
“Promover la salud mental de la infancia y adolescencia tiene una particular importancia en este momento del COVID-19 que hacen preciso avanzar en aspectos epidemiológicos, en sistemas de evaluación, en aspectos de la neurociencia incluyendo los genéticos y epigenéticos, los biomarcadores de enfermedad mental pero también de resiliencia, así como en los aspectos de la prevención, el tratamiento y la respuesta de los sistemas”, son objetivos que nos plantea la revista americana de Psiquiatría de la Infancia y Adolescencia (JAACAP) y que se asumen como propios(18).
La salud mental se necesita ahora más que nunca en la lucha contra COVID-19 y ante una crisis de duración y efecto incierto en la sociedad. En lugar de un enfoque de esperar y ver, se recomienda intervenir y optimizar la atención de todas las personas que lo precisen, con o sin antecedentes de enfermedad mental.
La salud mental se necesita ahora más que nunca en la lucha contra COVID-19 y ante una crisis de duración y efecto incierto en la sociedad
También es preciso destacar cómo, en estos tiempos difíciles, surgen nuevos recursos y métodos de intervención para mejorar y aumentar las relaciones positivas, desviar y gestionar el mal comportamiento, y manejar el estrés parental que son compartidos a través de las redes sociales, y accesibles en teléfonos a través de Internet. Estas herramientas destinadas a fortalecer a los padres son útiles en este contexto social.
Promover espacios terapéuticos en el que jóvenes de edades similares y con historias traumáticas compartan ayuda para su identidad, comprensión y reconocimiento. Restaurar confianza y seguridad después de una experiencia de trauma, abuso, negligencia es una tarea compleja que precisa ir más allá de las intervenciones tradicionales.
Conclusiones
La violencia-maltrato-abuso contra los niños y niñas es un problema frecuente pero también frecuentemente oculto; detectar y romper el silencio en torno a dichas conductas y enseñar a decir no, sin culpabilidad, es un primer paso para su abordaje. Este tiempo del COVID-19 aumenta las dificultades para la detección.
La violencia-maltrato-abuso contra los niños y niñas es un problema frecuente pero también frecuentemente oculto; detectar y romper el silencio en torno a dichas conductas y enseñar a decir no, sin culpabilidad, es un primer paso para su abordaje
Los problemas de conducta de niños/as y adolescentes es la causa de mayor demanda de asistencia en salud mental infantil y un problema de manejo para la familia y los sistemas de atención poco preparados. Aspectos que la pandemia no ha mejorado al disminuir los soportes.
Es importante poder trabajar de forma precoz sobre aquellas dinámicas familiares disfuncionales que actúan como factor de riesgo para la aparición y cronificación de situaciones de violencia, abuso y maltrato siendo frecuente lo que se podría describir como una transmisión generacional del trauma relacional y de la violencia y en definitiva de unos modos de relación violentos, abusivos y/o negligentes. Y se debe plantear un modelo proactivo de intervención.
La adolescencia puede resultar un periodo especialmente crítico en el que aparezcan o se intensifiquen situaciones de violencia, abuso y maltrato y el ciberacoso y abuso de juegos sean elementos que precisen de mayor atención.
Aunque ningún sistema (educativo, social, sanitario o judicial) puede dar respuesta global al problema de la violencia, hay un abandono en el sistema sanitario de la intervención y liderazgo en la respuesta a los problemas de violencia, abuso y maltrato, realizándose la atención desde el sistema social y/o judicial, que en ocasiones concierta con entidades privadas. Es preciso avanzar en una visión ecológica del problema y los problemas que subyacen.
El profesional debe tener clara su actuación en la detección y en la intervención de estos problemas siendo activo, evaluando al adolescente y orientando a programas y servicios, en los que la clave es la construcción de una relación psicoterapéutica de protección, respeto y ayuda y aprovechando las modalidades de atención que puedan facilitar el contacto y la intervención con sistemas de teleasistencia.
Tablas y figuras
Tabla I. Presencia de agresividad en los trastornos mentales (según DSM-5)
|
Síntoma propio del cuadro
|
Síntoma asociado, indirecto
|
- Trastorno de conducta o disocial
- Trastorno negativista desafiante
- Trastorno explosivo intermitente
- Trastorno por intoxicación y abstinencia de sustancias
- Trastorno de personalidad disocial
- Trastorno de personalidad “límite”
- Trastorno de desregulación destructiva del estado de ánimo
|
- Trastorno por déficit de atención con hiperactividad
- Trastorno por abuso de sustancias
- Trastorno del humor (bipolar, depresión)
- Trastorno de ansiedad (TEPT, TEA, fobia, TOC)
- Trastorno psicótico
- Trastorno autista
- Retraso mental
- O problemas orgánicos cerebrales, como epilepsia u otros
|
Tabla II. Principales tratamientos utilizados en urgencias para el control de la agitación psicomotriz
|
Fármaco
|
Dosis para niños
|
Dosis adolescente
|
Presentación comercial
|
|
Hidroxicina
|
25mg.
|
25-50mg.
|
Atarax® Comprimidos 25mg. Jarabe 2mg/ml
|
|
Lorazepam
|
0.5-1mg. sublingual
|
1-5mg. sublingual
|
Orfidal® Comprimidos 1, 5mg.
|
|
Midazolam
|
2.5-10mg.
|
2.5-15mg.
|
Dormicum® Comprimidos 7,5mg. Ampollas 5,15,50mg.
|
|
Diazepam
|
2.5-5mg.
|
5-10mg.
|
Comprimidos 5, 10mg. Ampollas 2ml/10mg.
|
|
Clorazepato dipotásico
|
>9 años 2.5-5mg.
|
2.5-15mg.
|
Tranxilium®Comprimidos 5, 10, 15mg. Inyectable 20, 50mg.
|
|
Haloperidol
|
2.5 mg. im
|
5mg. im
|
Haloperidol® Comprimidos 10mg. Gotas (15 gotas=2mg.) Inyectable 5mg.
|
|
Levomepromazina
|
0.5-2mg/kg/día (40mg/día<12años)
|
25-50mg.
|
Sinogan® Comprimidos 25mg Solución 40mg/ml
Ampolla 25mg./ml
|
|
Clorpromazina
|
12.5 mg. im
|
25mg. im
|
Largactil®
Comprimidos: 25, 100mg.
Gotas: 1ml=40mg.
Inyectable 25mg.
|
|
Risperidona
|
1mg. oral
|
2mg. oral
|
Risperdal®
Comprimidos 1, 2, 3, 6mg. Solución (1ml=1mg)
|
|
Olanzapina
|
2.5mg. oral
|
5mg. oral
|
Zypreza®
Comprimidos 2.5, 5, 10mg. Inyectable 10mg.
|
Bibliografía
1. Ruiz Sanz F, Ledo Rubio AI. Otros problemas que pueden ser objeto de atención clínica en la infancia y adolescencia. En: Manual básico de psiquiatría de la infancia y la adolescencia [Internet]. Valladolid: Ediciones Universidad de Valladolid; 2020. Disponible en: http://uvadoc.uva.es/handle/10324/40393.
2. Know Violence in Childhood. Ending Violence in Childhood: Overview. Global Report 2017. New Delhi, India: Know Violence in Childhood; 2017.
3. Dangerfield M. Aportaciones del tratamiento basado en la mentalización (MBT-A) para adolescentes que han sufrido adversidades en la infancia. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2017;63:29-47.
4. Ballesteros B. Comparecencia de la fundación ANAR ante la comisión para la reconstrucción social y económica del Congreso de los Diputados con objeto de informar sobre los efectos del confinamiento sobre los menores de edad en España [Internet]. Madrid: Fundacion ANAR; 2020 may [citado 6 de junio de 2020]. Disponible en: https://www.anar.org/wp-content/uploads/2020/05/Comparecencia-de-ANAR-en-el-Congreso-29-05-2020-4.pdf.
5. Avellón Calvo M. Sin letras no hay palabras. Marcas en el cuerpo: agujeros en el alma. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2007;43-44:79-88.
6. Janin B. Las marcas de la violencia. Los efectos del maltrato en la estructuración subjetiva. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2002;33/34:23.
7. Laita de Roda P. Técnicas terapéuticas basadas en la teoría del la mentalización en grupos de adolescentes y sus familias en el contexto de hospital de día. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2016;61:35-42.
8. Imaz Roncero C, Pérez Cipitria A, Martínez J, Barbero Sánchez M, Elúa Samaniego A. La conducta violenta en la adolescencia. Pediatria Integral [Internet]. junio de 2017 [citado 25 de marzo de 2019];XXI(4). Disponible en: https://www.pediatriaintegral.es/publicacion-2017-06/la-conducta-violenta-en-la-adolescencia/.
9. Imaz Roncero C, Arias Martínez B. Manual Básico de Psiquiatría de la Infancia y Adolescencia. Ediciones Universidad de Valladolid. Ediciones Universidad de Valladolid; 2020.
10. Imaz Roncero C, Redondo-Martín S, de la Puente-Martín MP. Initial results of the preventive Ícaro – Alcohol Programme. Actas Esp Psiquiatr. marzo de 2020;48(2):54-63.
11. Brandau M, Evanson TA. Adolescent Victims Emerging From Cyberbullying: Qualitative Health Research [Internet]. 16 de mayo de 2018 [citado 3 de octubre de 2020]; Disponible en: https://journals.sagepub.com/doi/10.1177/1049732318773325.
12. Kim SK, Kim NS. The role of the pediatrician in youth violence prevention. Korean J Pediatr. enero de 2013;56(1):1-7.
13. Fairchild G, Hawes DJ, Frick PJ, Copeland WE, Odgers CL, Franke B, et al. Conduct disorder. Nature Reviews Disease Primers [Internet]. diciembre de 2019 [citado 21 de noviembre de 2019];5(1). Disponible en: http://www.nature.com/articles/s41572-019-0095-y.
14. Mauri L. Adolescencia y transgresión. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2015;59:31-44.
15. Jeammet P. La violencia en la adolescencia: una respuesta ante la amenaza de la identidad. Cuadernos de psiquiatría y psicoterapia del niño y del adolescente. 2002;32-34:59-91.
16. Lasa A. Adolescencia y Salud Mental. Madrid: Grupo 5; 2016.
17. UNICEF España. UNICEF España frente a la crisis originada por el Covid-19 [Internet]. 2020 jun [citado 8 de junio de 2020]. Disponible en: https://www.unicef.es/publicacion/unicef-espana-frente-la-crisis-originada-por-el-covid-19.
18. Novins DK, Henderson SW, Althoff RR, Billingsley MK, Cortese S, Drury SS, et al. JAACAP’s Role in Advancing the Science of Pediatric Mental Health and Promoting the Care of Youth and Families During the COVID-19 Pandemic. J Am Acad Child Adolesc Psychiatry [Internet]. 8 de mayo de 2020 [citado 26 de mayo de 2020]; Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7205658/.