Problemas nutricionales
Problemas nutricionales
J.M. Moreno Villares.
Director del Departamento de Pediatría. Clínica Universidad de Navarra, Madrid.
Adolescere 2020; VIII (3): 30e1-30e6
Resumen
|
Las repercusiones de la pandemia por el SARS-COVID-19 no se limitan a la afectación de los adolescentes infectados, en la que el manejo nutricional es similar al de otras infecciones respiratorias agudas, incluyendo el de aquellos pocos pacientes que precisaron ingreso en la UCP. Palabras clave: Infección respiratoria; Obesidad; Vitamina D; Actividad física. |
Abstract
|
The repercussions of the SARS-COVID-19 pandemic are not limited to the illness of infected adolescents, in which nutritional management is similar to that of other acute respiratory infections, including that of those few patients who required admission to the PICU. In this small group of patients, the existence of obesity has been identified to constitute a risk for greater severity. Prolonged confinement has meant modification of life habits, mainly food and physical activity. Not all these modifications have had a negative impact: the availability to dedicate more time to cooking, the possibility of eating as a family, and less consumption of fast food. Others however, such as increased intake of sugary foods or increased number of hours of sedentary lifestyle have had negative connotations. It is difficult to quantify the repercussions on health status, especially on body weight, nor on some groups of adolescents with chronic diseases, especially eating disorders. There is no specific food or nutrient with direct actions on the virus, although some epidemiological studies point to the role of vitamin D on immunity and the possibility of promoting it by increasing its plasma levels, although well designed clinical studies are necessary to confirm it. Key words: Respiratory infection; Obesity; Vitamin D; Physical activity; Covid-19. |
Introducción
La pandemia por SARS-CoV2 nos ha puesto delante de retos difícilmente imaginables hace apenas menos de un año. Nunca en tiempos tan recientes habíamos sido tan conscientes de nuestra vulnerabilidad, pero también de nuestra capacidad de responder adecuadamente si se trabaja en común, de una forma organizada y dirigida. La Medicina, la salud, ha vivido y vive en primera línea las consecuencias de la pandemia. Sabemos más que en el comienzo de la misma allá por finales de febrero de 2020: de sus efectos sobre el organismo y las consecuencias a corto y medio plazo. Abordar la pandemia ha supuesto también modificar nuestros hábitos de vida. No había experiencias sobre un confinamiento prolongado fuera de épocas de guerra o desastres naturales y siempre había ocurrido en ámbitos geográficos determinados y por periodos concretos.
En esta presentación abordaremos las repercusiones que la pandemia ha tenido y puede tener sobre la salud de los adolescentes, en especial en lo relacionado a su alimentación y a su estado nutricional. Finalizaremos la exposición revisando cuanto podemos hacer para mejorar la respuesta inmune por medio de los hábitos saludables.
Las repercusiones de la infección por
SARS-COVID-19 en el estado nutricional
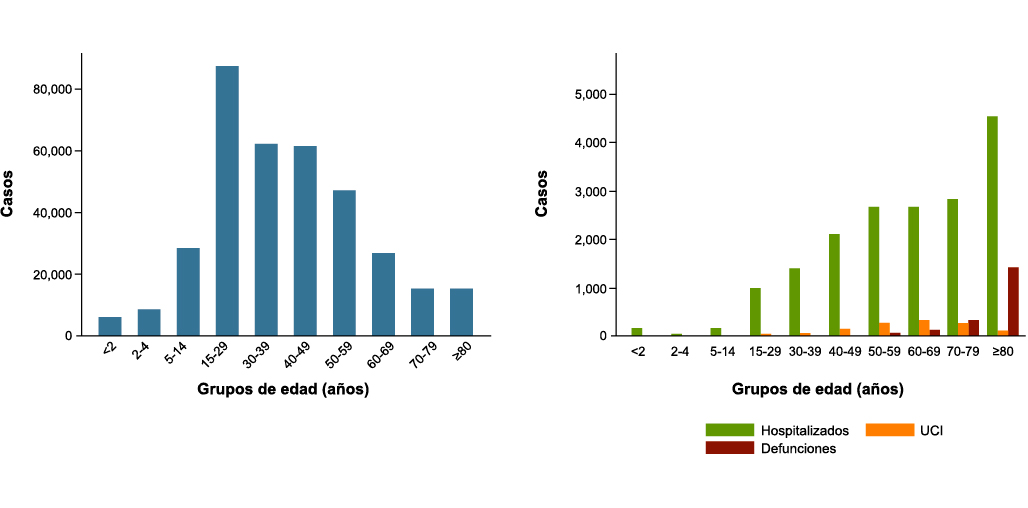
El número de pacientes pediátricos que se vieron afectados en la primera ola de la pandemia es ciertamente desconocido, pues en los momentos iniciales se limitó la realización de test diagnósticos (fundamentalmente la Reacción en cadena de la Polimerasa, RT-qPCR) a aquellos pacientes con sintomatología grave y/o que requerían ingreso hospitalario. Afortunadamente el número de sujetos < 19 años ingresado fue bajo, y muy inferior el de aquellos que precisaron ingreso en la UCIP. En la fase actual de la epidemia es bastante similar (Figura 1).
Por lo tanto, salvo en los escasos adolescentes que padecieron un cuadro grave que obligara a un ingreso en UCI o un síndrome multinflamatorio sistémico (SMIS) asociado a COVID, cuyo manejo nutricional se escapa al objetivo de esta revisión, los niños y adolescentes con infección leve o moderada no vieron afectada de forma importante su situación nutricional ni precisaron modificaciones dietéticas específicas.
La Sociedad Europea de Cuidados Intensivos Pediátricos en colaboración con ESPEN está en el proceso de publicar unas recomendaciones sobre el abordaje nutricional del SMIS en su fase aguda y en su recuperación.
La obesidad como factor de riesgo de gravedad
Desde los primeros reportes publicados sobre la evolución de los pacientes infectados, se comprobó una incidencia más elevada y una gravedad mayor en los pacientes con obesidad. Qingxian et al fue el primero en comunicar que la obesidad se asociaba a un riesgo mayor de desarrollar neumonía(1).
En el grupo de 383 pacientes ingresados se evidenció que el riesgo de desarrollar neumonía grave era 2,42 veces mayor en los pacientes con obesidad cuando se comparaba con sujetos con normopeso. Simonnet et al analizaron 124 pacientes que ingresaron en la UCI. Aquellos con IMC > 35 kg/m2 tenían un riesgo 7 veces mayor de necesitar ventilación mecánica que aquellos con IMC < 25 (OR, 7.36; 95% CI, 1.63-33.14)(2). En el estudio de Petrelli et al en 4103 pacientes con COVID-19 en Nueva York, el 26,8% de los infectados tenían obesidad, pero en los ingresados el % subía al 39,8% (frente al 14,5% de los no-obesos). Tener un IMC > 40 kg/m2 constituyó el factor de riesgo de ser hospitalizado más potente (OR, 6.2; 95% CI, 4.2-9.3).
La obesidad se asocia a un mayor riesgo de desarrollar neumonía. Tener un IMC > 40 kg/m2 constituye el factor de riesgo más potente de ser hospitalizado
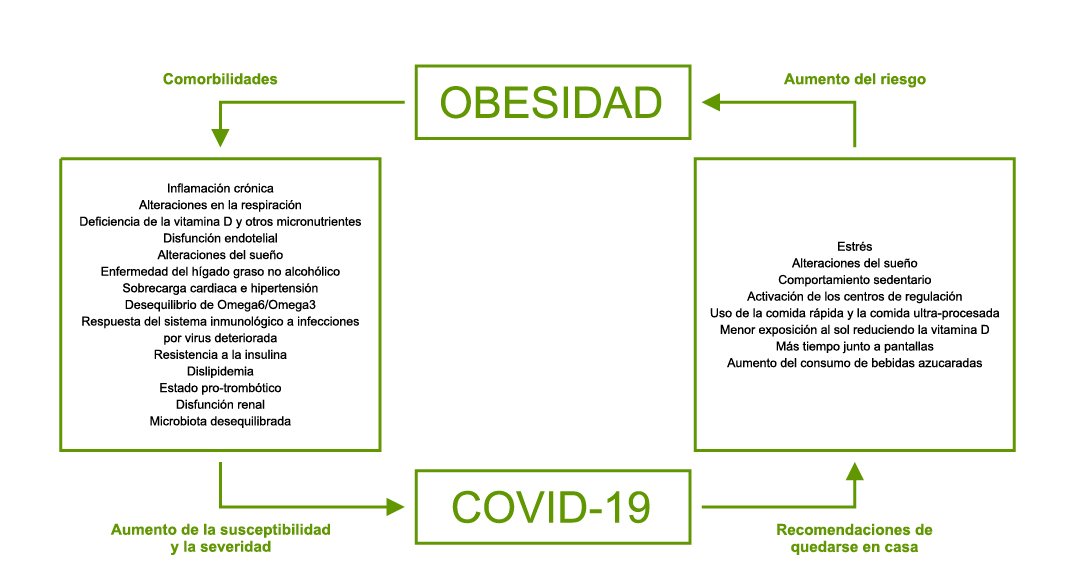
Los datos en población infantil y juvenil son más escasos, pero apuntan a mayor posibilidad de desarrollar una forma grave de la enfermedad en presencia de obesidad(3,4). Los mecanismos que relacionan ambas entidades son múltiples y hacen referencia tanto a la obesidad en sí como a sus comorbilidades (Figura 2). El interés potencial de esta asociación radica en el hecho de la creciente tasa de obesidad infanto-juvenil, que les hace susceptibles a distintas enfermedades, también a la mayor gravedad de algunas infecciones locales o sistémicas.
Las repercusiones del confinamiento
Con el fin de evitar la propagación de la pandemia en la mayoría de los países se inició un periodo de confinamiento, que en ocasión fue prolongado (hasta 3 o más meses) y que se ha seguido, en muchos lugares, de una limitación de las actividades fuera del domicilio. Comenzamos a conocer las repercusiones de este hecho tanto sobre los hábitos, en especial la alimentación, como sobre el estado nutricional de la población. Por una aparte, el confinamiento obligado se tradujo en mayor tiempo para poder cocinar y menor número de posibilidades de comer fuera de casa, al tiempo que la actividad física disminuyó considerablemente.
En una encuesta multinacional realizada en 820 adolescentes de 10 a 19 años que recoge en un cuestionario estandarizado las prácticas de consumo de alimentos antes y durante el confinamiento se observó un aumento en el número de veces en las que se consumían legumbres, frutas y verduras, pero también de alimentos fritos y de dulces y una disminución en el número de veces que consumían
comida rápida(5). En una muestra parcial del mismo estudio se evidenció un mayor consumo de alimentos ultra procesados y una marcada disminución de la actividad física(6).
En una encuesta en adolescentes antes y durante el confinamiento se observó un incremento en el consumo de legumbres, frutas, verduras y alimentos fritos y dulces, así como una disminución en comida rápida
No es sencillo encontrar datos contrastados sobre los efectos del confinamiento sobre el peso, a la luz de las modificaciones observadas en los estilos de vida. En la encuesta de He et al se observó que los individuos que no estaban especialmente preocupados por su peso fueron menos conscientes de la ganancia de peso durante el confinamiento que aquellos con un IMC ≥24(7). Otros estudios, sin embargo, no encuentran una diferencia en la ganancia de peso entre jóvenes universitarios durante la cuarentena a pesar de tener la apreciación contraria(8). Tener un carácter optimista y mantener niveles adecuados de actividad física son elementos “protectores” frente a las variaciones en el peso.
El confinamiento fue un gran reto para las personas con un trastorno de la conducta alimentaria.
Aumentó de forma considerable la preocupación por el peso, la comida, la impulsividad en la actividad física junto a los sentimientos de soledad, tristeza y pérdida de paz interior. El número de terapias disminuyó, aunque en algunos casos se sustituyó por videoconsultas o consultas telefónicas y abren una vía prometedora para el seguimiento y el apoyo a estos pacientes en tiempos difíciles(9). Las repercusiones de la pandemia en otros colectivos de adolescente con necesidades especiales han sido escasamente estudiadas.
En los trastornos de la conducta alimentaria el número de terapias disminuyó, aunque en algunos casos se sustituyó por videoconsultas o consultas telefónicas
¿Se puede mejorar la respuesta inmune desde la alimentación? Mitos y realidades
La relación entre nutrición e inmunidad es conocida desde antiguamente. El círculo vicioso desnutrición-infección- pobreza está en el origen de la mitad de los fallecimientos de los niños < 5 años en el mundo.
Una alimentación suficiente y equilibrada es esencial en el desarrollo del sistema inmune y, por tanto, en la defensa frente a la infección. Algunos nutrientes, como la vitamina A, D y E, minerales como el zinc y el selenio y la fibra y los ácidos grasos polinsaturados de cadena larga, tienen efectos sobre el sistema inmune. Una depleción de estos nutrientes (lo que se conoce como “hambre selectiva”) puede llevar a una disminución en la defensa frente a las infecciones y a un aumento en la carga de enfermedad. En virtud de este hecho, algunos autores sugieren aumentar los aportes de estos micronutrientes para disminuir el riesgo de infección (Tabla I)(10). Sin embargo, excepto para la vitamina D existen pocos estudios clínicos robustos concluyentes.
Otros componentes de la dieta como los polifenoles han sido y son objeto de investigación también, al bloquear la liberación de citoquinas inflamatorias(11).
Hablaremos con un poco más de detalle de la vitamina D. Además de ser una hormona implicada en numerosas funciones del organismo, la vitamina D es un importante modulador de la inmunidad innata y adaptativa. Se ha descrito la asociación entre niveles bajos de Vitamina D y un aumento en la susceptibilidad a las infecciones, pero su papel causal todavía es controvertido. En un metaanálisis ya clásico, Martineau et al demostraron que la suplementación con vitamina D protegía frente a las infecciones respiratorias agudas, en especial en los pacientes deficitarios en la misma (niveles de 25OH < 10 ng/ml)(12). Algunos trabajos señalan este mismo papel en el caso de las infecciones respiratorias agudas en población infanto-juvenil, pero con las mismas limitaciones a la hora de establecer una relación causal y, por tanto, indicar una recomendación.
La vitamina D es un importante modulador de la inmunidad innata y adaptativa. Se ha demostrado que la suplementación protegía frente a las infecciones respiratorias agudas, en especial en los deficitarios
Epidemiológicamente se ha observado una mayor incidencia de infección por COVID-19 y mayor gravedad en su presentación en los países con más alta prevalencia de sujetos con insuficiencia o deficiencia en vitamina D. Radujkovic et al, en un estudio observacional en 185 pacientes diagnosticados de infección por coronavirus, encontraron que los niveles medios de vitamina D eran inferiores en los pacientes que requirieron ingreso frente a los que no lo necesitaron. En los que ingresaron, los que eran vitamina D deficientes tenían una edad superior, la duración del ingreso fue mayor, así como la necesidad de ventilación. También los niveles de IL-6 (70,5 vs 29,7 pg/mL)(13).
No existen datos similares en población infantil o en adolescentes.
En los últimos años, no relacionados con la infección por COVID-19 pero si con las infecciones respiratorias, se ha evaluado la eficacia de algunos remedios tradicionales caseros como es el caso de la miel, la cebolla o la clásica sopa de pollo o de gallina, con resultados que, además de hacernos sonreír, nos muestran una cierta eficacia con escasos efectos adversos. No deberíamos, por tanto, desestimarlos alegremente. Sin embargo, no existen datos sobre su eficacia ni en la prevención ni en el tratamiento de la infección por COVID-19(14).
Conclusiones
Una pandemia como la que estamos viviendo supone un gran desafío para la comunidad científica.
El desarrollo de técnica de diagnóstico rápido y, sobre todo, la búsqueda de remedios eficaces para frenar la transmisión y para curar a los pacientes infectados, son un objetivo prioritario que debe buscarse en el marco de investigación rigurosa y que no ponga en riesgo la salud de la población.
Supone también una batalla frente al engaño y el fraude que surgen fácilmente cuando hay situaciones desesperadas y las alternativas que se ofrecen no cubren las expectativas de la población.
Algunos hechos son constatados: aunque en la población infantil y juvenil el número de casos que precisan hospitalización es bajo y aun inferior el de los que requieren ingreso en UCI, los pacientes con sobrepeso u obesidad tienen un mayor riesgo. En la prevención de esta o de futuras pandemias este es un argumento más para continuar trabajando porque los adolescentes sigan una dieta saludable y hagan actividad física diaria, sobre todo al aire libre. Una consideración especial tienen los adolescentes con trastornos de la conducta alimentaria. Las nuevas tecnologías de la información aplicadas a la salud (e-health) abren un campo prometedor en el seguimiento de estos pacientes.
Ningún nutriente específico por si solo ha demostrado eficacia en el tratamiento de la infección por COVID-19, aunque los datos preliminares apuntan al papel de la vitamina D. No parece, por tanto, descabellado garantizar un aporte suficiente en aquellos adolescentes con infección, en especial si presentan niveles insuficientes de 25-OH-vitD.
Ningún nutriente específico por si solo ha demostrado eficacia en el tratamiento de la infección por COVID-19, aunque los datos preliminares apuntan al papel de la vitamina D
Por último, los remedios naturales, pueden tener un escaso potencial terapéutico, pero forman parte del cuidar y sentirse cuidado que contribuyen en esta y en otras crisis al bienestar general. Pero este hecho no obvia la necesidad de realizar ensayos clínicos rigurosos en busca de remedios eficaces frente al virus.
Tablas y figuras
Tabla I. Ingestas recomendadas de nutrientes para mantener una función inmune óptima
|
Nutriente |
Justificación |
Recomendaciones |
|
Vitaminas y |
Las deficiencias en estos micronutrientes afectan negativamente la función inmune |
Dieta equilibrada. En caso de ingesta insuficiente suplemento de vitaminas y minerales |
|
Vitamina C |
Dosis ≥200 mg/día se asocian a niveles en sangre adecuados. Durante las infecciones aumentan las necesidades |
Ingesta diaria de 200 mg/día en individuos sanos. |
|
Vitamina D |
La suplementación diaria de vitamina D reduce el riesgo de infecciones respiratorias agudas |
Ingesta diaria de 2000 UI/día |
|
Zinc |
La deficiencia de zinc se asocia a infecciones respiratorias y diarreas en niños |
8-11 mg/día |
|
Ácidos grasos n-3 |
Efecto anti-inflamatorio |
Ingesta diaria de 250 mg/día |
Figura 1. Distribución del número de casos por grupos de edad y situación clínica. Casos de COVID 19 notificados a la Red Nacional de Vigilancia Epidemiológica con inicio de los síntomas y diagnóstico posterior al 10 de mayo de 2020
Tomado del Informe nº 44. Situación de COVID-19 en España. Casos diagnosticados a partir 10 de mayo. Informe COVID-19. 16 de septiembre de 2020. Equipo COVID-19. RENAVE. CNE. CNM (ISCIII)).
Figura 2. Relaciones entre obesidad y enfermedad por SARS-CoV2
Bibliografía
- Qingxian C, Fengjuan C, Fang L, Xiaohui L, Tao W, Qikai W, et al. Obesity and COVID-19 severity in a designated hospital in henzhen, China (3/13/ 2020). Lancet. 2020: https://ssrn.com/abstract¼3556658. https://doi.org/10.2139/ssrn.3556658.
- Simonnet A, Chetboun M, Poissy J, Raverdy V, Noulette J, Duhamel A, et al. High prevalence of obesity in severe acute respiratory syndrome coronavirus-2 (SARS-CoV-2) requiring invasive mechanical ventilation [published online ahead of print April 9, 2020]. Obesity (Silver Spring), https://doi.org/10.1002/oby.22831.
- Zhang F, Xiong Y, Wei Y, Hu Y, Wang F, Li G, et al. Obesity predisposes to the risk of higher mortality in young COVID-19 patients. J Med Virol. 2020, http://dx.doi.org/10.1002/jmv.26039 [Epub ahead of print].
- Kass DA, Duggal P, Cingolani O. Obesity could shift severe COVID-19 disease to younger ages. Lancet. 2020 May 16;395(10236):1544-1545. doi: 10.1016/S0140-6736(20)31024-2. Epub 2020 May 4. PMID: 32380044; PMCID: PMC7196905.
- Ruiz-Roso MB, de Carvalho Padilha P, Mantilla-Escalante DC, Ulloa N, Brun P, Acevedo-Correa D, et al. Covid 19 Confinement and Changes o Adolescent´s Dietary Trends in Italy, Spain, Chile, Colombia and Brazil. Nutrients. 2020 Jun 17;12(6):1807. doi: 10.3390/nu12061807. PMID: 32560550; PMCID: PMC7353171.
- Ruíz-Roso MB, de Carvalho Padilha P, Matilla-Escalante DC, Brun P, Ulloa N, Acevedo-Correa D, et al. Changes of Physical Activity and Ultra-Processed Food Consumption in Adolescents from Different Countries during Covid-19 Pandemic: An Observational Study. Nutrients. 2020 Jul 30;12(8):2289. doi: 10.3390/nu12082289.
- He M, Xian Y, Lv X, He J, Ren Y. Changes in Body Weight, Physical Activity, and Lifestyle During the Semi-lockdown Period After the Outbreak of COVID-19 in China: An Online Survey. Disaster Med Public Health Prep. 2020 Jul 14:1-6. doi: 10.1017/dmp.2020.237. Epub ahead of print. PMID: 32660669; PMCID: PMC7385320.
- Keel PK, Gomez MM, Harris L, Kennedy GA, Ribeiro J, Joiner TE. Gaining “The Quarantine 15:” Perceived versus observed weight changes in college students in the wake of COVID-19. Int J Eat Disord. 2020 Aug 28:10.1002/eat.23375. doi: 10.1002/eat.23375. Epub ahead of print. PMID: 32856752; PMCID: PMC7461524.
- Schlegl S, Maier J, Meule A, Voderholzer U. Eating disorders in times of the COVID-19 pandemic-Results from an online survey of patients with anorexia nervosa. Int J Eat Disord. 2020 Aug 25:10.1002/eat.23374. doi: 10.1002/eat.23374. Epub ahead of print. PMID: 32841413; PMCID: PMC7461418.
- Calder PC, Carr AC, Gombart AF, Eggersdorfer M. Optimal Nutritional Status for a Well-Functioning Immune System Is an Important Factor to Protect against Viral Infections. Nutrients. 2020 Apr 23;12(4):1181. doi: 10.3390/nu12041181. PMID: 32340216; PMCID: PMC7230749.
- Messina G, Polito R, Monda V, Cipolloni L, Di Nunno N, Di Mizio G, et al. Functional Role of Dietary Intervention to Improve the Outcome of COVID-19: A Hypothesis of Work. Int J Mol Sci. 2020 Apr 28;21(9):3104. doi: 10.3390/ijms21093104. PMID: 32354030; PMCID: PMC7247152.
- Martineau AR, Jolliffe DA, Hooper RL, Greenberg L, Aloia JF, Bergman P, et al. Vitamin D supplementation to prevent acute respiratory tract infections: systematic review and meta-analysis of individual participant data. BMJ. 2017 Feb 15;356:i6583. doi: 10.1136/bmj.i6583. PMID: 28202713; PMCID: PMC5310969.
- Radujkovic, A, Hippchen T, Tiwari-Heckler S, Dreher S, Boxberger M, Merle U. Vitamin D Deficiency and Outcome of COVID-19 Patients. Nutrients 2020, 12, 2757.
- Thota SM, Balan V, Sivaramakrishnan V. Natural products as home-based prophylactic and symptom management agents in the setting of COVID-19 [published online ahead of print, 2020 Aug 17]. Phytother Res. 2020;10.1002/ptr.6794. doi:10.1002/ptr.6794.
Salud mental en adolescentes y COVID ¿qué hacemos?
Salud mental en adolescentes y COVID ¿qué hacemos?
P. Sanchez Masqueraque.
Psiquiatra infanto-juvenil. Centro de Salud Mental de Coslada. Centro de Salud Jaime Vera. Coslada, Madrid.
Adolescere 2020; VIII (3): 25-29
Resumen
|
Es previsible que la pandemia COVID tenga impacto en la salud mental de niños y adolescentes. Los estudios adelantan un aumento de los trastornos de ansiedad, depresivos y de estrés postraumático. Es necesario identificar a los adolescentes vulnerables. El acceso a los servicios especializados puede ser complicado en tiempos de pandemia, pero hay que garantizar la atención continuada de los pacientes conocidos y la evaluación y tratamiento de los casos de nueva aparición. Las consecuencias económicas de la pandemia incidirán también en un aumento de los trastornos psiquiátricos. Palabras clave: Salud Mental; Adolescentes; COVID-19. |
Abstract
|
It is foreseeable that the covid pandemic will have an impact on the mental health of children and adolescents. Studies anticipate an increase in anxiety, depressive and post-traumatic stress disorders. It is necessary to identify vulnerable adolescents. Access to specialized services can be difficult in times of pandemic, but continued care for known patients and the evaluation and treatment of new cases must be ensured. The economic consequences of the pandemic will also lead to an increase in psychiatric disorders. Key words: Mental Health; Adolescents; COVID-19. |
Introducción
Los profesionales de la salud mental infantil nos hemos preguntado durante la pandemia si ante la envergadura de semejante acontecimiento traumático se vería afectada la salud mental de nuestros niños y adolescentes. De momento no está claro si se producirá un aumento de los trastornos mentales en estas edades, pero todo hace pensar que va a ser así(1).
Los acontecimientos vitales estresantes, el confinamiento prolongado en el hogar, el duelo, la violencia intrafamiliar, el uso excesivo de Internet y las redes sociales son algunos de los factores que podrían provocar psicopatología en nuestros adolescentes. La pérdida de rutinas también se ha identificado como factor precipitante o agravante.
Los cuadros psiquiátricos esperables son el estrés postraumático, los trastornos depresivos y de ansiedad y los síntomas relacionados con el duelo. Se añade al riesgo de aparición de nueva psicopatología, que aquellos adolescentes ya en tratamiento en nuestras consultas puedan ver interrumpidos sus tratamientos habituales. Una de las líneas de actuación claras es que este hecho no debe suceder por lo que la atención asistencial durante la pandemia al igual que en otras especialidades ha sido telefónica. Habrá que ver si este tipo de intervenciones tiene la misma eficacia que las presenciales.
Los cuadros psiquiátricos esperables en relación con la pandemia del COVID son: el estrés postraumático, los trastornos depresivos, de ansiedad y los síntomas relacionados con
el duelo
Durante la primera fase del confinamiento hemos asistido a un llamativo descenso en la demanda de atención a adolescentes tanto en las consultas ambulatorias como en urgencias hospitalarias. La explicación de este fenómeno puede ser múltiple. Se ha pensado que quizá en una pandemia se prioriza la salud general, más cuando nos encontramos ante un virus desconocido que ha resultado ser más letal de lo esperado. Otra explicación podría ser el miedo a acudir a un centro sanitario por un posible mayor riesgo de contagio o sencillamente sea debido al colapso en atención primaria. A lo largo de la pandemia esta situación ha ido cambiando y han emergido casos muy graves.
Durante la 1ª fase del confinamiento, hemos asistido a un llamativo descenso tanto en la demanda de atención ambulatoria como en urgencias hospitalarias.
La explicación puede ser múltiple
A lo largo de esta exposición se repetirá el concepto de adolescentes vulnerables(2) y de riesgo psicosocial ya que son estos los que van a desarrollar más psicopatología en esta crisis sanitaria. La pandemia, por otra parte, ha dificultado el acceso a las consultas y hay riesgo de que pacientes graves y/o con familias negligentes se nos pierdan. Es importante destacar que es el pediatra el que tendrá que sumar a sus múltiples responsabilidades intentar que estos niños no queden invisibles por la pandemia y sean derivados a las consultas de salud mental en cuanto sea posible. Tal vez haya que replantearse el sistema de derivaciones en situaciones de emergencia.
Unicef resalta la importancia de, en tiempos de pandemia, fortalecer la red de salud mental y de apoyo psicosocial con un foco especial en los más vulnerables(3). Apunta que el 10-20% de los niños del mundo experimentan algún problema relacionado con la salud mental y el suicidio es la segunda causa de mortalidad entre los 15 y los 29 años. En España los niños de entornos sociales más desfavorecidos tienen peor salud mental, al igual que la población infantil nacida fuera de España.
Unicef apunta que el 10-20% de los niños del mundo experimentan algún problema relacionado con la salud mental y el suicidio es la segunda causa de mortalidad entre los 15 y los 29 años
Según algunos estudios(4) 1 de cada 4 niños que han sufrido aislamiento por COVID presenta síntomas de ansiedad o depresivos. Casi todos estos estudios se han hecho en China. Hay que tener en cuenta que el efecto sobre la salud mental no tiene por qué ser inmediato y pueden aparecer síntomas hasta 3 años después.
Factores de riesgo de psicopatología
Se describen como factores de riesgo de desarrollar psicopatología(5) durante la pandemia:
- La salud física general
- Tener psicopatología previa
- Padres con patología mental
- Sus posibilidades de aprendizaje
- Su comportamiento previo
- La seguridad económica de sus familias
- Su protección frente a la violencia y los abusos
Como es sabido, tras un acontecimiento vital traumático, y éste lo es, puede aparecer un trastorno de estrés postraumático. Para los adolescentes, la cuarentena es una situación especialmente dura y conlleva la interrupción de las clases y de su vida social, tan importante en esta edad. Los buenos estudiantes nos han transmitido su frustración por no poder alcanzar sus objetivos académicos, tener que interrumpir programas de intercambio, y los adolescentes en riesgo social han perdido el único entorno estructurado y en el que pueden recibir apoyos. Se suman no poder salir con amigos, la incertidumbre sobre su futuro académico, la exposición excesiva a noticias inquietantes, el estrés motivado por las tareas escolares sin asistir a clases y la imposibilidad de huir del entorno familiar si hay violencia o abusos en él. Al igual que cerraron las escuelas, los servicios sociales no estuvieron accesibles durante la crisis.
Todavía no sabemos en que medida nuestros adolescentes van a desarrollar TEP (trastorno de estrés postraumático), ya que como se ha comentado puede aparecer hasta 3 años después. Estudios hechos en China(4) arrojan datos de que niños que han pasado por una cuarentena tienen 4 veces más niveles de TEP. En el caso de los adolescentes, se añade a la pérdida de rutinas ocasionada por la pandemia, la imposibilidad de esparcimiento al aire libre y salir con amigos, la incertidumbre sobre su futuro académico, la exposición excesiva a noticias inquietantes, fake news, el estrés motivado por las tareas escolares sin asistir a clases y la imposibilidad de huir del entorno familiar si hay violencia o abusos en él. Al igual que cerraron las escuelas, los servicios sociales no estuvieron accesibles durante la crisis.
El efecto de esta pandemia sobre la salud mental no tiene por qué ser inmediato y pueden aparecer síntomas hasta 3 años después
Se considera población adolescente en riesgo en la pandemia a aquellos con problemas prexistentes de salud mental y los que presentan circunstancias familiares, educativas, económicas y sociales susceptibles de poner en riesgo su salud mental.
Hay que decir que la mayoría de los adolescentes han demostrado una gran capacidad de hacer frente a la adversidad y de adaptarse tras la vivencia de una experiencia tan difícil (resiliencia). Recordar que la resiliencia en los adolescentes depende de:
La mayoría de los adolescentes han demostrado una gran capacidad de hacer frente a la adversidad y de adaptarse tras la vivencia de una experiencia tan difícil (resiliencia)
- Factores personales: genética e inteligencia.
- Factores sociales: entorno familiar, relaciones con profesores y amigos.
- Factores ambientales: acceso a servicios sociales básicos y de protección, sentido de pertenencia a la sociedad…
Los adolescentes en situación de exclusión o pobreza, víctimas de violencia, tutelados, con abandono precoz de la escuela, con problemas de salud mental previos o con padres con patología mental, serán los más vulnerables
En situaciones de emergencia ayuda tener un adulto cuidador estable y el restablecimiento de las rutinas. Por el contrario, los adolescentes en situación de exclusión o pobreza, víctimas de violencia, niños tutelados, con abandono precoz de la escuela, con problemas de salud mental previos o con padres con patología mental, serán los más vulnerables. Los adolescentes con necesidades educativas especiales son un grupo vulnerable por sus dificultades para entender la pandemia, la pérdida de rutinas y de sus terapias. Especialmente grave ha sido el caso de algunos niños autistas graves.
Múltiples artículos inciden en que hay que fortalecer los servicios de salud mental, así como los de protección a la infancia para estar preparados para una posible crisis de salud mental
La vulnerabilidad familiar y social, así como la capacidad de afrontamiento individual y familiar, son factores relacionados con la salud mental de los adolescentes en tiempo de crisis. Es tarea de todos promover y detectar cuanto antes el riesgo en estos adolescentes para prevenir, proteger y tratar con medidas específicas a los más vulnerables. Múltiples artículos(6) inciden en que hay que fortalecer los servicios de salud mental, así como los de protección a la infancia para estar preparados para una posible crisis de salud mental.
Respuestas psicológicas en la pandemia
La mayoría de los adolescentes han reaccionado de una forma sana y adaptativa durante esta crisis.
Las respuestas psicológicas pueden ser variadas y similares a las de los adultos:
- Miedo a enfermar o morir
- Miedo a acudir a los centros sanitarios
- Miedo a perder el trabajo o medio de vida (o el de los padres)
- Miedo a sentirse excluido o ser asociado con la enfermedad
- Miedo a perder a seres queridos e impotencia por no poder protegerlos
- Miedo a ser separados de los seres queridos durante la cuarentena
- Sentimientos de impotencia, aburrimiento, soledad y depresión por estar confinados
En el caso del COVID estos miedos se ven reforzados porque no se conocen bien las formas de transmisión, porque los síntomas son muy variados y por el cierre de las escuelas. La incertidumbre nos acompaña y acompañará durante bastante tiempo. Prepararse y desarrollar estrategias psicológicas ante lo que no se conoce se hace especialmente difícil. Sin embargo, en la adolescencia una reacción habitual es la ausencia de todo tipo de miedo con los riesgos que conlleva para su salud y la de la comunidad.
La exposición prolongada al miedo y la incertidumbre puede tener consecuencias a largo plazo, entre ellas:
- Depresión, baja autoestima e inseguridad
- Deterioro de las relaciones sociales
- Estigmatización de las personas que han pasado la enfermedad
- Aumento potencial de la agresividad y agresiones hacia los trabajadores de primera línea
- Aumento potencial de la agresividad y agresiones a la infancia y/o parejas
- Desconfianza de la información oficial
- Riesgo de adicciones y recaídas de pacientes con problemas previos de salud mental
Conocer el impacto psicológico en los niños nos ayudará a planificar nuestra intervención. Por supuesto y a la cabeza, el mayor impacto será producido por la pérdida de algún familiar en especial si no se ha podido despedir de él. Por este motivo se han diseñado en algunos hospitales programas de acompañamiento en la despedida para facilitar el duelo.
En la adolescencia se han descrito tras la pandemia(7) cambios en el estado emocional con un aumento de los trastornos del sueño, del apetito, de los autocuidados, ansiedad, ánimo depresivo, dificultad de concentración y autolesiones. Han usado más las pantallas, han dormido más, han invertido los hábitos de sueño, han comido peor y hecho menos ejercicio.
Hay que resaltar que se encuentra una correlación entre el nivel de estrés de los padres y el de los hijos. La comunicación familiar puede ser un factor protector o de riesgo. En muchas familias el adolescente ha permanecido aislado en su habitación centrado en su móvil y otras tecnologías sin hablar apenas con sus padres siendo así imposible detectar un problema psiquiátrico. Si había violencia familiar la situación se ha agravado llegando a ser necesaria en ocasiones la intervención de la policía. En otras familias el confinamiento ha sido una ocasión para mejorar los lazos familiares y compartir mucho más tiempo.
Los adolescentes con familias negligentes son los que menos han respetado las medidas de seguridad y la cuarentena y esto se ha producido en un momento en que los servicios de protección a la infancia no han estado operativos.
En cuanto al consumo de tóxicos el confinamiento ha hecho que baje o desaparezca o por el contrario se dispare, dependiendo de la accesibilidad a su acceso.
Resulta interesante reflexionar en un aspecto en el que coinciden publicaciones y experiencias de compañeros y es que algunos de nuestros pacientes han mejorado. La explicación es que ha disminuido o desaparecido el estrés motivado por las dificultades en las relaciones con sus iguales, el acoso escolar, la exigencia académica y se han flexibilizado las normas y límites en las familias. En el caso de los niños TEA de alto nivel, el confinamiento ha sido la situación soñada por ellos.
¿Qué podemos hacer?
Se han elaborado durante la pandemia múltiples guías y recomendaciones(8) de cómo actuar en niños y adolescentes sobre todo enfocadas al manejo de la ansiedad, miedo, irritabilidad, problemas de atención, insomnio, enfado, así como el recuerdo de experiencias traumáticas anteriores.
Se han elaborado durante la pandemia múltiples guías y recomendaciones de cómo actuar en niños y adolescentes
Algunas de estas recomendaciones son:
- Ayudar a los niños y adolescentes a encontrar formas positivas de expresar sentimientos perturbadores como el miedo y la tristeza.
- Mantener a niños y adolescentes cerca de sus padres y o referentes afectivos.
- Mantener rutinas familiares en la vida diaria.
- Enseñarles a protegerse a sí mismos y a sus amigos, lavarse las manos, cubrirse la boca al toser.
- Brindarles apoyo afectivo.
- Los adultos deben cuidarse. Es evidente la relación entre la ansiedad de los padres y la de sus hijos.
- Responder a las necesidades de los adolescentes de manera paciente con escucha activa y transmitiéndoles seguridad.
En relación a como informar a niños y adolescentes las recomendaciones son recurrir siempre a fuentes oficiales y fiables, animarlos a preguntar sus dudas, si tienen información errónea corregirla, insistir en las medidas de seguridad sin generar alarma, supervisar la exposición que tienen a noticias y transmitir confianza y seguridad.
Para informar a los niños y adolescentes: usar fuentes oficiales y fiables, animarlos a preguntar sus dudas, corregir información errónea, insistir en medidas de seguridad sin generar alarma, supervisar la exposición a noticias y transmitir confianza y seguridad
La eficacia de asustar a los adolescentes, por su especial predisposición a trasgredir las normas, con noticias de fallecimientos traumáticos no está demostrada.
Un modelo de guía de autorregulación emocional(9):
- Atiende a tu emoción.
- Reconoce tu ansiedad-miedo.
- Respira, relájate, inspira, cuenta hasta 5, aguanta el aire cuenta hasta 4 y espira, cuenta hasta 10.
- Intenta nombrar esa emoción ¿qué estoy sintiendo? Miedo, rabia, vergüenza, culpa, enfado, soledad.
- Permitirse sentir esa emoción.
- Buscar como aliviar esa emoción.
Puede resultar difícil con los adolescentes confinados el establecer normas y límites y en una situación de aislamiento es fácil que haya irritabilidad ambiental, pero eso no implica eximirlos de sus responsabilidades. Ha sido habitual durante las consultas telefónicas durante la pandemia encontrar a los adolescentes dormidos a horas inadecuadas y con una relajación de sus obligaciones habituales.
Es recomendable fomentar hábitos de autonomía, aseo, vestido, alimentación y estudio. Una tarea ardua ha sido intentar limitar el tiempo empleado en el ordenador, teléfono móvil y videojuegos.
Las tecnologías han sido sin embargo muy útiles para mantener sus contactos sociales.
Ante una situación de enfado desproporcionado, el adulto tiene que contener sus propias emociones y ofrecer alternativas de respuesta. Hay que discriminar lo que son reacciones emocionales normales y no psicologizar lo que es adaptativo. El confinamiento facilita la irritabilidad y el deterioro de la autorregulación.
Ante un enfado desproporcionado, el adulto tiene que contener sus propias emociones y ofrecer alternativas de respuesta. Hay que discriminar lo que son reacciones emocionales normales y no psicologizar lo que es adaptativo
Cuando son necesarios tratamientos especializados porque nos encontramos ante casos graves habrá que plantearse como se planifica la intervención.
Para suplir las consultas presenciales todos hemos incorporado la telemedicina, llamadas telefónicas, videollamadas, y en algunos casos aplicaciones de autoayuda para los pacientes. Las desventajas son que no toda la población tiene acceso o formación a estas tecnologías y la privacidad de los datos. Como se ha comentado anteriormente queda por ver si la eficacia es la misma.
Prevención
La prevención se basa en la educación, el autocuidado y el apoyo familiar.
Por parte de los servicios de Salud Mental debemos:
- Garantizar la continuidad de cuidados de nuestros pacientes
- Facilitar el acceso a los casos nuevos
- Tener especial vigilancia sobre población vulnerable y
- Promover nuevas prácticas con la ayuda de las nuevas tecnologías
Bibliografía
1. Guessoum SB, Lachal J, Radjack R, Carretier E, Minassian S, Benoit L, et al. Adolescent psychiatric disorders during the COVID-19 pandemic and lockdown. Psychiatry Res. 2020 Sep; 291: 113264. Published online 2020 Jun 29. doi: 10.1016/j.psychres.2020.113264 PMCID: PMC7323662.
2. Wooyoung Kim A, Nyengerai Y, Mendenhall E. Evaluating the mental health impacts of the COVID-19 pandemic: perceived risk of COVID-19 infection and childhood trauma predict adult depressive symptoms in urban South Africa. Psychol Med. 2020 Sep 8: 1–13. Published online 2020 Sep 8. doi: 10.1017/S0033291720003414 PMCID: PMC7520640.
3. Salud Mental e infancia en el escenario de la COVID-19. Propuestas de UNICEF España junio 2020.
4. Wang C, Pan R, Wan X, Tan Y, Xu L, McIntyre RS, et al. A longitudinal study on the mental health of general population during the COVID-19 epidemic in China. Brain Behav Immun. 2020 Jul; 87:40-48. doi: 10.1016/j.bbi.2020.04.028. Epub 2020 Apr 13. PMID: 32298802.
5. Singh S, Roy D, Sinha K, Parveen S, Sharma G, Josh G. Impact of COVID-19 and lockdown on mental health of children and adolescents: A narrative review with recommendations. Psychiatry Res. 2020 Nov; 293: 113429. Published online 2020 Aug 24. doi: 10.1016/j.psychres.2020.113429.
6. Moreno C, Wykes T, Galderisi S, Nordentoft M, Crossley N, Jones N, et al. How mental health care should change as a consequence of the COVID-19 pandemic. Lancet Psychiatry. 2020 Sep; 7(9): 813–824. Published online 2020 Jul 16. doi: 10.1016/S2215-0366(20)30307-2.
7. Marques de Miranda D, da Silva Athanasio B, Sena Oliveira AC, Simoes-e-Silva AC. How is COVID-19 pandemic impacting mental health of children and adolescents? Int J Disaster Risk Reduct. 2020 Dec; 51: 101845. Published online 2020 Sep 10. doi: 10.1016/j.ijdrr.2020.101845.
8. Pautas a las familias de niños y adolescentes en la pandemia COVID. Colegio Oficial de Psicología de Madrid.
9. Autorregulación en tiempos de COVID-19. Cuadernillo de trabajo. Desarrollo de habilidades para la vida. Programa CERAE. Centro de recursos y apoyo al estudiante. Corporación de Desarrollo Social de Providencia.
El sueño y sus problemas ¿cómo abordarlos?
El sueño y sus problemas¿cómo abordarlos?
G. Pin Arboledas.
Unidad de Pediatría Integral-Unidad de Sueño. Hospital Quironsalud, Valencia.
Adolescere 2020; VIII (3): 11-24
Resumen
|
La adolescencia se caracteriza, entre otras cosas, por unos marcados cambios en los ritmos circadianos (cambio de un individuo matutino a un individuo vespertino) que condicionan que el sueño no sea un fenómeno estable. El adolescente tiene más dificultades para despertarse por las mañanas (aumenta el tiempo que trascurre entre “levantarse” de la cama y “despertarse”) y para acostarse por la noche. Esta circunstancia junto con la tecnificación actual de los dormitorios ha contribuido, entre otras cosas, a que en los últimos 60 años se produzca una reducción del tiempo total de sueño (TTS) en los días escolares y una creciente diferencia de TTS entre los días escolares y los fines de semana: Esto es, una disminución de la regularidad horaria del sueño. Palabras clave: Sueño; Adolescencia; Regularidad sueño; DLMO; COVID-19. |
|
Adolescence is characterized, among other things, by marked changes in circadian rhythms (shift from being a morning individual to an evening individual) that determine sleep as a non-stable phenomenon. The adolescent has more difficulties waking up in the morning (the time elapsing between “getting out of bed” and “waking up” increases) and going to bed at night. This circumstance, together with the current technology present in bedrooms, has contributed, among other aspects, to a reduction in total sleep time (TST) on school days in the last 60 years and a growing difference in TST between school days and weekends: That is, a decrease in the regularity of sleep. The origin of these changes is largely intrinsic (delay in the time of nocturnal secretion of melatonin or DLMO according to its English initials and changes in sleep homeostasis) but with a growing influence of external “zeitgibers”, especially inverted light exposure with less morning exposure and greater exposure to blue-white light late in the day. Key words: Sleep; Adolescence; Sleep regularity; DLMO; COVID-19. |
El sueño del adolescente
Influencias exteriores
Hay dos situaciones que han recibido mucha atención en relación con el sueño de los adolescentes en los últimos tiempos: el uso de las tecnologías y los horarios escolares.
El uso de las tecnologías y los horarios escolares influyen en el sueño de los adolescentes
En cuanto a la tecnología podemos resumir sus acciones en relación con el sueño(1,2):
- Su uso directamente retrasa el inicio del sueño.
- Se produce un incremento de arousals.
- La luz a última hora del día retrasa los relojes circadianos.
- Las consecuencias del “miedo a estar out” y su relación con la autoestima y la ansiedad social(3).
Respecto a los horarios escolares:
Los horarios de inicio escolar de los adolescentes generalmente son más precoces que durante etapas anteriores.
El estudio COMPASS realizado en Canadá mostró que mínimos cambios en el horario de inicio (incluso 10 minutos) facilitan una ganancia de hasta 25 minutos de TTS(4).
EL estudio SHASTU mostró mejoría de la conducta y el rendimiento escolar tras adaptar los horarios de las asignaturas a la cronopsicología del adolescente
De la misma manera el estudio SHASTU(5) realizado por nosotros mostró mejoría de la conducta y el rendimiento escolar tras adaptar los horarios de las asignaturas a la cronopsicología del adolescente. Dunster en su estudio valoró la mejoría del rendimiento escolar tras retrasar el inicio escolar(6).
En la Tabla I se resumen las características diferenciales en centros escolares con inicio temprano o inicio más tardío de los horarios escolares.
Cambios en los modelos de regulación del sueño durante la adolescencia
Los dos principales procesos que regulan el sueño (sistema circadiano y homeostasis del sueño) sufren cambios durante este período de la vida.
Homeostasis del sueño (también llamado proceso “S”)
El sueño es sensible al horario vigilia/sueño previo. En la adolescencia la presión de sueño relacionada con el gasto de ATP y el consiguiente acúmulo de adenosina durante la vigilia (y que favorece el inicio del sueño) se produce de una manera más lenta que en etapas anteriores y este proceso se va incrementando en los diferentes estadios Tanner (queda reflejado en el sueño de ondas lentas presente en el EEG). Así, por ejemplo, tras una vigilia de 14,5 – 16,5 h los preadolescentes y los adolescentes en estadio TANNER 1 se duermen más rápidamente que los adolescentes en estadios TANNER posteriores(7).
En la adolescencia la presión de sueño relacionada con el gasto de ATP y el consiguiente acúmulo de adenosina durante la vigilia (que favorece el inicio del sueño) se produce de una manera más lenta que en etapas anteriores y este proceso se va incrementando con los estadios Tanner
Es muy interesante que, al contrario de lo que ocurre con el acúmulo de presión de sueño que se enlentece con la adolescencia, la disipación de esa presión no sufre cambios a lo largo de esta etapa lo que indicaría que el sueño en sí mismo no sufre importantes cambios en la adolescencia al contrario que los horarios del sueño.
Ritmo circadiano (también llamado proceso “C”)
Los mecanismos que hay tras el retraso en el inicio de la secreción de melatonina nocturna (y con ello del sueño) no están totalmente aclarados. Hasta recientemente se pensaba que el día circadiano del adolescente (el periodo circadiano interno) se alarga más allá de las 24 horas: a mayor extensión del periodo circadiano interno mayor tendencia vespertina. Sin embargo, últimas investigaciones han mostrado que los adolescentes tienen periodos circadianos semejantes a los adultos que no justifican, por tanto, este comportamiento(8). Las investigaciones en este sentido continúan.
Por otro lado, los adolescentes tardíos tienen mayor oportunidad de exponerse a luz brillante a última hora del día. Estos adolescentes tardíos se acuestan más tarde en relación con su horario circadiano que en etapas anteriores y esta circunstancia que puede estar influenciada por el retraso de la presión de sueño, a su vez, facilita un mayor tiempo de exposición a la luz y con ello el retraso del DLMO(9).
Necesidades de sueño(10)
El estudio de Short y colbs concluyó que los adolescentes duermen una media de 9 horas diarias y que para obtener un nivel óptimo de crecimiento y rendimiento atencional necesitan una media de 9h 35m por noche (con percentiles entre 8 y 10 horas). Pocos adolescentes duermen esas horas
A pesar de la importancia que tiene el conocer las necesidades reales de sueño en esta etapa, solo desde hace aproximadamente 5 años se han realizado estudios bien diseñados para conocer estas necesidades. Destacamos el estudio de Short y colbs que lo estudió con un modelo experimental usando un diseño dosis-respuesta valorando el TTS que necesitan los adolescentes para tener un estado óptimo de rendimiento y atención a lo largo de la vigilia: Dándoles diversas oportunidades de sueño llegaron a la conclusión de que los adolescentes generalmente duermen una media de 9 horas diarias mientras que para obtener un nivel óptimo de rendimiento atencional necesitan una media de 9h 35m por noche (con percentiles entre 8 y 10 horas).
Sin embargo, el déficit crónico de sueño en la adolescencia es la norma y muy pocos adolescentes alcanzan estas horas de sueño(11).
Consecuencias del déficit crónico de sueño en la adolescencia
Es necesario tener en cuenta que cualquier área de la salud o de la patología es influida por el déficit crónico de sueño con una relación en las dos direcciones.
Sueño y cognición
No todas las áreas de la cognición son afectadas por el déficit crónico de sueño de la misma manera. Las áreas mas afectadas son el mantenimiento de la atención y la velocidad de procesamiento.
De la misma manera, funciones ejecutivas más elevadas se recuperan más rápidamente tras la recuperación de las horas de sueño. La siesta puede, en parte, disminuir los efectos negativos del déficit crónico de sueño sobre la velocidad de procesamiento(12).
El cronotipo del adolescente (vespertino o matutino) juega un importante papel a la hora de valorar las consecuencias académicas de un déficit crónico de sueño, siendo las consecuencias más llamativas en los cronotipos vespertinos.
El cronotipo del adolescente (vespertino o matutino) juega un importante papel a la hora de valorar las consecuencias académicas de un déficit crónico de sueño, siendo las consecuencias más llamativas en los cronotipos vespertinos
Sueño y salud mental
La relación no se basa exclusivamente en el TTS, la fragmentación y/o calidad es fundamental para prevenir problemas en esta área de salud: a mejor calidad de sueño mejor calidad emocional, social y conductual(13).
De nuevo el cronotipo tiene un papel fundamental teniendo los vespertinos un mayor riesgo de alteración mental en relación con su TTS o la calidad de este, si bien esta relación está muy mediada por factores externos ambientales (tecnología, familia…)(14).
Sueño y salud física
El TTS y la calidad de este se han relacionado con obesidad, marcadores cardiometabólicos, diabetes tipo I, asma y cefaleas/migrañas y, de nuevo, el cronotipo vespertino se ha relacionado con peores consecuencias(15).
Problemas de sueño más frecuentes en adolescentes
En los adolescentes el problema más frecuente es la excesiva somnolencia diurna (ESD) que representa en la mayoría de los casos un sueño insuficiente o inadecuado. Las causas de excesiva somnolencia diurna en la adolescencia son:
En los adolescentes el problema más frecuente es la excesiva somnolencia diurna que representa en la mayoría de los casos un sueño insuficiente o inadecuado por diferentes causas
- Cantidad insuficiente de horas de sueño.
- Apnea obstructiva del sueño.
- Narcolepsia.
- S. de Kleine- Levine.
- S. Piernas Inquietas / Síndrome de movimiento Periódico de los Miembros.
- Alteraciones del movimiento.
- S. de Retraso de Fase.
- Enfermedad psiquiátrica.
- Uso de cafeína, drogas o alcohol.
- Retirada de drogas ilegales o alcohol.
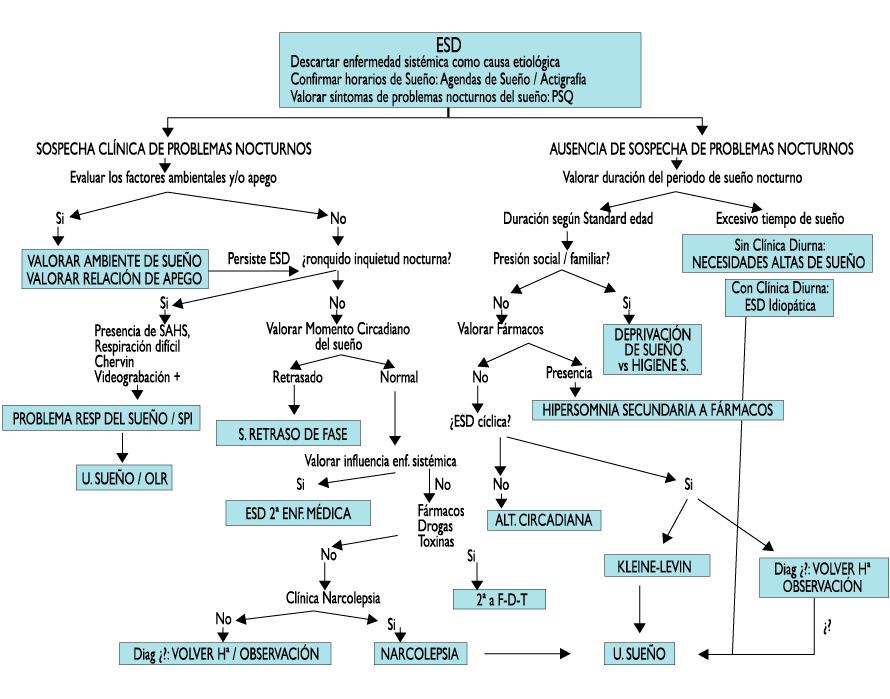
La Figura 1 representa el flujo de la Excesiva Somnolencia Diurna (ESD).
Abordaje diagnóstico del sueño en la adolescencia
La evaluación del sueño debe constituir una parte esencial de toda consulta del adolescente.
La evaluación del sueño debe constituir una parte esencial de toda consulta del adolescente
Para este abordaje el clínico dispone de herramientas específicas que le permiten ajustar el diagnóstico y tratamiento. Dividiremos estas herramientas en herramientas propias de la consulta externa (a las que dedicaremos mas espacio) y herramientas propias de la consulta hospitalaria especializada. Partimos de la suposición evidente de que el uso de estas herramientas se realiza tras una adecuada anamnesis y exploración física completa.
a) Herramientas en Consulta Externa.
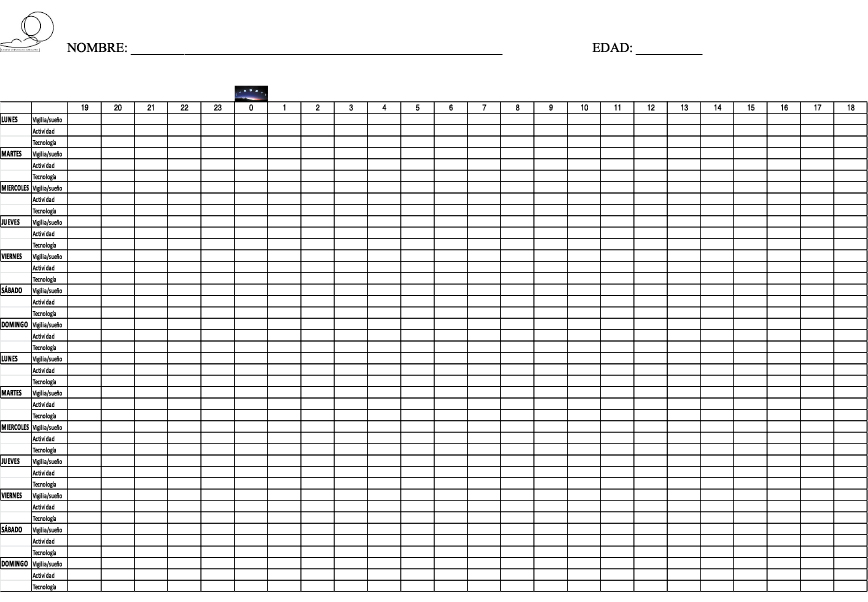
- Agenda de sueño (Figura 2). Su objetivo es registrar de manera objetiva durante 15 días los horarios de sueño, uso de tecnología y actividad física. La forma ideal de hacerlo es con horarios libres, esto es, permitiendo que el adolescente escoja sus propios horarios. Esto nos permite una aproximación a sus necesidades de sueño y a su cronotipo.
- Cuestionario para valorar el cronotipo (Tabla II). El cronotipo es una variable que necesariamente debemos tener en cuenta a la hora de valorar el sueño y sus consecuencias.
- Escala de Somnolencia de Stanford (Tabla III). La somnolencia es una de las condicionantes de la calidad de vida del adolescente y una de las principales consecuencias de los problemas con el sueño. Valorarla al inicio de la evaluación, así como a lo largo del tratamiento nos permite un seguimiento de la evolución del proceso.
- Escala de ánimo (Tabla IV). Estamos en la misma situación que con la somnolencia. Su valoración es una excelente medida de la evolución del proceso.
- Escala de trastornos del sueño de Bruni (Tabla V). Es la escala recomendada por la Guía de Práctica Clínica para la valoración del sueño en la edad pediátrica.
- Actigrafía (Tabla VI). El actígrafo es un monitor ambulatorio que permite valorar de manera objetiva los períodos de actividad e inactividad del sujeto asumiendo en su logaritmo los periodos de inactividad como períodos de sueño. Existen diferentes modelos en el mercado algunos de los cuales pueden medir también posición, temperatura y luz ambiental con lo que la determinación del período de sueño se ajusta más a la realidad. Tiene una elevada coincidencia con el período de sueño valorado por polisomnografía en el laboratorio de sueño.
- Oros cuestionarios: en función de la sospecha diagnóstica derivada de la escala de Bruni podemos aproximarnos al diagnóstico etiológico con cuestionarios más específicos entre los que destacan el cuestionario de Chervin para trastornos respiratorios del sueño o el cuestionario para el diagnóstico del Síndrome de Piernas Inquietas (todos disponibles libres en: www.sepeap.org y en https://www.adolescenciasema.org/herramientas-de-interes-para-el-diagnostico-de-trastornos-del-sueno/).
- Polisomnografía: una prueba indicada para el estudio de distintos trastornos de sueño y se realiza durante la noche. La polisomnografía registra las ondas cerebrales, los niveles de oxígeno en la sangre, la frecuencia cardíaca y la respiración, así como los movimientos de los ojos y las piernas durante el estudio.
La duración del estudio es de unas 8-9 horas. Al día siguiente se retirarán todos los electrodos (algunos de ellos con un disolvente), pudiendo después continuar con la actividad normal.
Para hacer la prueba es necesario: No tomar estimulantes (té, café, colas, alcohol, etc.) ni dormir siesta el día de la prueba. Venir cenado, con el pelo limpio y sin laca ni otros productos similares. Es recomendable no tener las uñas pintadas. Tomar la medicación habitual, con la excepción de fármacos que puedan afectar al sueño, en ese caso es recomendable consultar al personal sanitario antes de tomarlos. Traer pijama y sus útiles de aseo.
Se trata de una prueba diagnóstica, no terapéutica, cuyos riesgos suelen ser mínimos. En personas con piel sensible, el raspado del cuero cabelludo o de la piel puede producir pequeñas irritaciones, que mejoran espontáneamente con el paso del tiempo.
La PSGN se realiza a sujetos de cualquier edad y en cualquier situación. La única excepción sería en personas con alergia conocida a algunos de los materiales utilizados para la prueba, aunque existe la posibilidad de sustituirlos por otros no alergénicos.
En determinadas situaciones está prueba se puede realizar de manera ambulatoria, es decir, en su domicilio particular, con la supervisión de personal sanitario durante toda la noche para garantizar que se realiza correctamente (Fuente: Instituto del Sueño. Madrid).
- Poligrafía respiratoria. Semejante a la polisomnografía con la diferencia de la ausencia de registro de las constantes cerebrales. Especialmente indicada para el diagnóstico de trastornos respiratorios del sueño.
- Test de Latencias Múltiples (TLMS). El test de latencia múltiple de sueño es la prueba estándar para la valoración de la somnolencia diurna excesiva. Valora la tendencia del paciente en dormirse en un ambiente tranquilo. Previamente a la prueba los pacientes tienen que tener como mínimo 2 semanas de sueño regular, controlado con una agenda de sueño y/o monitorizado con actigrafía. La prueba consiste en el registro de 4-5 siestas de unos 20 minutos que se realizará cada dos horas desde que se despierta de la PSG. Se coloca al paciente en una cama de habitación confortable, tranquila y oscura. Se indica al paciente que debe estar tranquilo, en una posición cómoda con los ojos cerrados e intentando dormir. Entre las siestas al paciente no le está permitido dormir.
- El sueño y sus alteraciones juegan un papel muy importante en la calidad de vida del adolescente y su entorno. El pediatra dispone de herramientas sencillas y asequibles que le permiten realizar una adecuada aproximación a esta área de la salud e iniciar el abordaje diagnóstico adecuado o realizar una correcta trasmisión a Unidades especializadas.
- La pandemia ha cambiado los hábitos del descanso de los adolescentes y no solo por los cambios en sus relaciones sociales sino por la misma acción del virus frente al reloj circadiano.
La pandemia ha cambiado los hábitos del descanso de los adolescentes y no solo por los cambios en sus relaciones sociales sino por la misma acción del virus frente al reloj circadiano
- Desconocemos las consecuencias a medio y largo plazo de estos cambios por lo que el seguimiento estrecho de esta generación es necesario para adoptar de manera precoz las medidas correctoras precisas.
- Los datos obtenidos tanto del estudio SHASTU como de la bibliografía referente al COVID demuestran una vez más la necesidad de introducir los hábitos saludables (alimentación, actividad física y descanso) dentro del currículum escolar y en la práctica clínica habitual.
- Activo, vital, alerta, completamente despierto.
- Funcionamiento alto, pero no máximo, capacidad de concentración.
- Relajado, despierto…
- Un poco apagado, no al máximo, disminuido.
- Apagado, comienza la pérdida de interés por estar despierto.
- Somnoliento, prefiere estar acostado, luchando con el sueño, confuso, aturdido.
- Casi en sueño, comienzo inmediato del sueño, incapacidad para permanecer despierto.
- ¿Cuántas horas duerme la mayoría de las noches?
1
2
3
4
5
9-11 h
8-9 h
7-8 h
5-7 h
<5 h
- ¿Cuánto tarda en dormirse? (minutos)
1
2
3
4
5
<15 m
15-30 m
30-45 m
45-60 m
>60 m
En las siguientes respuestas valore de esta forma:
1 = nunca 2 = ocasionalmente (1-2 veces al mes)
3 = algunas veces (1-2 por semana)
4 = a menudo (3-5 veces/semana) 5 = siempre (diariamente)
- Se va a la cama de mal humor
- Tiene dificultad para coger el sueño por la noche
- Parece ansioso o miedoso cuando “cae” dormido
- Sacude o agita partes del cuerpo al dormirse
- Realiza acciones repetitivas tales como rotación de la cabeza para dormirse
- Tiene escenas de “sueños” al dormirse
- Suda excesivamente al dormirse
- Se despierta más de dos veces cada noche
- Después de despertarse por la noche tiene dificultades para dormirse
- Tiene tirones o sacudidas de las piernas mientras duerme, cambia a menudo de posición o da “patadas” a la ropa de cama
- Tiene dificultades para respirar durante la noche
- Da boqueadas para respirar durante el sueño
- Ronca
- Suda excesivamente durante la noche
- Usted ha observado que camina dormido
- Usted ha observado que habla dormido
- Rechina los dientes dormido
- Se despierta con un chillido
- Tiene pesadillas que no recuerda al día siguiente
- Es difícil despertarlo por la mañana
- Al despertarse por la mañana parece cansado
- Parece que no se pueda mover al despertarse por la mañana
- Tiene somnolencia diurna
- Se duerme de repente en determinadas situaciones
- Inicio y mantenimiento del sueño:
Preguntas 1-2-3-4-5-10-11. - Problemas respiratorios:
Preguntas 13-14-15. - Desórdenes del arousal:
Preguntas 17-20-21. - Alteraciones del tránsito vigilia/sueño:
Preguntas 6-7-8-12-18-19. - Somnolencia excesiva:
Preguntas 22-23-24-25-26. - Hiperhidrosis del sueño:
Preguntas 9-16. - Inicio y mantenimiento: 9,9 +/- 3,11.
- Problemas respiratorios: 3,77 +/- 1,45.
- Desórdenes del arousal: 3,29 +/- 0,84.
- Alteraciones del tránsito vigilia/sueño: 8,11 +/- 2,41.
- Excesiva somnolencia: 7,11 +/- 2,57.
- Hiperhidrosis del sueño: 2,87 +/- 1,69.
Escala de trastornos del sueño de Bruni. Es la escala recomendada por la Guía de Práctica Clínica del sueño española para la valoración del sueño en la edad pediátrica
Herramientas en el laboratorio de sueño.
El test de latencia múltiple de sueño es la prueba estándar para la valoración de la somnolencia diurna excesiva
El flujo del abordaje diagnóstico del problema de sueño en el adolescente que es evaluado bien por Excesiva Somnolencia Diurna, dificultades con el sueño o problemas de rendimiento escolar, queda reflejado en el Figura 3(16).
Situaciones nuevas y sueño del adolescente
Recientemente hemos podido aprender cómo es la respuesta del adolescente y su sueño en dos situaciones ambientales distintas:
Respuesta tras el empoderamiento del adolescente
En el estudio SHASTU (Sleep Habits and Students Performance)(5), realizado en tres países europeos (España, Italia y Turquía) y financiado por la Unión Europea dentro de su programa Erasmus Plus, se valoró cual era la respuesta en cuanto a horarios de sueño, calidad del mismo y rendimiento escolar si se dejaba libertad al adolescente para elegir sus propios horarios tras una formación durante 1 año dentro del currículum escolar sobre el sueño, su fisiología e importancia en la salud y el rendimiento escolar. La hipótesis de partida era que se produciría un retraso de horarios con la consiguiente pérdida del tiempo de sueño y consecuencias negativas en el rendimiento escolar. Como se puede observar en la Tabla VII el resultado durante los dos años siguientes fue justo el contrario: mejoría del sueño y su calidad, así como del rendimiento escolar. El conocimiento unido a la libertad de elección mejoró el hábito de sueño del adolescente. Este es un punto importante a la hora de planificar educación para la salud en la adolescencia.
En el estudio SHASTU se observó que el conocimiento unido a la libertad de elección mejoró el hábito de sueño del adolescente. Este es un punto importante a la hora de planificar educación para la salud en la adolescencia
Respuesta durante el confinamiento por la pandemia COVID-19
La evidencia científica actual señala la íntima relación entre la infección por COVID-19 y las alteraciones del ritmo circadiano.
La evidencia científica actual señala la íntima relación entre la infección por COVID-19 y las alteraciones del ritmo circadiano
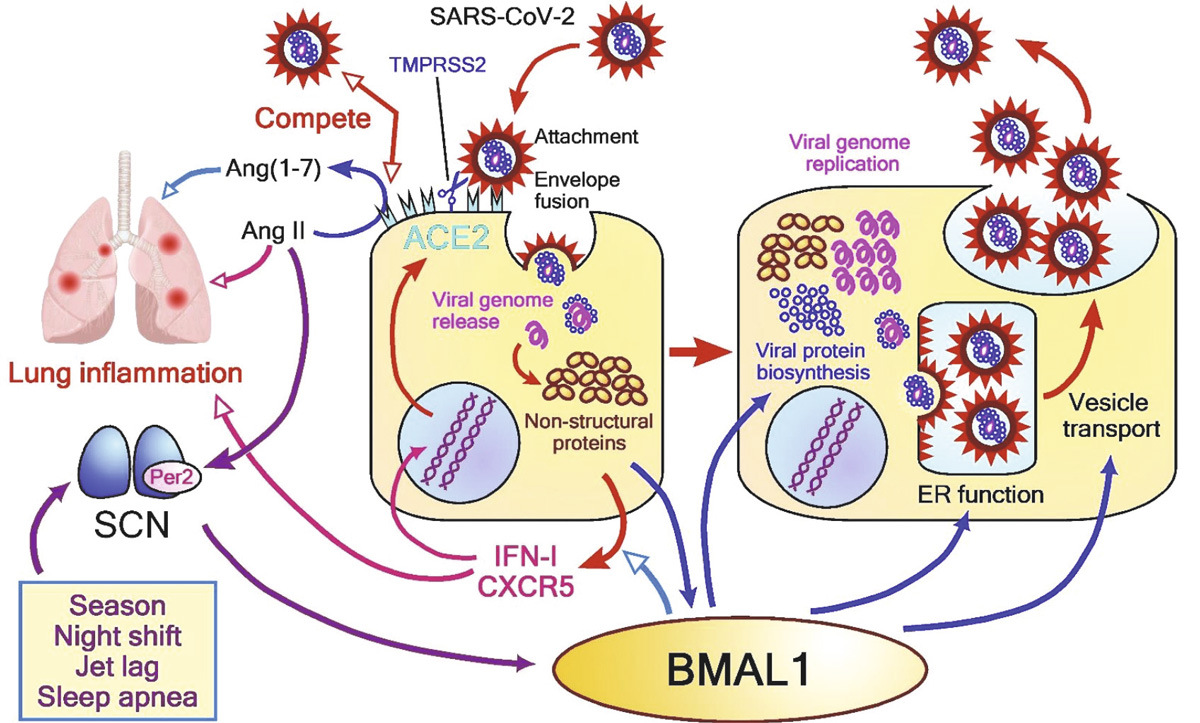
La proteína ACE2 (Enzima convertidora de angiotensina 2) exhibe un ritmo circadiano debido a los efectos indirectos de los cambios de ritmo circadiano en el sistema de angiotensina de renina, por lo que el posible vínculo de ritmo circadiano a la susceptibilidad de COVID-19 se hace patente.
En la Figura 4(17) se evidencian los posibles vínculos entre la infección por SARS-CoV-2 y el sistema de relojes circadianos. Las líneas azules indican vínculos conocidos entre la expresión celular del BMAL1 y la replicación o las respuestas a otros virus. La expresión de los IECA2 (inhibidores de la enzima convertidora de angiotensina) en las células epiteliales respiratorias puede regularse mediante mecanismos inducidos por el interferón de tipo 1 (IFN-I). Como la glicoproteína S de superficie del SARS-CoV-2 se une al dominio de la proteasa del ACE2, la adhesión del virus puede competir directamente con el procesamiento de Angiotensina II a Ang I, un regulador negativo del sistema renina-angiotensina. Se sabe que Ang II es proinflamatorio, mientras que Ang I es antiinflamatorio. La IFN-I en la fase final de la infección por coronavirus induce una producción exagerada de citoquinas y una lesión pulmonar más grave. El gen circadiano BMAL1 regula la producción de IFN-I y de la citoquina CXCL5. Se sabe que la Ang II afecta al sistema de reloj central en los núcleos supraquiasmáticos (SCN) por su efecto en los niveles de Per2 (proteína que influye en el ritmo circadiano).
BMAL (receptor nuclear translocador de aril hidrocarburos en cerebro y músculo) es un gen que codifica proteínas implicadas en la regulación de los ritmos circadianos
El sueño ejerce funciones de modulación de la síntesis y la secreción de numerosas citoquinas, incluyendo la interleucina (IL)-6 y el factor (TNF)-a, ambos relacionados estrechamente con la tormenta de citoquinas. La alteración del ritmo circadiano podría resultar de picos de citoquinas que se desplazan de la noche al día. La melatonina está asociada con la reducción de citoquinas (por ejemplo, IL-6 y TNF-a); por lo tanto, la melatonina es antiinflamatoria.
De manera que es muy probable que el sueño esté involucrado en el proceso patológico de COVID-19 por lo que mantener o desarrollar buenos hábitos de sueño ayudará a responder a esta pandemia con mayor eficacia(18).
Es muy probable que el sueño esté involucrado en el proceso patológico de COVID-19 por lo que mantener o desarrollar buenos hábitos de sueño ayudará a responder a esta pandemia con mayor eficacia
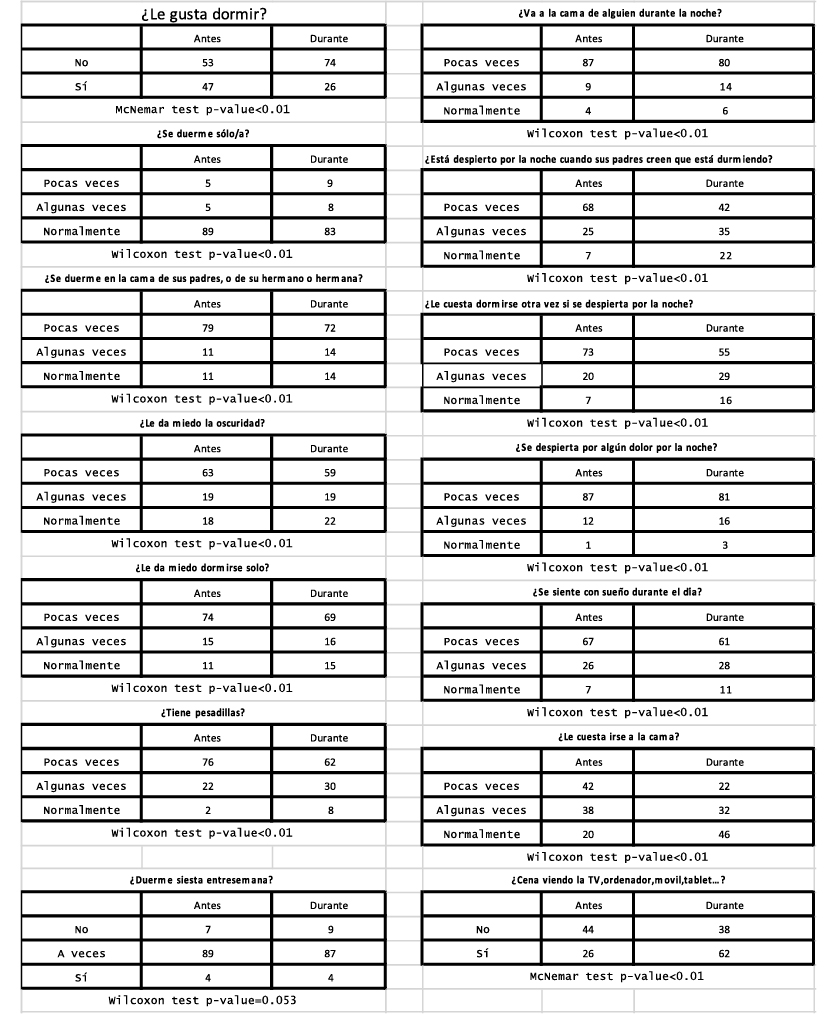
Durante el confinamiento pasado realizamos una encuesta utilizando un cuestionario en formato formulario de Google compuesto por 33 preguntas (32 de respuesta cerrada, y una de respuesta semiabierta) basado en la versión española del “Sleep Self-Report (SSR)”(19) a 12.943 familias. 735 encuestas correspondían a adolescentes.
El objetivo era conocer los cambios en esta área de la salud durante el confinamiento; una situación sociológica que hace suponer un empoderamiento de los ritmos del sueño por parte de los adolescentes, pero sin el requisito previo de la formación en el hábito saludable del sueño.
Conocer estos cambios permitirá mejorar nuestra capacidad de respuesta ante nuevas morbilidades (estudio en proceso de revisión para su publicación).
Como se puede observar en la Tabla VIII el porcentaje de variación durante la pandemia en todas las preguntas tuvo significación estadística. El sueño tuvo importantes variaciones en cuanto a calidad y continuidad. Así mismo se observó un retraso en los horarios tanto entre semana como durante los fines de semana planteando la pregunta de si ese cambio traducía el Jet Lag escolar al que sometemos a los adolescentes durante el curso escolar al establecer unos horarios académicos que no tienen en cuenta el ritmo circadiano del adolescente o son una consecuencia de la alteración del ritmo circadiano que produce el COVID-19. Son necesarios más estudios que clarifiquen esta situación pues su respuesta puede tener importantes consecuencias a la hora de planificar los horarios escolares y apoyar el retraso de su inicio como ya se está realizando en otros países en este arco de edad(20,21).
Caso clínico
Adolescente de 15 años diagnosticado y tratado de S. Retraso de Fase desde los 11 años que ocasionaba ausencias escolares y un mal rendimiento escolar. Obtuvimos una respuesta adecuada al tratamiento farmacológico (melatonina de liberación rápida 1 mgr. dos horas antes de iniciar el sueño), luminoterapia (uso durante 1 hora de “Luminette Glasses” desde que se levanta hasta su llegada al centro escolar) y ausencia de tecnología 90 minutos antes del inicio del sueño.
Visto por control rutinario en la Unidad de Sueño en enero 2020 con buena evolución, buen rendimiento escolar y acomodación a los horarios. Iniciaba salidas nocturnas los fines de semana por lo que se pactó un horario de 7 horas de sueño el día posterior a la salida nocturna. Se cita para control habitual en enero 2021.
Realizan videoconsulta con la Unidad de Sueño en Abril 2020: Desde la segunda semana del confinamiento su cuadro se ha reproducido con horarios de sueño que se inician entre las 4 y las 6 de la mañana y finalizan entre las 14 y 15 horas, aumento de actitud hostil y de conflictos con padres y hermana de 11 años. Mal seguimiento de las clases online. Rechaza el uso la fototerapia y la ingesta de melatonina.
Tras dos videoconferencias con el paciente éste se niega a cualquier cambio “hasta que no retorne al instituto”. Rechaza cualquier otro contacto hasta que él lo demande. Los padres aceptan la situación porque no quieren un conflicto continuado en estas circunstancias.
A finales de agosto 2020 recibimos un correo electrónico del paciente que dice textualmente: “como según dice la televisión vamos a empezar a ir al instituto he decidido que desde el 1 de septiembre volveré a hacer todas las cosas que me habéis ido diciendo estos años. Mis padres están de acuerdo.
Si no me va bien os volveré a ver”. En el momento actual (inicios de septiembre) desconocemos la evolución.
Conclusión
Tablas y figuras
Tabla I. Características con horarios más tardíos
|
COMPARACIÓN ESCUELAS CON DIFERENTES HORARIOS DE INICIO (USA) |
|
|
EL INICIO MÁS TARDÍO SE ASOCIA A (P<0,05): |
|
|
Hora de acostar permanece igual |
Menor incidencia de llegar tarde |
|
Se retrasa la hora de levantar |
Menos absentismo escolar |
|
Mayor duración del sueño |
Mayor rendimiento |
|
Menos “recuperación“ de sueño en fin de semana |
Menor tasa de abandono |
|
Menos problemas relacionados con el sueño |
|
|
Menos “siestas” espontáneas |
|
|
Menos síntomas depresivos |
|
Fuente: Wheaton A et al 2016; Owens 2010.
Tabla II. Cuestionario para valorar el cronotipo
Tabla III. Escala de somnolencia de Stanford
NOMBRE:
EDAD:
FECHA:
|
AL LEVANTARSE |
ANTES DE COMER |
HORA DE ACOSTARSE |
|
|
DÍA |
HORA: |
HORA: |
HORA: |
|
LUNES |
|||
|
MARTES |
|||
|
MIÉRCOLES |
|||
|
JUEVES |
|||
|
VIERNES |
|||
|
SABADO |
|||
|
DOMINGO |
INSTRUCCIONES:
Lea el contenido de la siguiente escala y escriba el número correspondiente al estado con el que le identifica en cada momento (anotando la hora exacta) a lo largo de los distintos días de la semana.
Tabla IV. Escala de ánimo
|
ACTIVIDAD AGRADABLE |
AGRADO |
AGRADO: 0= no me ha gustado nada; 1= muy poquito; 2= algo; 3= bastante; 4= mucho; 5= muchísimo.
Escala de ánimo al final del día
|
0 |
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
|
0= peor que nunca |
10= mejor que nunca |
|||||||||
Tabla V. Escala de trastornos del sueño de Bruni
|
Escala de alteraciones del sueño en la infancia de BRUNI |
|
TOTAL: |
|
Línea de corte: 39 |
Tabla VI. Normas para el correcto uso del actígrafo
NOMBRE: ____________________________
El actígrafo es un pequeño ordenador que nos va a permitir conocer todo lo que ocurre durante las horas en las que el niño/a permanece en la cama.
Como cualquier aparato de alta tecnología necesita un cuidado exquisito para evitar su deterioro aunque, como podrá comprobar, su uso es sencillo.
Colóquelo en la muñeca de la mano dominante (en la derecha si es diestro o en la izquierda si es zurdo) o en el tobillo si es menor de 18 meses. Se sujeta igual que un reloj, póngalo lo suficientemente apretado para que no lo “pierda“ durante la noche pero no tanto que impida la circulación.
Todas las mañanas deben apuntar en esta hoja la hora exacta en la que han acostado al niño/a y la hora exacta en la que lo/a han levantado. ESTOS DATOS SON IMPRESCINDIBLES PARA REALIZAR EL ESTUDIO. Esta hoja la traerán a la Unidad junto con el actígrafo.
|
DÍA HORA ACOSTAR SIN LUZ HORA DE LEVANTAR LUZ |
Tabla VII. Evolución del sueño durante los 3 años del estudio SHASTU
|
Edad 13-18 años. N: 1282 |
BASAL |
1er AÑO |
2º AÑO |
p GLOBAL |
p 1er vs 2º año |
|
|
Problemas de inicio / mantenimiento del sueño |
NO |
77,50% |
85,80% |
87,70% |
0.012 |
0.015 |
|
SI |
22,50% |
14,20% |
12,30% |
|||
|
Excesiva somnolencia durante el día |
NO |
73,00% |
76,90% |
86,50% |
0.005 |
0,316 |
|
SI |
27,00% |
23,10% |
13,50% |
|||
|
Puntuación Test de Bruni por encima del corte |
NO |
37,00% |
53,10% |
59,10% |
<0,000 |
<0,000 |
|
SI |
63,00% |
46,90% |
40,90% |
Porcentajes de cambio desde el período basal (sin formación) al 2º año de seguimiento
Tabla VIII. Evaluación del sueño antes y después de la pandemia
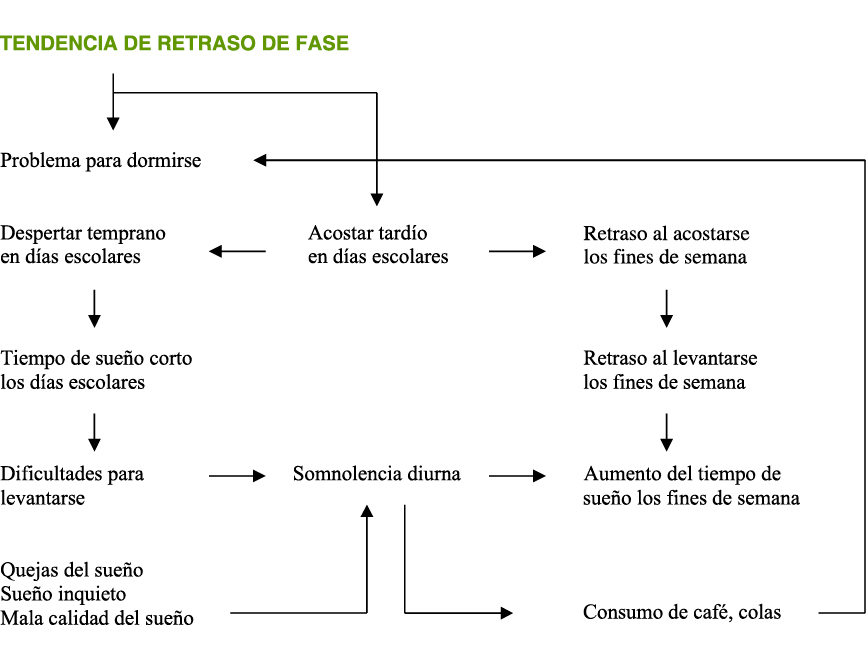
Figura 1. Tendencia a retraso de fase
Adaptada de: Andrade M, Menna- Barreto. Sleep Pattterns of High School Students Living in Sao Paulo, Brasil en Adolescent Sleep Paterrns. Biological, Social, and Psychological Influences. Ed Mary A Carskadon. Cambridge 2002).
Figura 2. Agenda del sueño
Figura 3. Flujo de abordaje de los problemas del sueño
Figura 4. Relación infección COVID-19 – ritmos circadianos
Fuente: Meira e Cruz M, Miyazawa M, Gozal D. Putative contributions of circadian clock and sleep in the context of SARS-CoV-2 Infection. Eur Respir J 2020; in press (https://doi.org/10.1183/13993003.01023-2020).
Bibliografía
1. Nasim M, Saade M, AlBuhairan F. Sleep deprivation: prevalence and associated factors among adolescents in Saudi Arabia. Sleep Med. 2019;53:165–71.
2. Cain N, Gradisar M. Electronic media use and sleep in school- aged children and adolescents: a review. Sleep Med. 2010;11:735– 42.
3. Scott H, Woods HC. Fear of missing out and sleep: cognitive behavioural factors in adolescents’ nighttime social media use. J Adolesc. 2018;68:61–5.
4. Patte KA, Qian W, Cole AG, Faulkner G, Chaput J-P, Carson V, et al. School start time changes in the COMPASS study: associations with youth sleep duration, physical activity, and screen time. Sleep Med. 2019;56:16–22.
6. Dunster GP, de la L I, Ben-Hamo M, Nave C, Fleischer JG, Panda S, et al. Sleep more in Seattle: later school start times are associated with more sleep and better performance in high school students. Science Advances. 2018;4:eaau6200.
7. Taylor DJ, Jenni OG, Acebo C, Carskadon MA. Sleep tendency during extended wakefulness: insights into adolescent sleep regulation and behavior. J Sleep Res. 2005;14:239–44.
8. Crowley SJ, Eastman CI. Free-running circadian period in adolescents and adults. J Sleep Res. 2018;27:e12678.
9. Crowley SJ, Wolfson AR, Tarokh L, Carskadon MA. An update on adolescent sleep: new evidence informing the perfect storm model. J Adolesc. 2018;67:55–65.
10. Short MA, Weber N, Reynolds C, Coussens S, Carskadon MA. Estimating adolescent sleep need using dose-response modeling. Sleep. 2018;41.
11. Galland BC, Short MA, Terrill P, Rigney G, Haszard JJ, Coussens S, et al. Establishing normal values for pediatric nighttime sleep measured by actigraphy: a systematic review and meta-analysis. Sleep. 2018;41.
12. Lim J, Lo JC, Chee MWL. Assessing the benefits of napping and short rest breaks on processing speed in sleep-restricted adolescents. J Sleep Res. 2017;26:219–26.
13. Gregory AM, Sadeh A. Sleep, emotional and behavioral difficulties in children and adolescents. Sleep Med Rev. 2012;16:129–36.
14. Owens JA, Dearth-Wesley T, Lewin D, Gioia G, Whitaker RC. Self-regulation and sleep duration, sleepiness, and chronotype in adolescents. Pediatrics. 2016;138.
15. Gariépy G, Doré I, Whitehead RD, Elgar FJ. More than just sleeping in: a late timing of sleep is associated with health problems and unhealthy behaviours in adolescents. Sleep Med. 2018.
16. Pin Arboledas G. Introducción: ¿Qué es la excesiva somnolencia diurna? Causas, prevalencia y clínica. En: AEPap ed. Curso de Actualización Pediatría 2008. Madrid: Exlibris Ediciones; 2008. p. 59-65.
17 Meira e Cruz M, Miyazawa M, Gozal D. Putative contributions of circadian clock and sleep in the context of SARS-CoV-2 nfection. Eur Respir J 2020; in press (https://doi.org/10.1183/13993003.01023-2020).
18. Chen Y, Zhao A, Xia Y, Lyu J, Ye X, Liu N, et al. In the big picture of COVID-19 pandemic: what can sleep do. Sleep Med. 2020 Aug;72:109-110. doi: 10.1016/j.sleep.2020.06.009. Epub 2020 Jun 10.
19. Orgilés M, Owens J, Espada JP, Piqueras JA, Carballo, JL. Spanish version of the Sleep Self-Report (SSR): factorial structure and psychometric properties. Child Care Health Dev 2013 Mar;39(2):288-95.
20. Sleep deprivation in adolescents: the case for delaying secondary school start times. Report of the Advisory Committee on Later School Start Times at Secondary Schools. October 2019. Joint State Government Commission General Assembly of the Commonwealth of Pennsylvania.
21. Fallone G, Acebo C, Seifer R, Carskadon MA. Experimental restriction of sleep opportunity in children: effects on teacher ratings. SLEEP 2005;28(12): 1561-1567.
Salud digital en tiempos de coronavirus ¿qué cambió?
Salud digital en tiempos de coronavirus ¿qué cambió?
M.A. Salmerón Ruiz.
Unidad de Medicina de la Adolescencia. Hospital Universitario La Paz y Hospital Ruber Internacional, Madrid.
Adolescere 2020; VIII (3): 6-10
Resumen
|
En la última década se han publicado múltiples artículos científicos sobre el impacto del mundo digital y los riesgos en la infancia y adolescencia. La evidencia científica era tan abrumadora que en el año 2016 la Academia Americana de Pediatría(3) y, posteriormente, en el año 2017(4), la Sociedad Canadiense de Pediatría publicaron una revisión sobre los riesgos y recomendaciones que los pediatras debían conocer y transmitir a las familias en la consulta. Con el confinamiento y la pandemia actual aumentó el tiempo de pantalla y la exposición a determinados riesgos siendo esencial la promoción de la salud digital. Palabras clave: Salud digital; Uso problemático del smartphone; Uso problemático de internet; COVID-19. |
Abstract
|
In the last decade, multiple scientific articles have been published on the impact of the digital world and the risks it poses to childhood and adolescence. The scientific evidence was so overwhelming that in 2016 the American Academy of Pediatrics and, later, in 2017, the Canadian Pediatric Society published a review on the risks and recommendations that pediatricians should know and transmit to families in clinic. Given the confinement and current pandemic, screen time and exposure to certain risks has increased, and thus, the promotion of digital health is essential. Key words: Digital Health; Problematic smartphone use; Problematic Internet use; COVID-19. |
¿Qué es la salud digital?
La OMS(1) definió la salud como ausencia de enfermedad y completo bienestar a nivel físico, psicológico y social. Hay muchas definiciones posteriores de salud. Terris(2) en los años 80 suprimió de la definición la palabra “completo” por ser irreal e introdujo el término funcionalidad, dando cabida a la diversidad funcional. En la adolescencia además la salud sexual tiene una gran relevancia.
El mundo digital tiene riesgos y beneficios que repercuten en todas las esferas del individuo: a nivel físico, psicológico, social, sexual y funcional. Es decir, el uso inadecuado del mundo digital impacta sobre la salud a cualquier edad, especialmente en niños y adolescentes, al estar en desarrollo(3,4).
El mundo digital tiene riesgos y beneficios que repercuten en todas las esferas del individuo: a nivel físico, psicológico, social, sexual y funcional
La salud digital promueve un uso saludable, seguro, crítico y responsable de las Tecnologías de la Información y la Comunicación (TIC). Su objetivo fundamental es preventivo, promoviendo hábitos saludables. En pediatría es necesario que los padres sean conscientes del impacto sobre la salud de sus hijos y sean agentes activos en la educación digital a nivel familiar(3,4,5).
Entendemos como TIC a todas aquellas herramientas que nos permiten almacenar y compartir información. En la mayoría de los estudios se incluyen la televisión, tabletas, ordenadores y smartphones.
¿Cuáles son los riesgos digitales que afectan a la salud de niños y adolescentes?
Para entender los riesgos de las TIC hay que diferenciar dos etapas(3,4,5):
- En los menores de dos años. Es una etapa crucial en el desarrollo: el establecimiento del apego y del vínculo, el desarrollo de la psicomotricidad fina y gruesa, el inicio del lenguaje, el aprendizaje del control de las frustraciones y los tiempos. El uso de pantallas en esta edad de forma habitual interfiere directamente en el desarrollo psicosocial, en el sueño y aumenta el riesgo de obesidad al disminuir el tiempo de actividad física.
- En los preadolescentes y adolescentes. El riesgo más frecuente es el acceso a información inadecuada para la edad y el que entraña mayor riesgo es el ciberacoso, por la alta probabilidad de depresión grave y suicidio. Además, el abuso y conductas adictivas en Internet, los trastornos del sueño, el riesgo aumentado de obesidad y problemas atencionales que dificultan el rendimiento académico, en muchas ocasiones coexisten y está aumentando su prevalencia.
En los preadolescentes y adolescentes, el riesgo más frecuente es el acceso a información inadecuada para la edad y el que entraña mayor riesgo es el ciberacoso
El rol de los profesionales de la salud es fundamental en la prevención, educación para la salud de las familias y los pacientes, así como en la detección precoz y tratamiento de los riesgos.
¿Cuál era la situación antes del inicio de la pandemia por coronavirus?
En la última década se han publicado múltiples artículos científicos sobre el impacto del mundo digital y los riesgos en la infancia y adolescencia. La evidencia científica era tan abrumadora que en el año 2016 la Academia Americana de Pediatría(3) y, posteriormente, en el año 2017(4), la Sociedad Canadiense de Pediatría publicaron una revisión sobre los riesgos y recomendaciones que los pediatras debían conocer y transmitir a las familias en la consulta. Ambos artículos comparten mensajes comunes que es necesario destacar:
- Alertan de los riesgos desde edades tempranas, especialmente en los menores de dos años.
- Explican la importancia del juego tradicional para un adecuado neurodesarrollo y fomentar la interacción con otros niños y adultos.
- Desarrollan la necesidad de establecer límites digitales según edad en: tiempo de uso, tiempo de desconexión y lugares donde se utilizan los dispositivos.
- Refuerzan a los padres para ser el mejor ejemplo de sus hijos y los animan a realizar un “plan digital familiar”.
El “plan digital familiar” supone una revolución en la promoción de la salud digital, porque los padres, se convierten en agentes activos y modelos que los hijos imitarán
El “plan digital familiar” supone una revolución en la promoción de la salud digital, porque los padres en vez de ser agentes pasivos que establecen normas o no, se convierten en agentes activos y modelos que los hijos imitarán. Las TIC son algo en lo que hay que educar y los padres tienen que implicarse y ser ejemplo.
Se recomienda que los menores de dos años estén sin pantallas en el carrito o silla de paseo
La Academia Americana de Pediatría en su web dedicada a familias tiene una herramienta de ayuda para que los padres puedan crear su plan digital(6). Solicitan antes de entrar:
- Los apellidos de la familia, lo que invita a que los límites establecidos sean para todos, incluidos los padres.
- La edad del niño: los ítems que sugieren para reflexionar son específicos según la edad. Por ejemplo, alienta a que los menores de dos años estén sin pantallas en el carrito o silla de paseo.
Al entrar en el plan digital familiar se pueden seleccionar propuestas concretas o añadir aquellas que se estimen. Se agrupan en 8 puntos fundamentales: zonas libres de pantallas, horarios sin tecnología, restricciones para el uso de dispositivos, elegir y diversificar los medios que se consumen, mantener otras actividades esenciales para el niño fuera de las TIC, ciudadanía digital, seguridad, sueño y ejercicio(5).
Otro aspecto importante son los factores protectores. En los últimos años se publicaron varios artículos científicos para intentar identificar si existen factores de riesgo o protectores en el mal uso de las TIC. Aunque aún la evidencia es limitada hay factores que están relacionados: el tipo de personalidad, los estilos educativos de los padres, el sentirse integrado en el grupo de iguales, la autoestima, las aficiones, entre otros(7).
Salud digital y coronavirus
El síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2) ha infectado a más de 35 millones de personas en todo el mundo, con más de 1 millón de muertes registradas por la OMS(8) a fecha 12 de octubre de 2020.
En la fase inicial de la pandemia muchos países implantaron cierres (restricciones de población en general, incluida la obligatoriedad de permanecer y trabajar en casa). El objetivo fundamental del confinamiento era frenar la rápida propagación del virus. Esto fue fundamental para reducir la mortalidad, evitar que la sanidad se colapsase y ganar tiempo para establecer sistemas de respuesta ante una pandemia, para suprimir la transmisión después del confinamiento. Aunque los encierros fueron efectivos, han afectado sustancialmente la salud física y mental y han perjudicado la economía. El impacto de estos efectos es desigual, los países más afectados son aquellos que no pudieron utilizar el tiempo durante y después del confinamiento para establecer sistemas efectivos de control de la pandemia.
En ausencia de los medios adecuados para manejar la pandemia y sus impactos sociales, estos países se enfrentarán a continuas restricciones(9).
Los niños y adolescentes en general se han adaptado bien a la situación del coronavirus, aunque aún se desconocen las consecuencias a medio y largo plazo
Los niños y adolescentes en general se han adaptado bien a la situación, aunque aún se desconocen las consecuencias a medio y largo plazo. Lo que sí sabemos es que el impacto es desigual y que influyen múltiples factores, como: el afrontamiento de la situación por parte de los padres, la existencia o no de enfermedades mentales previas y el tipo de enfermedad, los estilos educativos de los padres, el estrés familiar que generó la situación, la existencia de maltrato intrafamiliar, etc.(10)
Entre el impacto psicosocial están: la ansiedad o coronofobia, aumento de los síntomas depresivos, empeoramiento de trastornos del neurodesarrollo y aumento de la violencia y del ocio en las pantallas
En los estudios publicados, el impacto psicosocial en la infancia fue(10,11,12):
- Ansiedad relacionada con el coronavirus, lo que se denomina de forma genérica “coronofobia”.
La sobreexposición relacionada con las noticias, los contagios, los fallecimientos, la propia enfermedad o el miedo al contagio. En este caso Internet ha tenido un papel relevante. - El aumento de síntomas depresivos.
- Empeoramiento de trastornos del neurodesarrollo como el TDAH o el TEA.
- Un incremento de los retos en Internet relacionados con conductas que puedan afectar a la salud o autolesiones.
- Aumento de la violencia extra e intrafamiliar y disminución o cierre de los sistemas de protección. La Fundación Anar(13) publicó un informe sobre las llamadas recibidas en su línea de ayuda a la infancia. El número total de llamadas registradas desde el 14 de marzo al 30 de mayo del 2020 fue de 3.807 de las cuales 1.573 fue por violencia grave. Para poder comparar, en todo el año 2018 se recibieron un total de 2.770 llamadas. De las 3.807, un 50% eran debidas a situaciones de violencia, la más frecuente violencia física 17,9%, seguida de violencia psicológica 12,7%. Respecto al maltrato e Internet: un 2,5% fue debido a ciberbullying, un 0,5% a grooming, un 0,1% a pornografía infantil y un 0,1% a otros tipos de ciberacoso.
- Mayor índice de sobrepeso y obesidad debido a la disminución de la actividad física y, por otro lado, al aumento de la cantidad de comida y a la ingesta de alimentos poco saludables.
- Mayor tiempo de ocio con las pantallas. Fundamentalmente para ver vídeos, redes sociales, búsqueda de información, juegos online, juegos de azar, videojuegos y acceso a pornografía.
Una encuesta online realizada por Empantallados(14) durante el confinamiento en España a un total de 300 padres y madres con niños menores de 18 años, arroja datos interesantes sobre el uso de pantallas durante el confinamiento. El 35% de los encuestados compraron un nuevo dispositivo, de los cuales el 49% para las clases online, el 29% por motivos laborales y un 20% para ocio.
Respecto al incremento del tiempo de ocio de pantalla fue de 1,6 horas (dedicando un total de 3,7 horas al día entre semana) en los menores de doce años y de casi 2 horas (empleando un total de 4,8 horas al día entre semana) en los mayores de 12 años. Si a este tiempo de ocio de pantalla le sumamos las horas escolares, el tiempo de pantalla es aún mayor.
La preocupación por el incremento del tiempo de pantalla en los niños y adolescentes hizo que diversas sociedades científicas y organismos internacionales como UNICEF(15) hicieran sus recomendaciones a las familias. También se publicó la guía de consenso sobre la prevención de riesgos en Internet y COVID(16) con los siguientes puntos:
Diversas sociedades han realizado recomendaciones a las familias para evitar el exceso de tiempo en las pantallas
- La importancia de establecer rutinas y horarios fijos.
- Fomentar la alimentación saludable, el ejercicio regular y las técnicas de relajación.
- La necesidad de potenciar el ocio familiar.
- Tiempo para estar solo.
- Autocontrolarse y regular el tiempo frente a la pantalla.
- Plan digital familiar e importancia del ejemplo.
- Instalar aplicaciones de bienestar digital que permiten medir el tiempo de pantalla, controlar horarios de conexión y desconexión tanto de los dispositivos como de aplicaciones.
- Usar herramientas técnicas analógicas como el reloj.
- Mantener contacto social (a través de Internet o por teléfono).
- Buscar ayuda si es necesario.
Es importante destacar que el papel de las TIC durante el confinamiento fue esencial al permitir y fomentar: las relaciones sociales, el teletrabajo, la atención médica, la educación, la formación, las compras de alimentos y el ocio. Esta necesidad también puso de manifiesto la brecha digital y las desigualdades sociales.
Las Tecnologías de la Información y la Comunicación tuvieron un papel beneficioso durante el confinamiento al ayudar a las relaciones sociales, permitir el teletrabajo, fomentar la implementación de la telemedicina y permitir el ocio
Conclusiones
- Las Tecnologías de la Información y la Comunicación tuvieron un papel beneficioso durante el confinamiento al ayudar a las relaciones sociales, permitir el teletrabajo, fomentar la implementación de la telemedicina y permitir el ocio.
- Hubo un incremento de los factores de riesgo por el aumento del uso de la tecnología en la adolescencia: ansiedad, trastorno del ánimo, maltrato extra e intrafamiliar.
- Aumento del tiempo en: uso de dispositivos, redes sociales, juegos en red, juegos de azar y pornografía durante el confinamiento.
- Es imprescindible la formación del pediatra en salud digital para una adecuada educación para la salud tanto de los adolescentes como de sus familias.
Bibliografía
- Official Records of the World Health Organization, Nº 2, p. 100. 1946. Disponible en: https://www.who.int/es/about/who-we-are/frequently-asked-questions.
- Gavidia V, Talavera M. La construcción del concepto de salud. Didáctica de las ciencias experimentales y sociales. 2012; 26. 161-175.
- American Academy of Pediatrics. Media and Young Minds. Pediatrics. 2016;138(5). Disponible en: https://pedia-trics.aappublications.org/content/138/5/e20162591.
- Canadian Paediatric Society, Digital Health Task Force. Screen time and young children: Promoting health and development in a digital world. Paediatr Child Health. 2017 Nov; 22(8): 461–468. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5823000/.
- Canadian Paediatric Society, Digital Health Task Force. Digital media: Promoting healthy screen use in school-aged children and adolescents. Paediatr Child Health. 2019;24(6):402-417. Disponible en: https://pubmed.ncbi.nlm.nih.gov/31528113/.
- American Academy of Pediatrics. Plan para el consumo mediático de su familia. Disponible en: https://www.healthychildren.org/Spanish/media/Paginas/default.aspx.
- Fischer-Grote L, Kothgassner OD, Felnhofer A, et al. Risk factors for problematic smartphone use in children and adolescents: a review of existing Literature. Neuropsychiatr 2019; 33:179–190. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/31493233.
- WHO Coronavirus Disease (COVID-19) Dashboard. Disponible en: https://covid19.who.int/.
- Alwan NA, Burguess RA, Ashworth S, Beale R, Bhadelia N, Bogaert D, et al. Scientific consensus on the COVID-19 pandemic: we need to act now. The Lancet. Published online October 14, 2020. Disponible en: https://doi.org/10.1016/S0140-6736(20)32153-X.
- Stavridou A, Stergiopoulou AA, Panagouli E, Mesiris G, Thirios A, Mougiakos T, et al. Psychosocial consequences of COVID -19 in children, adolescents and young adults: a systematic review. Psychiatry Clin Neurosci 2020 Aug 25;10.1111/pcn.13134. Disponible en: https://pubmed.ncbi.nlm.nih.gov/32881157/.
- Usher K, Bhullar N, Durkin J, Gyamfi N, Jackson D. Family violence and COVID-19: Increased vulnerability and reduced options for support. Int J Ment Health Nurs 2020 Aug;29(4):549-552. Disponible en: https://pubmed.ncbi.nlm.nih.gov/32314526/.
- Ferreira Deslandes S, Coutinho T. The intensive use of the Internet by children and adolescents in the context of COVID-19 and the risks for self-inflicted violence. Ciênc. saúde coletiva; 2020 (1). Disponible en: https://doi.org/10.1590/1413-81232020256.1.11472020.
- Fundación ANAR. Comparecencia de la Fundación ANAR ante la comisión para la reconstrucción social y económica del Congreso de los Diputados con objeto de informar sobre los efectos del confinamiento sobre los menores de edad en España. 2020. Disponible en: https://www.anar.org/wp-content/uploads/2020/05/Comparecencia-de-ANAR-en-el-Congreso-29-05-2020-4.pdf.
- Empantallados. El impacto de las pantallas en la vida familiar durante el confinamiento. 2020.Disponible en: https://empantallados.com/covid19.
- UNICEF. How to keep your child safe online while stuck at home during the COVID-19 outbreak. Disponible en: https://www.unicef.org/coronavirus/keep-your-child-safe-online-at-home-covid-19.
- Király O, Potenza MN, Steing DJ. Preventing problematic Internet use during the COVID-19 pandemic: Consensus guidance. Compr Psychiatry. 2020 Jul; 100: 152180. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7215166/.
En tiempos del COVID-19 VII Curso telemático de la Sociedad Española de Medicina de la Adolescencia (SEMA)
En tiempos del COVID-19
VII Curso telemático de la Sociedad Española de Medicina de la Adolescencia (SEMA)

Mª Inés Hidalgo Vicario
Pediatra. Doctora en Medicina. Acreditada en Medicina de la Adolescencia. Presidente de la SEMA. Directora de Adolescere.
Adolescere 2020; VIII (3): 3-4
Desde primeros de marzo de este año 2020, estamos sufriendo una terrible pandemia por el COVID-19, ello ha condicionado una grave crisis sanitaria, social y económica tanto nacional como a nivel mundial.
La Junta Directiva de la Sociedad Española de Medicina de la Adolescencia (SEMA) siguiendo las recomendaciones de Salud Pública y de diversos organismos internacionales relacionados con la Salud y por responsabilidad institucional, tomó la decisión de posponer su XXV Congreso Nacional, que se iba a celebrar presencialmente en Pamplona el pasado marzo 2020, hasta los días 28 y 29 de mayo 2021; dada la incertidumbre actual sobre la evolución de la pandemia, cuando se acerquen esas fechas, se darán más detalles sobre su formato. Nuestro Curso bianual que se alterna desde hace años con los Congresos, y correspondía realizarse en el año 2021 (años impares), fue adelantado, para ofrecer a los asociados una actividad durante el presente año, así como por la actualidad de su temática.
Los pasados días 7 y 8 de octubre de 2020, se celebró de forma virtual, telemática, el VII Curso de la SEMA. Salud Integral en la adolescencia con el título: Adolescencia y COVID-19 lo que el pediatra debe saber.
La adolescencia, como sabemos, es el periodo de la vida en que se produce el desarrollo global de la persona y aunque es la época de las segundas oportunidades, conlleva también muchos riesgos y peligros. El adolescente necesita el apoyo de los adultos, pero con frecuencia sus demandas de ayuda están enmascaradas por una conducta agresiva, de introversión o diferentes formas de expresión que condicionan respuestas hostiles en el entorno, incluyendo la falta de atención por los profesionales sanitarios. Esta dificultad de comunicación entre adultos y adolescentes conlleva que las principales causas de morbilidad y mortalidad, que en su mayoría son prevenibles, no reciban la respuesta adecuada.
Ser adolescente es difícil y con la enfermedad COVID-19 lo es más; en la situación actual se pueden sentir tristes, ansiosos, deprimidos y decepcionados. Los profesionales debemos trasmitirles que no están solos y que es necesario que sigan cuidando su salud física y psicosocial.
Los adolescentes, dadas sus peculiaridades socioculturales, juegan un papel primordial en una enfermedad de transmisión fundamentalmente respiratoria. Sus comportamientos suelen ser en grupo, muchas veces liderados por otros adolescentes influyentes, son muy sensibles a la presión de las redes mediáticas; en relación con el COVID-19 con distintas percepciones de riesgo individual y también de responsabilidad colectiva.
Es crucial conocer en profundidad esta etapa de la vida, los efectos y trastornos de la infección por COVID-19 así como de las medidas usadas para detener su expansión: problemas psicológicos, de relación y adicción, diferentes trastornos clínicos (respiratorios, neurológicos, dermatológicos, con el sueño…) e incluso preventivos con una disminución importante de las coberturas vacunales. Todos estos aspectos han sido abordados durante este encuentro online.
Los objetivos del Curso han sido en primer lugar, ser un punto de encuentro virtual de pediatras y otros profesionales de diferentes disciplinas, para compartir experiencias y conocimientos, buscando respuestas a las múltiples dudas sobre el COVID 19 que se nos plantean en la práctica diaria. En segundo lugar, que los profesionales adquieran habilidades para poder abordarlos con eficacia y acierto y, por último, sensibilizar y mantener el interés de los profesionales sanitarios y de la sociedad en general por esta etapa de la vida.
El programa del Curso ha sido eminentemente práctico y se estructuró de la siguiente manera:
Día 7, por la tarde:
- Primera Sesión de Actualización donde se abordó:
Salud digital en tiempos de coronavirus ¿qué cambió? (M.A. Salmerón Ruiz)
El sueño y sus problemas ¿cómo abordarlos? (G. Pin Arboledas)
Salud mental ¿cómo actuar? (P. Sánchez Masqueraque)
- Sesión Casos Clínicos:
Problemas Nutricionales (J.M. Moreno Villares)
Urgencias: dolor abdominal y fiebre (M.J. Martín Díaz)
Problemas dermatológicos (D. Andina Martínez)
Día 8, por la tarde:
- Segunda Sesión de Actualización:
Disminución de las vacunaciones. Aspectos a tener en cuenta (F. Moraga Llop)
Salud sexual y reproductiva (M.J. Rodríguez Jiménez)
Violencia, abuso y maltrato (C. Imaz Roncero)
- Sesión Casos Clínicos:
Problemas respiratorios (M. Zafra Anta)
Problemas neurológicos (V. Soto Insuga)
Cuidados paliativos (I. Noriega Echevarría)
Todas las sesiones mantuvieron el horario previsto, fueron seguidas con gran interés y participación de los inscritos y cabe destacar la alta calidad científica de los ponentes.
Se inscribieron casi 400 profesionales sanitarios, de España, Europa, y Sudamérica, con una alta participación de médicos residentes. La evaluación del Curso ha sido muy positiva; se solicitó la Acreditación de la Comisión Nacional de Formación Continuada del Sistema Nacional de Salud. Deseo dar las gracias a los ponentes, participantes, laboratorios farmacéuticos y a todos los que de alguna forma han contribuido a su éxito.
Para conseguir los créditos del Curso será necesario además de la conexión los días del evento, realizar un test de evaluación final y la encuesta de satisfacción, disponibles en la página web de la SEMA. El plazo para realizarlo será de 15 días tras finalizar el Curso. Los Diplomas de Acreditación se enviarán posteriormente en PDF por correo electrónico.
Todas las presentaciones del Curso estarán disponibles en la plataforma desde el día 15 octubre al 8 de noviembre donde se puede entrar con la misma clave y contraseña. Posteriormente estarán disponibles a través de la Sociedad.Todos los resúmenes de las ponencias se publican en este número de Adolescere. Igualmente se encuentran disponibles a través de la página Web de la Sociedad www.adolescenciasema.org
Para finalizar, deciros que estamos de ¡Enhorabuena!, la Sociedad acaba de publicar la 3ª edición del libro Medicina de la Adolescencia. Atención integral que mejora considerablemente la edición previa con 158 capítulos y 17 anexos; en la actualidad no existe otro libro de similares características en nuestro país. Han participado diferentes autores españoles, así como de otros países de Europa, América Central, del sur y de EE.UU. especialistas cada uno sus respectivas materias, que han sabido plasmar sus conocimientos y conferir pluralidad y diversidad al conjunto de la obra.
Por último, en la situación actual, hasta que dispongamos de la vacuna frente al COVID-19, es necesario el uso de medidas de contención eficaces, cuya responsabilidad en muchos casos está en manos de las Administraciones Sanitarias, pero también es responsabilidad y esfuerzo de todos los ciudadanos. Mucho ánimo a todos y a seguir cuidándose.