Comunicaciones Orales y Posters 2016 nº2
Comunicaciones Orales y Posters 2016 nº2
COMUNICACIONES PRESENTADAS EN EL XXIII CONGRESO DE LA SOCIEDAD ESPAÑOLA DE
MEDICINA DE LA ADOLESCENCIA (SEMA)
COMUNICACIONES PREMIADAS
1er PREMIO
MALTRATO Y ACOSO EN ADOLESCENTES DE 13 A 18 AÑOS EN LA PROVINCIA DE VALLADOLID
Fierro Urturi A., Alfaro González M., Vázquez Fernández M.; Rodríguez Molinero L. CS La Flecha, Hospital Medina del Campo, CS Arturo Eyries y CS Casa del Barco. Valladolid.
Introducción y Objetivos: En el presente artículo se muestran las características más relevantes del maltrato y acoso en adolescentes escolarizados de 13 a 18 años de la provincia de Valladolid. Material y métodos: Estudio transversal descriptivo mediante encuesta anónima a una muestra de 2412 escolares de 13 a 18 años, en el curso académico 2011-12. La selección de alumnos se realizó mediante muestreo bietápico por conglomerados. Resultados: Declaran que se han sentido maltratados psicológicamente el 23,5% de los adolescentes encuestados. Un 14,4% de los adolescentes declaran haber sido maltratados físicamente. Declaran que han sufrido acoso sexual el 6,6%, siendo significativo (p<0,001) el mayor porcentaje de chicas (8,6%) vs chicos (4,7%). El 10,8% de los adolescentes que declaran haber sido maltratados, desconocen el motivo. Un 4,7% no recurren a nadie para buscar ayuda. Conclusiones: El maltrato y acoso en todas sus vertientes (física, psicológica y sexual) es un problema muy generalizado, tanto en el colegio como en el domicilio familiar. El perfil de víctima y agresor está dominado por el varón, mientras que la víctima sexual suele ser la mujer. La mayoría desconocen el motivo y muchos no recurren a nadie. Es importante planificar intervenciones educativas para evitar graves consecuencias.
2º PREMIO
EL CÁNCER EN ADOLESCENTES. PECULIARIDADES Y RETOS DE SU ATENCIÓN EN UN HOSPITAL TERCIARIO
Bruña Vara J.(1), Echebarria Barona A.(1), Adán Pedroso R.(1), Rodríguez Tejedor S.(2), Astigarraga Aguirre, (I). 1. Unidad de Oncología Pediátrica. Servicio de Pediatría. Hospital Universitario Cruces. Barakaldo. Bizkaia 2. Servicio de Documentación. Hospital Universitario Cruces. Barakaldo. Bizkaia.
Introducción: La atención a los adolescentes con cáncer es compleja por la edad y heterogeneidad de las neoplasias. En 2015 el Ministerio de Sanidad ha establecido los estándares y recomendaciones de atención. Objetivo: Revisar la atención a los adolescentes con cáncer diagnosticados en un hospital terciario. Material y métodos: Revisión de características epidemiológicas, clínicas y evolutivas de pacientes oncológicos diagnosticados entre los 14 y 18 años en los últimos 5 años. Análisis de los servicios médicos y quirúrgicos implicados en el diagnóstico inicial y seguimiento. Estudio retrospectivo y descriptivo de los ingresos identificados por Servicio de Documentación. Resultados: Se revisan 29 pacientes, (12 Hombres/ 17 Mujeres). Edad al diagnóstico: 14:12, 15:12,16:3, 17:1. Tipos más frecuentes: leucemias 6, linfomas de Hodgkin 5, cerebrales 10 y otros 8. Todos fueron atendidos en Oncología Pediátrica salvo 5 intervenidos quirúrgicamente (3 tumores hipofisarios,1 condrosarcoma, 1 E.Hodgkin), sólo uno precisó quimioterapia. Conclusiones: El 82% de los adolescentes con cáncer se tratan en la unidad de oncología pediátrica y reciben atención multidisciplinar. Predominan las neoplasias hematológicas y cerebrales y se utilizan protocolos pediátricos según recomendaciones nacionales e internacionales.
COMPORTAMIENTO DE LA MORTALIDAD EN LA ADOLESCENCIA
León Reyes,S., Lainé Gómez D., Cruz Sánchez F.,. Hospital Juan Manuel Marquez. La Habana. Cuba.
Resumen: Con el objetivo de analizar el comportamiento de la mortalidad en los adolescentes que recibieron atención en el Hospital Pediátrico Docente Juan Manuel Márquez, en el quinquenio 2009- 2013, se realizó una investigación descriptiva y retrospectiva de corte longitudinal, el Universo comprendió al total de adolescentes de 10-18 años egresados en el quinquenio investigado y constituido por los 95 adolescentes fallecidos en el período. Método: Las fuentes de información fueron los Registros del Movimiento Hospitalario, Historias Clínicas de los fallecidos e informes de Anatomía Patológica; las variables analizadas fueron: Egreso, edad, sexo, procedencia, causa del fallecimiento y año de ocurrencia. Conclusiones: La tasa de fallecidos en el periodo analizado fue inferior a 1/100 egresos; predominó el grupo de 15 -18 años, el sexo masculino y la procedencia de La Habana. Los tumores y enfermedades malignas del sistema hemolinfopoyético, ocasionaron casi la mitad de los fallecimientos, siguiendo las causas de lesiones no intencionales o accidentes.
EMBARAZO EN ADOLESCENTES: FACTORES DE RIESGO
Palomino L., Garriga L., Arévalo A., Cabrero M. ,Cortés C. Hospital Universitario Niño Jesús. Madrid.
Introducción y objetivos: Debido a la repercusión que tiene el embarazo en las adolescentes, consideramos fundamental detectar los factores de riesgo más importantes a los que se asocia actualmente. Material y métodos: Se ha realizado un estudio descriptivo retrospectivo de los diagnósticos de embarazo en un Hospital infantil terciario de la Comunidad de Madrid en los últimos 10 años (2005-2015). Se recogieron los siguientes datos: antecedentes personales y psiquiátricos, consumo de drogas, ambiente familiar, fracaso escolar y país de origen. Del ámbito sexual: embarazos previos y en los 6 años posteriores, relaciones de riesgo y proporción de IVE (Interrupción voluntaria del embarazo). Resultados: Se diagnosticaron 18 casos con una mediana y una moda de edad de 15 años. 13 embarazos finalizaron en IVE. Los factores de riesgo más frecuentes fueron: ambiente familiar conflictivo (17 chicas) y patología psiquiátrica (trastornos de la alimentación, del comportamiento y depresión) (11 adolescentes). 2 casos tuvieron embarazos previos, 9 chicas volvieron a quedar embarazadas en los 6 años posteriores y 5 pacientes requirieron anticoncepción de emergencia por otras relaciones sexuales sin protección. Conclusión: Los resultados sugieren el ambiente familiar conflictivo y tener una patología psiquiátrica de base como los principales factores de riesgo. Se observa una deficiente prevención primaria en pacientes con embarazos previos.
INTERVENCIÓN EDUCATIVA PARA ELEVAR EL NIVEL DE CONOCIMIENTO EN LOS ADOLESCENTES VARONES SOBRE LA AUTOEXPLORACIÓN TESTICULAR Y LA PREVENCIÓN DEL CÁNCER DE TESTÍCULO
Martínez Villares A R. Policlínico Carlos M. Portuondo. Miembro Grupo Prov. Atención Al Programa en la Prov. Habana. Cuba.
Resumen: Los tumores en los testículos son raros en la infancia. La incidencia es de 0. 5% -2 % / 100.000 niños y representan el 1% – 2 % de todos los tumores pediátricos. El mayor porcentaje son benignos, cuando manifiesta su malignidad, es el cáncer más frecuente en los hombres entre los 15 y 35 años de edad. En la mayoría de los casos se presentan como un aumento de volumen observado por el paciente o su familia. El auto examen de los testículos, es un método sencillo que les permite a los varones examinarlos a fin de asegurarse de que no existen bultos, ni protuberancias inusuales, que suelen ser el primer indicio de un cáncer del testículo. Igual que la auto-exploración de las mamas en las mujeres, es un simple examen que solo dura minutos y puede detectar un crecimiento anormal en los testículos y debe realizarse todos los meses y comenzar en la adolescencia. Se realizó un estudio experimental (antes y después) para evaluar una intervención educativa, con el objetivo de promover conocimientos acerca de la utilidad de la auto exploración de los testículos para el diagnóstico temprano y la prevención del cáncer en un grupo de adolescentes varones. La implementación de la intervención educativa basada en un enfoque participativo logró incrementar el nivel de conocimiento de estos adolescentes.
UNA MIRADA AL MALTRATO INFANTIL, POR LOS ADOLESCENTES Y SUS PADRES
Saura Hernandez IM, Paz Figueroa M . Policlínico Carlos M. Portuondo. Marianao. Miembro Grupo Prov. Atención Al Programa en la Prov. Habana.
Resumen: El maltrato infantil se define como aquellas acciones cometidas contra el desarrollo físico, cognitivo y emocional del niño y el adolescente, ejecutadas por personas, instituciones o la sociedad, constituyendo un problema de salud mundial, por lo que el conocimiento sobre este tema facilita la planificación de estrategias de intervención y prevención. Objetivo: Determinar la percepción sobre el maltrato infantil que poseen los adolescentes y padres de un área de salud. Método: Se realizó un estudio observacional, descriptivo de corte transversal desde el 1º de Diciembre del 2012 hasta el 28 de Febrero del 2013. Se aplicó un cuestionario a los adolescentes y padres seleccionados mediante muestreo no probabilístico por conveniencia de acuerdo a criterios de inclusión y exclusión valorándose: percepción sobre maltrato infantil, manifestaciones de violencia, antecedentes de maltrato y la presencia de violencia intrafamiliar. Para evaluar la asociación entre variables cualitativas se aplicó el Chi cuadrado, considerando una significación estadística de p < 0,05. Resultados: De los adolescentes encuestados el 67.3% consideró haber sido maltratado mientras que el 68.6% de los padres considera no maltratar a sus hijos
(X2) =10p=<0.001. Los golpes, gritos y amenazas con el 72.0% para los adolescentes y el 69.3% para los padres fueron las manifestaciones de violencia mayormente reportadas. El 68.6% de los adolescentes y 56.0% de los padres reconocen la no existencia de violencia intrafamiliar. Conclusiones: La mayoría de los adolescentes encuestados percibió haber sido maltratado independientemente de no señalar violencia intrafamiliar.
ADOLESCENTE CON CÁNCER TESTICULAR
Hernández de Bonis, A. Ara Montojo, MF. Fernández Fraga, P. Taracena Cuerda, M. Hidalgo Vicario, MI. Hospital Universitario infantil La Paz. Centro Salud Barrio del Pilar. Madrid.
Introducción:Presentamos un tumor testicular en adolescente con antecedente de criptorquidia. Se destaca la importancia de la detección y tratamiento temprano, así como su seguimiento para evitar complicaciones. Caso clínico: Varón 10 años que en el control periódico de salud no se palpan ambos testículos en escroto. AP: criptorquidia bilateral al nacimiento con descenso espontáneo teste derecho a los 15 días de vida. Orquidopexia testícular izquierda a los 3 años (tratamiento hormonal previo) con mal pronóstico de fertilidad. AF: padre criptorquidia precisó tratamiento. A los 10 años, tras ascenso teste derecho se realizó orquidopexia y un año después extirpación del izdo (ecografía testículo atrófico, en conducto inguinal, con signos de degeneración). La biopsia postorquidectomía izda: tumor localizado de células de Sertoli hialinizante intratubular. Se descartó S. Peutz –Jeghers y Complejo Carney (ausencia mutaciones del gen PRKARIA). Prótesis izquierda 17 años. Actualmente 18 años, asintomático física y psicológicamente, buena evolución ecográfica y marcadores tumorales. Discusión: La detección de testículos no descendidos para los 6 meses en RN y 12 meses en prematuros, es indicación de derivar a Urología/Cirugía pediátrica para descender testículo viable a escroto o extirpación si no lo es. Complicaciones posibles: hernia inguinal, subfertilidad, torsión y cáncer testicular. Se recomienda tratamiento quirúrgico antes de los dos años de edad. Si se detecta posteriormente, el tratamiento no debe retrasarse más de seis meses. Es necesario seguimiento estrecho hasta la pubertad de las criptorquidias intervenidas. El tumor de células de Sertoli procede del estroma testicular es poco frecuente y puede asociarse a otras patologías.
ASOCIACIONES ENTRE LA OBESIDAD DEL ADOLESCENTE Y LAS CREENCIAS ALIMENTARIAS CULTURALES y LOCUS DE CONTROL MATERNO
Abajo del Rincón, H.A., Pitti C.T., González-Leandro P., Bethencourt J.M. Peñate, W. Santa Cruz de Tenerife.
La obesidad, epidemia del siglo XXI no infecciosa más importante, debería de ser abordada multidisciplinarmente. Uno de cada tres adolescentes obesos persistirá en la adultez. La modificación de la conducta en el adolescente obeso podría incluir una valoración de la conducta de su cuidador principal en la familia, su madre, concretamente sus creencias alimentarias y locus de control, es decir, la expectativa que tienen ellas respecto a quien es el responsable de sus acciones. Estudio ex post facto con 84 adolescentes entre 10 y 14 años, de los cuales presentan normopeso 40 y no normopeso 44 (20 sobrepeso y 24 obesidad), en Santa Cruz de Tenerife. Se han usado como instrumentos el LUCAD (locus de control materno) y el DBS (escala de creencias alimentarias). Los resultados muestran que si hay diferencias significativas en los tres grupos respecto al locus de control interno materno y la obesidad en el adolescente pero no hay diferencias en las creencias culturales alimentarias, aunque todos los grupos puntúan alto. Conclusiones: Debería de crearse una herramienta más discriminativa para medir las creencias alimentarias culturales, y en el tratamiento de la obesidad incluir habilidades psicológicas para promover modificaciones conductuales en el locus de control materno.
CARACTERIZACIÓN DEL
HIJO DE MADRE ADOLESCENTE. 2010-2012
Alonso Uría, RM, Rodríguez Alonso, B., Borges Navarro, M. Uranga Piña, R., Cruz Sánchez, F. La Habana. Cuba.
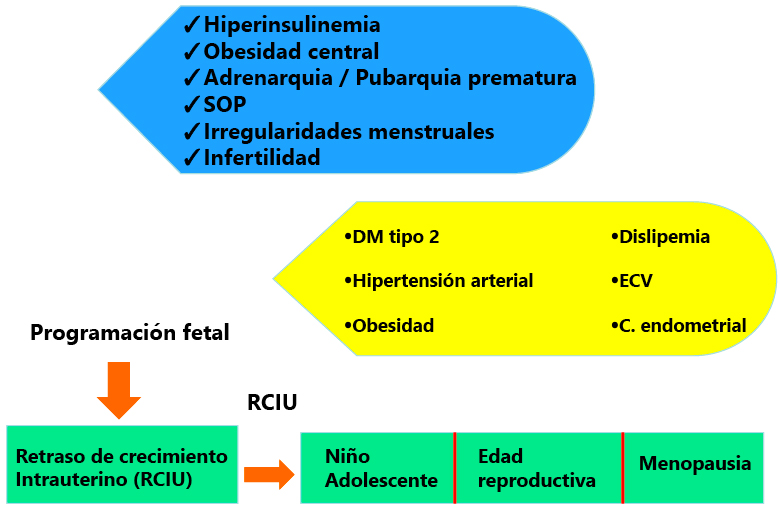
Introducción: El embarazo en la adolescencia continúa incrementando su incidencia en la población cubana, así como el riesgo que puede proporcionar a los hijos/as durante su primer año de vida. Objetivos: caracterizar la morbilidad de los lactantes hijos de madres adolescentes, y su relación con aspectos biológicos y sociales presentes en estas madres durante el período 2010-2012. Método: Se realizó estudio observacional, prospectivo, descriptivo, de serie de casos, con universo de 312 hijos/as de madres adolescentes. Las variables estudiadas en las madres: edad, escolaridad, ocupación, y en los hijos/as causas y valoración nutricional al ingreso, edad del destete, entre otras. Resultados: Hubo aumento de los ingresos por años, el 69.8% de las madres se encontraban en adolescencia tardía, predominando las amas de casa con escolaridad secundaria. El 40.0% de los lactantes estaban entre 7-9 meses, existe elevada asociación del bajo peso con la malnutrición por defecto. La infección respiratoria aguda fue la causa más frecuente de hospitalización (34.6%), ocurrió destete precoz entre 1-3 meses en el 52.8%. Conclusiones: Las madres adolescentes tienden a destetar a sus hijos en los primeros tres meses de la vida, con mayor incidencia de enfermedades durante su primer año, siendo la infección respiratoria la de mayor prevalencia.
IMAGEN NUMULAR EN TÓRAX DE ADOLESCENTE
Galbis Soto, S.1;; Aguilar Flores, R.2 ; Bachiller Luque, R.2 Eiros Bouza, J.M.1 (1) Servicio de Pediatría, Hospital Clínico Universitario de Valladolid. (2) Centro de Salud Pilarica. Valladolid.
Introducción: La tuberculosis es uno de los problemas sanitarios del mundo. La presencia de cavernas tuberculosas no es frecuente en la edad pediátrica. Caso Clínico: Niña de 13 años, sin antecedentes de interés, de nivel socioeconómico medio-alto que consulta en Atención Primaria por febrícula, tos leve y astenia de quince días de evolución. No refería contacto con animales ni viajes. Valorada previamente en el Servicio de Urgencias hospitalario es diagnosticada de neumonía numular pulmón izquierdo y pautado tratamiento con amoxicilina-clavulánico, sin lograr mejoría clínica ni radiológica. En Atención Primaria se realiza una tuberculina con resultado de 16 mm. El estudio microbiológico confirmó la presencia de bacilos ácido alcohol resistentes, PCR positivo para Mycobacterium tuberculosis y cultivo con presencia de Mycobacterium tuberculosissensible a fármacos antituberculosos. Se realiza un estudio analítico y serológico completo que resultó negativo. En el estudio de contactos se detectó una tuberculosis activa en la madre y su pareja. Tras el tratamiento estándar durante 6 meses se logra normalización clínica, radiológica y microbiológica. Discusión: Las manifestaciones radiológicas de la tuberculosis en el niño son muy variables, no existiendo ninguna lesión patognomónica. Las formas cavitadas son raras en el niño, siendo más frecuentes en inmunodeprimidos o en adolescentes.
CONOCIMIENTOS, ACTITUDES Y PRÁCTICAS DE LOS ADOLESCENTES SOBRE LA TUBERCULOSIS. CUBA 2009-2013
Alonso Uría, R.M. Cruz Sánchez, F. Rodríguez Alonso, B., Chalgub Moreno, A.M. La Habana. Cuba
Introducción: La tuberculosis constituye una enfermedad reemergente. En Cuba no constituye un problema de salud, y ha sido escogida por la Organización Mundial de la Salud para trabajar en su eliminación a través de un proyecto internacional. Objetivo: Determinar conocimientos, aptitudes y prácticas de los/as adolescentes sobre la tuberculosis en la etapa final de la aplicación de la estrategia de Comunicación Social. Método: Estudio analítico, cuasi-experimental de intervención, con pretest y post test (antes y después de la intervención). Las encuestas se aplicaron aleatoriamente, según estratificación de riesgo al inicio del proyecto, en todo el país. Resultados: La mayoría conceptualiza la enfermedad como respiratoria y transmisible, de transmisión aérea, aunque un número no despreciable la continua asociando a la transmisión digestiva. Síntomas y signos más frecuentes: reportados fueron tos, expectoración, y esputos hemoptoicos. Como grupos más vulnerables identificados son alcohólicos, fumadores, diabéticos y ancianos. El VIH/sida fue identificado como grupo riesgo. El 79% sabe prevenirla y el 87.4% sabe que está expuesto a enfermarse. El 99.9% saben tomar las medidas para no contagiar al resto. Conclusiones: Se observa mejoría en el conocimiento, actitudes y prácticas en los ítems evaluados, con relación al año 2009 lo que evidencia efectividad en la estrategia de comunicación.
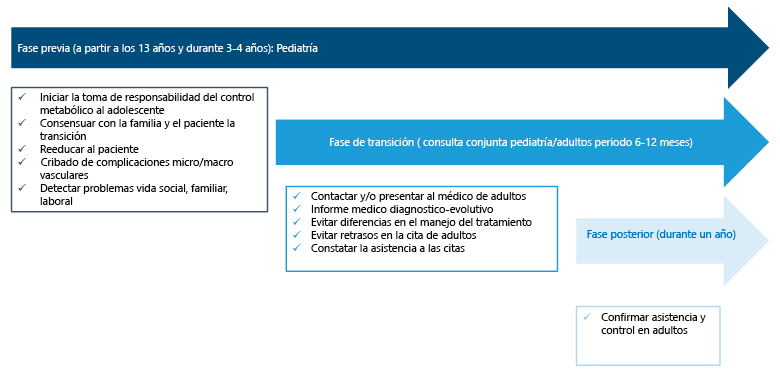
DIABETES EN LA CONSULTA DE TRANSICIÓN
Morales Tirado A.; Rivas Mercado C.M.; Osuna Marco M.; Chinchilla Langeber, S.; Ceñal González-Fierro, MJ.. Hospital Universitario de Móstoles. Madrid.
Introducción y objetivos: El cambio de la infancia a la vida adulta o adolescencia es un periodo complicado para los pacientes con enfermedad crónica. Un número significativo no acudía a revisión al ser trasferidos a la unidad de adultos. Analizamos los cambios al crear una Consulta de Transición (C.T.). Métodos: Revisión de historias clínicas de diabéticos que han acudido a la C.T. entre octubre 2014-diciembre 2015. Resultados: Acudieron 14 pacientes diabéticos (57.1% mujeres). Edad al debut <5 años 3 niños, entre 5-10 años 6 niños, >10 años 5 niños. Edad al acudir a la C.T entre 19 y 30 años. Tras la primera cita conjunta, 11 pacientes fueron derivados a adultos, de los cuales 10 han asistido ya a este nuevo ámbito (90.9%). Los otros 3 continúan seguimiento en la C.T. La HbA1C media fue 8,23% antes y 7,97% después. No ha habido descompensaciones. Conclusiones 1) Los pacientes con DM1 acuden durante un tiempo prolongado a Endocrinología Infantil, mostrando desconfianza al derivarlos a adultos. 2) La integración de los médicos y la enfermería de infantil y adultos en la C.T. ha favorecido su adaptación aumentando la asistencia posterior a la Consulta de adultos.
EDUCACIÓN AFECTIVO Y SEXUAL EN EL ADOLESCENTE CON DISCAPACIDAD INTELECTUAL
García Jiménez ML, Pérez Curiel MJ. Hospital Universitario Pio el Rio-Hortega. Valladolid.
Introducción: El desarrollo físico y sexual durante la adolescencia de los discapacitados intelectuales corresponde a su edad biológica y es independiente de los factores intelectuales. Pero la adolescencia supone cambios a nivel psicológico también, que si ya de por sí plantea problemas a los jóvenes, con más razón a los discapacitados intelectuales. Luego van a presentar dificultades para alcanzar la madurez psíquica y eso va a condicionar la satisfacción de las necesidades afectivas y sexuales. Objetivo: Describir las dificultades del adolescente con discapacidad intelectual y la forma de llevar a cabo la educación afectiva y sexual en ellos. Métodos: Revisión y lectura crítica de literatura especializada, protocolos y guías de práctica clínica existentes referentes al tema. Resultados y conclusiones: Las personas tienen derecho a decidir sobre su propia vida sexual de forma responsable y con ética del consentimiento. Las personas con discapacidad tienen limitaciones y por ello hemos de ayudarlas sin olvidar deben tener un rol esencial en la toma de decisiones. Para realizar educación afectiva y sexual es importante una actitud herotofílica, profesional, tolerante y ética.
EL DILEMA DEL DIAGNÓSTICO DIFERENCIAL EN LOS VÓMITOS CÍCLICOS
Sevillano Benito I, Gómez Sánchez S, Geijo Uribe S, Mongil López B, Marugán de Miguelsanz JM. Hospital Clinico Universitario. Valladolid.
Introducción: El síndrome de vómitos cíclicos es un trastorno funcional: vómitos recurrentes, explosivos e inexplicables, con intervalos de normalidad; tras adecuada valoración, no se encuentra causa orgánica.
Caso clínico: Varón de 11 años y 10 meses que vive en una familia desestructurada y tiene un síndrome alcohólico fetal. Presenta vómitos repetidos desde los 5 años. Múltiples ingresos pediátricos con pruebas complementarias normales (hemograma, bioquímica, hormonas, endoscopia, ph-metría, tránsito, RMN cerebral y abdominal, Holter, ecocardiograma y ecografía). Así se considera como psicógeno y es tratado con aripiprazol y clonazepam, sin mejoría. Se ingresa en paidopsiquiatría con ánimo depresivo; tras un mes persisten dolores epigástricos y vómitos hemáticos, por lo que se repiten exploraciones complementarias: alcalosis metabólica hipoclorémica con hipokaliemia y endoscopia digestiva alta con esofagitis moderada-grave y probable hernia hiatal. PH-metría compatible con reflujo gastroesofágico grave. Tratado con omeprazol, cesan vómitos y abdominalgia. Discusión: Se trata de un caso de difícil diagnóstico diferencial. Es importante replantearse el diagnóstico ante cuadros con escasa mejoría clínica o ante un empeoramiento. El diagnóstico psiquiátrico suele ser de exclusión, tras descartar el resto de patologías médicas.
FUNCIONAMIENTO FAMILIAR DE ADOLESCENTES CON LINFOMA NO HODKING
Corvea Trujillo Y. La Habana. Cuba.
Resumen: Uno de los eventos más estresantes que puede vivenciar la familia en su ciclo vital, lo constituye el diagnóstico de una enfermedad oncológica de un hijo, ya que el mismo produce un impacto socioemocional significativo en toda la familia. De ahí que el presente estudio de carácter exploratorio–descriptivo, utilizó el método de investigación cualitativa de estudio de casos múltiples y tuvo como objetivo general evaluar el funcionamiento en familias con hijos adolescentes con linfoma no Hodgkin del Policlínico Hermanos Cruz de Pinar del Río. Para el cumplimiento del mismo se utilizaron las siguientes técnicas: entrevista semiestructurada, escala de satisfacción familiar, curva de la vida y el test de funcionamiento familiar. La observación participante estuvo presente durante todo el proceso de investigación. Entre los principales resultados se encontró que la estructura de las familias estudiadas se caracterizó por la presencia de roles parentales y psicoemocionales disfuncionales, jerarquías y límites rígidos, la existencia de liderazgos únicos, emocionales, sobreprotectores y permisivos. La dinámica familiar presentó un carácter disfuncional caracterizado por la presencia de relaciones familiares dañinas como las relaciones fusionadas y de apego, la presencia de un sistema emocional con predominio de emociones negativas como el miedo, la ansiedad y la incertidumbre, la presencia de estilos comunicativos con un carácter unidireccional, además de una baja adaptabilidad ante la presencia en el sistema familiar de un hijo con una enfermedad oncológica. La presencia de elementos disfuncionales de la estructura subyacente de estas familias favoreció la disfuncionalidad en su dinámica y en general en su funcionamiento.
HÍGADO GRASO EN LA ADOLESCENCIA
Fernández Fraga, P. Ara Montojo, MF. Hernández de Bonis, A. Rimbau Serrano, I. Hidalgo Vicario MI. Hospital Universitario infantil La Paz. Centro Salud Barrio del Pilar. Madrid.
Introducción: Se presenta un adolescente con hígado graso y se expone la clínica inicial, el diagnóstico diferencial así como el diagnóstico, tratamiento y evolución. Caso clínico: Varón de 15 años que acude por sensación de plenitud, mal sabor de boca, náuseas y opresión torácica con dificultad respiratoria tras realizar comidas fuertes, de 6 meses de evolución. AP: no consumo de tóxicos ni fármacos con alimentación normal. AP: tía diabétes tipo I. Exploración: BEG, adecuado desarrollo ponderoestatural. Abdomen blando, sin visceromegalias. Tanner V. Resto normal. ECO abdominal: aumento generalizado de la ecogenicidad del parénquima hepático sugestivo de “Hígado graso”. Tras resultado, comentan que el padre fue diagnosticado de hígado graso de adulto sin repercusión clínica. Analítica:Hemograma, Alfa1antitripsina, función hepática, metabolismo Fe y cobre, hormonas tiroideas y proteinograma normales. Serología virus hepatotropos negativa. Colesterol 114 mg/dL, c-HDL 70 mg/dL, c-LDL 18 mg/dl, Triglicéridos 27 mg/d. ApoA1 177 y ApoB menor de 26 (55-140). Diagnóstico: Hipobetalipoproteinemia familiar. Hígado graso. Actualmente 21 años, buena evolución. Padre y hermana de 10 años Hipobetalipoproteinemia. Estudio genético pendiente. Discusión: La hipobetalipoproteinemia es una dislipemia familiar con déficit de la apolipoproteinemia B que conduce al acumulo de triglicéridos y alteración del transporte de ácidos grasos y lipoproteínas. Los pacientes homocigotos tienen repercusión clínica; los heterocigotos suelen ser asintomáticos, aunque pueden presentar intolerancia a comida grasa, esteatosis hepática o déficit de vitaminas liposolubles. Para el diagnóstico son sugestivos unos niveles muy bajos de Colesterol total y/o Triglicéridos, o c-LDL, así como historia familiar. La confirmación requiere el estudio genético para dar consejo, ya que diferentes mutaciones pueden predecir la severidad.
HIPERTROFIA UNILATERAL DE LABIOS MENORES
García de Ribera MC; del Real Llorente, MR; Gallego Peláez C; Bachiller Luque MR; Ayala González GE. Pediatría AP Area Este. Valladolid.
Introducción: El desarrollo puberal puede poner al descubierto anomalías en el desarrollo infantil que no se habían detectado en etapas previas. La hipertrofia de labios menores es poco frecuente, pero es importante conocerla, para realizar un manejo adecuado. Caso Clínico: Niña de 11 años y 6 meses, sin antecedentes patológicos de interés. Hermana de 8 años en tratamiento desde los 7 años con triptorelina por pubertad precoz central. Acude a la consulta de su pediatra de Atención Primaria por haber apreciado, de manera casual, un desarrollo anormal de su zona vulvar. Asintomática, no refiere dolor, ni prurito, ni flujo vaginal anormal. La exploración física es normal, con estadio 2 de Tanner. En la exploración ginecológica se aprecia una hipertrofia marcada de labio menor izquierdo, que llega a medir unos 5 cm de longitud máxima. Se consulta con Ginecología, quien recomienda derivación a cirugía pediátrica para valorar posible labioplastia. Discusión La hipertrofia de labios menores es una entidad poco frecuente Se considera una variante anatómica normal, una anomalía del desarrollo. Suele apreciarse más en la pubertad, con la dificultad que representa la menor comunicación que tienen los niños con sus padres en estas edades. La etiología suele ser desconocida. Los síntomas pueden ser tanto funcionales como psicológicos. Puede observarse irritación, infecciones de repetición, dolor, problemas de higiene, y molestias en las relaciones sexuales o en la práctica de determinados deportes. Además, para una adolescente puede tener una importante repercusión psicológica el hecho de que sus genitales externos no tengan un aspecto “normal”. Algunos autores recomiendan la corrección quirúrgica cuando la distancia de la base del labio hasta el borde es superior a 4 cm. Otros, en función de la repercusión y sintomatología de la paciente. La resección del labio, puede ser completa, subtotal o reducción. Si la hipertrofia no es molesta se puede optar por una actitud conservadora, López-Olmos argumenta que ahora la mujer se preocupa más por su cuerpo, hay menos inhibiciones, comienza la actividad sexual a una edad más temprana y no quiere discrepar del modelo social establecido.
LA URGENCIA: UNA OPORTUNIDAD ÚNICA
Pérez Feal A. (1), De Felippo, B (2). (1) Hospital Clínico Universitario de Santiago de Compostela (2) Servicio de Adolescencia del Hospital de Niños Ricardo Gutiérrez de Buenos Aires. Argentina.
Introducción: Con la edad, el contacto con el Sistema Sanitario es cada vez menos frecuente. La urgencia puede ser la única oportunidad para vincularse con el paciente. Caso clínico: Mujer 15 años, Paraguaya, lumbalgia de un mes de evolución, sin fiebre, ni alteración de la marcha, sueño, hábito intestinal o urinario. Mejora con reposo. Migra a Argentina con su madre. Deterioro del vínculo por la violencia con que la madre la trata. Actualmente vive con su tía (con la que acude), que tiene un taller de costura, donde trabaja seis horas diarias. Su pareja, es nueve años mayor. Está ilusionada,aunque le molesta que la controle y no la deje vestirse como quiere. Sexualmente activa, la pareja no siempre utiliza preservativo. Exploración física: contractura muscular paravertebral lumbar. Diagnóstico: Lumbalgia. Trabajo juvenil. Violencia verbal/física pasada. Conductas sexuales de riesgo. Pareja nueve años mayor. Tratamiento: Antiinflamatorio. Educación sobre anticoncepción, enfermedades de transmisión sexual, relaciones de pareja, condiciones laborales. Evolución: pendiente de seguimiento. Discusión: Debemos estar atentos para no perder oportunidades en la consulta y poder crear un clima de empatía y confianza con el paciente que nos va a permitir detectar factores protectores y de riesgo para trabajar educando en salud.
LUXACION CONGÉNITA DE ROTULA.
DIAGNÓSTICO EN UN ADOLESCENTE
Bermúdez Hormigo I*, Gullen Pérez MA*, Redondo Granado MJ**. *Hospital Clínico Universitario. CS Rondilla I. Valladolid. ** C.S Rondilla I. Valladolid.
La luxación congénita de rótula (LCR) es una entidad muy poco frecuente, produce diversos grados de incapacidad. Se diagnostica en los primeros años de vida, aunque puede pasar desapercibida hasta la adolescencia o adulto. Caso clínico. Varón sano de 12 años, consulta por gonalgia derecha leve desde hace un año, cuando empezó a jugar a fútbol-sala. A la exploración no hay enrojecimiento ni calor, si un abultamiento redondeado de aproximadamente 5 cm, de consistencia firme, fijo, en zona laterosuperior de rodilla derecha. No dolor a la palpación ni a la movilización (no limitada). Rodilla contralateral. Normal. Refieren que tiene el bulto de siempre. En Rx AP y lateral se observa importante asimetría en la posición de la patela derecha, alta, lateralizada y algo más pequeña que la izquierda. Se deriva a traumatología con el diagnóstico de LCR derecha; por el momento no recomiendan tratamiento quirúrgico. La LCR cursa con una luxación lateral fija e irreductible; la evolución natural es a la displasia troclear y artrosis femororotuliana. Puede presentarse de manera aislada o como parte de algunos síndromes. El diagnóstico diferencial se plantea con la luxación de rotula por inestabilidad, más prevalente. Existe controversia respecto al tratamiento mediante realineación quirúrgica del aparato extensor.
NO ES BULLYING TODO LO QUE PARECE
Guillén Pérez M.A.*; Bermúdez Hormigo I.; Velasco Morgado R.; Gacimartin Valle P.; Redondo Granado, M J**. * Hospital Clínico Universitario de Valladolid. **Centro de Salud de Rondilla I. Valladolid.
Las alteraciones neuroconductuales acompañan frecuentemente al bullying, no obstante debe considerarse el diagnóstico diferencial con patología orgánica. Caso clínico: varón de 12 años que acude por astenia desde hace 2 semanas. Refiere además episodios transitorios de palidez, náuseas y vómitos. Rendimiento escolar normal y mala adaptación por acoso. Introvertido. Exploración física: sobrepeso (habitual), ligero temblor. Analítica sanguínea normal. Se recomienda comunicación con el colegio por la persistencia de cansancio, ansiedad y rechazo escolar. Dos semanas después acude por nerviosismo e hiporexia, que relacionan con aislamiento escolar liderado por un compañero. En la exploración se aprecia temblor y pérdida discreta de peso. Se pauta diazepam, pero aumenta la ansiedad, aparece hipersomnia y un episodio de escape urinario y fecal. Los padres parecen aliviados porque la tutora ha tomado medidas sobre la situación escolar. Se explora nuevamente objetivándose temblor intencional y en reposo, torpeza motora, pupilas hiporreactivas y sonrisa levemente asimétrica. Constantes vitales normales. Se deriva a urgencias por sospecha de hipertensión intracraneal. E. complementarias: fondo de ojo: papiledema bilateral; RMN cerebral: gran lesión expansiva (41x60x40 mm) en región pineal que se extiende al tálamo y a mesencéfalo, causando hidrocefalia triventricular, también metástasis en cola de caballo; A. patológica: Germinoma. Ha sido tratado con cirugía y radioterapia cráneoespinal.
HÁBITOS DE ALIMENTACIÓN Y EJERCICIO FÍSICO EN LOS ADOLESCENTES DE LA PROVINCIA DE VALLADOLID
Fierro Urturi A., Alfaro González M., Vázquez Fernández M.; Rodríguez Molinero L. CS La Flecha, Hospital Medina del Campo, CS Arturo Eyries y CS Casa del Barco. Valladolid.
Introducción: Una alimentación saludable previene problemas de salud promoviendo un crecimiento y desarrollo óptimos. Objetivo. Estudiar las características de alimentación y ejercicio físico en los adolescentes escolarizados de la provincia de Valladolid. Métodos: Encuesta de carácter anónimo auto cumplimentada a 2.412 escolares de 13 a 18 años entre marzo y mayo de 2012. Se analizaron datos relacionados con la alimentación y el ejercicio físico. Resultados: Desayunaban diariamente el 79,2%, nunca un 4%. Consumían fruta a diario el 45,2%, verdura cocida o cruda al menos dos veces a la semana el 31,9% y 62.6% respectivamente, y legumbre al menos una vez a la semana el 92.4%. No consumía pescado el 10,7%. Entre los alimentos no saludables, tomaba refrescos a diario el 10,5%, chucherías el 7,2% y patatas chip (patatas de bolsa) el 4,5%. El 62,4% consideraron su peso adecuado. El 30,2% ha realizado dieta en alguna ocasión. Se ha provocado el vómito, tomado laxantes o diuréticos para perder peso alguna vez el 7.7% y diariamente o frecuentemente el 1,6%. Realizaban ejercicio físico a diario el 95,8%, un 69.6% en el colegio. Conclusiones: Encontramos problemas en los hábitos de alimentación y ejercicio físico de adolescentes. Es importante realizar campañas que promuevan hábitos saludables.
SÍNDROME DE MACROCEFALIA-MALFORMACIÓN CAPILAR
Martínez-Villanueva Fernández J. Hospital Infantil Universitario Niño Jesús. Madrid.
Introducción. El Síndrome de Macrocefalia-Malformación Capilar (SMMC) es una enfermedad rara, de la que sólo se han descrito alrededor de 150 casos en la literatura médica. CASO 1 Varón de 13 años con hipercrecimiento y malformación capilar en hemicuerpo derecho con hemihipertrofia ipsilateral desde el nacimiento. Al examen físico: talla: 166,8cm (+3,46DE), peso: 72,4kg (+4,87DE) y PC: 61cm (+3,31DE para edad-talla). Impresiona de retraso cognitivo leve. La RM craneal muestra ventrículomegalia con imágenes hiperintensas inespecíficas en sustancia blanca frontal. La malformación vascular ha precisado tratamiento con esclerosis en repetidas ocasiones.
CASO 2 Varón de 14 años con hipercrecimiento, hemihipertrofia izquierda y malformación capilar en región lumbar y miembros superiores e inferiores. En la exploración física: talla: 167cm (+2,33DE), peso: 82,4kg (+4,83DE) y PC: 60cm (+2,65DE para edad-talla). Es evidente una obesidad troncular, así como una discapacidad intelectual moderada. RM craneal sin alteraciones neuroanatómicas. Discusión En el SMMC las malformaciones capilares características son reticuladas o en mancha de vino de Oporto, confluentes. La macrocefalia y la malformación capilar están presentes al nacimiento, aumentando durante la infancia. El diagnóstico es clínico. Conlleva un riesgo aumentado de desarrollo tumoral, especialmente tumor de Wilms y meningiomas. Requiere monitorización de antropometría, lesiones vasculares y neurodesarrollo.
TRASTORNO DEL DESARROLLO PSICOLÓGICO SIN ESPECIFICACIÓN. Caso para diagnóstico.
Pelach Paniker R. CS Barañain. Pamplona (Navarra).
Introducción: Se presenta el caso de un adolescente de 14 años que desde los 6 presenta un problema entonces catalogado de “Hiperactividad” pero la comorbilidad acompañante desemboca en un diagnóstico de Trastorno General del Desarrollo. Objetivo: presentar la importancia de la comorbilidad ya que no siempre se puede dar un diagnóstico como cuadro autolimitado sino como proceso (DIAGNÓSTICO COMO PROCESO). Resaltando la importancia de la anamnesis en los distintos momentos del mismo frente a test y clasificaciones que tienen el peligro de etiquetar/estigmatizar al paciente. Caso clínico: Adolescente de 14 años que a los 6 años, tras ver que fracasan las pautas de comportamiento en el colegio y pasarle allí el test de Conners (padres y profesores) es catalogado de “Hiperactividad/Impulsividad” (puntúa más ese segundo item). No es medicado con fármacos, sí tratado con ayuda psicopedagógica (tratamiento conductual) apreciando una mejoría en casa pero se complica la relación/socialización con otros niños. A los 7 años lo derivo a Salud Mental infantojuvenil (SMIJ) porque en visitas a solas con él aprecio que “acciones malas por su parte las considera normales” a la vez que en la charla posterior con sus padres veo una clara disociación en la forma de actuar de ambos. Las dificultades de relación que presenta unido a peculiaridades de su carácter orientan a un Síndrome de Asperger. A los 10 años, ante la aparición de algún síntoma depresivo, es medicado con Fluoxetina. De manera progresiva presenta empeoramiento del estado de ánimo, con verbalizaciones de desesperanza y muerte y realiza gesto autolítico. Ingresa en el Hospital de Día presentando una buena evolución. Es seguido en SMIJ regularmente siendo diagnosticado de Trastorno General del Desarrollo y trastorno bipolar. Conclusiones: A punto de pasar por edad a Medicina de Familia, está claro que la evolución psicológica de este paciente nos obliga a un “Diagnóstico como proceso”. No podemos/debemos diagnosticar según clasificaciones ni test que no son diagnósticos, porque es la propia evolución clínica la que puede incluso estar hablándonos de un trastorno de personalidad –no se puede diagnosticar hasta los 18 años- o de una esquizofrenia.
TUMORES TESTICULARES EN LA ADOLESCENCIA
Martínez-Ibeas, M.A.; Martínez-Villanueva, J.; Corredor-Andrés B.; Pozo-Román, J. Argente, J. Servicio de Endocrinología. Hospital Infantil Universitario Niño Jesús. Madrid. Departamento de Pediatría. Universidad Autónoma.
Introducción: Los tumores testiculares y paratesticulares representan el 1-2% de los tumores sólidos en la infancia, con distribución bimodal en la primera infancia y adolescencia. CASO-1 Varón de 11 años con tumoración testicular. Examen físico: Tanner IV. Masa testicular derecha indolora, consistencia dura. Marcadores tumorales elevados (AFP:4.257ng/ml; ß-HCG:574 mIU/ml), testosterona:5,08ng/ml. Test LHRH con patrón prepuberal. Ecografía testicular: masa derecha (4,5x6x7cm), componente quístico-necrótico. Estudio de extensión negativo. Orquiectomía derecha, negativización posterior de marcadores tumorales. Anatomía patológica: tumor germinal mixto con predominio de carcinoma embrionario, invasión vascular y márgenes libres. Tras 4 ciclos de bleomicina-etopósido-cisplatino, en remisión completa. CASO-2 Varón de 14 años con tumoración testicular de 3 meses de evolución. Exploración física: masa testicular izquierda dolorosa, consistencia dura. Marcadores tumorales elevados (AFP:161ng/ml; ß-HCG:446mIU/ml). Ecografía testicular: masa izquierda de 7x6cm, áreas quísticas. Estudio de extensión negativo. Orquiectomía izquierda, normalización posterior de marcadores tumorales. Anatomía patológica: tumor germinal mixto, predominio de carcinoma embrionario/tumor de seno endodérmico, invasión vascular y márgenes libres. Tras 4 ciclos de bleomicina-etopósido-cisplatino, recaída ganglionar retroperitoneal. Discusión El 65-75% de los tumores testiculares en adolescentes son germinales, pudiendo presentar múltiples combinaciones de componentes tumorales. Los tumores germinales mixtos suelen ser secretores (AFP,ß-HCG), frecuentemente voluminosos y de diagnóstico tardío.
¿QUIÉN VE A LOS ADOLESCENTES EN EL MUNDO?
Bachiller R., Aguilar R, Maté T, Galbis S. CS Pilarica. Valladolid y Hospital Clinico Valladolid.
Introducción: Existe una polémica acerca de quién, el pediatra o el médico de familia, debe ver al adolescente de 14 a 18 años, por ser una etapa en la que el crecimiento habitualmente aún está en curso. Objetivos: Determinar el rango de edad que atienden los pediatras en distintos países del mundo. Resultados: En España en el ámbito hospitalario los pacientes con patologías crónicas suelen mantenerse “extraoficialmente” en pediatría por encima de los 14 años, edad oficial en la que la atención es pediátrica tanto en la atención primaria como la hospitalaria. Existen distintos modelos de atención pediátrica en Europa, con algunos países similares a España, en la que el pediatra es el principal responsable de la atención (Chipre, Grecia), sin embargo hay otros en los que el médico de familia es el que atiende a los niños, (Reino Unido, Dinamarca) y el pediatra tiene un papel consultor (Alemania, Francia). En los Estados Unidos la atención pediátrica, tanto en primaria como hospitalaria es hasta los 21 años, en Canadá hasta los 19, en la India hasta los 18, en estos países el pediatra es el responsable último de la adolescencia.
ATENCIÓN SANITARIA INTEGRAL DEL ADOLESCENTE EN ATENCIÓN PRIMARIA: MOTIVOS DE CONSULTA E INDICADORES SANITARIOS EN VALLADOLID ESTE EN 2015
Bachiller Luque R., Maté Enríquez T., Aguilar Flores R A., Galbís Soto, S. CS Pilarica. Valladolid y Hospital Clinico Valladolid.
Introducción: En el Sacyl, ( Servicio de Salud de Castilla y León) los médicos de familia asumen la atención sanitaria integral de los adolescentes en Atención Primaria. Objetivos: Conocer los principales motivos de consulta y los principales indicadores sanitarios que genera la actividad asistencial de los adolescentes en Atención Primaria. Material y Métodos: Estudio observacional descriptivo transversal. Se utilizaron los registros de Medora de todas las consultas de adolescentes (14-17 años, estratificando: 14-15|16-17) atendidas durante el año 2015 en las 24 ZBS del Área Valladolid Este. La clasificación de procesos clínicos se realizó según CIE-9-MC. Resultados: Se atendieron 25138 consultas (11734|13404); 1,64% (0.77%|0,87%) de todas las consultas atendidas por los médicos de familia. Los procesos clínicos más frecuentes fueron: enfermedades respiratorias: 26,06% (25,85%|26,22%), destacando: faringitis aguda (5,65%), resfriado común (4,82%) y amigdalitis aguda (4,03%); síntomas, signos y estados mal definidos: 14,27% (15,52%|13,38%), destacando: dolor abdominal (2,43%); y factores que influyen en el estado de la salud: 9,39% (8,63%|9,93%), destacando: reconocimiento médico (8,21%). La presión asistencial fue: 0,49 (0,23|0,26), siendo la frecuentación: 2,83 (2,78|2,87). Se realizaron 2066 derivaciones (676|1390) en el 23,26% de los adolescentes (16,04%|29,76%); media: 1,26 derivaciones (1,25|1,27) por cada adolescente derivado. Conclusiones: Los resultados sugieren que no se están aprovechando todas las oportunidades inherentes a la atención sanitaria integral del adolescente en Atención Primaria.
IMPORTANCIA DE LA MEDICINA DE LA ADOLESCENCIA
Ricci E., Malagón Ruiz S., Salmerón-Ruiz M.A., Casas Rivero-J., Guerrero Alzola F. Hospital La Paz/Grupo Hospital de Madrid.
Introducción: Los objetivos de la medicina de la adolescencia son: docencia, investigación y atención de forma integral y específica en la segunda década de la vida. CASO CLINICO 1: Niña de 15 años valorada en 12 ocasiones en urgencias valorado por ginecólogo por dolor abdominal recurrente en ambas fosas iliacas de 9 meses de evolución, coincidiendo con la mitad del ciclo y el inicio de la menstruación. Dolor 9/10 con gran afectación de calidad de vida. Detectado quiste hemorrágico en primera ecografía, posteriormente fueron normales. Ante dismenorrea iniciamos tratamiento anticonceptivo hormonal combinado con excelente respuesta. CASO CLINICO 2: Niño de 13 años, practica sexting desde hace 3 meses. Presenta dudas de orientación sexual, inatención y bajo rendimiento académico desde siempre con alteración de la conducta. Se diagnostica de TDAH inatento, y se inicia tratamiento con metilfenidato y abordaje de riesgo de TIC obteniendo clara mejoría tanto a nivel de atención como de control de impulsos. Discusión: La atención integral del adolescente tanto psicosocial como médica, permite reducir el número de especialistas, consultas y atención en urgencias al realizar un diagnóstico precoz y un tratamiento adecuado, optimizando los recursos disponibles. Es necesaria una formación específica en los profesionales que tratan a pacientes adolescentes.
TRATAMIENTO CON TÉCNICAS DE LIBERACIÓN EMOCIONAL DE UN CASO DE PATOLOGÍA PSICOSOMÁTICA
Sánchez Díaz MD. Centro de Salud. Parquesol. Valladolid.
Introducción: En las consultas de pediatría, nos encontramos frecuentemente con niños y adolescentes con patología psicosomática y problemas emocionales. En los casos de patología orgánica, suele haber un componente emocional asociado. Las técnicas de liberación emocional, conocidas como Emotional Freedom Techniques (EFT) o tapping son muy sencillas de aprender y aplicar. Consisten en golpeteos de determinados puntos corporales, mientras se van diciendo unas frases que contienen el problema, centrándose al mismo tiempo en una aceptación o solución del mismo. Caso clínico: mujer adolescente de 13 años que consulta de urgencia por presentar, al despertarse, abdominalgia, náuseas, vómitos y varias deposiciones normales, que ya han remitido. La exploración es normal. Su madre comenta que estos síntomas se repiten varias mañanas, coincidiendo siempre en días laborables, ante la perspectiva de ir al instituto, cediendo a la salida. Refiere haber sufrido rechazo por parte de algunas compañeras y está recibiendo tratamiento psicológico. Se realizan cuatro sesiones, surgiendo importantes sentimientos de desvalorización y nerviosismo cuando le sacan a la pizarra, observándose importante mejoría desde la primera sesión.Conclusión: Los pediatras debemos estar abiertos a incorporar nuevos tratamientos efectivos.
DEMASIADOS PACIENTES, DEMASIADO JÓVENES
Torres Aguilar L. Arribas Arceredillo M., Ortiz Martín N., Cebrián Ruiz, I., González Martín L. Hospital Universitario Río Hortega Valladolid.
Introducción: Las intoxicaciones etílicas en pediatría constituyen un motivo de consulta cada vez más frecuente con consecuencias clínicas relevantes. Objetivos: Comparar la epidemiología, clínica y tratamiento de las intoxicaciones etílicas atendidas en nuestro hospital durante 2014-2015. Material y métodos: estudio descriptivo transversal analítico retrospectivo mediante la revisión de historias clínicas. Resultados: Se atendieron 98 intoxicaciones etílicas, llegando el 59.18% en ambulancia. La mayoría correspondieron a mujeres, con una edad media de 16.49 años. La edad mínima fue de 8 años. 3 casos eran recidivantes. 8 pacientes presentaban comorbilidad psiquiátrica. En el 44% se realizó despistaje de otros tóxicos, con un 6% de poli-intoxicaciones. Un paciente precisó ingreso en UVI. El etanol medio fue 209.58mg/dl. Se realizó interconsulta a psiquiatría en una ocasión y en otra a ginecología por sospecha de agresión durante la intoxicación Conclusiones: La epidemiología, gravedad y manejo de las intoxicaciones etílicas en nuestra muestra no presenta diferencias entre los periodos estudiados. Nos parece un signo de alarma la edad de 8 años en uno de nuestros pacientes así como la posibilidad de agresión sexual en una paciente menor. Creemos necesario incidir en la educación sobre el alcohol y conductas de riesgo en pacientes más jóvenes que lo recomendado en la actualidad.
EDUCACIÓN AFECTIVO SEXUAL. DESCRIPCIÓN DE NUESTRA EXPERIENCIA. PLAN ATENCIÓN A LA SEXUALIDAD DE LOS REALEJOS. TENERIFE
Miguel Mitre I., Equipo de la Consulta Joven. Centro de Salud de Los Realejos. Tenerife.
La educación en sexualidad es reconocida como una actividad necesaria en la prevención de los riesgos asociados a esta faceta esencial en el desarrollo de la persona. La inclusión de aspectos sobre afectividad, relación interpersonal y la intervención prolongada, definen y diferencian a nuestra experiencia. Desde el año 2000, de octubre a junio: Intervenciones quincenales en Institutos de Educación Secundaria (IES) y en Centro de Educación Obligatoria (CEO). Con el diseño siguiente: cuatro horas de Talleres y una hora de Consulta Joven (CJ) anónima, sin cita, confidencial. Los contenidos son: 1º ESO: “Higiene y hábitos” 2º ESO: “Educación en fisiología” 3º ESO: “Identidad Sexual”, “Mitos en Sexualidad” 4º ESO: “SIDA”, “Píldora del día después”, “Conductas de Riesgo”, “Sexualidad, Salud y Placer” 1º BACH: “Anticonceptivos”, “Infecciones Transmisión Sexual”, “Interpersonal: qué nos importa” 2º BACH: “Interpersonal: Historia”, “Interpersonal : Violencia de Género”. Se imparten talleres a 1.200 alumnos por año. La CJ recibe 300 alumnos (diagramas) Resultados: Disminución de embarazos. Importancia de mantener intervención en el tiempo.
LOS RIESGOS DE LAS TIC COMO SÍNTOMA GUÍA
EN EL ADOLESCENTE
Taracena Cuerda M., Salmerón-Ruiz M.A., Casas Rivero J., Guerrero Alzola F. HospitaL Universitario La Paz. Madrid.
Introducción: El acoso escolar y los TCA son factores de riesgo para conductas autolesivas que son promovidos por comunidades peligrosas. Caso clínico: Niña de 14 años derivada por acoso escolar. La entrevista confirma el acoso escolar y ciberacoso. Se objetiva baja autoestima y distorsión de la imagen corporal sin restricciones ni purgas. Además refiere haber consultado páginas de autolesiones en Internet. En la exploración física se observan antiguas cicatrices autolesivas en antebrazos. En visitas sucesivas, la paciente inicia restricciones alimentarias y purgas, se diagnostica de TCA y TDAH y se realiza tratamiento con metilfenidato, sertralina, nutrición y psicoterapia con evolución intermitente surgiendo recientemente dudas sobre su orientación sexual. En una de las entrevistas refiere que varios de sus compañeros realizan conductas autolesivas siguiendo “El proyecto arco íris”. Con el consentimiento de la menor se advierte al colegio y se ponen en marcha las medidas pertinentes detectando 10 casos. Discusión 1) En la entrevista al adolescente es necesario incluir los riesgos de las TIC de forma rutinaria por ser un síntoma guía de otras patologías de la agenda oculta del adolescente. 2) Las comunidades peligrosas pro-mia y pro-ana están muy relacionadas con las autolesiones. 3) La atención óptima del adolescente precisa una visión integral del mismo y coordinación interdisciplinar con otros profesionales
ENTREVISTA DIAGNÓSTICA Y CURATIVA CON UN ADOLESCENTE
Corredor Andrés B., Alonso Cadenas J.A., Velilla Aparicio M., Martínez-Villanueva Fernández J. Jiménez Legido M. Hospital infantil Universitario Niño Jesús.
Introducción: La atención médica del adolescente requiere el conocimiento de la enfermedades habituales en esta época de la vida y sospecharlas tras una correcta entrevista y exploración física. Caso clínico: Una adolescente de 15 años, es traída por sus padres, por presentar un episodio de desvanecimiento y sensación de debilidad generalizada. En la evaluación inicial, tiene la apariencia alterada con un glasgow de 14/15. El resto de la exploración física no muestra alteraciones. Se realiza ECG y tóxicos en orina que son normales. Progresivamente, presenta recuperación espontánea y expresa frases como “soy un fracaso”. Ahondando en la entrevista clínica a solas, refiere que este año se ha cambiado de colegio y no se identifica con sus compañeros. Los padres refieren que ha cambiado el carácter y ha disminuido el rendimiento tanto escolar como deportivo en los últimos meses. Tras identificar el problema, se deriva a la Unidad de Adolescentes para terapia cognitivo-conductual. Conclusión: La atención del adolescente requiere interés y tiempo, siendo imprescindible efectuar parte de la entrevista a solas, preservando siempre el secreto y la intimidad. La entrevista clínica es un instrumento fundamental, siendo evaluativa y terapéutica.
HIPERCKEMIA EN ADOLESCENTE CON ANTECEDENTE DE PATOLOGÍA REUMÁTICA
Pérez España A., Gacimartín Valle P., Urbaneja Rodríguez E., Garrote Molpeceres R., González García H. Unidad de Inmunología y Reumatología Pediátricas. Servicio de Pediatría. Hospital Clínico Universitario de Valladolid.
Introducción: Un aumento en niveles de Creatin-Kinasa (CK) se utiliza como marcador de miopatía inflamatoria o enfermedad neuromuscular. Cierto es que pueden elevarse por otras causas. Presentamos el caso de un adolescente con hiperckemia, en el que se valoraron varios diagnósticos diferenciales. Caso clínico: Anamnesis: Varón de 15 años seguido en Reumatología Pediátrica por Dermatomiositis juvenil que debutó a los 10 años. Recibió tratamiento con Prednisona y Metotrexato. Evolución favorable, asintomático sin medicación desde hace 4 años, con enzimas musculares normales cada 6 meses. Exploración física: Musculado respecto a visita previa. No lesiones cutáneas. Fuerza de cintura escapular y pelviana conservada. Exploraciones complementarias: CK 1800 U/l (valores normales 0-170 U/l). Resto de enzimas musculares y reactantes de fase aguda normales. Ante aumento de CK se pensó en posibilidad de reagudización de enfermedad. Reinterrogando al paciente, acabó afirmando que llevaba 3 meses entrenando con pesas 3 horas al día a escondidas de familiares. Diagnóstico: Hiperckemia relacionada con ejercicio. Manejo/evolución: Se incidió en importancia de hacer ejercicio físico reglado sin excesos. Se repitieron niveles de CK, que se normalizaron en 5 semanas, insistiendo en no realización de ejercicio 72 horas previas a su determinación. Discusión: Una hiperckemia puede ser el primer dato de reactivación de una miopatía inflamatoria, generando gran incertidumbre en un paciente con estos antecedentes. Es importante destacar que los niveles de CK varían en función del género, etnia, edad, fármacos y ejercicio físico, pudiendo encontrar valores aumentados en adolescentes que realicen actividad física de intensidad significativa.
NUEVOS ESPACIOS PARA ADOLESCENTES. “QUIERETE MUCHO“. PROGRAMA DE RADIO
Gil Antúnez C., Álvarez Tornero M.A. , Marco Cuenca L., Ferrari Arroyo M.J., Martin Hernández E. CMS Puerta de Vallecas. Madrid.
Resumen: “Quiérete Mucho”: programa de Radio, nace por la colaboración entre el área de prevención del Instituto de Adicciones y el Centro Madrid Salud Puente de Vallecas. Pretende crear un nuevo espacio no formal para hablar de Salud con jóvenes especialmente vulnerables. Objetivos: promocionar conductas saludables, prevenir el riesgo, desarrollar el pensamiento crítico, motivar la participación y el interés social. Metodología: Espacio de radio de una hora semanal. Periodicidad anual, con un enfoque no formal. Se constituye un equipo de trabajo para la realización y producción radiofónica, con participación activa de entidades y adolescentes vulnerables. Resultados: se han emitido hasta la actualidad 14 programas, donde han participado entidades del distrito (La Kalle, Proyecto Hogar, MPDL); 47 alumnos de Aulas de Compensación Educativa (Madroñal y Nuevas Palomeras), y voluntariado. Se han desarrollado simultáneamente talleres en el aula y reuniones periódicas de evaluación. Conclusiones: Los talleres de radio son un medio excelente para adquirir habilidades sociales y el desarrollo personal, debido a la gran capacidad del medio de adaptarse a las necesidades formativas e integradoras. Para los chic@s, la realización, producción y la emisión radiofónica es una de las formas de aprender de forma divertida y satisfactoria. Proporciona un medio excelente para difundir el trabajo de entidades del distrito
¿SON EFICACES LOS PROGRAMAS DE SALUD EN ADOLESCENTES?
Liébana Morán A.I., Sánchez Santos M.; López Villar M.,
Asensio de Caso M.; Gómez Udias N. C.S. Huerta del Rey. Valladolid
Introducción: La población adolescente no acude a consulta regularmente, haciéndose necesaria una intervención comunitaria para fomentar su salud. Objetivo: Evaluar la eficacia de programas de salud para adolescentes. Material y Métodos: Revisión sistemática en bases de datos científicas usando los descriptores “adolescentes”, “programas de salud”, “eficacia”, “educación para la salud”. Criterios de inclusión: artículos basados en estudios experimentales, escritos en castellano e inglés, realizados en España, con una antigüedad inferior a 10 años. Resultados: Los programas evaluados se realizan en centros educativos, dirigiéndose a alumnos de secundaria. Áreas temáticas abordadas: hábitos saludables, salud sexual-afectiva, salud mental y TCA. Un 90% obtuvieron mejores resultados en los test post-intervención. En las evaluaciones al año seguían manteniendo esos resultados. Se observaron modificaciones significativas en hábitos alimentarios y conductas de riesgo. Conclusiones: Destacar la importancia de educar mediante programas de salud para fomentar hábitos saludables. Los ámbitos de actuación deben corresponderse con la problemática prevalente del adolescente. Estas intervenciones deben estar protocolizadas y mantenerse en el tiempo para mayor eficacia. Se debe implicar en los programas no solo al personal sanitario, sino también a educadores y padres. Supone acercamiento del adolescente al profesional sanitario, pudiendo actuar éste como referencia y apoyo para situaciones críticas.
ANÁLISIS DE LA HIPERFRECUENTACIÓN EN LA URGENCIA HOSPITALARIA DE LOS ADOLESCENTES TARDÍOS (15-19 AÑOS)
Royuela Ruiz P., Arroyo Cuesta A., Fadrique Millán L., Oliva Ramos J.R.,. Martín Pérez B. Hospital Universitario Del Rio Hortega. Valladolid.
Introducción y objetivos: La hiperfrecuentación es uno de los aspectos más preocupantes en Atención Primaria. Sin embargo, también afecta al segundo nivel, sobre todo, a las Urgencias Hospitalarias (UH). Podemos definir hiperfrecuentador en UH al que acude ≥3 veces en un año. Nuestro objetivo es analizar los motivos de consulta de los adolescentes tardíos (según OMS, entre 15-19 años) que acuden ≥3 veces en un año a UH de un hospital de tercer nivel. Además, compararemos estos pacientes con el total de adolescentes atendidos. Material y métodos: Estudio retrospectivo observacional de los adolescentes de 15-19 años atendidos en UH en el año 2014. Comparación de los motivos de consulta entre los que acuden ≥3 veces y el resto. Resultados: 3465 visitas de adolescentes tardíos en 2014. 1752 atendidos una vez; 403 dos veces; 227 ≥3 veces (907 visitas, 26,2% del total atenciones). 20 acuden ≥6 veces. Un adolescente acude 57 veces. La mayoría de los hiperfrecuentadores son mujeres (61,6%). Los motivos de consulta son (Hiperfrecuentadores / Total adolescentes): Lesiones y Traumatismos (15,3%/30,2%), Digestivo(15,2%/16,1%), Cefaleas-Cervicalgias (9,6%/4,3%), Obstétrico(9,3%/3,7%),Ginecológico(6,5%/3,2%),Urológico(5,6%/3,1%),Miscelánea(5,6%/4,1%).Conclusiones: La hiperfrecuentación es un problema complejo que también afecta a adolescentes. Un enfoque biopsicosocial y multidisciplinar (pediatra, médico de familia, psicólogo) es fundamental para su abordaje.
CARCINOMA PAPILAR EN ADOLESCENTE CON ENFERMEDAD DE GRAVES Y ORBITOPATÍA
Jiménez Legido, M.; Corredor Andrés B.,Martínez-Villanueva, J. ; Muñoz Calvo, M.T., Argente Oliver J. Servicio de Endocrinología. Hospital Infantil Universitario Niño Jesús. Madrid. Departamento de pediatría. Universidad Autónoma. Madrid.
Introducción: La coexistencia de enfermedad de Graves (EG) con orbitopatía y cáncer de tiroides es infrecuente. Caso clínico: Adolescente de 15 años que presenta nerviosismo, aumento de apetito y protusión ocular progresiva de 2 meses de evolución. Sin antecedentes familiares de patología tiroidea ni enfermedades autoinmunes. Exploración física: exoftalmos y bocio grado II. IMC:19.12 Kg/m². Función tiroidea: T3:5.68ng/ml (vn:0.9-2), T4L: 5.32mg/dl(vn:0.65-1.4),TSH:0.23mcUI/ml(vn:0.36-5.5). Anticuerpos antitiroglobulina y antimicrosomales negativos. Ecografía tiroidea: aumento de tamaño, discreta heterogeneidad parenquimatosa y nódulo de 9 mm de diámetro en lóbulo tiroideo derecho(LTD). Presenta anticuerpos estimulantes del tiroides (TSI):13.6UI/L(vn:<1UI/L) que confirman el diagnóstico de EG. Se inicia tratamiento con metimazol(0,4 mg/Kg/día) y propanolol(0,2 mg/Kg/dosis), retirándose este último tras mejoría clínica. Se trata la orbitopatía con bolos de 250 mg de metilprednisolona semanalmente durante 3 semanas. Evolución: difícil control de función tiroidea a pesar de ajustar la dosis de metimazol. Ecografía a los 6 meses del diagnóstico: imagen hiperecogénica de 13 mm de diámetro en LTD. PAAF eco-guiada: atipia de significado incierto (categoría III de Bethesda). Se realiza tiroidectomía total y análisis anatomopatológico con diagnóstico de carcinoma papilar clásico de 2,2 cm de diámetro con márgenes quirúrgicos libres. Se realiza rastreo y tratamiento con I131 (100 mCi) y se inicia terapia con L-tiroxina (150 µg/día). Discusión: El cáncer papilar de tiroides es infrecuente en la EG. Es importante el control ecográfico periódico así como la realización de la PAAF para su detección precoz.
ADOLESCENCIA Y ABUSO SEXUAL (AS):
DETECTANDO RIESGOS
Simó Nebot S1, Simó Nebot M.1,2. 1Servicio de Pediatría, Hospital Sant Joan de Déu Barcelona, Barcelona 2Unitat Funcional d’Abusos a Menors (UFAM),
Introducción y objetivos: La incidencia de AS a menores de nuestro país se estima cerca del 0,5% anual. Se dispone de pocos datos, especialmente en la adolescencia. Su complejidad hace necesaria una valoración multidisciplinar. Nuestro objetivo es describir la incidencia y factores de riesgo del AS en la adolescencia. Material y métodos: Estudio retrospectivo descriptivo observacional de los casos de sospecha de AS en adolescentes que consultaron en la UFAM entre el 1 de enero y el 31 de diciembre de 2015. Resultados: De los 223 menores, 49 (21.9%) fueron adolescentes. Un 83,6% fueron mujeres, con media de edad de 14,3 años. En la mayoría el abuso sucedió en el domicilio habitual y el agresor era conocido. En un 36,7% existió penetración, y el 61,2% ocurrió reiteradamente. En el 38,8% el diagnóstico final fue positivo de AS. Un 51% de los adolescentes requirió tratamiento psicológico. Conclusiones: La incidencia de AS en adolescentes no es desestimable siendo la mayoría de víctimas mujeres. Habitualmente el abuso ocurre de forma reiterada, por un agresor conocido. Es necesario empoderar al menor y a su familia para detectar y afrontar estas situaciones. Según nuestra opinión, es preciso valorar estos casos en unidades multidisciplinares especializadas.
SANGRADO VAGINAL CÍCLICO
Alonso Cadenas J.A. 1, Bacelo Ruano I. 1, Galbis Soto S. 2 , Muñoz Calvo M.T.1, Argente Oliver Jesús 1. (1)Servicio de Endocrinología, Hospital Infantil Universitario Niño Jesús. Madrid . (2) Servicio de Pediatría, Hospital Clínico Universitario de Valladolid.
Introducción: : El sangrado vaginal en niñas prepuberales es, generalmente, secundario a vulvovaginitis, siendo los cuerpos extraños vaginales responsables de esta entidad ocasionalmente, sobre todo en casos de sangrado vaginal de repetición. La ecografía pélvica es la prueba de elección para identificarlos y su tratamiento es la retirada del mismo. Caso clínico : Niña de 9 años de edad, sana, que consulta por sangrado vaginal de cuatro meses de evolución, de frecuencia mensual y duración de 3-4 días. Exploración física normal, sin signos de desarrollo sexual secundario (Tanner I). Pruebas complementarias: hemograma, bioquímica general, frotis vaginal y urocultivo dentro de la normalidad. Hormonas sexuales: estradiol 7,8 pg/ml, LH 0,01 mUI/ml, FSH 1,22 mUI/ml. En la ecografía pélvica se objetiva una imagen hiperecogénica correspondiente a un cuerpo extraño en el fondo de la vagina, extrayéndose e identificándose como papel higiénico. Posteriormente la paciente no tiene nuevos episodios como el descrito. Discusión: El principal diagnóstico de sospecha ante un sangrado vaginal en una niña prepuberal es la vulvovaginitis, ya que, es el problema ginecológico más frecuente en este grupo de edad. El diagnóstico diferencial se debe realizar con: un cuerpo extraño intravaginal, exposición exógena a estrógenos, abuso sexual, traumatismos, malformaciones vasculares y menarquia prematura aislada.
VIOLENCIA EN EL LABERINTO: ORÍGENES E IDENTIDAD EN LA ADOLESCENCIA
Martínez Rodríguez J.M.(*), de Arriba García M., Izquierdo Moreno A., Pérez Cipitria A., Imaz Roncero C. Equipo de Salud Mental Infantojuvenil. Hospital Río Hortega. Valladolid.
Introducción. Algunas dinámicas sociales e interpersonales dificultan la elaboración de la crisis de identidad de la adolescencia. Caso clínico. Anamnesis. Varón de 15 años, nacido en un país del Este. Lleva cinco años en España con su madre en situación de pobreza. Al enterarse hace tres meses de que su madre no es su madre biológica ha realizado tres intentos de suicidio frustrados y ha amenazado de muerte a sus compañeros y profesoras de instituto con un cuchillo y una Katana. Antecedentes personales: Epilepsia idiopática. Exploración psicopatológica. Intensa preocupación por sus orígenes a raíz de saber que su madre biológica deseó abortar. Tristeza y desmotivación alternante con indiferencia o irritación y agresividad. Planes de suicidio. Negación y desplazamiento de su enfado. Evitación de responsabilidades académicas y domésticas. Sentimiento de culpa fácilmente proyectado. Impulsividad con exoactuación. Dificultades para conciliar el sueño. Pruebas complementarias. SDQ, Inventario de Achenbach-padres y de jóvenes, Cuestionario de Depresión Infantil de Beck, WISC-IV, MMPI-A, MACI, TAMAI, WFIRS-P. Diagnóstico. Trastorno de adaptación con alteración mixta de las emociones y comportamiento disocial (F43.25, C.I.E., 10ª). Estructura Límite (Kernberg, 1.975; Bergeret, 1.980). Rasgos de carácter histéricos. Epilepsía (G40.3 C.I.E., 10ª). Problemas de adaptación cultural (Z60.4, C.I.E., 10ª). Tratamiento. Contrato comportamental de no agresión ni suicidio. Fluoxetina 20mg./día. Valproato sódico 800 mg./día. Tranxilium pediátrico 2,5mg/día. Sesiones semanales de psicoterapia expresiva. Evolución. El paciente toma progresivamente conciencia del significado autolesivo de su comportamiento y asume control sobre sus impulsos autodestructivos. Discusión. En este caso un cambio biográfico significativo desvela un síndrome de difusión de la identidad previo agravado por la crisis de la adolescencia y la interacción de factores culturales e intergeneracionales.
CONDUCTA DE LOS ADOLESCENTES CON DIABETES MELLITUS TIPO 1 FRENTE AL EJERCICIO
Salamanca Zarzuela B. (1) Mulero Collantes I.(2), Martin Armentia S.(2) Mozún Torrico R.(2). Centeno Malfaz, F.(2) (1) Hospital Comarcal Medina del Campo (Valladolid). (2) Hospital Universitario Rio Hortega de Valladolid.
Introducción y objetivos: La actividad física en los pacientes con Diabetes Mellitus (DM) tipo 1 es beneficiosa a nivel metabólico y psicosocial. No obstante, la adolescencia es un momento crítico, tanto en la realización de deporte, como en su conducta frente a la enfermedad. Nuestro objetivo fue analizar la actitud respecto a la actividad física de los adolescentes diabéticos de tipo 1 de nuestra área. Material y métodos: Estudio transversal mediante realización de una encuesta en los pacientes con DM tipo 1 entre 10 y 18 años. Resultados y conclusiones: Fueron encuestados 30 pacientes. El 75% realizaba ejercicio de forma rutinaria. Los deportes de equipo eran los preferidos en los varones y en la mitad de las mujeres. 1 paciente disminuyó la actividad tras el diagnóstico, los demás la mantuvieron o incrementaron. Sin embargo, un tercio de ellos abandonó la práctica deportiva al llegar la adolescencia. Sólo el 50 % controlaba la glucemia dentro del intervalo recomendado, y la cuarta parte no le comunicaba a nadie los valores peligrosos de glucemia, a pesar de que el 95% habían sufrido hipoglucemias sintomáticas durante el ejercicio. Debemos fomentar el ejercicio entre los adolescentes con diabetes mellitus tipo 1, recordándoles la necesidad del control en esta situación para evitar hipoglucemias.
¿POR QUÉ CONSULTAN LOS ADOLESCENTES EN CARDIOLOGÍA?
Salamanca Zarzuela B.,(1), Mulero Collantes, I. (2). Arribas Arceredillo, M.(2), Alcalde Martín C.,(2) Centeno Malfaz, Fernando (2). (1) Hospital Comarcal Medina del Campo (Valladolid). (2) Hospital Universitario Rio Hortega de Valladolid.
Introducción y objetivos: El motivo de consulta en Cardiología Pediátrica varía en función de la edad; mientras en lactantes, se busca fundamentalmente descartar cardiopatía congénita estructural, en la adolescencia, este es el motivo de consulta menos frecuente. El objetivo del estudio fue describir las características de las consultas realizadas en Cardiología por adolescentes. Material y métodos: Estudio descriptivo retrospectivo de evolución clínica de pacientes entre 10 y 14 años derivados a nuestra consulta, durante el 2015. Resultados y conclusiones: 134 adolescentes acudieron a una primera consulta en cardiología. La causa de derivación fue: 3% antecedente de cardiopatía familiar, 5% antecedentes personales cardíacos, 10% sospecha de arritmia en electrocardiograma rutinario, 12 % estudio cardiológico por padecer otra enfermedad, 15%, hallazgo de un soplo y 55% síntomas cardiovasculares (35% palpitaciones, 23% dolor torácico, 27% presíncope y 15% disnea). La edad media de los pacientes con palpitaciones fue de 12,24 años, estadísticamente superior al del resto de grupos. Mientras que la consulta por soplo o disnea, fue mayor en hombres, los cuadros presincopales fueron más frecuentes en mujeres. En todo caso, debe guiarse la anamnesis según el signo/síntoma principal y descartar signos de alarma. En el caso de los síntomas, observamos una baja rentabilidad de las pruebas diagnósticas.
¿NOS ENGAÑAN NUESTROS PACIENTES?
Blanco Pérez R.,. Martín Arévalo A.,. Morales Tirado A.,. Rivas Mercado, C.M. Ceñal González-Fierro, M.J. Hospital Universitario de Móstoles.
Introducción: La adolescencia es el período comprendido entre la pubertad y la edad adulta. En esta etapa se impone la rebeldía y muchos pacientes abandonarán el seguimiento y tratamiento médico, con empeoramiento de su patología de base. Presentación del caso: Adolescente de 15 años, con DM tipo I de larga evolución, mal control glucémico, escasos controles diarios y malos hábitos dietéticos. Resultados: 1ª vez: en una de las revisiones presenta controles en rango de la normalidad muy diferentes de los previos, negando cualquier manipulación de los datos.
En un ingreso días más tarde confiesa que había modificado el horario del glucómetro y se había realizado todos los controles a la misma hora, aprovechando que tenía una cifra de glucemia normal. 2ª vez: la madre consulta porque el paciente presenta hipoglucemias que no logran corregir, finalmente reconoce que se ha puesto doble dosis de insulina basal para mantener las glucemias porque se le había acabado la insulina rápida y no quería decirlo.
Discusión. En la adolescencia los pacientes se creen maduros para controlar su patología, e idean métodos para engañarnos. Luego se deben reforzar los consejos dados hasta ese momento, realizar revisiones más frecuentes y valorar con cautela lo que cuentan.
COMORBILIDAD EN PACIENTES ADOLESCENTES CON DOLOR CRÓNICO
Barreto M.I.1, Romeo Lázaro E.2, Salmerón-Ruiz M.A.3, Guerrero Alzola Fabiola3, Casas Rivero J3.1-Hospital Pediátrico de Coimbra – Centro Hospitalar e Universitário de Coimbra (Portugal); 2-Hospital Infantil Miguel Servet (Zaragoza); 3.Unidad de Medicina de la Adolescencia – Hospital Universitario La Paz (Madrid).
Introducción: El dolor crónico (aquel que persiste más de 3 meses) con una prevalencia del 20%- 35% de niños y adolescentes, tiene un gran impacto en la calidad de vida y un elevado coste económico. Material y métodos: Estudio descriptivo retrospectivo longitudinal de la comorbilidad de los casos de dolor crónico en una unidad de adolescencia de un hospital terciario desde 2013. Resultados: N=16, 50% hombres, 50% mujeres. La edad media de diagnóstico fue de 12 años (8-15); con una mediana de retraso en el diagnóstico de 3 meses (rango 0-39M). Los diagnósticos fueron: dolor abdominal (funcional 56%, orgánica 6%), 37% cefalea tensional; 6% fibromialgia, dismenorrea y costocondritis. Comorbilidades en el 81% pacientes: 37% TDAH; 25% acoso escolar; 31% ansiedad-depresión; 19% obesidad, síncope vasovagal; 12% conflictos familiares, TCA; 6% adicción a las pantallas, violencia de género, trastorno de identidad de género. El 25% de los pacientes presentaron aislamiento social y 63% absentismo escolar. Conclusiones: El dolor crónico suele asociarse con patología comórbida diversa que provoca un retraso en el diagnóstico con afectación importante en la calidad de vida. Para el diagnóstico es imprescindible una anamnesis que aborde los aspectos médicos, psicológicos y sociales.
DE HIPERANDROGENISMO EN ADOLESCENTES FEMENINAS EN SEGUIMIENTO EN UNA UNIDAD DE IDENTIDAD DE GÉNERO
Pérez López Gilberto1, García Cuartero Beatriz1,2, Becerra Fernández Antonio3. 1. Servicio de Pediatría. Hospital Universitario Ramón y Cajal. 2. Unidad de Endocrinología Pediátrica. Hospital Universitario Ramón y Cajal. 3. Unidad de Identidad de Género de la Comunidad de Madrid. Servicio de Endocrinología y Nutrición. Hospital Universitario Ramón y Cajal.
Introducción: En los últimos años ha aumentado la demanda de atención sanitaria (bio-psico-social) de adolescentes y sus familias por temas relacionados con la identidad de género. Estudios recientes han observado una mayor prevalencia de hiperandrogenismo (HA) en adolescentes femeninas con disforia de género(TFM) que en la población general. Objetivos: Determinar la prevalencia de HA en adolescentes TFM (14-18 años) en seguimiento en la UIG de la Comunidad de Madrid atendidos de enero a diciembre de 2015. Materiales y método: 58 TFM fueron valorados clínica y analíticamente. Ningún paciente había recibido tratamiento hormonal cruzado, en cumplimiento de la legislación actual. Se definió hiperandrogenismo como Hirsutismo (mFG score ≥ 8) y/o hiperandrogenemia (elevación de Testosterona libre, DHEA-S o 17OHProgesterona). Se utilizaron para definir Síndrome de Ovario Poliquístico (SOP) los criterios de la Androgen Excess Society (2006). Resultados: El 67,2% tenía normopeso, un 17,2% sobrepeso, 15,6% de la muestra eran pacientes obesos. La prevalencia de HA fue 48,27%. Las causas de HA fueron hiperandrogenemia idiopática(35,7%), hirsutismo idiopático(10,7%), hiperplasia suprarrenal congénita no clásica(7,1%) y SOP(46,4%). La prevalencia de SOP fue 22,4%. Conclusión: La prevalencia de HA fue alta en nuestra muestra, en especial el SOP (22,4% vs. 6-10% en población general)
ESTREÑIMIENTO COMO DEBUT DE HIPOBETALIPOPROTEINEMIA EN LA ADOLESCENCIA
Pérez España A, Marugán de Miguelsanz JM, Alonso Vicente C, Gacimartin Valle P, Carranza Ferrer J. Unidad de Gastroenterología Pediátrica. Hospital Clínico Universitario de Valladolid.
Introducción: La hipobetalipoproteinemia familiar es un trastorno genético infrecuente (1/1000-3000), con manifestaciones clínicas heterogéneas en su forma homocigota, similares aunque más leves que la abetalipoproteinemia (enfermedad de Bassen-Kornzweig), donde destacan esteatorrea, manifestaciones neurológicas y retinitis pigmentosa. La mayoría son heterocigotos asintomáticos, y el diagnóstico es frecuentemente casual, por niveles bajos de colesterol-LDL o hipertransaminasemia. Caso clínico: Varón de 12 años ingresado por no realizar deposición desde hace 21 días. Hermana de 10 años glaucoma congénito. Hábito intestinal estreñido desde siempre, alternando estreñimiento con deposiciones blandas. Exploración física: Abdomen distendido, levemente doloroso a la palpación difusa, heces duras en marco cólico, pero ampolla rectal vacía. Pruebas complementarias: Hemograma, perfil hepático, férrico, hormonas tiroideas, serología celiaca y coagulación normales. Destaca el perfil lipídico: triglicéridos 69 mg/dl (25-115), colesterol total 69 mg/dl (120-220), LDL-C 3.8 mg/dl (60-130) y HDL-C 62 mg/dl (35-65) y apolipoproteína B: < 24.5 mg/dl (55-140). Reducción de niveles séricos de vitamina D y K. La biopsia endoscópica duodenal demuestra enterocitos con gotas de contenido lipídico. Fondo de ojo normal. Estudio genético pendiente de resultado. Tratamiento: Inicial con enemas y laxantes, dieta hipograsa y aporte de vitaminas liposolubles. Comentarios: El estreñimiento es una manifestación poco descrita en pacientes con hipobetalipoproteinemia.
SALUD JOVEN: RECURSO DE INFORMACIÓN Y COMUNICACIÓN PARA ADOLESCENTES
Vázquez Fernández M.E: (1), Morell Bernabé J.J.(2), Jiménez Nuñez C.(3), García Mauriño A.L(4).,Garrido Torrecillas F.J.(5). (1)Centro de Salud Arturo Eyries. Valladolid, (2) Centro de Salud Zona Centro. Badajoz, (3) Centro de Salud Trencadors. Mallorca, (4) Centro de Salud Juan de la Cierva. Getafe. Madrid (5) EBAP UCG Churriana de la Vega. Granada.
Introducción: Hay mucha información en Internet que los adolescentes pueden consultar, a veces no suficientemente claras ni fiables. Nuestro objetivo es analizar Salud Joven ubicada en la Web Familia y Salud. Metodología: Estudio observacional y descriptivo obtenido de las encuestas registradas en la Web y del sistema de información Google Analytics. Resultados: Se trata de una Web con contenidos sobre el cuerpo, sexualidad, alimentación y ejercicio físico, ocio y tiempo libre, abuso de sustancias, accidentes, problemas de salud, mente, estudios y trabajo, violencia. Además tiene contenidos para padres de adolescentes y público en general, una sección de noticias y otra “cuéntanos tu historia”. Se difunde en Twitter y Facebook. Hemos registrado en 81 encuestas, el 50% de los que la usan son adolescentes Los contenidos más visitados: “tatuajes”, “autoestima” y “estoy creciendo y me duele la rodilla”. Un 11,5% son usuarios habituales. Procedencia: España, seguido de México. El 56.8% se conectaba con móvil. Se han generado más de 60 comentarios. Conclusiones. La Web Salud Joven es un espacio de información y comunicación con información fiable para adolescentes. Los pediatras podemos implicarnos y promocionar estos canales para jóvenes. Esta interacción puede conllevar una transformación de las relaciones tradicionales entre adolescentes y sanitarios.
GALACTORREA EN ADOLESCENTE
¿CUÁL SERÁ SU ETIOLOGÍA?
Mulero Collantes I.(1), Salamanca Zarzuela B.(1), Fierro Urturi A.M.(2), Centeno Malfaz F(1). 1. Servicio de Pediatría. H.Universitario Río Hortega. Valladolid. Pediatra. Centro de Salud Pisuerga. La Flecha. Valladolid.
Introducción: La hiperprolactinemia es la alteración endocrina más común del eje hipotálamo-hipofisario. Su etiología es variada (fármacos o drogas, hipotiroidismo, insuficiencia renal o hepática, tumores hipofisarios…) siendo la tumoral la de mayor relevancia diagnóstica, guardando generalmente relación los niveles de prolactina con el tamaño del tumor. Caso clínico: Mujer de 13 años con galactorrea 6 meses. Menstruaciones regulares. Antecedentes personales y familiares sin interés salvo gran estrés por distocia social. Analítica: PRL 48.8 ng/ml (1-35), resto normal (incluyendo perfil hepático, renal y hormonal). Posteriores PRL:44-50.6 ng/ml. RMN cerebral e hipófisis: microadenoma hipofisario 5x3x3 mm ovalado microcaptante. Inicia cabergolina 0.25 mg/sem desapareciendo la galactorrea al mes, sin efectos secundarios y con PRL a los 2 meses de 0.9 ng/ml. Discusión: La etiología de la hiperprolactinemia es variada. En nuestra paciente, descartados los fármacos y drogas, y con los niveles no muy elevados de prolactina se pensó inicialmente en la posibilidad del estrés que acusaba. Por la importancia del diagnóstico tumoral se realizó prueba de imagen objetivándose un microadenoma que podría tratarse de un prolactinoma (adenoma hipofisario funcionante más común en los niños mayores de 12 años, especialmente, mujeres) o un adenoma no funcionante que altere los mecanismos de control neuroendocrino que regulan la PRL (PRL<100 ng/ml).
FORMA GRAVE DE ENFERMEDAD AUTOINMUNE DEL TIROIDES EN ADOLESCENTE
Mulero Collantes I.(1), Salamanca Zarzuela B.(1), Puente Montes S.(1), Rodríguez Ruíz P.(2), Centeno Malfaz F(1). 1. Servicio de Pediatría. Hospital Universitario Río Hortega. Valladolid. 2. Pediatra. Centro de Salud Parquesol. Valladolid.
Introducción. La tiroiditis crónica autoinmune (TCAI) es la causa más común de enfermedad tiroidea en el niño y adolescente, más frecuente en mujeres y mayores de 6 años. El riesgo de progresión a hipotiroidismo franco es escaso. Presenta una adolescente con hipotiroidismo franco autoinmune con grave afectación multiorgánica; forma poco frecuente de presentación al diagnóstico. Caso clínico. Mujer de 13 años que ingresa por detección de TSH>100 mUI/l, T4L 0.09 ng/dl, Ac antiTPO 691 UI/ml asociado a astenia, hiporexia, pérdida ponderal e intolerancia al frío de seis meses de evolución. Exploración física: Peso 44.6 kg (-0.82 DS), talla 150 cm (-1.42 DS), IMC 19.81 kg/m2 (-0.25 DS). FC 67 lpm, TA 96/69 mmHg, Tª 35.4ºC. Piel seca, palidez cutánea pero no de mucosas. Tanner III. Resto de exploración normal. Presenta: insuficiencia renal, anemia con acantocitosis y miocardiopatía con hipertrofia septal asimétrica. Se pauta levotiroxina en dosis ascendente (máxima 150 mcg/24 horas vía oral) normalizándose las cifras hormonales y desapareciendo la clínica, sin evidenciar efectos secundarios. Discusión. La TCAI es la causa más frecuente de hipotiroidismo en niños y adolescentes con ingesta adecuada de yodo ocurriendo sobre todo en adolescentes. Suele cursar con eutiroidismo de forma asintomática (a diferencia del caso), si bien el tratamiento permite resolver dicha clínica.
PITIRIASIS VERSICOLOR: UNA ENFERMEDAD RECURRENTE
Torres Montori A, Paz Payá E,Vega Gutiérrez ML, Enseñat Gonzalez MA. Hospital Clínico Universitario de Valladolid.
Introducción: La pitiriasis versicolor es una infección fúngica superficial de la piel típica de estaciones calurosas y de aparición a partir de la adolescencia debido principalmente a un aumento de la producción de sebo por las glándulas sudoríparas. Sepresenta en forma de máculas redondas eritematosas, hiper o hipopigmentadas,de pequeño a mediano tamaño que evolucionan a la confuencia. Caso clínico: Mujer de 14 años sin antecedentes personales de interés que es derivada desde atención primaria por presentar en los últimos 4 años,3 episodios de pitiriasis versicolor tratada con flutrimazol tópico, econazol tópico y itraconazol oral respectivamente, reapareciendo las lesiones cutáneas en épocas de calor. Exploración física:Presenta múltiples máculas eritematosas, hipo y hiperpigmentadas, asintomáticas,confluentes,de predominio en tronco y extremidades superiores.Ligera descamación con signo de la uñada positivo. Pruebas complementarias: Cultivo microbiológico positivo para Malassezia Globosa. Diagnóstico: Pitiriasis versicolor recurrente. Tratamiento: Inicia tratamiento tópico con ciclopirox olamina 1%, 3 ciclos alternos de 10 días y sulfuro de selenio champú diario durante 1 mes. Evolutivo: Mejoría y resolución de las lesiones. Tratamiento de mantenimiento con sulfuro de selenio champú una vez a la semana en épocas de calor. Discusión: El tratamiento tópico es efectivo en la mayoría de las ocasiones y no hace falta recurrir a la terapia sistémica. Un tratamiento profiláctico de mantenimiento es imprescindible para evitar las recurrencias.
ASPECTOS DIFERENCIALES DEL TDAH DIAGNOSTICADO EN LA ADOLESCENCIA
Torres Montori A, Rodríguez Andrés L, Parrila Escobar M, Paz Payá E.I. Hospital Clínico Universitario de Valladolid.
Introducción: El TDAH se diagnostica generalmente en la niñez, pero algunos casos no se detectan hasta la adolescencia. Los motivos por los que ciertos pacientes no son derivados a Salud Mental (SM) hasta esta edad son interesantes de conocer, pues un diagnóstico más tardío suele implicar peor pronóstico. Nuestro objetivo es analizar diferencias entre adolescentes con TDAH que han sido derivados a SM por primera vez después de los 12 años y aquellos que fueron derivados en la infancia y continúan en tratamiento en SM en la adolescencia. Métodos y resultados: Se procede a la revisión aleatoria de historias clínicas de adolescentes atendidos en el Servicio de Consultas Externas de Psiquiatría Infanto-Juvenil del Hospital Clínico Universitario de Valladolid desde el 1 de Enero del 2015 hasta el 1 de Enero del 2016. Se presentarán resultados de este estudio observacional descriptivo en el que se exponen diferencias entre ambos grupos en relación a: motivo de consulta planteado desde Atención Primaria, subtipo de TDAH, sexo, comorbilidad, capacidad intelectual, historia psiquiátrica familiar y nivel socioeducativo familiar. Conclusiones: La adolescencia, al ser un período de grandes cambios en lo social, físico y emocional, implica diferencias en el diagnóstico, comorbilidad y tratamiento del TDAH
SINUSITIS AGUDA BACTERIANA COMPLICADA
Velilla Aparicio M., Alonso Cadenas J.A., Corredor Andrés B., Martínez Gálvez A. Hospital Niño Jesús. Madrid.
Introducción: La sinusitis aguda bacteriana es una infección de los senos paranasales con una duración inferior a 30 días. La evolución suele ser favorable, sin necesidad de tratamiento antibiótico. Caso clínico: Niña de 12 años, sana, acude a urgencias por síntomas catarrales de una semana de evolución asociando cefalea frontal con sonofobia y fotofobia en las últimas 72 horas. Afebril. Presenta exploración física normal, salvo dolor a la palpación en región interciliar. Es diagnosticada de sinusitis y se prescribe amoxicilina por vía oral (80 mg/kg/día). A las 12 horas, vuelve a consultar, por aparición de una masa en la región frontal, inflamación e incapacidad de apertura ocular bilateral. Se realiza TC craneal donde se objetiva: una pansinusitis derecha, un absceso epidural y subperióstico frontal y celulitis orbitaria. Ingresa con meropenem y vancomicina intravenosos. En el hemocultivo se aisla streptococcus intermedius. La evolución es tórpida, requiriendo drenaje quirúrgico en las primeras 24 horas y al 5º día del ingreso, con posterior mejoría. Discusión: La evolución de la sinusitis en adolescentes puede ser muy rápida con aparición de complicaciones orbitarias o intracraneales. A pesar del tratamiento antibiótico, pueden requerir drenaje quirúrgico para su resolución.
IMPLANTE SUBDÉRMICO COMO MEDIO ANTICONCEPTIVO DE ELECCIÓN EN ADOLESCENTES CON ALTO RIESGO DE EMBARAZO
Rimbau Serrano I., Castilla Sanz A., Salmerón Ruiz M.A., Guerrero Alzola F., Casas Rivero J. Hospital Universitario La Paz. Unidad de Urgencias Pediátricas.
Introducción. El implante contiene 68 mg de etonogestrel con una eficacia anticonceptiva del 99%. Su principal efecto secundario es el spotting. La OMS indica su uso sin restricciones entre la menarquia y los 18 años al no afectar la masa ósea. Especialmente indicado en: discapacidad intelectual, enfermedad psiquíátrica, entre otras. Su uso es excepcional en adolescentes españolas y existen escasos estudios en éste grupo etario. Material y métodos. Estudio descriptivo retrospectivo de las pacientes usuarias de implanon en una Unidad de Adolescentes de un Hospital terciario. Resultados: N=8 mujeres con una mediana de edad de 16 años (12-18). El 42% habían empleado ocasionalmente métodos anticonceptivos. El motivo de elección del implante en el 100% de los casos fue trastorno de conducta. El efecto adverso fue el sangrado menstrual irregular: 42% continuado, 28% esporádico. La eficacia fue del 100%. En 1 caso se retiró precozmente por no tolerabilidad. Satisfacción de uso: 57% muy satisfecha, 14% satisfecha y un 28% poco satisfecha. Conclusiones. El implante es eficaz, con buena tolerancia y escasos efectos secundarios por lo que es altamente recomendable en pacientes adolescentes con elevado riesgo de embarazo unido a una adecuada educación sexual.
MIEDO A ATRAGANTARSE, CON PÉRDIDA SIGNIFICATIVA DE PESO, EN UNA ADOLESCENTE DE 13 AÑOS
Magaz Lago, Á., López Martínez M.L., y Sarrionandia-Ibarra OlabarrietaL. Práctica privada. Grupo Albor-Cohs. Bilbao.
El miedo a atragantarse no ha tenido, ni tiene entidad diagnóstica propia en el DSMV. Su prevalencia se desconoce, siendo una realidad presente en las consultas. XXX es una chica de 14 años y 7 meses, con antecedentes familiares de trastornos de ansiedad. La exploración y los parámetros analíticos fueron normales, con una pérdida de peso de 7 Kg en los 2 últimos meses. El médico de familia recomendó intervención psicológica. En la evaluación Psico-educativa sus habilidades, la adaptación académica y familiar son buenas, con autoestima dependiente de los éxitos, e hiperexigencias. Los resultados sugieren trastorno por ansiedad generalizada y fobia específica. Se trató con entrenamiento en relajación, reestructuración cognitiva, desensibilización sistemática y reforzamiento diferencial de las aproximaciones a la ingesta normal, mejorando, hasta tomar alimentos sólidos. En el segundo mes de la intervención refiere episodios de agorafobia, comenzando entrenamiento en habilidades para identificar y afrontar situaciones de estrés y evitar la ansiedad excesiva generalizada. La fobia a tragar aparece en una adolescente con trastorno de ansiedad generalizada, y a pesar de su desaparición con el empleo de técnicas conductuales, es necesaria una intervención que aborde las variables de mantenimiento de la ansiedad para evitar o resolver trastornos de ansiedad diversos.
ENCUESTA A PEDIATRAS DE ATENCIÓN PRIMARIA SOBRE GINECOLOGÍA INFANTO-JUVENIL
Curell Aguilà N., ; Bonjoch Marí C., Ríos Guillermo J.; Parera Junyent N. Clínica Dexeus.
Introducción y objetivos: Se presentan los resultados de una encuesta a pediatras de atención primaria con el objetivo de mejorar el conocimiento acerca de su práctica clínica sobre patologías ginecológicas frecuentes, contracepción y sobre la prevención/detección de abusos sexuales. Material y Métodos: Se analizaron los resultados de una encuesta a pediatras participantes en una Jornada sobre Pediatría Ambulatoria organizada anualmente. Se plantearon 10 preguntas multi-respuesta referentes a su edad, sexo y práctica clínica. Para el análisis estadístico se utilizó la Prueba Exacta de Fisher y la edad con U de Mann-Whitney. Resultados: Contestaron 86 pediatras (75,6% mujeres). 41,9% refieren explorar genitales externos e introito vaginal sistemáticamente (el resto sólo si síntomas y/o en niñas de edad prepuberal), existiendo diferencias según género (p=0,012). 96,9% refiere hablar de abusos sexuales, 83,3% de menstruación. 83,7% hablan de contracepción, especialmente las pediatras (p=0,011) aunque sólo un 2,3% a solas con las pacientes. Ante otras patologías existe dispersión en las respuestas. Conclusiones: Los pediatras hombres derivan con mayor frecuencia a ginecología las pre/adolescentes (53,4% vs. 18,5%) mientras que las mujeres realizan una exploración más completa (47,7% vs. 23,8%). Es necesaria la formación continuada.
INTERVENCIÓN EDUCATIVA SOBRE VIH/SIDA EN ESTUDIANTES POLITÉCNICOS. 2013-2014
Rodríguez Alonso B., Cruz Sánchez, Z., Alonso Uría R.M., Cruz Sánchez F.,Valdés Triguero J.R. Centro de Trabajo: Unidad de Promoción de Salud y Prevención de Enfermedades del Ministerio de Salud Pública. Facultad de Ciencias Médicas “Miguel Enríquez” La Habana.Cuba.
Introducción: Las infecciones de transmisión sexual constituyen un problema de salud mundial. Cuba no está exenta de ello, y se considera a la población entre 15-44 años como grupo vulnerable. Objetivo: Se realizó una investigación prospectiva, analítica, cuasi-experimental, de intervención educativa pre y post test para identificar y transformar el conocimiento de adolescentes masculinos que estudian en un politécnico acerca de la prevención del VIH/sida durante el periodo 2013-2014. El universo estuvo representado por 87 estudiantes, se aplicó muestreo probabilístico aleatorio simple, y la muestra fue de 52 alumnos. La investigación se diseñó en 3 etapas, diagnóstica (aplicación una encuesta validada); intervención (se impartió un programa educativo) y posteriormente, la evaluativa, que determinaron los resultados de la intervención. Resultados: El 63.4% tiene entre 18 -21 años, con escolaridad de técnico medio. Existen necesidades de conocimiento sobre VIH/sida en las cinco áreas; pero se observó un aumento en la calificación final (p=0.00), significativamente mayor a la del test inicial (p=0.00); lo que denota la efectividad de la intervención. Conclusiones: Se logró elevar el nivel de conocimiento de los estudiantes (80,8 %). Se recomienda incluir estos contenidos en la formación curricular para que puedan ejercer acciones educativas a las personas con internamiento.
APRENDIENDO DE LOS ERRORES, IMPORTANCIA DE LA PUERICULTURA EN LA ADOLESCENCIA. A PARTIR DE UN CASO CLÍNICO
Martínez Villares A.R. Policlínico Carlos M. Portuondo. Miembro Grupo Prov. Atención Al Programa en la Prov. La Habana. Cuba.
Los errores en la atención médica ocurren con una frecuencia mucho mayor que la deseada, aunque no siempre son motivo de peligro para la vida o de un daño evidente; no obstante, constituyen indiscutiblemente un riesgo potencial. La Puericultura comprende el conocimiento y la práctica de todas aquellas normas y procedimientos dirigidos a proteger la salud y promover un crecimiento y desarrollo acorde con las capacidades y potencialidades genéticas del niño y el adolescente. Caso clínico: recibimos en nuestro centro de urgencia una adolescente de 13 años que no había tenido la menarquía y sufría dolor pélvico de manera cíclica de 3 meses de evolución, lo cual la llevo a visitar distintos centros de salud. Nunca se le realizo un examen de sus genitales y al llegar a nosotros constatamos himen imperforado, por lo que fue llevada al quirófano de urgencia para drenar un hematocolpos de 600 mililitros de sangre menstrual retenida. Conclusión: La puericultura cobra una gran importancia en la adolescencia pues nos permite entre otras posibilidades detectar problemas que no fueron diagnosticados en la niñez y cuando se realiza de manera consciente y cuidadosa evita la realización de procederes riesgosos de urgencia, que pudieron ser previstos.
RENDIMIENTO ESCOLAR Y PÉRDIDA DE HORAS DE SUEÑO “POR ESTAR CONECTADO” (VAMPING) EN ADOLESCENTES DE CASTILLA Y LEÓN
Liquete Arauzo L.(1) , Perez Ruiz E.,(2), Izquierdo Elizo A.(3), Rodriguez Molinero L(4), Alonso Vivas C.,(3) (1)CS Eras del Bosque (Palencia) (2) Unidad de Salud Mental La Victoria (Valladolid) (3) – Hospital Rio Carrión(Palencia) (4) CS Casa del Barco (Valladolid).
Introducción y objetivos: El uso de las nuevas tecnologías (TIC) entre los más jóvenes ha ocasionado la aparición de nuevos comportamientos, entre ellos el denominado “vamping” El vamping es el uso de aparatos electrónicos (móvil, Tablet, ordenador…) durante la noche, reduciendo las horas de descanso nocturno. La falta de tiempo durante el día, la intimidad de la noche y la necesidad de conexión con el grupo lo convierten en una práctica atractiva para los adolescentes. El objetivo era conocer la frecuencia de esta práctica en los adolescentes de Castilla y León. Material y métodos: Estudio descriptivo transversal de período con una muestra representativa de los adolescentes de Castilla y León entre 13 y 18 años (102.664 en el curso escolar 2014-2015). Se estimó una proporción del 50% en todas las respuestas, un margen de confianza del 95,5% y un error en contraste bilateral ≤2%. Se obtuvo una muestra de 3.341 adolescentes distribuidos en la totalidad de las provincias de Castilla y León, a los que se paso una encuesta telemática durante el horario escolar (salvo una muestra inferior al 6,3% que se realizó desde el domicilio). Media edad: 14,8±1,3 años. La encuesta recogía múltiples preguntas referidas a la dinámica y funcionalidad familiar, al rendimiento escolar, a los hábitos de ocio… El 51,5% eran mujeres y su distribución en cursos era la siguiente: un 20,3% de 2ºESO, un 25,7% de 3ºESO, un 32% de 4º ESO, un 14,5% de 1º Bachillerato LOE, un 6,4% de 2º Bachillerato LOE y un 1,1% de FP I y II. Se analiza la frecuencia con la que los adolescentes practican vamping (“pierdo horas de sueño por estar conectado”). Se contrastó simultáneamente dicha variable con el número de horas que dormían los adolescentes a diario y el fin de semana y con su rendimiento escolar. Gestión automatizada y externa de los datos. Análisis mediante el programa SSPS v.15. Resultados: El 8,8% de los adolescentes estudiados en Castilla y León practican mucho el vamping, el 10,9% lo hacen bastante, el 15,4% a veces, el 26,4% alguna vez y el 38,4% refieren no realizarlo nunca. Presentan diferencias estadísticamente significativas en relación con la edad (p<0,001) y con el sexo (p<0,001), dándose más en mayores de 16 años y en mujeres. La frecuencia en la práctica del vamping se asocia de forma estadísticamente significativa a una disminución en el número de horas de sueño a diario y durante el fin de semana así como al fracaso escolar (p<0,001, respectivamente). Conclusiones: El fracaso escolar en nuestro país alcanza el 21,9% y su frecuencia aumenta con la edad. El nuestro estudio hemos hallado un menor número de horas de sueño, a diario y durante el fin de semana, entre aquellos que practican con mayor frecuencia el vamping. La asociación entre el fracaso escolar y las horas de sueño está ampliamente demostrada. Concienciar sobre el importancia de controlar el tiempo y uso de las TIC y cuáles son sus posibles consecuencias podría disminuir el fracaso escolar en nuestros adolescentes.
RENDIMIENTO ESCOLAR Y USO DE WHATSAPP DURANTE LAS TAREAS ESCOLARES EN ADOLESCENTES DE CASTILLA Y LEÓN
Liquete Arauzo L. (1), Pérez Ruiz E. (2) , Izquierdo Elizo A.(3), Rodriguez Molinero L.(4), Marugan de Miguelsanz (5). (1)CS Eras del Bosque (Palencia),(2)Unidad de Salud Mental La Victoria; Programa Joven de Proyecto Hombre (Valladolid),(3) Hospital Rio Carrión(Palencia), (4) CS Casa del barco (Valladolid) (5) -H. Clínico Universitario (Valladolid).
Introducción y objetivos: El uso de las nuevas tecnologías (TIC) y su relación con el rendimiento escolar es controvertido. Existen estudios como el caso de Colombia donde aparece una relación inversa entre la implantación de las nuevas tecnologías y la deserción escolar. En España, los adolescentes cuentan con una gran dotación tecnológica en sus medios naturales (especialmente en casa y en los colegios) por lo que parece relevante conocer el uso actual de las TIC para la mejora de su aplicabilidad. Material y Métodos: Estudio descriptivo transversal de período con una muestra representativa de los adolescentes de Castilla y León entre 13 y 18 años (102.664 en el curso escolar 2014-2015). Se estimó una proporción del 50% en todas las respuestas, un margen de confianza del 95,5% y un error en contraste bilateral ≤2%. Se obtuvo una muestra de 3.343 adolescentes distribuidos en la totalidad de las provincias de Castilla y León, a los que se realizó una encuesta telemática durante el horario escolar (salvo una muestra inferior al 6,3% que se realizó desde el domicilio). Media edad: 14,8±1,3 años. El 51,5% eran mujeres y su distribución en cursos era la siguiente: un 20,3% de 2ºESO, un 25,7% de 3ºESO, un 32% de 4º ESO, un 14,5% de 1º Bachillerato LOE, un 6,4% de 2º Bachillerato LOE y un 1,1% de FP I y II. La encuesta recogía múltiples cuestiones referidas a la dinámica familiar (escala propia), rendimiento escolar, hábitos de ocio… Gestión automatizada y externa de los datos. Análisis mediante el programa SSPS v.15. Resultados: Los adolescentes estudiados en Castilla y León refieren usar siempre Whatsapp mientras hacen los deberes el 10,4%, bastante el 15,4%, a veces o alguna vez el 51,7% y nunca el 22,5%. Lo hacen con mayor frecuencia las chicas y los mayores de 15 años. La relación entre la frecuencia de uso del Whatsapp durante las tareas escolares y el rendimiento escolar es estadísticamente significativa; de tal forma que conforme aumenta la frecuencia de uso del Whatsapp va disminuyendo el porcentaje de adolescentes que refieren que sus notas son mejores o mucho mejores que las del resto de sus compañeros (p<0,001). Conclusiones: Dada la elevada influencia de las TICs en adolescentes en nuestro entorno, conocer y concienciar de la importancia de estos factores sobre el rendimiento intelectual y su impacto podría disminuir el riesgo de fracaso escolar en adolescentes.
PERSPECTIVAS LABORALES, SOCIALES Y FAMILIARES EN ADOLESCENTES DE CASTILLA Y LEÓN
Liquete Arauzo L. (1), Pérez Ruiz E. (2), Rodriguez Molinero L.(3), Alonso Vivas (4). Izquierdo Elizo A. (5). (1)CS Eras del Bosque (Palencia),(2)Unidad de Salud Mental La Victoria (Valladolid). (3)CS Casa del Barco (Valladolid) (4)H. Río Carrión (Palencia) (5)-Hospital Río Carrión (Palencia).
Introducción y objetivos: Conocer las proyecciones o perspectivas que tienen nuestros adolescentes de cómo será su futuro nos acerca a comprender sus motivaciones y su comportamiento. Estudios recientes sobre el control de la impulsividad en la infancia y adolescencia nos indican cómo la capacidad de visualizarse en un futuro se inicia en la etapa preescolar. Y si dicha perspectiva es exitosa contribuirá al desarrollo del autocontrol. En este estudio analizamos las perspectivas sobre la edad de su primer empleo y del empleo estable. Material y Métodos: Estudio descriptivo transversal de período con una muestra representativa de los adolescentes de Castilla y León entre 13 y 18 años (102.664 en el curso escolar 2014-2015). Se estimó una proporción del 50% en todas las respuestas, un margen de confianza del 95,5% y un error en contraste bilateral ≤2%. Se contó con una muestra de 3.343 adolescentes procedentes de todas las provincias de Castilla y León, a los que instó a completar una encuesta telemática durante el horario escolar. La media edad fue de 14,8±1,3 años y el 51,5% (n=1.721) eran mujeres. La encuesta recogió las perspectivas de los adolescentes referentes a la edad en la cual estimaban los adolescentes podrían tener su primer trabajo, estabilidad económica o familiar, podrían adquirir bienes como una vivienda…y datos sociodemográficos y económicos Gestión informatizada y externa de los datos. Análisis mediante el programa SSPS v.15. Resultados: En los adolescentes estudiados en Castilla y León, el 75,2% de los varones y el 73,7% de las mujeres esperan encontrar su primer trabajo antes de los 25 años. Además prevén encontrar un trabajo estable antes de los 25 años el 34,9% de los varones y el 26,3% de las mujeres. En los varones encontramos, en nuestro estudio, dos grupos claramente diferenciados, unos con mal rendimiento escolar y suposición de encontrar trabajo estable antes de los 25 años y otro grupo con rendimiento escolar muy bueno y perspectiva de tener un trabajo estable entre los 30 y las 35 años. Entre las chicas el fenómeno más frecuente es el de un rendimiento escolar medio y unas expectativas de trabajo estable entre los 25 y los 30 años. En los varones con buen rendimiento escolar encontramos con mayor frecuencia padres y madres con estudios universitarios (p<0,001) mientras que los cambios en la estructura familiar no aparecen estadísticamente asociados (p=0,17). Respecto a las chicas con buen rendimiento escolar, encontramos con mayor frecuencia padres con estudios universitarios (p<0,001) y mayor frecuencia de modelos familiares nucleares (p<0,001). Conclusiones: El género y el rendimiento escolar durante la adolescencia influyen de forma estadísticamente significativa en las visualizaciones que tienen nuestros jóvenes de su futuro laboral. Trabajar sobre la realidad de estas perspectivas podría modificar la motivación escolar de nuestros adolescentes.