Alteraciones del pelo y las uñas en la adolescencia
Alteraciones del pelo y las uñas en la adolescencia
J. García Dorado(1), P. Alonso Fraile(2)
(1)Especialista en Dermatología Médico-Quirúrgica y Venereología. (2)Especialista en Medicina Familiar y Comunitaria. Clínica Dermatológica. Salamanca.
Fecha de recepción: 07-02-2022
Fecha de publicación: 28-02-2022
Adolescere 2022; X (1): 37-52
Resumen
|
La adolescencia es la etapa de transición entre la niñez y la vida adulta. En ella, el adolescente deberá hacer frente a una serie de modificaciones tanto internas o personales como externas o sociales, y todo ello inmerso en un mundo colectivo repleto de información contradictoria y mensajes recurrentes, muchos de ellos relacionados con la imagen. En este contexto, como expresión máxima de la imagen que quiere transmitir a los demás están el cabello y las uñas. Así, toda patología que afecte a ambas partes del cuerpo repercutirá negativamente en la autoestima y la maduración psicológica del adolescente. Y sin llegar a la patología, hemos de saber que existen rituales y hábitos estéticos rutinarios que deterioran el aspecto del cabello y de las uñas. De ahí que resulte prioritario conocer sus alteraciones más frecuentes. Palabras clave: Alopecia areata; Alopecia androgenética; Tricotilomanía; Retroniquia; Uña encarnada. |
Abstract
|
Adolescence is the transition stage between childhood and adulthood. Throughout this period, adolescents will experience both personal and social changes while being immersed in a globalized world full of contradictory information and recurring messages, most of which are related to their appearance. To fully express the image they hope to project, hair and nails appear to be important factors. As a result, any problems concerning these two parts of the body can have a negative impact on an adolescent’s self-esteem and psychological maturity. Further, without actually referring to medical issues, it should be known that some cosmetic rituals have the potential to deteriorate the health of the hair and nails. For this reason, understanding the most common abnormalities of these body parts is imperative. Key words: Alopecia areata; Androgenetic alopecia; Trichotillomania; Retronychia; Ingrown nail. |
ALOPECIA EN LA ADOLESCENCIA
La caída de pelo en la adolescencia es un fenómeno más común de lo que se suele creer. La importancia que la sociedad actual da la imagen, hacen que el cabello ocupe un lugar primordial en ese aspecto exterior que el adolescente desea mostrar. Por lo tanto el adolescente que está atravesando una época de transición física, emocional y psicológica, queda especialmente vulnerable al impacto de la pérdida del cabello con importante merma en su calidad de vida. Este deterioro de su “imagen capilar” puede ser muy estresante o angustiosa requiriendo atención médica, por lo que el médico ha de estar habilitado para reconocer, evaluar y orientar el estudio y ofrecer el apoyo adecuado tanto médico, como estético y en muchos casos psicológico.
La pérdida de cabello o alopecia en la adolescencia puede obedecer a una causa primariamente cutánea, traducir un problema de salud subyacente o estar facilitada por determinados hábitos higiénicos personales, culturales o dietéticos
La pérdida de cabello o alopecia en la adolescencia(1) puede obedecer a una causa primariamente cutánea, traducir un problema de salud subyacente o estar facilitada por determinados hábitos higiénicos personales, culturales, o dietéticos. Su expresión clínica tendrá una importante influencia pronóstica, en relación con la presencia o no de áreas cicatriciales no recuperables (Tabla I).
Abordaje diagnóstico de la alopecia
En la historia clínica se deberá recoger:
- El inicio de la alopecia, si es adquirida o congénita y su duración.
- Si hay pérdida o adelgazamiento de cabellos.
- Hábitos y “cuidados capilares” (cepillado, moldeadores, planchas, tintes, mechas, alisados o rastas).
- Cambios en la salud del adolescente, sobre todo en los últimos 3-4 meses, síntomas relacionados con enfermedad tiroidea, acné, dietas y, en el caso de mujeres, hirsutismo y alteraciones menstruales.
- Medicación actual y la de semanas o meses antes del inicio.
La exploración de la superficie del cuero cabelludo:
- Escamas, rojeces, inflamación, situación del ostium folicular, si este es visible, si contiene o no cabello, o si por el contrario ha desaparecido el ostium como ocurre con las alopecia cicatriciales.
- Distribución de la alopecia, buscando las zonas de menor densidad.
Observación minuciosa del cabello: longitud, grosor, calibre, irregularidades en su forma (displasias).
En la actualidad, los estudios tricoscópicos ofrecen de una forma incruenta una información extraordinaria
En la actualidad, los estudios tricoscópicos ofrecen de una forma incruenta una información extraordinaria.
Exámenes complementarios, algunos muy simples como el test de tracción, que orientaría hacia una alopecia en actividad si tras “traccionar” un mechón de cabellos de la zona afectada entre el pulgar y el índice, se desprende un número significativo de unidades.
En ocasiones, estudios analíticos o incluso biopsia de cuero cabelludo.
Principales tipos de alopecia en la adolescencia
Efluvio telogénico
Los cien cabellos que aproximadamente se pierden a diario, obedecen a la sucesión de periodos de crecimiento de 3-4 años (anagen) » transición (catagen) » reposo (telogen) de 3 meses que configuran el ciclo folicular normal.
El efluvio telogénico surge al producirse una excesiva caída de cabellos en telogen debido a la anormalidad de este ciclo folicular(2) (Tabla II). Puede surgir de forma aguda, en cuyo caso, se producirá un trasvase abrupto y síncrono de al menos un 20% de los cabellos en anagen hacia telogen, con la consiguiente caída masiva de estos cabellos 2, 3 o 4 meses después de ocurrir el evento (efluvio telogénico agudo). Hablamos de efluvio telogénico crónico cuando el desencadenante es de menor intensidad, pero repetido o prolongado en el tiempo, y se producirá una caída persistente de más de 6 meses de duración.
El efluvio telogénico representa la causa más común de pérdida de cabello en la adolescencia
Representa la causa más común de pérdida de cabello en la adolescencia. Variable en intensidad, algunas formas pueden pasar desapercibidas mientras que otras requieren una rápida consulta, sobre todo de mujeres que se quejan de la caída de pelo “a puñados”, sin ser inusual que acudan con bolsas repletas de cabellos desprendidos que muestran asustadas a su interlocutor.
En la historia clínica se recogerán situaciones acontecidas en los 2-4 últimos meses. El examen del cuero cabelludo suele ser normal, sin áreas de baja densidad capilar. La documentación del número de cabellos desprendidos y el signo de tracción positivo con más de un 25% de cabellos en telogen puede ser útiles en el diagnóstico.
En la mayoría de ocasiones si el desencadenante no requiere corrección, sería suficiente con transmitir al paciente que el pelo irá recreciendo a lo largo de los siguientes meses. Si no se detecta en la anamnesis el hecho precipitante o se demora la ansiada mejoría, estaría indicado realizar una analítica que incluyera las causas recogidas en la Tabla II, sobre todo anemia ferropénica y enfermedad tiroidea.
La corrección de los déficits si los hubiera, debería llevar aparejado la recuperación de la alopecia.
Alopecia androgénica (AGA)
Para algunos adolescentes la alopecia androgénica se sitúa como una preocupación vital y en algunos casos es un diagnóstico impactante y psicológicamente devastador, ya que suele llevar implícito en todos los que lo padecen un aumento en los niveles de estrés, baja autoestima, disminuye la auto percepción de atractivo físico, se perciben como más envejecidos y menos seductores para el sexo opuesto
Suele iniciarse ya en la adolescencia esta forma de alopecia hereditaria y andrógeno dependiente, que constituye la forma de alopecia más frecuente en los adultos, afectando al 80% de los hombres y al 40% de mujeres en algún momento de su vida(3). Para algunos adolescentes se sitúa como una preocupación vital y en algunos casos es un diagnóstico impactante y psicológicamente devastador, ya que suele llevar implícito en todos los que lo padecen un aumento en los niveles de estrés, baja autoestima, disminuye la auto percepción de atractivo físico, se perciben como más envejecidos y menos seductores para el sexo opuesto(4). Es por ello, por lo que algunas guías de consenso de las AGA específicamente recogen consideraciones para este grupo de edad(5). En adolescentes(6) hay un predominio de varones sobre mujeres (35/8) y la edad media de inicio en ambos sexos es de 14,8 años. La patología dermatológica con la que suele asociarse es dermatitis seborreica y acné.
La AGA en varones se denomina MAGA (male androgenetic alopecia) y suele iniciarse entre los 15 y 25 años. El 15% de los adolescentes varones pueden presentar este proceso(4). Las formas más graves suelen presentar un inicio más precoz. Se han descrito casos de debut muy temprano, inclusive a los 7 años(1). En estas situaciones de inicio tan anticipado se aconseja una valoración por endocrinología pediátrica(5). Excepcionalmente se asocia a hiperplasia suprarrenal congénita(4).
La AGA femenina se denomina FAGA (female androgenetic alopecia) o FPHL (female pattern hair loss). Muestra dos picos de inicio: el que nos interesa entre los 15-25 años, también denominada FAGA pre menopáusica o en mayores de 50-55 denominada FAGA posmenopáusica.
Etiopatogenia
Varios factores implicados:
MAGA
- Hormonal. En varones genéticamente predispuestos, los andrógenos producen una miniaturización del cabello y acortamiento del anagen. Está implicada la enzima 5-alfa-reductasa, que transforma la testosterona en dihidrotestosterona que es la que actúa negativamente sobre el folículo piloso. Este hecho tiene implicaciones terapéuticas claves hoy día.
- Herencia. Se conocen hasta 200 genes implicados en la MAGA(3). El número de ellos involucrados se correlaciona con los patrones clínicos y la gravedad. Los adolescentes con MAGA muestran unos antecedentes familiares de alopecia en el 72,1%(6), mientras que en adultos oscila entre el 30,9 – 64,5%.
- Otros recientemente implicados como son la micro inflamación, alteraciones en las vías de las prostaglandinas o la Wnt-betacatenina(3).
FAGA
- Hormonal. Por una mayor sensibilidad en el folículo piloso a los andrógenos circulantes, bien estén normales o se encuentren elevados. En ocasiones es la expresión de un hiperandrogenismo, que en la adolescencia suele estar relacionado con un SOP (síndrome de ovario poliquístico).
- Genética, con herencia poligénica (genes del receptor de andrógenos, entre otros).
Clínica
Se expresa como disminución en la densidad de los cabellos, más que por caída incrementada. Ellos se notan “más entradas”. Y ellas puntualizan que “su coleta es mucho más delgada que antes” o que “el pelo les crece más fino a como lo hacía meses atrás”. Suelen encontrarse antecedentes familiares por parte de uno o ambos padres.
MAGA
Los síntomas en los adolescentes son menores que en los adultos. La pérdida de densidad, percibida en zona fronto temporal, coronilla e incluso parietal, tiene su origen en la miniaturización del cabello. Los folículos de zonas occipital y temporal están más respetados al ser menos sensibles al efecto del andrógeno.
Se diferencian determinados patrones clínicos(3):
- Patrón mediterráneo, el más frecuente en nuestro medio. Inicialmente se afectan zona frontal y coronilla que van confluyendo hacia área parietal. En algunos pacientes solo se afecta la coronilla.
- Patrón semita: participación preferente de región frontal con respeto a la coronilla.
- Patrón nórdico o anglosajón: afectación de entradas, parietal y coronillas, pero respeta mechón frontal.
- Forma difusa con participación frontal, parietal y coronilla. Y en estos casos, si mantiene la línea de implantación frontal, se denomina MAGA de patrón femenino.
Entre las clasificaciones que cuantifican el alcance de la MAGA se manejan habitualmente la escala de Norwood-Hamilton o la escala de Ebling(2).
En pacientes con inicio muy precoz de MAGA, existe un riesgo más elevado de desarrollar enfermedad coronaria, síndrome metabólico o hiperplasia benigna de próstata
El riesgo de desarrollar enfermedad coronaria, síndrome metabólico o hiperplasia benigna de próstata sería más elevado en pacientes con inicio muy precoz de MAGA(3). La hiperinsulinemia y las patologías insulino-resistentes asociadas como son obesidad, hipertensión y dislipemia podrían estar detrás de este riesgo aumentado(4).
FAGA
Lo habitual es respetar la línea de implantación a nivel de las entradas, refiriendo las pacientes como “que la raya del pelo se ensancha”, lo que ya está traduciendo el descenso de densidad en región fronto parietal. En ocasiones, la pérdida es más intensa en la zona anterior (pérdida de densidad triangular en región frontal o patrón “en árbol de navidad”) o la pérdida es generalizada, incluyendo zona occipital en algunos casos. La gravedad de la FAGE se mide por las escalas de Sinclair, Ebling y Ludwig(3).
Pueden asociarse otros rasgos de hiperandrogenismo como acné, hirsutismo, seborrea o trastornos menstruales, configurando el denominado síndrome SAHA (Seborrea, Acné, Hirsutismo, Alopecia).
En ellas no es infrecuente encontrar obesidad troncal o acantosis nigricans. En estos casos es importante descartar procesos que pueden implicar a largo plazo efectos nocivos para la salud tales como infertilidad y resistencia a la insulina. Y entre ellos se encuentran: síndrome de ovario poliquístico, hiperprolactinemia o hiperplasia suprarrenal congénita.
La alopecia androgénica femenina de patrón masculino, suele asociarse a patología suprarrenal o menopausia precoz. Si la aparición de este proceso es rápida deben descartarse la existencia de tumores productores de andrógenos
Se describe una forma de FAGA –M (alopecia androgénica femenina de patrón masculino) con delimitación precoz de entradas importantes. Su interés radica en la asociación a patología suprarrenal, menopausia precoz y si la aparición es rápida e intensa, a la existencia de tumores productores de andrógenos subyacentes (ováricos o suprarrenales).
La exploración clínica y tricoscópica suele ser suficiente para establecer el diagnóstico. Pero en aquellos casos que asocien síntomas de hiperandrogenismo, estaría indicado realizar estudios analíticos incluyendo determinación de hormonas(3) (testosterona, androstenediona, DHEA-S, LH, FSH, 17 -OH-progesterona y prolactina).
Tratamiento
Dado que la AGA es progresiva, el objetivo es frenar la progresión de la enfermedad y conseguir recuperación de los cabellos afectados. Las terapias deben mantenerse a largo plazo, ya que si no lentamente se iría perdiendo gran parte del efecto positivo conseguido.
Los únicos tratamientos aprobados en la mayoría de países para MAGA serían minoxidil tópico y el inhibidor de la 5 alfa reductasa finasteride 1 mg / día oral. Últimamente está ganando protagonismo el dutasteride 0,5 mg/ día oral dada la mayor efectividad y similar seguridad, aunque finasteride es el de elección en varones menores de 18 años(3). No obstante, su uso en adolescentes es excepcional.
Tanto en MAGA como FAGA adolescente, la base del tratamiento será el minoxidil disponible al 2 y al 5%. Este último con eficacia mayor, por lo que es preferido en varones. En las mujeres tanto al 2 como al 5% son eficaces y bien tolerados, con mayor eficacia al 5%, pero con mayor posibilidad de que cause hipertricosis facial reversible, en cuyo caso se bajaría la concentración. La dosis es de 1 ml, dos veces al día, sobre el cuero cabelludo seco y dejarlo actuar un mínimo de 1 hora. Al menos 12 meses son necesarios para evaluar su eficacia. Y habitualmente, si se suspende, se reactivará la pérdida de cabello.
En amplias series publicadas, incluyendo adolescentes, el uso de minoxidil oral en el control de la alopecia androgénica y otras formas de alopecia, está teniendo muy buenos resultados
En los últimos años está surgiendo con fuerza el uso de minoxidil oral como alternativa segura en el control de la alopecia androgénica y otras formas de alopecia. Amplias series publicadas(7), incluyendo adolescentes, así lo refieren con muy buenos resultados y excelente tolerancia. Como posibles efectos secundarios, siempre leves, se describe hipertricosis (15,1%), mareos (1,7%), edemas en extremidades inferiores (1,3%), taquicardia (0,9%), cefaleas (0,4%), edema periorbitario (0,3%) e insomnio (0,2%).
En el caso de mujeres, asociados a espironolactona(8). Si en la paciente con FAGA se confirma el hiperandrogenismo requerirá los tratamientos oportunos adecuadamente supervisados (pediatría-endocrinología-ginecología). El apoyo psicológico y medidas cosméticas capilares serán de ayuda, sobre todo en las adolescentes.
Alopecia Areata (AA)
Alopecia de base autoinmune, no cicatricial, que frecuentemente afecta a adolescentes. Puede asentar en cualquier área pilosa, pero en el 90% de casos los hace en el cuero cabelludo. Hasta un 30% de casos pueden asociar patología autoinmune. Su marcada visibilidad, conlleva un impacto negativo en la calidad de vida del adolescente que lo padece, por lo que recientemente se intentan establecer procedimientos fiables de medida del grado de afectación, la percepción de la misma por el paciente y sus expectativas frente a los posibles resultados terapéuticos(9).
Etiopatogenia(10)
Factores autoinmunes. El arsenal inflamatorio con linfocitos T CD8+, T CD4+, macrófagos, etc. desatan la cascada inflamatoria que detiene el anagen folicular, pero respetando una zona critica, la región de las células madre de la protuberancia, explicándose de esta forma el carácter no cicatricial de la AA. Parece que la sobreexpresión de la vía JAK-STAT favorecería la pérdida del privilegio autoinmune.
Factores genéticos. Un 10-20% de los pacientes presentan antecedentes familiares de AA.
Factores ambientales. Situaciones de estrés, factores infecciosos, hormonales o dietas actuarían como factores desencadenantes. Se buscan relaciones con la microbiota intestinal(11).
Clínica
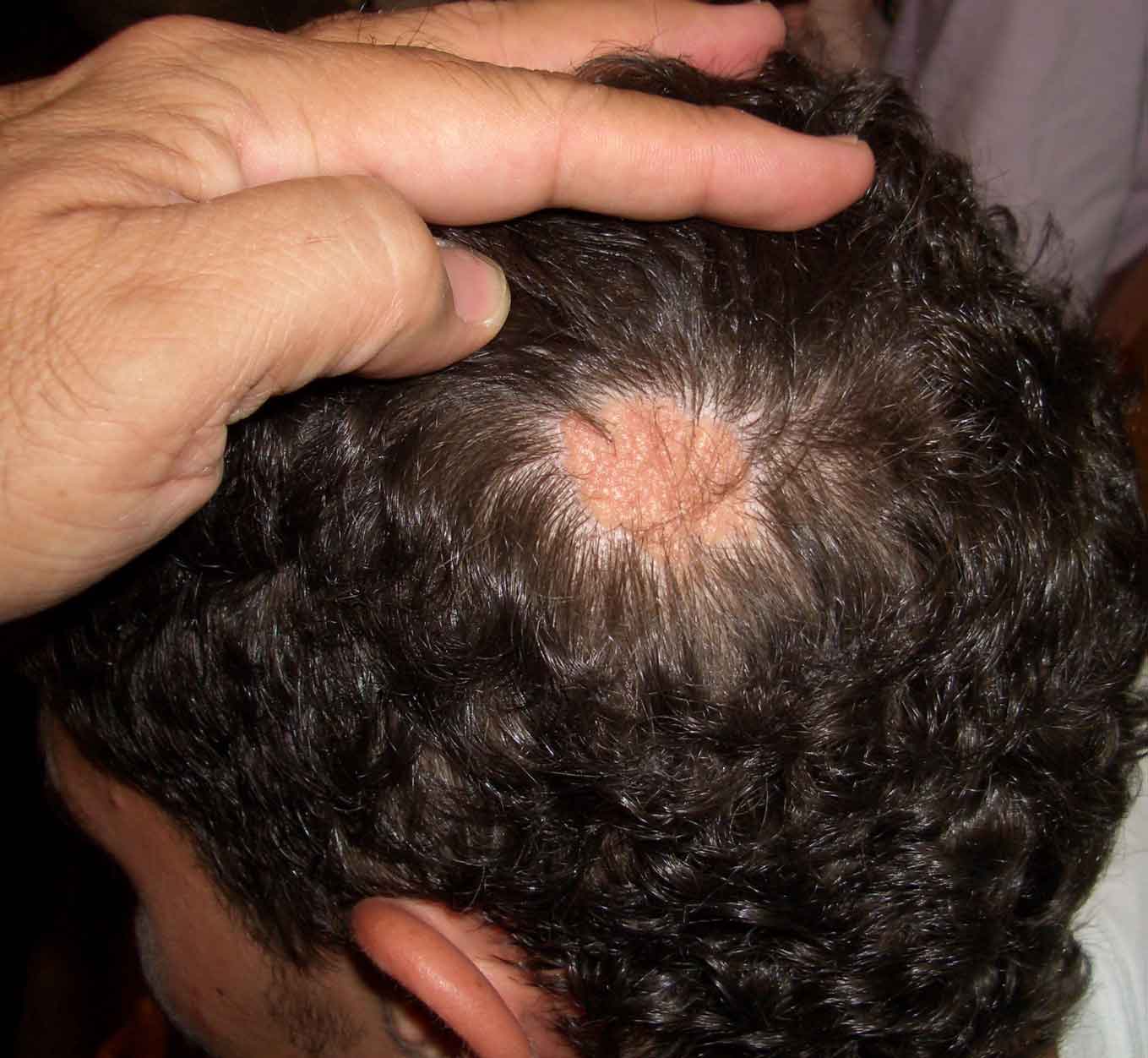
La alopecia areata está formada por placas, una o múltiples, de aparición súbita, de bordes nítidos, sin signos inflamatorios, y ante mínimas tracciones los cabellos se desprenden fácilmente
Placas de alopecia, una o múltiples, de aparición súbita, de bordes nítidos, sin signos inflamatorios ni descamación, en cuyos bordes los cabellos aparentemente sanos se desprenden con facilidad ante mínimas tracciones. En los límites de la placa se suelen encontrar los típicos “pelos peládicos” o en “signo de admiración”. Suelen ser asintomáticas, aunque algún paciente podría referir previo a la aparición de las placas, prurito leve, escozor o tricodinia.
Se diferencian diversas formas clínicas según número de placas, localización y extensión (Tabla III).
El curso clínico es variable e impredecible, ya que son formas dinámicas, pudiendo evolucionar de placas únicas a múltiples y/o extensas. Un 5% de los pacientes pueden llegar a formas totales o universales. Pero en el otro extremo, la repoblación espontánea se recoge en el 40% de los casos leves.
Casi un 50% de los adolescentes con AA suelen mostrar repercusión sobre la lámina ungueal, diferente según la intensidad del proceso. Lo más frecuente, el piqueteado de la lámina. En ocasiones se aprecia lúnula eritematosa o moteada. Hasta un 12% pueden presentar traquioniquia que conlleva un aspecto rugoso de la uña causado por multitud de estriaciones longitudinales.
Alrededor del 7% de los pacientes tienen una mayor incidencia de procesos autoinmunes, tanto a nivel personal como familiar (Tabla IV). La AA total y universal son las formas que frecuentemente se han asociado a enfermedad tiroidea y dermatitis atópica. En el síndrome de Down la incidencia de AA es más alta que en la población normal: el 6% de los pacientes con S. Down desarrollarán AA, y de ellos, el 50% formas graves de tipo alopecia total o universal.
Hallazgos de mal pronóstico serían el inicio precoz en la infancia, las formas de AA universal, total y ofiásicas, así como la evolución mayor de 1 año, la presencia de cambios ungueales, las enfermedades tiroideas asociadas y la existencia de antecedentes familiares de AA.
Los estudios complementarios se orientarán según la sintomatología acompañante del paciente, con el fin de descartar enfermedades autoinmunes asociadas. En cualquier caso, incluso en ausencia de sintomatología, sí debería descartarse patología tiroidea mediante estudio analítico.
En relación con la alopecia areata, ningún tratamiento es capaz de alterar el curso natural de la enfermedad, pero sí disponemos de alternativas capaces de obtener en muchos pacientes la repoblación capilar. La dificultad estriba en cómo evitar la recaída una vez se retiren los medicamentos
Tratamiento
Ningún tratamiento es capaz de alterar el curso natural de la enfermedad, pero sí disponemos de alternativas capaces de obtener en muchos pacientes la repoblación capilar. La dificultad estriba en como evitar la recaída una vez se retiren los medicamentos.
Estas pautas se establecen de forma individualizada en cada caso en función de la edad, extensión y evolución de la enfermedad, percepción del paciente sobre su enfermedad y sin olvidar la no infrecuente repoblación espontánea. Es clave considerar las expectativas particulares de cada paciente frente a los distintos procederes terapéuticos(12).
Son diversas las alternativas disponibles(10):
- Tratamientos tópicos: corticoides, minoxidil, antralina, análogos de las prostaglandinas.
- Corticoides intralesiones sobre todo acetónido de triamcinolona en diferentes diluciones.
- Inmunoterapia con sensibilizantes tópicos fundamentalmente con difenciprona.
- Medicación sistémica: corticoides orales, inmunosupresores (ciclosporina, metotrexato y azatioprina) y la prometedora terapia anti JAK (tofacitinib, ruxolitinib, baricitinib)(13,14).
- Otros como fotoquimioterapia, crioterapia, láser de excímeros, terapia fotodinámica…
- Tratamientos cosméticos del tipo micropigmentación, sistemas de integración capilar, sistemas capilares fijos FAS, prótesis capilares.
Parece aceptado que el tratamiento de primera línea para adolescentes con AA en placas múltiples en extensión menor del 30-50% del cuero cabelludo serían las infiltraciones intralesionales de corticoide(1), que se sustituirían por corticoides tópicos de alta potencia, en aquellos que no toleren las inyecciones. En extensiones mayores la inmunoterapia de contacto parece ser la mejor opción.
Alopecias traumáticas
La alopecia por tracción(15) se produce por un daño físico permanente sobre el tallo capilar y tiene gran relación con hábitos estéticos, culturales o religiosos en determinadas etnias (peinados a excesiva tensión, turbantes “compresivos”…). Ciertas técnicas de peluquería puedan dañar el cabello.
Así actuarían la utilización de secadores de calor que hacen literalmente “hervir” el cabello, apareciendo “burbujas de aire” en su interior, y produciendo una inevitable fragilidad; o las técnicas impuestas en cada momento por la moda, el peinado afro, el trenzado completo del cabello, el hábito de peinados tensos, que implican una tracción mantenida durante horas, sobre todo en las zonas marginales del cuero cabelludo, y que a la larga condicionarán un auténtico arrancamiento de los mismos. En todos los casos descritos, se podrán detectar áreas de alopecia difusa, con cabellos troceados, y que suelen mejorar en el momento que damos tiempo a la recuperación capilar. En fases avanzadas, estas formas de alopecia son irreversibles.
El arrancamiento compulsivo del pelo de forma reiterativa o tricotilomanía se puede producir de una forma inconsciente, en forma de tics. Pero muchos de estos pacientes se encuentran sometidos a una tensión emocional, o tienen un estado de agresividad reprimida. En otros ocurre de una forma consciente, utilizando este mecanismo para llamar la atención por algún problema de índole psicológico latente o en el caso de situaciones de tensión emocional extrema
Entendemos por tricotilomanía(16) el arrancamiento compulsivo del pelo de forma reiterativa, habitualmente del localizado en el cuero cabelludo, pero no infrecuentemente en otra localización, que da lugar, con el tiempo, a pérdida perceptible del pelo. Se puede producir de una forma inconsciente, en forma de tics, en el que el adolescente tira del pelo y lo retuerce alrededor del dedo, por ejemplo, en un intento de conciliar el sueño, al ver la televisión o cuando está leyendo. Otros recurren a variados “procederes” tales como torcimientos del pelo, tracción directa, arrugamiento… Muchos de estos pacientes se encuentran sometidos a una tensión emocional, o tienen un estado de agresividad reprimida. Esta tensión suele ser máxima en el momento inmediatamente anterior al arrancamiento y se relaja tras producirse el mismo, hecho que produce sensación de bienestar o gratificación. En otros pacientes ocurre de una forma consciente, utilizando este mecanismo para llamar la atención por algún problema de índole psicológico latente o en el caso de situaciones de tensión emocional extrema, como norma, negando tozudamente que se toquen el cabello. Todo este proceso, por una u otra vía, causa malestar, deterioro social y disturbios en el normal desarrollo de la actividad del adolescente.
A la exploración clínica se aprecian placas de alopecia “antinaturales”, habitualmente localizadas en el cuero cabelludo, sobre todo áreas fronto parietales, mal delimitadas, donde se entremezclan cabellos de diferentes tamaños. La piel subyacente es normal y sin dermatosis aparente. El pelo de repoblación no es tan suave, claro ni lanugoso como en la alopecia areata, sino fuerte, recio, de diferentes longitudes lo que hace que al frotar la placa, esta tenga un aspecto áspero y duro. La morfología de las placa es más artefacta que en las alopecias areatas, con bordes más rectos y formaciones angulosas. Curiosamente, algunas áreas aparecen respetando zonas que pueden “camuflarse” según el paciente lo desee, pudiendo pasar prácticamente desapercibidas. A estas formas tan peculiares en morfología corresponde la llamada “alopecia tonsurante”, en la que queda indemne una hilera de pelos que son los que bordean toda la zona de cuero cabelludo.
Sobre esta exploración tan característica, una anamnesis detallada será fundamental en el diagnóstico del proceso. El reconocimiento del propio paciente o la observación de sus padres será suficiente como para confirmar la sospecha. El enfermo puede repetir en nuestra presencia el mismo “tic” que produce la alopecia y confirmarnos en que momento lo realiza: al conciliar el sueño, al encontrarse nervioso… El pelo suele aparecer suelto en la zona donde se ha producido el arrancamiento, en la cama, en su habitación… En el segundo caso, cuando el paciente realiza la maniobra, pero no acepta “su autoría”, es más complicado el diagnóstico, ya que a su negativa sobre nuestra sospecha, se une el asombro o incredulidad de sus padres ante nuestra aseveración, reacción violenta en ocasiones, a pesar de estar sólidamente justificada.
Otras formas de alopecia en adolescentes
El nevus sebáceo de Jadasshn, se presenta desde el nacimiento como un nódulo amarillento o una placa sin pelo, rugosa, en cuero cabelludo o zonas contiguas tales como frente o cuello
Algunas malformaciones congénitas son capaces de producir alopecia. Tal es el caso del denominado Nevus sebáceo de Jadasshn. Se presenta desde el nacimiento como un nódulo amarillento o una placa sin pelo, rugosa, en cuero cabelludo o zonas contiguas tales como frente o cuello. Se compone de glándulas sebáceas hamartomatosas y folículos pilosos abortivos. A continuación, con la pérdida del efecto de las hormonas maternas durante los primeros meses de la vida, la lesión suele aplanarse rápidamente y perder su color característico. Durante la infancia, es una placa alopécica, redondeada, oval, irregular o lineal, más o menos sinuosa o incluso zoniforme. Alrededor de la pubertad se vuelve papilomatosa, verrugosa y amarillenta (Figura 1). Con el paso de los años, pueden desarrollar en superficie otras lesiones habitualmente de naturaleza benigna (siringocistoadenoma papilifero, siringomas…).
La escisión preventiva a partir de la pubertad, sería lo deseable si la localización y el tamaño del nevus y las características del paciente lo permitieran.
Las alopecias infecciosas en los adolescentes suelen manifestarse como alopecias en placas con signos inflamatorios y posible componente cicatricial. En las piodermitis el folículo piloso puede verse implicado en infecciones producidas por gérmenes piógenos; estafilococo el más frecuente, pero no el único. Si la afectación es superficial, a nivel del ostium folicular –foliculitis superficial-, no repercutirá sobre el crecimiento capilar. No así si la participación, por su virulencia, condiciona una necrosis folicular, que habitualmente afecta simultáneamente a varios folículos –forúnculo o ántrax-. La resolución cicatricial del cuadro conlleva el riesgo implícito de alopecia. El manejo de antisépticos o antibióticos tópicos suele ser suficiente para la resolución de las formas superficiales. En el caso de las profundas, considerar el uso de antibióticos vía oral. En los casos recurrentes o excepcionalmente intensos o graves, descartar la presencia de factores desencadenantes: falta de higiene, diabetes, nutrición inadecuada…
Por su parte en la tinea capitis se produce una parasitación del cuero cabelludo por hongos dermatofitos, con capacidad para digerir la capa córnea, por lo que también pueden afectarse uñas y piel. En general, producidas por dermatofitos pertenecientes a tres géneros: Trychophyton, Microsporum y Epidermophyton. Puede ser consecuencia de contactos interpersonales, contacto con animales y excepcionalmente por contacto a través de hongos geófilos procedentes de la tierra. Las formas animales –dermatofitos zoófilos-, suelen ser las que producen las formas más inflamatorias. Cuando el dermatofito llega al folículo piloso parasita toda su queratina, la digiere, tornándose entonces el pelo notoriamente frágil y quebradizo. Esto conlleva una fácil rotura y la consiguiente alopecia.
PATOLOGÍA UNGUEAL EN LA ADOLESCENCIA
Los cambios físicos, psicológicos, sociales o de costumbres que traen aparejados la transición por la adolescencia pueden tener, por sorprendente que parezca, una repercusión marcada a nivel de la unidad ungueal. En muchos casos la actividad física intensa, con deportes que llevan implícitos traumatismos sobre la unidad ungueal de una forma más o menos directa; cuidados cosméticos ungueales compulsivos; uso de calzado que favorece el traumatismo ungueal; situaciones de angustia, estrés, nerviosismo que toman como víctima de “desahogo” la lámina ungueal o los tejidos circundantes. Todo ello configura un variado grupo de onicopatías(17) de las cuales algunas son muy propias de esta etapa vital.
Cambios ungueales relacionados con traumatismos/agresiones externas
Hematoma subungueal
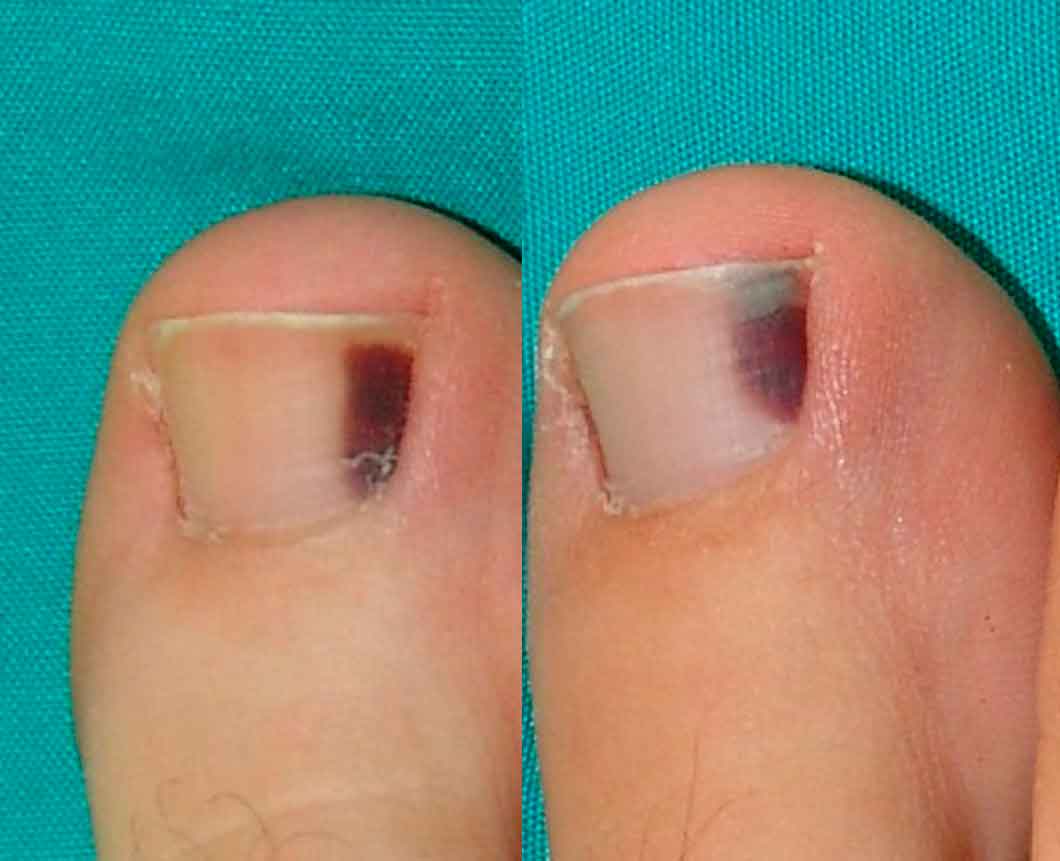
La aparición súbita de una pigmentación intensamente oscura en la lámina ungueal en un adolescente, suele relacionarse con el antecedente de traumatismo que explique la formación de un hematoma subungueal. Rara vez hace pensar en tumoraciones melanocíticas subungueales
La aparición súbita de una pigmentación intensamente oscura en la lámina ungueal en un adolescente, suele relacionarse con el antecedente de traumatismo que explique la formación de un hematoma subungueal. Rara vez hace pensar en tumoraciones melanocíticas subungueales. Si la sospecha clínica es muy clara la conducta expectante suele ser suficiente, comprobando como la pigmentación se va eliminando distalmente (Figura 2). En otros casos, sin dicho antecedente y en un contexto concreto (antecedentes familiares de melanoma, nevus displásicos), puede ser aconsejable adoptar una actitud más intervencionista, pero conservadora, mínimamente invasiva, sin recurrir a extirpaciones innecesarias.
Uña encarnada del primer dedo del pie u onicocriptosis
La lámina ungueal se enclava en los pliegues ungueales laterales, creando una inflamación dolorosa. Son más comunes en los adolescentes varones y son precipitadas por el corte inapropiado de las uñas en los bordes, zapatos muy ajustados, traumatismos, mala higiene y la hiperhidrosis inducida por el calzado deportivo(18). La humedad condicionada por la hiperhidrosis, ablanda la uña, se facilita su rotura y la formación de pequeñas áreas que actúan como lancetas que se clavan en el tejido blando periungeal. Puede aparecer tejido de granulación con exudado, sangrado e infección secundaria. Todo ello condiciona dolor y dificulta alguna de las actividades diarias y participación en actividades recreativas y deportivas.
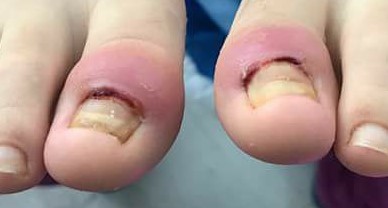
Retroniquia
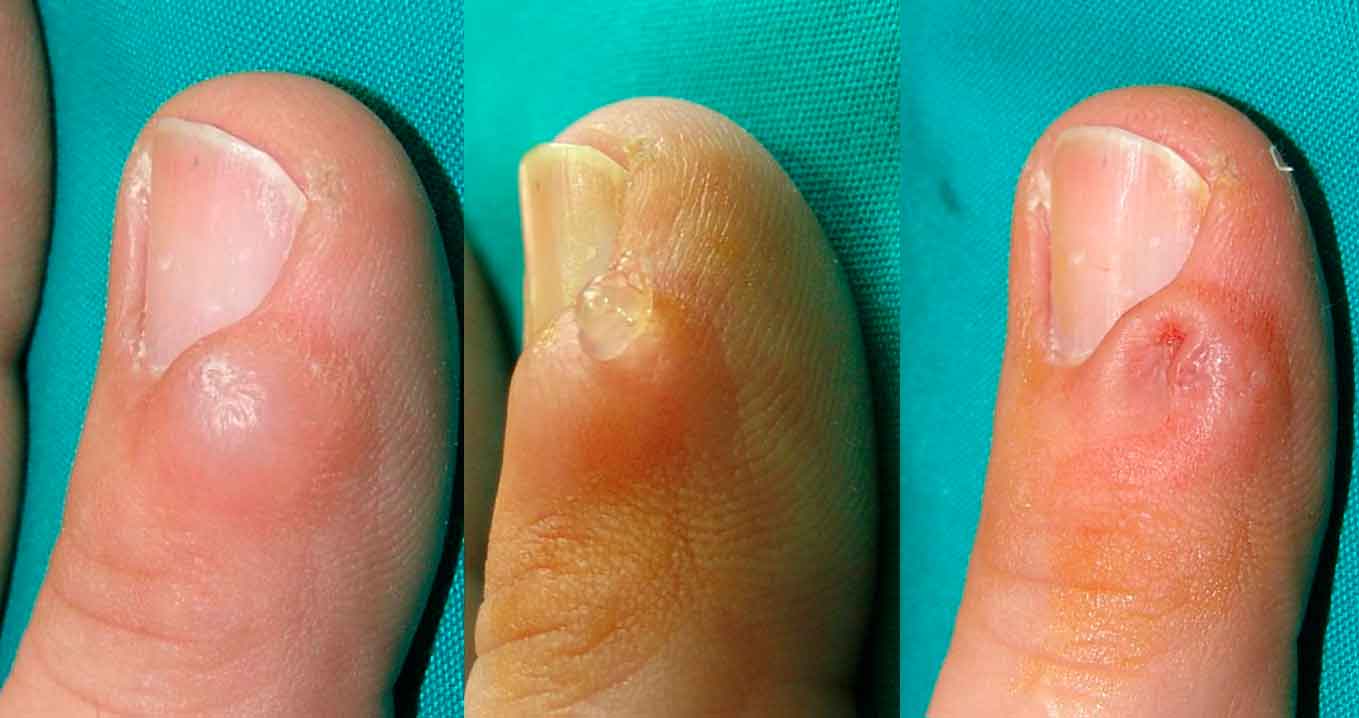
En la retroniquia los pacientes se quejan de dolor localizado a nivel ungueal y dificultad al andar, observándose un pliegue ungueal proximal eritematoso, tumefacto y edematoso. Se han descrito como causas: el uso de calzado muy ajustado, práctica de danza o jogging y traumatismo localizado
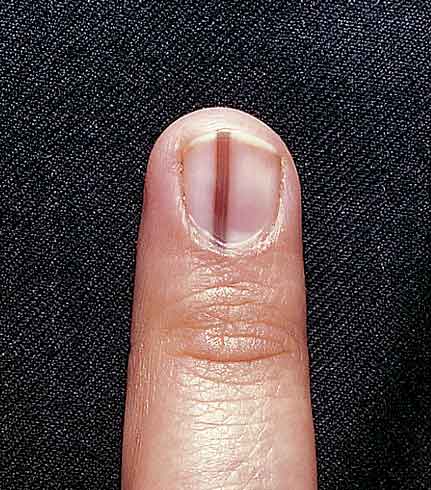
Los pacientes se quejan de dolor localizado a nivel ungueal y dificultad al andar, observándose un pliegue ungueal proximal eritematoso, tumefacto y edematoso(19). Se aprecia una lámina ungueal proximal decolorada, amarillenta y que característicamente, frena su crecimiento. Puede apreciarse tejido de granulación bajo las cutículas. Se han descrito como causas: el uso de calzado muy ajustado, práctica de danza o jogging y traumatismo localizado. El daño matricial puede acarrear distrofia ungueal permanente. La hipótesis etiopatogénica implica a micro traumatismos repetidos, que interrumpen la continuidad entre matriz ungueal y lámina ungueal, similar a la onicomadesis. La nueva lámina, creciendo desde la matriz, empujaría hacia arriba la antigua, que se enclavaría en el pliegue ungueal produciendo la inflamación e interrumpiendo el crecimiento longitudinal de la lámina (Figura 3).
Tics
Corresponden movimientos compulsivos que son difíciles, sino imposibles de controlar voluntariamente. En la adolescencia son muy frecuentes aquellos que tienen como objeto la compulsión de la unidad ungueal. Entre ellos están la distrofia canalicular media, onicofagia y onicotilomanía.
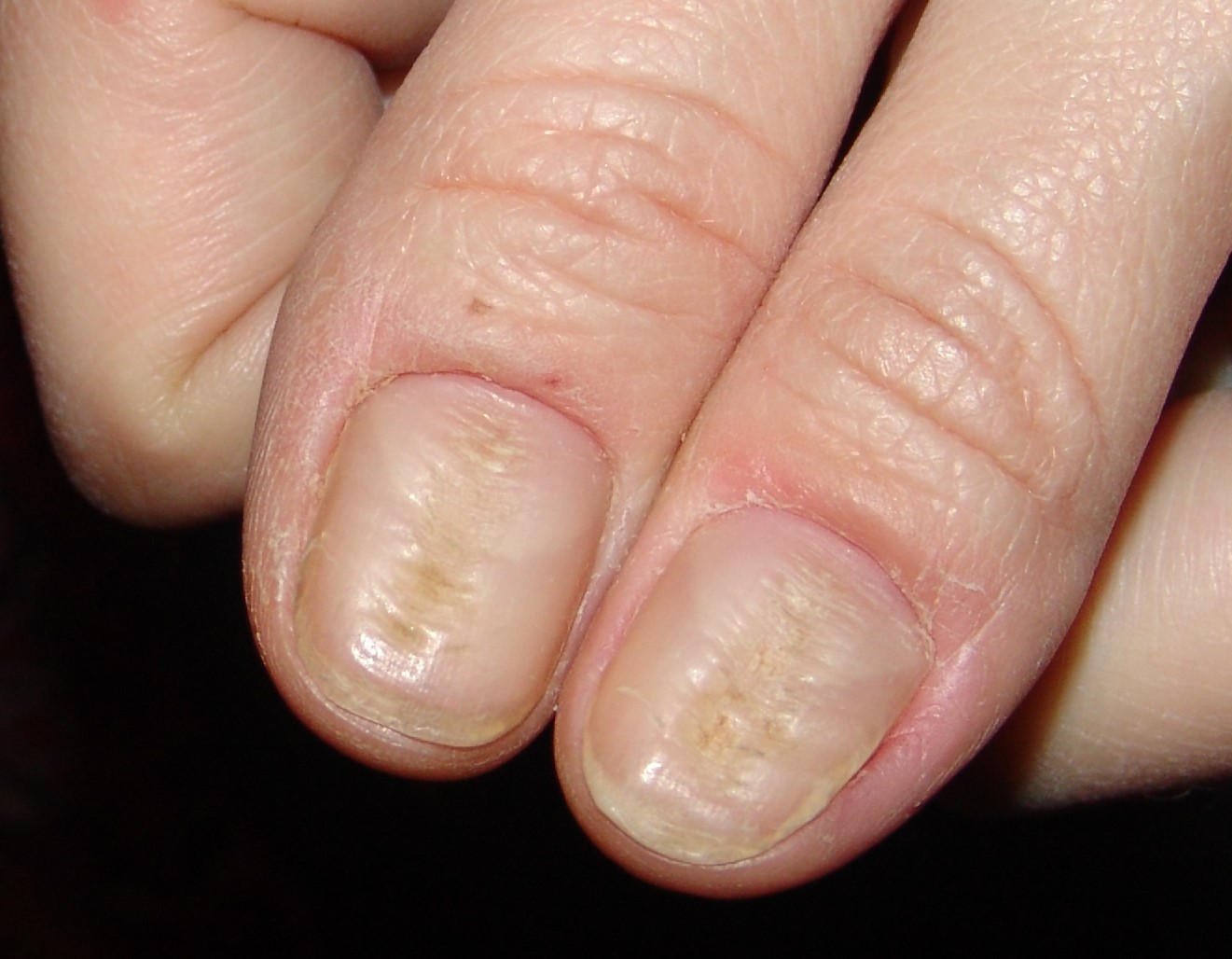
Distrofia canalicular media
También denominada onicodistrofia canaliforme de Heller o solenoniquia. De forma característica, se observa la aparición progresiva y asintomática, en la línea media ungueal, de un surco que se extiende desde la cutícula hasta el borde libre de la uña. Se observan fisuras oblicuas milimétricas e intermitentes, que se extienden a partir del defecto central, dando una apariencia de abeto, pluma o árbol de navidad y con ángulos hacia atrás. Con los meses o años evoluciona a una depresión canaliforme de tamaño notable, pudiendo recorrer toda la longitud de la uña. Si la alteración es importante, puede llegar a afectar a todo el grosor ungueal, incluso produciendo una fractura ungueal. Con el tiempo adquiere una coloración entre amarillo y marrón claro. Es frecuente que se afecten de forma simétrica los dedos pulgares (Figura 4).
Tiene su origen en micro traumatismos de repetición que pueden acompañarse de inflamaciones e infecciones crónicas en la región de pliegue proximal y consiguientemente área de la matriz. En la adolescencia, pueden ser expresión de situaciones de ansiedad o estrés que se concretan en tics lesivos sobre la zona cuticular y matricial. En jóvenes adolescentes femeninas, el arreglo “compulsivo” de las cutículas empujando las cutículas de los pulgares hacia atrás, puede desencadenar las alteraciones. Si la causa son micro traumatismos de repetición sobre la matriz ungueal, se observará una inflamación subaguda o crónica asintomática, muy característica en los tejidos periungueales, sobre todo en el pliegue proximal (perionixis). La distrofia en sí misma suele ser asintomática, salvo si hay afectación inflamatoria de los pliegues, en cuyo caso podría el paciente referir dolor pulsátil o ardor en la zona. El cuadro es recuperable si se controla el hábito.
Onicofagia
Es una forma de traumatismo ungueal muy frecuente en la adolescencia. Dos picos de incidencia: en la infancia entre los 7 y 10 años (33% de niños en ese grupo de edad) incrementándose de nuevo durante la adolescencia (45% de los adolescentes) y se reduce al 25% en los estudiantes universitarios y más aún en los adultos. En ocasiones no es sino una costumbre o rutina adquirida. Se relaciona con altos niveles de estrés, ansiedad, baja autoestima, y puede asociarse con el trastorno obsesivo compulsivo. Más allá de las consecuencias estéticas, la repetición compulsiva del hábito puede llevar, por daño en la matriz a uñas de crecimiento anómalo, decoloradas, con surcos transversos. Las complicaciones no son infrecuentes, sobre todo si se agrede la cutícula o el repliegue periungueal.
La onicofagia se relaciona con altos niveles de estrés, ansiedad, baja autoestima y puede asociarse a trastorno obsesivo compulsivo. La repetición compulsiva de este hábito produce daño en la matriz de las uñas de crecimiento anómalo, decoloradas con surcos transversos
Onicotilomanía
Al hábito de morder las uñas puede asociarse la costumbre de traumatizar las láminas ungueales o tejidos periungueales, mordiéndolos o raspándolos con diferentes objetos.
Onicolisis. Es la separación de la parte distal de la lámina del lecho ungueal y puede tener múltiples orígenes: traumatismos, inflamaciones (psoriasis, liquen), infecciones (micosis). En adultos se ha relacionado con diversos procesos sistémicos, formas idiopáticas y toma de fármacos, no claramente documentados en la edad pediátrica. En la adolescencia su origen ha de encaminarse más hacia los traumatismos localizados. Las formas de onicolisis de varios dedos de la mano se han descrito asociadas a la frecuente exposición al agua o humedad relacionadas en ocasiones con actividades de recreo.
Onicomadesis. Es el desprendimiento de la lámina ungueal y complicación común de los traumatismos ungueales.
El pulgar de PlayStation 3, también denominado PlayStation thumb o Nintendo thumb, es el resultado del daño por presión repetitiva causado por el juego excesivo con videoconsolas. Algo similar ocurre en el llamado pulgar de teléfono móvil (cell phone thumb), por manejo compulsivo de esa parte de la anatomía en relación con el irrefrenable incremento de escribir textos en el móvil. Los pulgares pueden llegar a doler, pueden aparecer ampollas en los pulpejos, micro hemorragias, hiperqueratosis en los laterales de los dedos y, a nivel ungueal, onicolisis, todo ello como resultado del micro trauma continuo y repetido.
Dermatitis de contacto por esmaltes de uñas
El aumento del uso de esmaltes de uñas semipermanente constituye la primera causa de sensibilización a los acrilatos
Dentro de la cosmética ungueal el aumento del uso de esmaltes de uñas semipermanente ha sido tal, que ya se puede considerar que este tipo de esmaltes constituyen la primera causa de sensibilización a los acrilatos, ya que se encuentran muy representados en este tipo de esmaltes. La dermatitis o eccema alérgico por estos esmaltes suele aparecer en las zonas donde se ha aplicado el esmalte (pulpejo y zona periungueal), pero además, se puede producir en otras localizaciones por la transferencia con los dedos, como son los párpados o la zona dorsal de las manos. Son lesiones exudativas que producen mucho picor y pueden llegar a cronificarse produciendo incluso dolor. Este tipo de síntomas se pueden producir tanto en profesionales sin la formación y protección adecuada, como en las usuarias de este tipo de técnicas de belleza, muchas de ellas jóvenes adolescentes. Para el diagnóstico de este tipo de alergia, habrá que realizar una correcta historia clínica y exploración (Figura 5). Posteriormente, se realizarán pruebas epicutáneas con diferentes acrilatos. Una vez que se desarrollan las lesiones, uno de los pilares principales y fundamentales del tratamiento es la evitación. Según la intensidad de los síntomas, pueden resolverse en unos meses de forma espontánea – si son leves – o precisar tratamientos con corticoides tópicos, entre otras medidas – en los casos moderados y graves -. Habrá que tratar, si las hubiese, las complicaciones asociadas, como pueden ser las infecciones.
Los especialistas alertan de que el aumento de este tipo de técnicas, que contienen acrilatos, está favoreciendo una mayor incidencia de dermatitis y eccemas alérgicos que se espera aumenten más en los próximos años. Las adolescentes usuarias de este tipo de esmaltes, deben conocer que no se debe mantener más de 3-5 meses, con descanso de al menos un mes
Los especialistas alertan de que el aumento de este tipo de técnicas que contienen acrilatos está favoreciendo una mayor incidencia de dermatitis y eccemas alérgicos que se espera aumenten más en los próximos años. El peligro de la sensibilización por este tipo de técnicas no queda ahí ya que existe una reactividad entre algunos acrilatos, habiéndose llegado a describir rechazos de prótesis y dermatitis por empastes en pacientes que se habían sensibilizado a estos materiales tras el uso de técnicas de belleza. Las adolescentes usuarias de estos esmaltes deberían conocer que este tipo de uñas no debería mantenerse más de 3-5 meses con un intervalo de descanso de al menos 1 mes, ya que es común el adelgazamiento de la lámina ungueal y alteraciones en la coloración de la uña como resultado de un mantenimiento incorrecto y el frecuente limado. Debe aplicarse crema protectora en la piel de debajo para que actúe como barrera protectora sin olvidar no tocar nunca el esmalte sin asegurarse el secado del mismo.
Tumores ungueales en la adolescencia
Los fibromas periungueales o subungueales (tumores de Koenen)
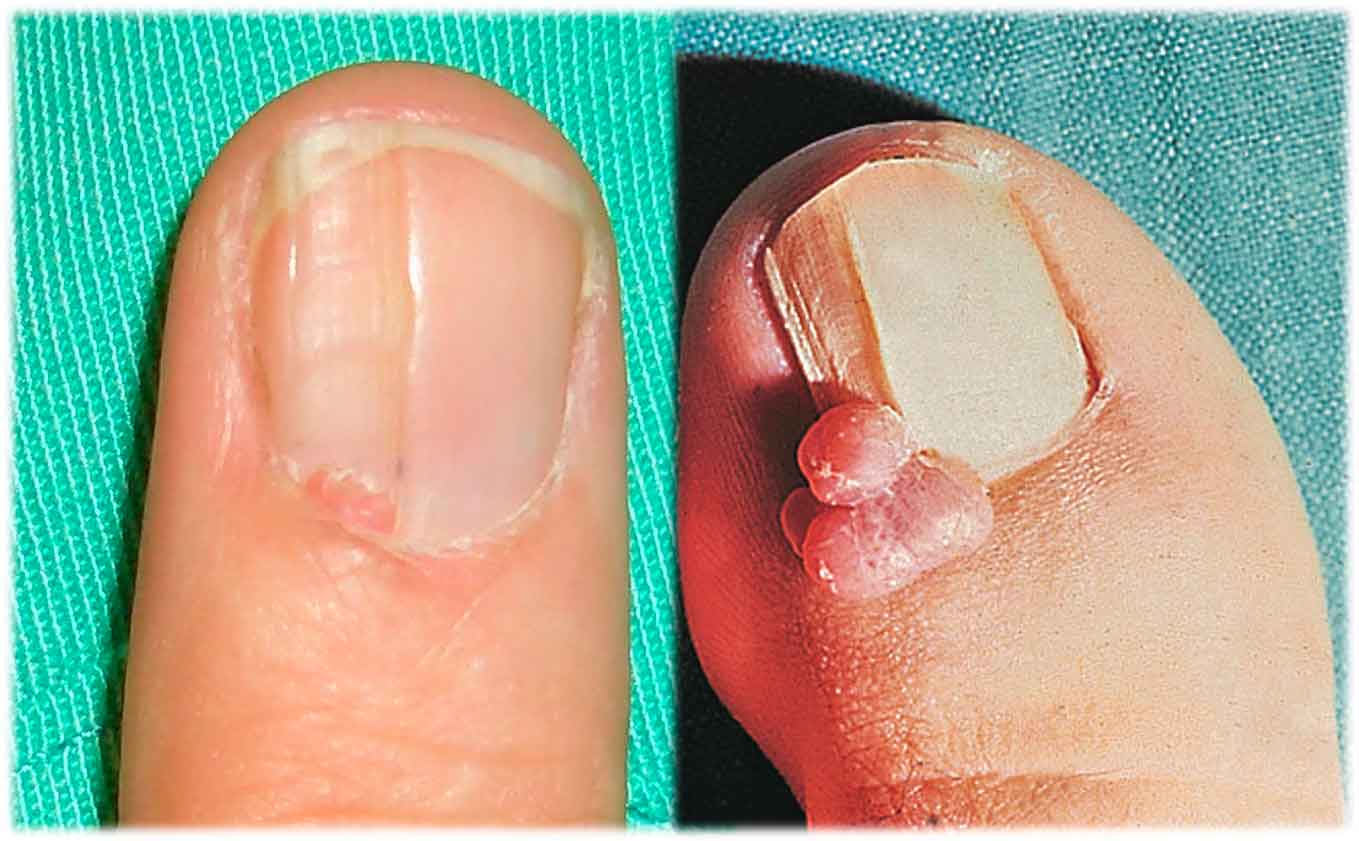
Son la manifestación ungueal más importante de la esclerosis tuberosa en la infancia-adolescencia. Constituyen un criterio diagnóstico principal y una preocupación notable para los pacientes como resultado del dolor y de la alteración ungueal que produce. Suelen aparecer en la pubertad y aumentar en número y en tamaño con la edad. Se manifiestan como pequeñas lesiones redondeadas que emergen de los pliegues lateral o proximal y que en los pies tienden a aplanarse por el calzado. De color rosado, consistencia blanca, superficie fina y brillante, aunque el vértice puede ser discretamente queratósico.
Los localizados en el pliegue proximal suelen acompañarse de un surco o depresión longitudinal en la lámina, fruto de la compresión sobre las células matriciales ungueales (Figura 6). Si el fibroma es incipiente, solo puede apreciarse el surco longitudinal que induce por presión. Más raramente se localizan en el lecho ungueal originando el despegamiento de la lámina. Son más frecuentes en los dedos de los pies que en los de las manos. El hallazgo de un fibroma periungueal, obliga a poner en marcha una minuciosa exploración para detectar otras alteraciones cutáneas de esclerosis tuberosa.
El quiste mixoide o mucoide digital
Se presenta como una neoformación pseudo quística (ya que realmente no tiene cápsula), blanda, de superficie brillante, en cuyo interior se deposita un líquido viscoso o gelatinoso de color cristalino (Figura 7), localizada habitualmente en el dorso de los dedos a nivel de la articulación interfalángica distal, con la que suelen mantener comunicación, y en la base de las uñas. Más frecuente en dedos de manos que en pies. Por lo general, tienden a deformar la uña al causar un surco o depresión en la misma, más o menos profundo, según la cantidad del material mucinoso extravasado, y más o menos largo, en base a la duración de la compresión del quiste sobre la matriz ungueal. A veces, estos quistes también pueden desarrollarse dentro del lecho ungueal. Aunque se denominan “quistes”, realmente se podrían catalogar como pseudo quistes ya que no poseen un epitelio que los recubra. Suelen aparecer como lesión aislada, con un diámetro que abarca desde los pocos milímetros hasta superiores al centímetro cuadrado. Habitualmente son asintomáticos, pero ocasionalmente, y en función del tamaño alcanzado, podrían producir molestias locales. Relativamente frecuente en adolescentes, pero en ello casi siempre en dedos de pies y habitualmente ligado al mecanismo traumático local, y con menor frecuencia asociados a patología articular.
El diagnóstico es eminentemente clínico y no existen pruebas particulares para diagnosticar estos quistes. En ocasiones, y si el tamaño de la lesión o la repercusión sobre las estructuras adyacentes así lo aconsejan, se pueden realizar estudios de imágenes en forma de radiología convencional, tomografía computarizada o una resonancia magnética para observar las estructuras adyacentes en busca de cualquier tipo de daño causado por los quistes.
Cambios en la superficie de la lamina ungueal
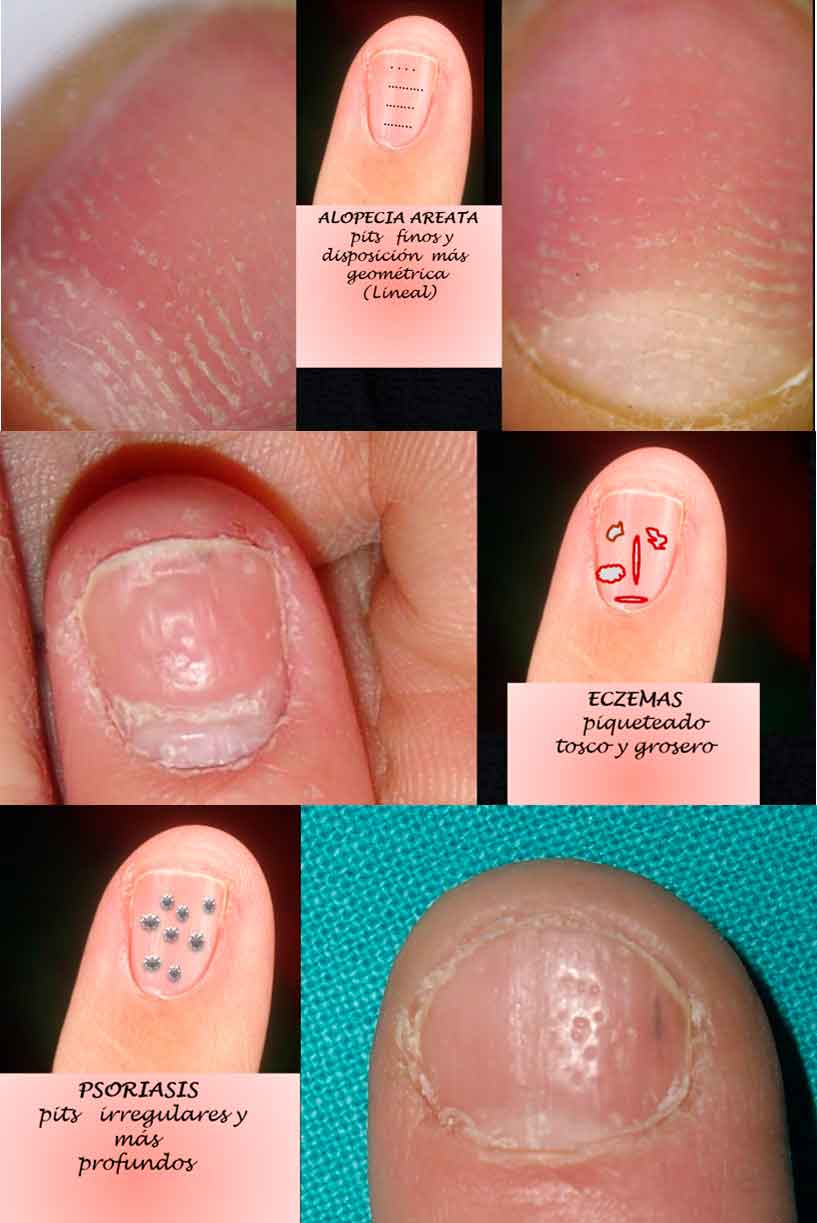
Los hoyuelos o pits o piqueteado ungueal (pitting)
Los hoyuelos o pits o piqueteado ungueal (pitting) están ocasionados por un defecto de la queratinización. Muy típicos, aunque no patognomónicos de psoriasis ya que se encuentran asociados a alopecia areata, liquen ungueal o formas idiopáticas,
entre otras
Están ocasionados por un defecto de la queratinización. Principalmente los encontramos en uno o más dedos de las manos y es más raro en los dedos de los pies. Aunque su asociación más habitual es con la psoriasis (61,8% de niños-adolescentes con psoriasis lo pueden presentar), no es patognomónico de psoriasis ya que se encuentran asociados a diversas situaciones (alopecia areata, liquen ungueal…), incluyendo de forma excepcional, piqueteado uniforme en la totalidad de todas las láminas ungueales las formas idiopáticas(25).
Se ha querido correlacionar el número de pits con la enfermedad asociada. Así, menos de 20 no sería específico y se apreciaría fundamentalmente en situaciones ajenas a la psoriasis. De 20 a 60 serían muy sugestivos de psoriasis y sería improbable encontrar más de 60 pits en ausencia de psoriasis.
En cuanto a la forma (Figura 8), los irregulares y profundos se asocian a psoriasis, mientras que los más finos y de formas más geométricas (líneas longitudinales o transversas) son más característicos de alopecia areata; el piqueteado más tosco o grosero sería más indicativo de cambios eczematiformes.
El hallazgo más característico de la psoriasis ungueal fuera de edad adulta son los pits ungueales, seguidos en frecuencia por la hiperqueratosis subungueal con onicolisis y ya a mayor distancia, leuconiquia, decoloración en mancha de aceite a nivel del lecho ungueal, surcos de Beau, surcos longitudinales, adelgazamiento de la lámina, hemorragias en astilla y en casos severos, distrofia ungueal.
Los pits de la psoriasis típicamente son amplios y profundos; irregulares en su forma y en su distribución. Cuando se estudian por separado uñas de las manos y de los pies se comprueba como los pits son el rasgo más característico de las uñas de manos, mientras que la onicolisis e hiperqueratosis subungueal (o engrosamiento ungueal) lo son de los dedos de los pies. En cuanto a los dedos afectos, no hay predilección por ningún dedo de la mano, mientras que el primer dedo del pie se afecta el doble que los demás. Quizás se explique por la alta frecuencia de traumatismos repetidos en ese primer dedo.
La mayoría de niños-adolescentes con artritis psoriásica asocian marcado piqueteado, cuya severidad no marca el pronóstico, al contrario de lo que se observa en los adultos. La íntima relación anatómica entre la matriz ungueal y la articulación de la falange distal, explicaría por qué la psoriasis, que al fin y al cabo no es sino una inflamación, podría asentar simultáneamente en ambas estructuras, aunque la presencia de afectación ungueal no es predictiva de futura artritis psoriásica.
Es por todo ello que la evaluación del significado de un piqueteado ungueal debe incluir una minuciosa historia clínica personal y familiar, búsqueda de cualquier signo incipiente de psoriasis, síntomas articulares, historia de atopia, pérdida de pelo, etc.
Cambios en la coloración de la lámina ungueal
La melanoniquia longitudinal o melanoniquia estriada se define como una banda pigmentada negra o marrón que se extiende desde la matriz ungueal a lo largo de toda la lámina. Puede ser solitaria o múltiple. En términos generales, la solitaria es más sospechosa de malignidad
La melanoniquia longitudinal o melanoniquia estriada
Se define como una banda pigmentada negra o marrón que se extiende desde la matriz ungueal a lo largo de toda la lámina (Figura 9).
Puede ser solitaria o múltiple. En términos generales, la solitaria es más sospechosa de malignidad.
El primer dedo de la mano es el más frecuentemente afecto, seguido del índice y del primer dedo del pie. Su color puede variar desde el marrón, gris o negro.
Su origen es la presencia de pigmento melánico, con el consiguiente depósito en la lámina ungueal, producido bien por activación de los melanocitos existentes en la matriz o por hiperplasia melanocitaria. En el primer caso, la activación melanocitaria surge como resultado de una estimulación funcional de los melanocitos existentes, sin incremento en el número de los mismos, facilitada por diferentes desencadenantes. En el segundo caso, lo más habitual en la infancia-adolescencia, el aumento de la población melanocitaria es el responsable de la banda pigmentaria. En el caso de los nevus es habitual asisitir a un progresivo clareamiento de la lesión debido al descenso en la producción de la melanina. Estas alteraciones pigmentarias ungueales en el niño-adolescente conllevan siempre preocupación, con la sombra del melanoma ungueal siempre acechando… quizás injustificadamente si se compara con lo acontecido en la edad adulta.
Tablas y figuras
Tabla I. Alopecia en la adolescencia
|
TIPOS |
||
|
NO CICATRICIAL |
CICATRICIAL |
|
|
COMUNES |
(masculina y femenina)
|
|
|
POCO FRECUENTES |
|
|
|
INFRECUENTES |
|
|
|
CAUSAS |
||
|
GENÉTICAS |
|
|
|
HORMONALES |
|
|
|
ENFERMEDADES |
|
|
|
ESTRÉS |
|
|
|
ALIMENTACIÓN |
|
|
|
HÁBITOS DE CUIDADOS DEL CABELLO |
|
|
Tabla II. Causas de efluvio telogénico en la adolescencia
|
1. EFLUVIO TELOGÉNICO AGUDO |
|
|
|
|
|
|
2. EFLUVIO TELOGÉNICO CRÓNICO |
|
|
Trastornos de alimentación Enfermedad celiaca |
LES Deficiencia de zinc Sífilis |
|
3. EFLUVIO EN RELACIÓN CON MEDICAMENTOS (al introducirlos o al retirarlos) |
|
|
|
|
|
|
Tabla III. Formas clínicas de alopecia areata
|
AA EN PLACA ÚNICA |
Placa solitaria. Buen pronóstico |
|
AA EN PLACAS MÚLTIPLES O MULTIFOCAL |
Como placas aisladas o placas confluentes |
|
AA TOTAL |
Se pierde todo el cabello de cuero cabelludo Respeta cejas, pestañas y vello corporal |
|
AA UNIVERSAL |
Afectación de todo el cabello y vello corporal |
|
AA DE LA BARBA |
Forma frecuente de debutar los varones adolescentes Vigilar sobre todo en los primeros 12 meses su extensión hacia cuero cabelludo |
|
AA DE CEJAS Y/ PESTAÑAS |
A veces como afectación exclusiva |
|
AA OFIÁSICA |
Afecta la línea de implantación de cabello de regiones occipital y temporal Asociada a escasa recuperación |
|
AA SISAIFO |
Inversa a la ofiásica Alopecia total excepto en la zona ofiásica |
|
AA INCÓGNITA O DIFUSA |
Caída aguda, difusa, sin expresar placas Predominio femenino y buen pronóstico |
|
AA SELECTIVA DE CABELLO PIGMENTADO |
Cae el cabello pigmentado y se mantiene intacto el cabello canoso |
Tabla IV. Asociaciones en la Alopecia Areata
|
I. PROCESOS AUTOINMUNES |
|
|
II. ALTERACIONES CUTÁNEAS |
|
|
III. ALTERACIONES ANALÍTICAS |
|
Figura 1. Alopecia por nevus sebáceo de Jadassohn
Figura 2. Hematoma subungueal
Obsérvese el desplazamiento distal con el paso tiempo
Figura 3. Retroniquia
Figura 4. Distrofia canalicular media
Figura 5. Dermatitis de contacto por esmaltes semipermanentes
Figura 6. Fibroma periungueal (tumores de Koenen)
Obsérvese el surco lineal en la lámina ungueal
Figura 7. Quistes mixoide digital
Obsérvese el material mucinoso evacuado tras punción
Figura 8. Pits o piqueteado ungueal
Forma y distribución según patologías
Figura 9. Melanoniquia longitudinal solitaria
Nevus melanocítico ungueal
Bibliografía
1. Bedocs LA, Bruckner AL. Adolescent hair loss. Curr Opin Pediatr 2008; 20:431-435. https://doi.org/10.1097/mop.0b013e328305e285.
2. Muñoz S, Saceda D. Efluvios. En: Vaño S y Jaen P. Eds. Manual Práctico de Tricología. Madrid. Medical & Marketing Communications. 2019. p. 67-78.
3. Vaño S, Saceda D. Alopecia Androgénica. En: Vaño S y Jaén P Eds. Manual Práctico de Tricología. Madrid. Medical & Marketing Communications. 2019. p.43-66.
4. McDonough PH, Schwartz RA. Adolescent androgenic alopecia. Cutis 2011; 88:165-168.
5. Blume-Peytavi U, Blumeyer A, Tosti AA, Finner A, Marmol M, Trakatelli M, et al. S1 guidline for diagnostic evaluation in androgenetic alopecia in men, women and adolescent. Br J Dermatol 2011; 164:5-15. https://doi.org/10.1111/j.1365-2133.2010.10011.x.
6. Kim BJ, Kim JK, Eun H CH, Kwon OS, Kim MN y Ro BI. Androgenetic alopecia in adolescent: a report of 43 cases. J Dermatol 2006; 33:696-699. https://doi.org/10.1111/j.1346-8138.2006.00161.x.
7. Vaño S, Pirmez R, Hermosa A, Tosti A, Sinclair R, Bhoyrul et al. Safety of low-dose oral minoxidil for hair loss: A multicenter study of 1404 patients. J Am Acad Dermatol 2021 vol 84 (6): 1644-1651. https://doi.org/10.1016/j.jaad.2021.02.054.
8. Olamiju B, Craiglow B. Combination oral minoxidil and spironolactone for the treatment of androgenetic alopecia in adolescent girl. J Am Acad Dermatol 2021 vol 84 (6): 1689-1691. https://doi.org/10.1016/j.jaad.2020.10.097.
9. Macey J, Kitchen H, Aldhouse NVJ, Edson-Heredia E, Burge R, Prakash A, et al. A qualitative interview study to explore adolescents’ experience of alopecia areata and the content validity of sign/symptom patient-reported outcome measures. Br J Dermatol. 2021 Nov 22. https://doi.org/10.1111/bjd.20904.
10. Rodrigues AR, Vaño S. Alopecia Areata. En: Vaño S y Jaen P Eds. Manual Práctico de Tricología. Madrid. Medical & Marketing Communications. 2019. p.79-94.
11. Lu J, Zhang P, Hu R, Qi S, Zhao Y, Miao Y, et al. Gut microbiota characterization in Chinese patients with alopecia areata. J Dermatol Sci. 2021 May;102(2):109-115. https://doi.org/10.1016/j.jdermsci.2021.04.003.
12. Wyrwich KW, Kitchen H, Knight S, Aldhouse NVJ, Macey J, Nunes F, et al. The Role of Patients in Alopecia Areata Endpoint Development: Understanding Physical Signs and Symptoms. J Investig Dermatol Symp Proc. 2020 Nov;20(1):S71-S77. https://doi.org/10.1016/j.jisp.2020.05.006.
13. Craiglow BG, Liu LY y King BA. Tofacitinib for the treatment of alopecia areata and variants in adolescents. J AM Acad Dermatol 2017; 76:29-32. https://doi.org/10.1016/j.jaad.2016.09.006.
14. Zheng C, Tosti A. Alopecia Areata: New Treatment Options Including Janus Kinase Inhibitors. Dermatol Clin. 2021 Jul;39(3):407-415. https://doi.org/10.1016/j.det.2021.03.005.
15. Grayson C, Heath C. Tips for addressing common conditions affecting pediatric and adolescent patients with skin of color. Pediatr Dermatol. 2021 Nov;38 Suppl 2:155-157. https://doi.org/10.1111/pde.14525.
16. Masiran R. Autism and trichotillomania in an adolescent boy BMJ Case Rep 2018. doi:10.1136/bcr-2018-226270.
17. Shah KN, Rubin AI. Nail disorders as signs of pediatric systemic disease. Curr Probl Pediatr Adolesc Health Care. 2012;42(8):204-11. https://doi.org/10.1016/j.cppeds.2012.02.004.
18. Gera SK, Zaini H, Wang S, Rahaman SHB, Chia RF. Ingrowing toenails in children and adolescents: is nail avulsion superior to nonoperative treatment? Singapore Med J 2019; 60(2): 94-96. https://dx.doi.org/10.11622%2Fsmedj.2018106.
19. Piraccini BM, Richert B, de Berker D, Tengattini V, Sgubbi P, Patrizi A, et al. Retronychia in children, adolescents, and young adults: a case series. J Am Acad Dermatol. 2014; 70(2):388-90. https://doi.org/10.1016/j.jaad.2013.09.029.
20. Piquero-Casals J, Morgado-Carrasco D, Mir.Bonafé JF, Rozas-Muñoz E. Playstation thumb: frictional dermatitis caused by excessive video game playing. Dermatol Pract Concept. 2020;10(4):e2020092. https://doi.org/10.5826/dpc.1004a92.