Visión, exploración (agudeza visual, miopía, hipermetropía, sistema motor ocular, traumatismos, fondo de ojo). Alteraciones más frecuentes en el adolescente
Visión, exploración (agudeza visual, miopía, hipermetropía, sistema motor ocular, traumatismos, fondo de ojo). Alteraciones más frecuentes en el adolescente
M. Puertas Ruiz-Falcó, MD.
Servicio de Oftalmología, Hospital Universitario Puerta de Hierro Majadahonda. Madrid.
Fecha de recepción: 22-09-2021
Fecha de publicación: 31-10-2021
Adolescere 2021; IX (3): 84-94
Resumen
|
La adolescencia supone un periodo de transición de vital importancia entre el final de la infancia y el inicio de la edad adulta. En este periodo de la vida es necesario el buen control del desarrollo y el sistema visual no es una excepción, siendo uno de los aspectos fundamentales donde se refleja esta nueva etapa. En muchas ocasiones, los trastornos visuales pueden alterar este proceso madurativo y funcionamiento de los adolescentes, causando una deficiente adaptación tanto social como escolar. Por tanto, es de gran importancia tanto realizar controles oftalmológicos como orientarlos en función de su edad, capacidad cognitiva y de colaboración. Es igual de relevante saber identificar las patologías más frecuentes en los adolescentes como adecuar los métodos exploratorios y el tratamiento en función de estas. Entre ellas, destacar la importancia de: los defectos de refracción; el ojo rojo, siendo uno de los motivos de consulta más frecuentes además de un reto diagnóstico; y los traumatismos. Palabras clave: Agudeza visual; Conjuntivitis; Traumatismo; Estrabismo; Adolescencia. |
Abstract
|
Adolescence is an important transition period between the end of childhood and the beginning of adulthood. In this period of life, it is necessary to have a good control of the development and the visual system is not an exception, being one of the fundamental aspects where this new stage is reflected. On many occasions, visual disorders can alter this maturation process and functioning of adolescents, causing a poor adaptation both socially and at school. Therefore, the importance of carrying out ophthalmologic controls according to their age, cognitive capacity and collaboration, must be highlighted. It is equally relevant to know how to identify the most frequent pathologies in adolescents and to adapt the examination methods and treatments to them. Among the common conditions, it is important to emphasize the importance of: refractive defects, red eye, which is one of the most frequent reasons for consultation as well as a diagnostic challenge, and trauma. Key words: Visual Acuity; Conjunctivitis; Trauma; Strabismus; Adolescence. |
Agudeza visual
En la etapa de la adolescencia se debe de evaluar la posibilidad de aparición o cambios en los defectos de refracción, con la repercusión secundaria que pueden tener en el desarrollo del adolescente
La evaluación de la agudeza visual constituye la primera maniobra exploratoria y más importante en Oftalmología. Entendemos por agudeza visual la capacidad de identificar correctamente una forma y/o su orientación.
La capacidad de refracción de un sistema óptico se expresa en dioptrías (D). El globo ocular dispone de diferentes lentes convergentes: córnea (43 D) y cristalino (17-22 D). En consecuencia, los rayos de luz que penetran en el ojo convergen idealmente en la fóvea retiniana, en forma de imagen invertida, y a través del nervio óptico se transmite la información al córtex visual. Cuando los rayos de luz no forman la imagen en la retina hablamos de ametropías que, a su vez, podremos clasificar en esféricas (miopía o hipermetropía), si la curvatura es uniforme; o anesféricas (astigmatismo), cuando no lo es.
Se debe evaluar de forma indepen-diente la agudeza visual de cada ojo ocluyendo el contralateral. Si los pacientes son ya portadores de lentes correctoras (gafas/lentillas) se valorará la agudeza visual tanto con sus lentes correctoras como sin ellas y con cada ojo individualmente
Para la valoración de la agudeza visual es conveniente disponer de métodos objetivos como los optotipos (E de Snellen, anillos de Landolt…). En el adolescente, la distancia al optotipo adecuada es aproximadamente 6 metros y se debe evaluar de forma independiente, la agudeza visual de cada ojo ocluyendo el contralateral. Si los pacientes son ya portadores de lentes correctoras (gafas/lentillas) se valorará la agudeza visual con cada ojo individualmente tanto con sus lentes de corrección como sin ellas.
Ante una disminución de la agudeza visual, en primer lugar, deberemos descartar un defecto refractivo. Para ello un método sencillo es el “agujero estenopeico”, donde al mirar a través de un pequeño agujero disminuye la dispersión de la imagen, lo que se manifestaría como una mejora en la visión si se posee un defecto en la refracción.
- Miopía: los rayos de luz convergen delante de la retina ocasionando un defecto para la visión lejana, generalmente debido a un ojo más largo de lo normal en relación con su poder de convergencia (miopía axil). El tratamiento de las mismas se realizará mediante el uso de lentes divergentes o negativas.
- Hipermetropía: los rayos de luz convergen detrás de la retina. El paciente puede compensar el defecto mediante un esfuerzo de acomodación excesivo constituyendo el cuadro denominado astenopía acomodativa. Pueden presentar sintomatología como cefalea, cansancio en la lecto-escritura, lagrimeo, cuadros inflamatorios frecuentes (blefaritis, orzuelos y conjuntivitis de repetición). En el niño, la hipermetropía puede asociarse a un estrabismo convergente al asociarse los reflejos de acomodación y el de convergencia. Para su tratamiento serán necesarias lentes convergentes o positivas.
- Astigmatismo: los ejes de la superficie del dioptrio no son uniformes en todos sus planos. Podríamos hacer la comparación de la córnea con un balón, donde en lugar de adoptar forma de balón redondo, adopta forma de balón de rugby; lo que distorsiona la imagen percibida. A su vez, puede coexistir una ametropía esférica (miope o hipermétrope). Para el tratamiento son necesarias lentes cilíndricas que permitan la corrección del eje anómalo.
El tratamiento de las ametropías se realizará mediante lentes de corrección correspondientes a corregir el defecto. Uno de los problemas frecuentes en estas edades supone el uso de las gafas, donde muchos de los adolescentes, aludiendo motivos estéticos, rechazan su uso, siendo esencial la buena relación médico-paciente.
Otra cuestión frecuente es el posible uso de lentes de contacto/lentillas. Las lentes de contacto, a pesar de corregir el defecto refractivo, podrían ocasionar daños secundarios debido al excesivo o mal empleo de las mismas, como daño en las glándulas lacrimales, infecciones, úlceras corneales… Por otro lado, algunos pacientes presentan intolerancia a las lentes de contacto por hipersensibilidad al contacto directo con la córnea. En aquellos pacientes candidatos al empleo de lentes de contacto se debe explicar e incidir en cómo realizar el correcto uso de estas y su esterilización necesaria.
Sistema motor ocular
En condiciones normales, somos capaces de percibir los objetos del espacio con ambos ojos y, a través de las imágenes percibidas por la retina de cada uno de ellos, el sistema sensorial conduce la información hasta el córtex visual, donde el cerebro fusiona las imágenes percibidas por la retina. Para tener visión binocular es necesario que las imágenes percibidas con cada ojo sean semejantes en tamaño, forma, color e intensidad. Cuando no sucede de tal manera se produce un mecanismo de supresión nerviosa por el cerebro del ojo identificado como patológico.
El sistema motor ocular está constituido por los músculos extraoculares y su inervación. Gracias a ello, los ojos pueden realizar varios tipos de movimientos:
- Las ducciones: son los movimientos que puede realizar cada ojo individualmente.
- Las versiones: son los movimientos conjugados y simétricos de los dos ojos en la misma dirección de la mirada.
- Las vergencias: son los movimientos conjugados asimétricos de los dos ojos (convergencia y divergencia).
El estrabismo en la adolescencia plantea diferentes problemas, entre ellos: la pérdida definitiva de la función binocular, la reducción de la visión del ojo desviado (ambliopía u ojo vago), además problemas estéticos y emocionales
El estrabismo supone la pérdida del paralelismo de los ejes visuales con alteración de la visión binocular. Plantea diferentes problemas, entre ellos: la pérdida de la función binocular, la reducción de la visión del ojo desviado (ambliopía u ojo vago) y, además, ser estéticamente poco favorable y conllevar problemas emocionales. La ambliopía es la consecuencia más temible del estrabismo que, básicamente, sucede por un proceso de deprivación causado por desuso del reflejo de fijación de dicho ojo. Durante el periodo sensible o maleable puede llegar a corregirse; pero generalmente en los adolescentes, al haber transcurrido este periodo, no es posible la mejoría de la agudeza visual.
Para valorar un posible estrabismo disponemos de diferentes exploraciones:
- Test de Hischberg: enfocando con una luz, podemos observar el reflejo de la misma sobre las córneas de ambos ojos, que deberían situarse en el mismo punto central.
- Cover-test: enfocando mediante una luz a los ojos mientras tapamos y destapamos uno de ellos de forma alterna.
- Si no se produce movimiento de ningún ojo: se denomina ortoforia, es decir, ambos ojos se encuentran paralelos.
- Si se produce movimiento del ojo no tapado: estrabismo o tropia pudiendo ser divergente/exotropía o convergente/endotropía en función de la dirección del movimiento.
- Si se produce movimiento del ojo tapado: foria, muy frecuente en la población general.
Alteración e inervación de los músculos extraoculares
Los trastornos de los movimientos oculares con significación neurooftalmológica en el adolescente engloban las paresias o parálisis de los músculos extraoculares (pares craneales III, IV y VI). Las lesiones más frecuentes son las del VI par craneal, seguido del IV y del III nervio.
Parálisis del VI par craneal
Puede ser congénita o adquirida, uni o bilateral. La parálisis adquirida puede ser debida a múltiples causas como consecuencia del largo recorrido intracraneal de su porción postnuclear.
Típicamente el paciente manifiesta un estrabismo convergente en posición primaria de mirada y suele girar la cabeza hacia el lado ipsilateral del músculo paralizado.
Parálisis del IV par craneal
La etiología adquirida más frecuente es la idiopática, siendo los traumatismos craneales la causa conocida más frecuente.
Clínicamente, el déficit de acción del músculo oblicuo superior, se manifiesta como una limitación para la depresión del ojo afectado cuando se encuentra en aducción; siendo habitual observar una hiperacción de su antagonista, el músculo oblicuo inferior. Al realizar el cover-test observaremos una hipertropía (elevación) del ojo afectado que se hace más evidente al inclinar la cabeza hacia el hombro del ojo parético (test de Bielchowsky). El paciente manifiesta con inclinación de la cabeza hacia el hombro contralateral a la lesión con la barbilla descendida.
Parálisis del III par craneal
La parálisis del III par o motor ocular común tiene un marcado efecto sobre la motilidad ocular al inervar cuatro de los músculos extrínsecos: recto superior, recto medio, recto inferior y oblicuo inferior. Además, inerva el músculo elevador del párpado superior y contiene ramas parasimpáticas que inervan el músculo ciliar y esfínter de iris.
Clínicamente se presentará un estrabismo, típicamente una exotropia e hipotropia, con posible ptosis (lesión del elevador del párpado superior), midriasis y parálisis de la acomodación (lesión del parasimpático).
Ojo rojo
El ojo rojo es un motivo de consulta muy frecuente. Para orientar la etiología, puede ser de ayuda inicial diferenciar entre ojo rojo doloroso y no doloroso y si la hiperemia es de predominio conjuntival o ciliar
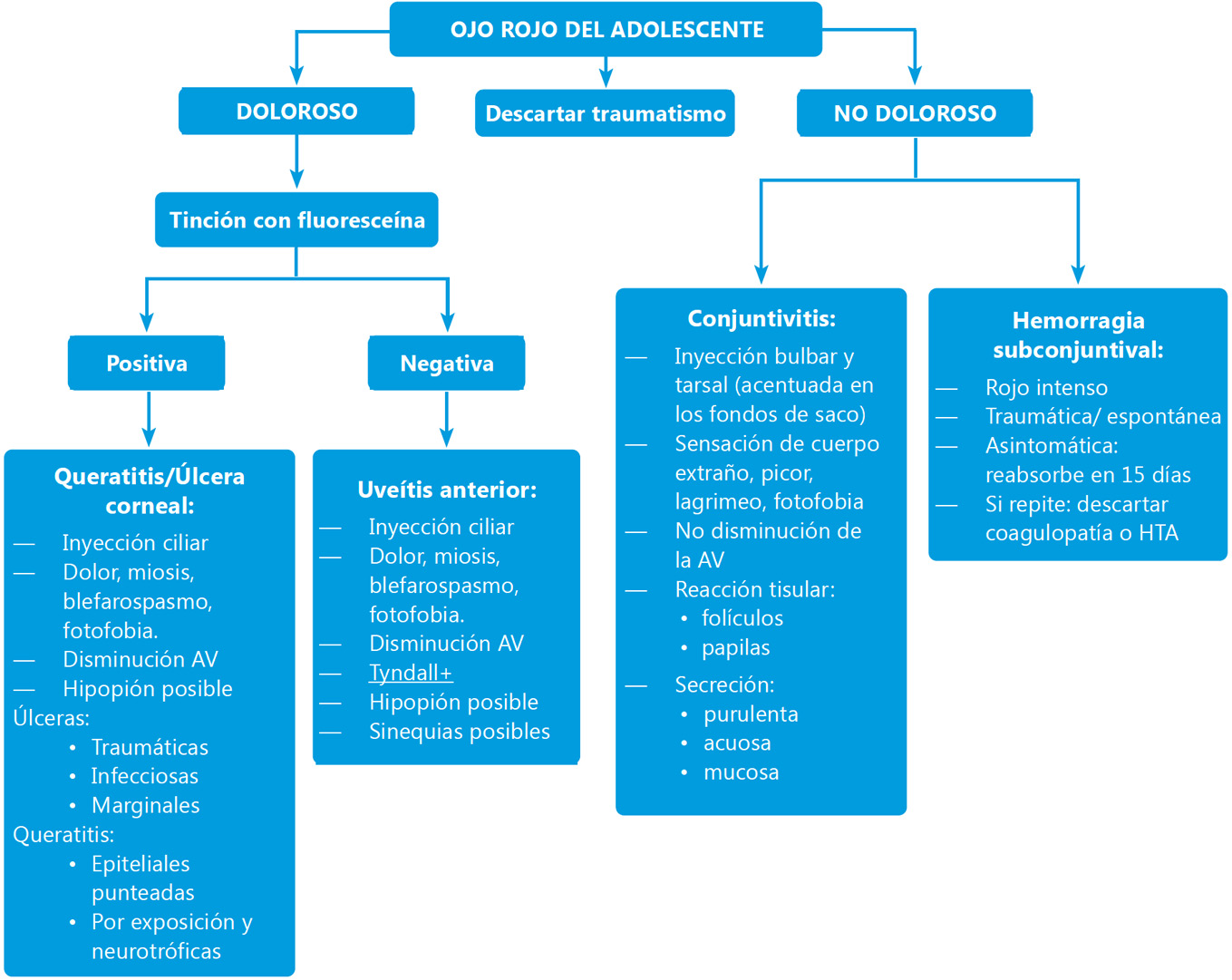
El ojo rojo del adolescente es un motivo de consulta muy frecuente en los servicios de Urgencias siendo la manifestación clínica de un amplio grupo de patologías. Para orientar la etiología, puede ser de ayuda inicial diferenciar entre ojo rojo doloroso y no doloroso (Algoritmo 1), y, por otro lado, las características de la hiperemia (predominio conjuntival o ciliar).
Hemorragia subconjuntival/equimosis
Se produce una extravasación hemática subconjuntival de color rojo intenso con límites bien delimitados con la conjuntiva respetada. A pesar de la llamativa exploración, cursa de forma asintomática y resuelve de forma espontánea en 10-15 días.
Puede ser secundaria a traumatismos, vómitos, tos, espontánea… Si se producen equimosis de repetición es conveniente descartar coagulopatías o causas de HTA en el adolescente.
Causas conjuntivales
Conjuntivitis agudas
La participación de la conjuntiva en procesos infecciosos o irritación ocular es prácticamente constante, siendo la región donde asientan fundamentalmente los elementos defensivos frente a los agentes externos.
Los signos clínicos de las conjuntivitis agudas son la hiperemia conjuntival, quemosis (edema conjuntival), secreción y reacción tisular
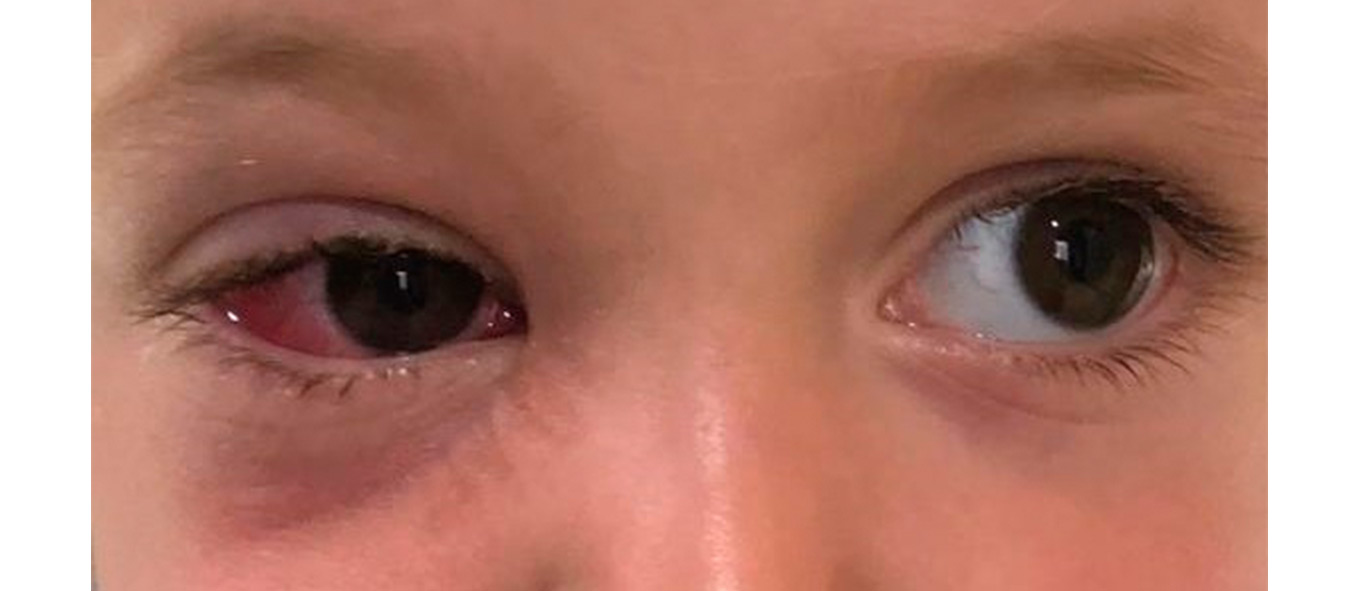
Se manifiesta clínicamente con sensación de cuerpo extraño, lagrimeo, picor; pero sin disminución de la agudeza visual ni dolor. Por otro lado, los signos clínicos de las conjuntivitis agudas son la hiperemia conjuntival, quemosis (edema conjuntival), secreción y reacción tisular (Figura 1).
El tratamiento dependerá de la etiología, pero independientemente de la misma no se debe ocluir un ojo con secreción activa ya que favorecería el crecimiento de microorganismos. Para orientar la posible etiología de la conjuntivitis (Tabla I) deberemos tener en cuenta diferentes aspectos:
- Conjuntivitis vírica: Son las más frecuentes. La mayoría están causadas por Adenovirus serotipos 8 y 19 y suele haber antecedentes de infección respiratoria reciente o posible contagio (alta probabilidad los primeros 10-12 días), siendo los adenovirus una causa importante de epidemias, como ocurre en el caso de la fiebre-faringo-conjuntival (serotipo 3).
Es frecuente el inicio unilateral, afectando posteriormente el contralateral con frecuencia. A la exploración es típica la aparición de folículos en conjuntiva tarsal inferior (elevaciones blanco-grisáceas rodeadas por vasos), hemorragias subconjuntivales y pseudomembranas en tarso. Se podría palpar también una adenopatía preauricular. El curso clínico empeora los primeros días resolviendo en 2-3 semanas.
Las conjuntivitis por adenovirus pueden complicarse con la aparición de infiltrados corneales subepiteliales autoinmunes, acompañado de una pérdida de agudeza visual
Las conjuntivitis por adenovirus pueden complicarse con la aparición de infiltrados corneales subepiteliales autoinmunes, acompañado de una pérdida de agudeza visual.
Tratamiento: Lavados con suero salino, compresas frías, lagrimas artificiales y anti-inflamatorios no esteroideos. Se asociarán corticoides tópicos en los casos de pseudomembranas (retirándolas previamente) y de infiltrados corneales que produzcan una disminución de la visión. No se deben utilizar corticoides sin supervisión oftalmológica. Debido a la alta contagiosidad, se recomienda aislamiento y evitar contacto estrecho hasta desaparición de las secreciones. En caso de los Adenovirus se recomienda aislamiento durante 9 – 10 días.
La prevención también es fundamental, por ello son aconsejables las medidas higiénicas y el diagnóstico precoz.
- Conjuntivitis bacteriana: Los gérmenes implicados con mayor frecuencia son Staphylococcus aureus, Streptococcus pneumoniae, Haemophilus influenzae y Moraxella catarrhalis. A la exploración se caracterizan por la presencia de legañas muco-purulentas, hiperemia conjuntival y papilas en conjuntiva tarsal (pequeñas elevaciones poligonales rojizas con aspecto en empedrado). Suelen ser autolimitadas en 2-5 días y rara vez producen complicaciones.
Tratamiento: Aplicar colirio antibiótico (tobramicina, fluorquinolona, neomicina) cada 2-3 horas durante el día y en forma de pomada por la noche durante 5-7 días o hasta 72 horas después de la resolución de la clínica. No se ha demostrado que haya un antibiótico mejor que otro en el caso de las bacterianas, pero sí que acelera la resolución del cuadro, administrado en los 5 primeros días.
- Conjuntivitis por Chlamydias: La infección por Chlamydias requiere una mención especial en el adolescente, suponiendo una etiología que asciende en frecuencia en el adulto joven. Es considerada una enfermedad de transmisión sexual, aunque en el neonato es la etiología más frecuente de oftalmía neonatorum. Aun siendo de etiología bacteriana, es típico observar una reacción folicular en la conjuntiva (Tabla II).
Tratamiento: El tratamiento de elección es azitromicina vía oral dosis única, pudiendo repetir pauta a la semana si resolución incompleta.
Conjuntivitis crónicas
- Conjuntivitis alérgica: Dentro del grupo de las conjuntivitis crónicas, se incluyen las alérgicas, que son muy frecuentes, afectando al 15-40% de la población. Dentro de este grupo, se incluyen: la conjuntivitis estacional, perenne, vernal y la conjuntivitis papilar crónica.
La inflamación conjuntival se produce por una reacción de hipersensibilidad de tipo I, debido a la sensibilización y reexposición a un alérgeno que provoca la degranulación de mastocitos y eosinófilos. Clínicamente presentan intenso picor y lagrimeo ocular; además de quemosis, hiperemia conjuntival e hipertrofia papilar en la conjuntiva tarsal, siendo características las papilas gigantes y los nódulos de Trantras límbicos en la conjuntivitis vernal.
La queratoconjuntivitis vernal es una patología crónica que puede presentar exacerbaciones durante los períodos estacionales. Suele ser benigna y autolimitada con resolución después de la pubertad, aunque puede asociarse a alteraciones severas de la visión en 6-55% de los casos, por ello conviene remitir a estos pacientes al oftalmólogo.
Tratamiento: Eliminar el alérgeno si es posible. Los casos leves mejoran con la aplicación de compresas de agua fría y lavados con abundante suero fisiológico. En los moderados se pueden emplear antihistamínicos tópicos (olopatadina, azelastina colirio) 1-2 gotas cada 12 horas al día, estabilizadores de mastocitos (cromoglicato sódico, ketotifeno). En aquellos casos graves, asociar al inicio del tratamiento un colirio corticoideo de baja potencia (fluorometolona) 1 gota 3 veces al día durante 5-7 días y valorar según gravedad antihistamínicos orales, corticoterapia oral y colirio de ciclosporina.
- Blefaroconjuntivitis por S. Aureus: Pueden producir una queratopatía y, por lo tanto, requerirán tratamiento tópico prolongado con medidas higiénicas y azitromicina e, incluso, tratamiento sistémico en los casos más graves.
- Otras causas de conjuntivitis crónicas: Conjuntivitis tóxicas (como por ejemplo las secundarias al uso de tratamientos tópicos prolongados), las conjuntivitis por Molluscum contagiosum, etc.
Causas corneales
Habrá que sospechar una patología corneal ante un ojo rojo cuando se acompaña de: dolor, epífora, fotofobia y en algunos casos de pérdida de agudeza visual. Habrá que sospechar patología corneal si presenta factores de riesgo como: traumatismos previos, enfermedades de la superficie ocular, enfermedades sistémicas (como ictiosis, déficit de vitamina A, síndrome de Stevens Johnson…), cirugías oculares previas y lentes de contacto.
Queratitis/úlcera corneal
Las erosiones corneales suelen estar precedidas por un traumatismo ocular. Puede ser diagnosticada mediante la instilación de fluoresceína y observación con luz azul cobalto tiñendo el defecto epitelial. Si se sospecha etiología traumática o si se hallan erosiones verticales, se recomienda evertir los párpados descartando la presencia de un posible cuerpo extraño
Cursa característicamente con dolor, fotofobia y blefarospasmo; presentando también disminución de la agudeza visual. A diferencia de las conjuntivitis, la hiperemia que encontramos es ciliar/ periquerática. La córnea puede estar blanquecina o grisácea y la tinción corneal con fluoresceína es positiva, permitiendo localizar y determinar la morfología de la lesión. La etiología más frecuente es la traumática, seguida de infecciones y cuerpos extraños.
- Las erosiones corneales: Es la causa más frecuente de ojo rojo de causa corneal. Suelen estar precedidas por un traumatismo ocular (uña, la rama de un árbol, papel…). Puede ser diagnosticada mediante la instilación de fluoresceína y observación con luz azul cobalto del defecto epitelial. Si se sospecha etiología traumática o si se hallan erosiones verticales, evertir el párpado buscando posible cuerpo extraño. En casos de traumatismos, es relevante descartar la perforación del globo ocular, que es una urgencia quirúrgica, una contusión grave.
Tratamiento: Se administrará colirio antibiótico (terramicina, eritromicina, tobramicina) y pomada antibiótica por la noche. Si se sospecha complicación deberá acudir al oftalmólogo.
- Queratitis actínica: Suele existir antecedente de exposición intensa a la luz ultravioleta (playa, nieve…) en las 6-10 horas previas al inicio de la clínica. La superficie corneal muestra una tinción con fluoresceína punteada de predominio en región inferior.
Tratamiento: Oclusión, pomada antibiótica (tobramicina pomada), ciclopléjico colirio (clorhidrato de ciclopentolato 1%) y analgesia vía oral.
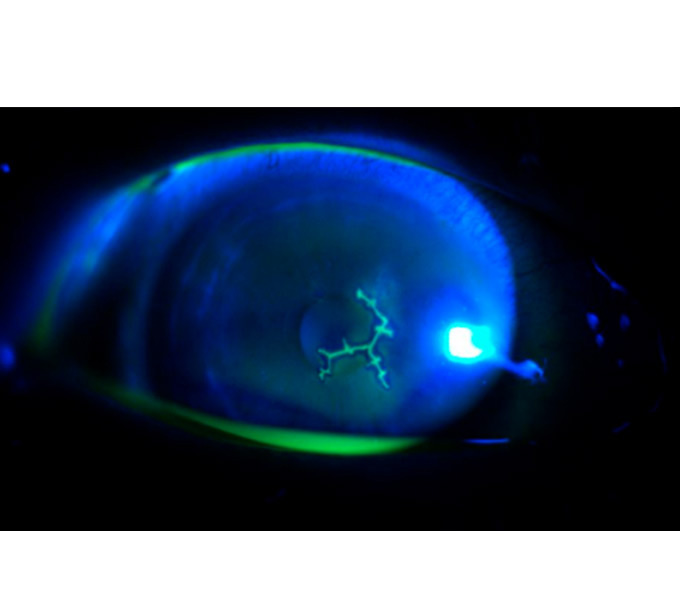
- Queratitis herpética: El agente causal es el virus del herpes tipo 1, siendo la causa más frecuente de ceguera por afectación infecciosa corneal, aunque es menos común que en adultos. La córnea se afecta con infiltrados marginales y a la exploración en la lámpara de hendidura se puede observar una úlcera dendrítica característica a la tinción con fluoresceína. Esta lesión epitelial dendrítica, típicamente recurrente, podría dejar una cicatriz afectando a la agudeza visual hasta en un 6% de los casos (Figura 2).
Tratamiento: Estas queratitis se tratan con pomada oftálmica de ganciclovir o aciclovir 5 veces al día durante 7 días. Es relevante ante una queratitis, excluir la posible etiología herpética que contraindicaría la administración de corticoides, siendo conveniente la revisión por parte de un oftalmólogo.
Ante una queratitis, se debe excluir la posible etiología herpética que contraindicaría la administración de corticoides, siendo conveniente la revisión por parte de un oftalmólogo
Lesiones por caústicos
Se presenta tras el contacto con álcalis (cemento, lejía, cal…) o ácidos. Los álcalis, al producir lesiones por licuefacción, provocan lesiones de mayor gravedad profundizando en los tejidos oculares. Sin embargo, los ácidos tienden a producir lesiones por coagulación de las proteínas que limita en medida la penetración tisular.
Las lesiones químicas provocan clínica de ojo rojo doloroso, inflamación conjuntival, lagrimeo y fotofobia. Es conveniente evaluar la afectación corneal (edema, opacificaciones, defectos epiteliales) y la presión intraocular, debido a que la agresión química puede provocar una reacción inflamatoria en cámara anterior e hipertensión ocular.
Tratamiento: Debe ser inmediato mediante irrigación con suero fisiológico durante al menos 30 minutos, evertiendo tanto el párpado inferior como el superior para exponer el fórnix y favorecer su irrigación. Puede ser de utilidad en el momento del lavado el empleo de un anestésico tópico.
No se debe neutralizar el cáustico con soluciones ya que produciría una reacción exotérmica que empeoraría la lesión. Tras la abundante irrigación, aplicar ciclopléjico colirio (clorhidrato de ciclopentolato 1%) 1 gota 8 horas; además de antibiótico tópico en gotas o pomada cada 4-6 horas. Es conveniente que sea valorado con urgencia por un oftalmólogo, para eliminar los restos de residuos químicos y el material necrótico conjuntival.
Causas que asientan en la cámara anterior
Uveítis anterior
Sucede cuando se inflama la capa intermedia del globo ocular (úvea). Pocas veces cursan con el cuadro típico de uveítis anteriores del adulto: ojo rojo, dolor, pérdida de agudeza visual o miosis.
Es característica una reacción inflamatoria en cámara anterior que produce el denominado efecto Tyndall por las células inflamatorias que se encuentran en el humor acuoso provocando, en ocasiones, la presencia de hipopión.
En la infancia suelen ser de origen reumatológico (espondilitis, enfermedades inflamatorias intestinales, artritis idiopática juvenil…). La causa de hasta el 80% de estas uveítis anteriores pediátricas es la artritis idiopática juvenil. Es relevante tener presente la manifestación paucisintomática de la uveítis esta enfermedad, siendo en este caso aún más importante el control oftalmológico periódico.
Además de causas autoinmunes, las uveítis también pueden ser de origen traumático, infeccioso
o tumoral.
Glaucoma
Siendo muy infrecuente en la adolescencia ante un ojo rojo, este puede ser por ángulo cerrado, oclusión del ángulo camerular (oclusión del ángulo camerular) que suele cursar con hiperemia ciliar o periquerática, dolor, edema corneal con consecuente pérdida de visión y presión elevada del globo.
Lo tendremos que sospechar ante adolescentes con antecedentes previos como: enfermedad de Coats, persistencia de vítreo primario, síndrome de Sturge Weber, enfermedad de Marfan…
Causas orbitarias y en anejos
La patología orbitaria y de los anejos también puede asociar ojo rojo como las celulitis, la dacriocistitis aguda, y, aunque en raras ocasiones (siendo aún menos frecuente en el adolescente), la patología tumoral.
Celulitis preseptal
Se debe hacer el diagnóstico diferencial ante una celulitis preseptal con la celulitis orbitaria, siempre que se acompañe de alteración de la visión, movimientos oculares, reflejos oculares; o se presente proptosis
La infección del tejido subcutáneo que rodea la órbita se produce sin alteración de la visión, ni de los movimientos perioculares, ni de los reflejos oculares, ni con proptosis. Es más frecuente que la orbitaria. Su etiología es múltiple: heridas, cuerpos extraños, extensión a partir de otros focos infecciosos (sinusitis, dacriocistitis, orzuelos…). Los gérmenes causantes más frecuentes son estafilococo, estreptococo o H. Influenza.
Debemos hacer un diagnóstico diferencial con la celulitis orbitaria siempre que se acompañe de alteración de la visión, movimientos oculares, reflejos oculares; o se presente proptosis.
En general, se tratan de manera ambulatoria con antibióticos vía oral (amoxicilina-clavulánico). De no encontrarse ninguna causa de celulitis, se debe pedir una TAC para descartar sinusitis.
Inflamación /infección de los párpados
En la parte más externa del margen palpebral encontramos una hilera de pestañas provistas de dos tipos de glándulas, glándulas de Zeiss (sebáceas) y las glándulas de Moll (sudoríparas); y en su parte interna las glándulas de Meibomio (sebáceas). Estas glándulas son las responsables de la producción de la capa lipídica de la secreción lacrimal evitando la evaporización de la lágrima. La película lagrimal protege y lubrica el epitelio corneal y a la conjuntiva, además de contribuir a la defensa, oxigenación corneal y arrastre de partículas extrañas.
- Blefaritis: Se denomina blefaritis a la inflamación de los párpados, apareciendo el borde de los mismos inflamados y enrojecidos. Cuando las glándulas se obstruyen, sus secreciones se estancan formándose ácidos grasos que irritan la superficie ocular. El depósito de dichos compuestos, proporciona unas condiciones óptimas para el crecimiento de bacterias que a su vez liberan toxinas contribuyendo a una mayor irritación.
- Orzuelo: Es una infección de las glándulas palpebrales internas o externas en función de las glándulas afectadas de etiología, generalmente estafilocócica. Clínicamente se presenta como una sobrelevación palpebral dolorosa, sensible al tacto, donde se puede observar un punto de drenaje centrado en el folículo piloso de una pestaña.
Tratamiento: Calor local y antibiótico en pomada oftálmica asociado a un corticoide de baja potencia (prednisona neomicina, terracortril pomada oftálmica).
- Chalazion: Es una inflamación granulomatosa crónica de las glándulas de Meibomio localizado generalmente en el tarso superior. Se manifiesta como una tumoración palpebral indolora sin signos inflamatorios y de crecimiento lento.
Tratamiento: Basado en la inyección de triamcianolona intranodular o extirpación quirúrgica que generalmente se reserva para los casos que no resuelven de forma conservadora.
La blefaritis es generalmente de etiología seborreica (alteración de secreción lipídica por las glándulas de Zeiss y de Meibomio) o estafilocócica (forma escamas amarillentas que al desprenderlas dejan lesiones ulcerativas), pudiendo producir una blefaroconjuntivitis
La blefaritis es generalmente de etiología seborreica (alteración de secreción lipídica por las glándulas de Zeiss y de Meibomio) o estafilocócica (forma escamas amarillentas que al desprenderlas dejan lesiones ulcerativas), pudiendo producir una blefaroconjuntivitis como se ha mencionado previamente.
Tratamiento: Higiene palpebral, lágrimas artificiales si inestabilidad de la película lagrimal y si se sospecha etiología estafilocócica pomada antibiótica (gentamicina/eritromicina) durante 7 días.
Traumatismos del globo ocular
Penetrantes
Suelen estar producidos por objetos alargados y puntiagudos (lápices, bolígrafos…). Los signos que deben alertar de una ruptura del globo ocular son:
- Limitación de la motilidad ocular
- Ausencia de tono al presionar sobre el globo ocular
- Una cámara anterior de menor profundidad que en el ojo contralateral
- Hipema (sangre en la cámara anterior)
Tratamiento: Tapar el ojo sin realizar presión para protección hasta ser valorado por un oftalmólogo. Frecuentemente precisa reparación quirúrgica, por lo que se mantendrá al paciente en ayunas con una cobertura antibiótica intravenosa de amplio espectro. No se debe utilizar fluoresceína, pomadas ni tratamiento tópico con gotas.
Fracturas en “blow-out”
Se produce cuando, a través de un traumatismo directo, se produce un aumento de presión en la región orbitaria que se transmite a través de las estructuras óseas fracturando el suelo de la órbita, el seno maxilar y/o la pared nasal de la órbita pudiendo llegar hasta el seno etmoidal.
Se manifiesta con dolor y dificultad para la mirada vertical debido al atrapamiento del recto inferior en el seno maxilar. La apertura de los senos maxilar y etmoidal hacia el tejido subcutáneo provoca, en consecuencia, un enfisema subcutáneo en la región orbitaria.
La afectación del nervio infraorbitario (2ª rama del nervio trigémino) produce hipoestesia en la región malar y debido a la herniación de los tejidos orbitarios hacia los senos paranasales podremos encontrar enoftalmos.
La radiografía de los senos paranasales en la proyección de Waters permite visualizar el suelo de la órbita. Sin embargo, en caso de dudas diagnósticas solicitar una tomografía computarizada o una resonancia magnética que proporcionan una mayor precisión anatómica.
Tratamiento: Aplicar frío local los primeros días y administrar antibióticos de amplio espectro por vía oral. El tratamiento quirúrgico está indicado si la fractura lo precisa debido a su extensión, si la diplopía persiste o existe un enoftalmos acusado.
Fondo de ojo
La exploración del fondo de ojo es otra de las exploraciones básicas más importantes en el campo de la Oftalmología.
La oftalmoscopia es un método de exploración objetivo, que permite la visualización y el estudio del fondo de ojo, obteniendo una información relevante permitiendo orientar al diagnóstico de ciertas patologías a nivel ocular
La oftalmoscopia es un método de exploración objetivo, que permite la visualización y el estudio del fondo de ojo, obteniendo una información relevante permitiendo orientar al diagnóstico de ciertas patologías a nivel ocular.
Las posibles alteraciones del fondo de ojo son diversas y, a su vez, pueden ser debidas a diferentes etiologías. Por ello es aconsejado saber identificar un fondo de ojo normal y así orientar la exploración.
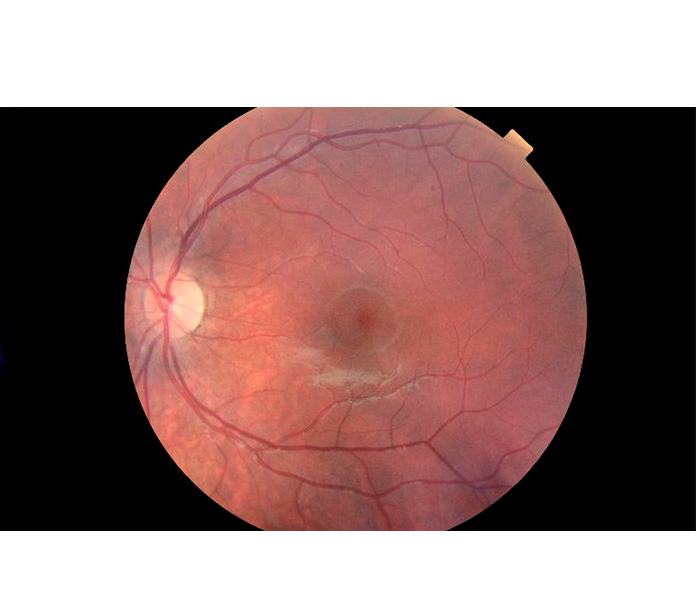
Cuando exploramos el fondo de ojo deberemos identificar y valorar (Figura 3):
- Color.
- Nervio óptico o papila: unión de fibras nerviosas que transmiten la información percibida por la retina a la corteza visual siendo la salida de la porción distal del nervio óptico. Tiene una forma redondeada, con el eje vertical mayor que el horizontal. Sus límites suelen ser netos y es de color rosado con una zona central blanquecina que corresponde con la excavación fisiológica que dejan las fibras al atravesar el canal escleral.
- Arterias retinianas.
- Venas retinianas: mayor calibre que las arterias (relación calibre arteria-vena 2/3) y coloración más oscura.
- Región macular: parte central del polo posterior, temporal a la papila. Su tamaño es de 1,5 mm, de color más oscuro que el resto de la retina.
- Fóvea: depresión situada en el centro de la mácula, zona avascular.
- Foveola: suelo central de la fóvea, formada únicamente por conos. Punto de mayor agudeza visual.
Tablas y figuras
Tabla I. Características de las conjuntivitis en función de la etiología
|
BACTERIANA |
VÍRICA |
ALÉRGICA |
|
|
SECRECIÓN |
Purulenta |
Acuosa |
Mucosa |
|
CÉLULAS |
PMN |
Linfocitos |
Eosinófilos |
|
REACCIÓN CONJUNTIVAL |
Inespecífica (en ocasiones papilas) |
Folículos |
Papilas |
|
ADENOPATÍA PREAURICULAR |
No |
Sí |
No |
Tabla II. Diagnóstico diferencial entre conjuntivitis vírica y por Chlamydias
|
CHLAMYDIAS |
VIRUS |
|
|
EDAD |
Adultos jóvenes |
Cualquier edad |
|
SÍNTOMAS SISTÉMICOS |
Genitourinarios |
Respiratorios |
|
CARÁCTER |
Bilateral |
Unilateral, pudiendo ser posteriormente bilateral |
|
SECRECIÓN |
Mucopurulenta |
Acuosa |
|
EVOLUCIÓN |
Crónica |
Aguda (Autolimitada) |
|
CITOLOGÍA |
Cuerpos de inclusión |
Linfocitos |
|
TRATAMIENTO |
Colirio azitromicina |
Sintomático |
Figura 1.
Figura 2.
Figura 3.
Algoritmo.
Bibliografía
1. Albert DM, Jakobiec FA. Principles and practice of ophthalmology: clinical practice. Philadelphia: WB Saunders Co; 1994.
2. Beal C, Beverly G. Clinical Evaluation of Red Eyes in Pediatric Patients. Journal of Pediatric Health Care. 2016; 30: 506-14.
3. Benito FJ, Mintegi S, Sánchez J. Diagnóstico y Tratamiento de Urgencias Pediátricas. Madrid: Ergon; 2006.
4. Bueno J, Cuevas R, Vicente E, Ferrer C, González I, Pueyo M. Estudio epidemiológico de las urgencias oftalmológicas en los niños. Arch Soc Esp Oftalmol 1997; 72: 271-276.
5. Castiella Acha JC, López Garrido JA, Anguiano Jiménez M, Usabiaga Uzcandizaga M. Tratamiento de la ambliopía estrábica. En: Estado actual del tratamiento del estrabismo. Galán Terraza A, Visa Nasarre J. LXXXVIII Ponencia Oficial de la Sociedad Española de Oftalmología 2012. Mc Line, S.L. p. 405-48.
6. Domínguez G, Molina JC, De la Torre M. Manual de Urgencias Pediátricas. Madrid: Ergon; 2008.
7. Elder J. My baby ́s got red eye, doctor! En: Hoyt CS, Taylor D. Pediatric Ophthalmology and Strabismus. Philadelphia: Elsevier; 2013. p. 948-50.
8. Galán A, Valero A. Guía de alergia ocular. Barcelona: MRA ediciones SL; 2002.
9. García JJ, González L, Ruiz-Falcó ML. Manual de Urgencias en Neurología Infantil. GlaxoSmithKline, SA; 2005.
10. Gil-Gibernau JJ. Estrabismo. En: Gil- Gibernau JJ. Tratado de Oftalmología Pediátrica. p. 47-60.
11. González-López JJ, Morcillo-Laiz R, 15. Muñoz-Negrete FJ. Queratoconjuntivitis adenovíricas: actualización. Arch Soc Esp Oftalmol. 2013; 88: 108-15.
12. Jiménez Parras R, Macías Molinero L. Diagnóstico diferencial del ojo rojo y de la disminución de la visión. En: Clement F. Oftalmología. Madrid: Luzán 5, S.A. de Ediciones; 1994. p. 411-23.
13. MacEwen CJ, Baines PS, Desai P. Eye injuries in children: the current picture. Br J Ophthalmol 1999; 83 (8):933-6.
14. Puertas D. Estrabismo y otros trastornos de la función visual. Tratado de Pediatría Extrahospitalaria. 2ª Ed. Ergon, S.A. 2011. Tomo II. Capítulo 125. p. 1189-1198.
15. Puertas D, Acebes MM. Urgencias oftalmológicas en Pediatría de Atención Primaria. Revista de Atención Primaria 2001; 3: 411-424.
16. Tuft S. External eye disease and the oculocutaneous disorders. En: Hoyt CS, Taylor D. Pediatric Ophthalmology and Strabismus. Philadelphia: Elsevier; 2013. p. 105-31.
Bibliografía recomendada
- American Academy of Pediatrics. Committee on Practice and Ambulatory Medicine and Section of Ophthalmology; American Association of Certified Orthoptists; American Association for Pediatric Ophthalmology and Strabismus; American Academy of Ophthalmology. Eye examination in infants, children and young adults by pediatricians. Pediatrics. 2003; 111: 902-7.
- Miller JM, Lessin HR. American Academy of Pediatrics Section on Ophthalmology Committee on Practice and Ambulatory Medicine, American Academy of Ophthalmology, American Association for Pediatric Ophthalmology and Strabismus, American Association of Certified Orthoptists. Instrument-based pediatric vision screening policy statement. Pediatrics. 2012; 130: 983-6.
- Castiella Acha JC, López Garrido JA, Anguiano Jiménez M, Usabiaga Uzcandizaga M. Tratamiento de la ambliopía estrábica. En: Estado actual del tratamiento del estrabismo. Galán Terraza A, Visa Nasarre J. LXXXVIII Ponencia Oficial de la Sociedad Española de Oftalmología 2012. Mc Line, S.L. p. 405-48.
- Gil-Gibernau JJ. Traumatismos oculares y de los anexos. Capítulo XII. En Tratado de Oftalmología Pediátrica. Gil Gibernau JJ. Barcelona: ed. Scriba; 1997. p. 247-59.
- Khaw PT, Shan P, Elkington AR. ABC of eyes. Injury to the eye. BMJ. 2004; 328: 36-8.