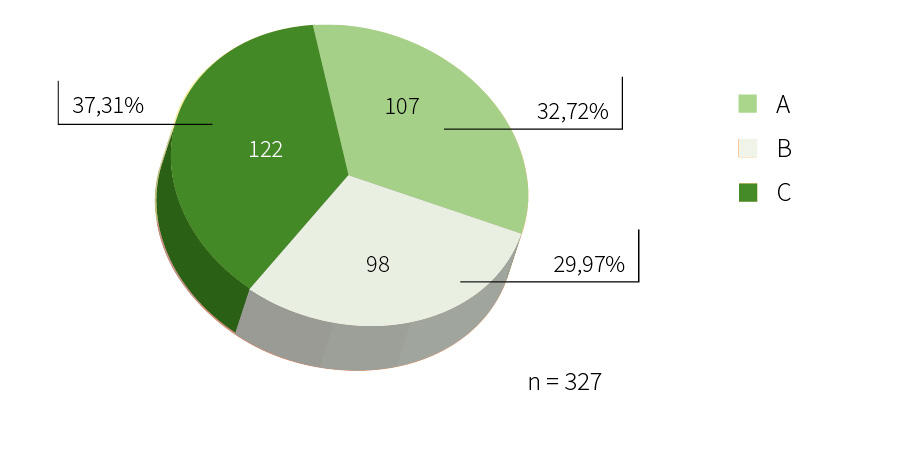
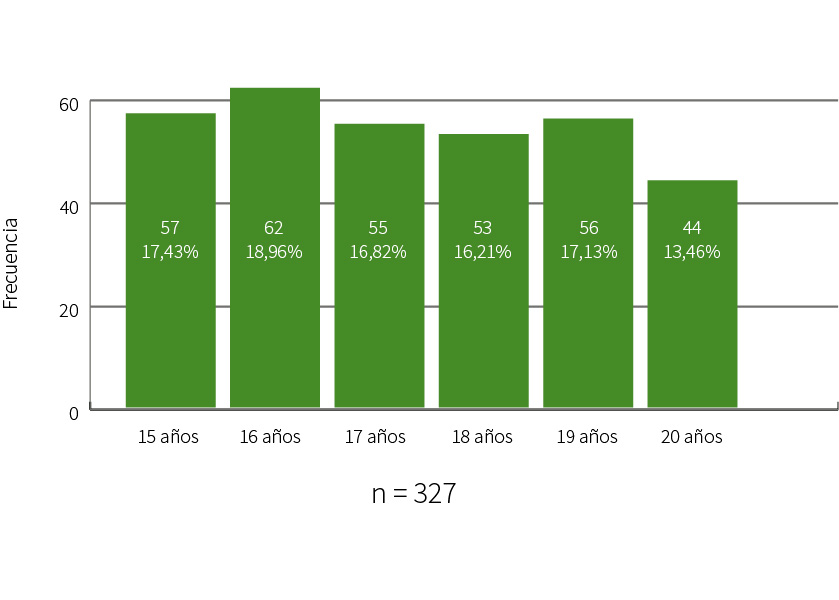
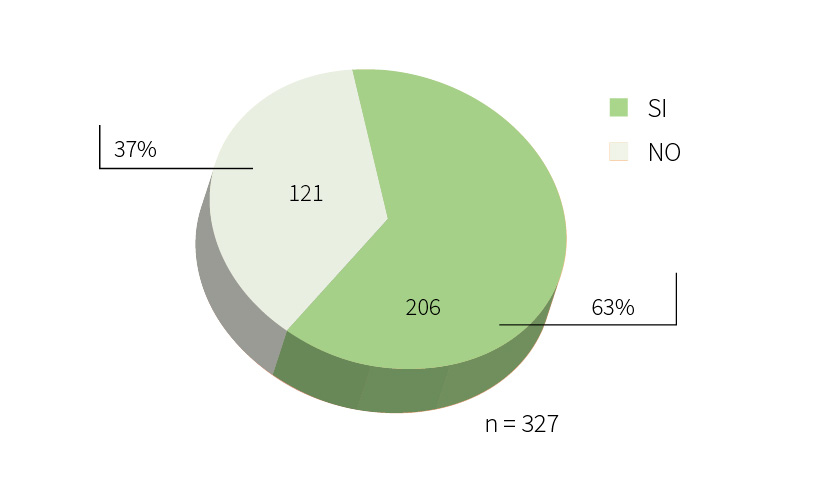
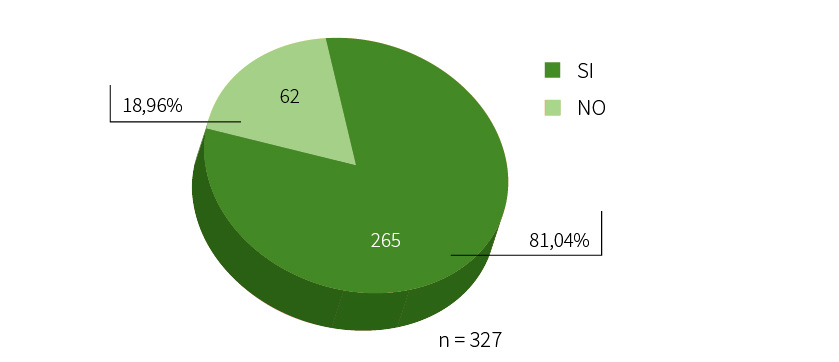
Panel de expertos.
Control y problemas ortopédicos del adolescente
Control y problemas ortopédicos del adolescente
J. López Olmedo.
Unidad de Ortopedia y Traumatología Infantil. Servicio de Traumatología y Cirugía Ortopédica. Complejo Asistencial Universitario de Salamanca.
Adolescere 2024; XII (2): 60-73
Resumen
|
La adolescencia es el período de la vida entre la niñez y la edad adulta. Abarca desde los 10 años hasta los 20 años. En este intervalo se inicia la pubertad y la maduración sexual, se produce el segundo pico de crecimiento del aparato locomotor y hay un aumento de la actividad física y deportiva que se acompaña también de un aumento de la patología musculoesquelética. La patología del aparato locomotor supone el 20-30 % de las consultas en Atención Primaria. En la adolescencia más de la mitad de las consultas se refieren a la presencia de dolor músculo esquelético como motivo principal y en segundo lugar a las deformidades vertebrales (escoliosis, cifosis, dolor de espalda). En este artículo vamos a intentar realizar una aproximación a la patología ortopédica más frecuente en la adolescencia excluyendo la patología traumática, que sería la más prevalente. Palabras clave: Dolor musculoesquelético; Escoliosis; Cifosis; Dolor de espalda; Ortopedia; Adolescencia. |
Abstract
|
Adolescence is the period of life between childhood and adulthood. It spans from the age of 10 years to 20 years. In this interval, puberty and sexual maturation begin, with a concurrent second peak of growth of the locomotor apparatus and an increase in physical and sporting activity, which is also accompanied by an increase in musculoskeletal pathology. Pathology of the locomotor system accounts for 20-30% of consultations in Primary Care. In adolescence, more than half of the consultations refer to the presence of musculoskeletal pain as the main reason, and secondly, to vertebral deformities (scoliosis, kyphosis, back pain). This article describes the most frequent orthopedic pathology in adolescence excluding traumatic pathology, which would be the most prevalent. Key words: Musculoskeletal pain; Scoliosis; Kyphosis; Back pain; Orthopedics; Adolescence. |
Escoliosis
Las desviaciones de la columna de < 10° Cobb se conocen como asimetría espinal y no constituyen una verdadera escoliosis
La escoliosis es una deformidad de la columna vertebral que se define por la presencia de una lateralización de la columna > 10° (medida con el método de Cobb en telerradiografía posteroanterior) y de una rotación de los cuerpos vertebrales (evidenciada por la presencia de una giba en el test de Adams en la exploración y por la imagen de rotación de los pedículos en la telerradiografía). Las desviaciones de la columna de < 10° Cobb se conocen como asimetría espinal y no constituyen una verdadera escoliosis. Se denomina actitud escoliótica a aquellas desviaciones del raquis en el plano frontal que no presentan rotación vertebral, por tanto no hay giba en el examen físico mediante la maniobra de Adams ni rotación vertebral radiológica. Suelen ser posturales u originadas por discrepancia de los miembros inferiores. La escoliosis puede progresar mientras se tenga capacidad de crecimiento, aunque no todas lo harán, siendo mayor el riesgo en el pico de crecimiento (12 años en niñas y 14 en niños).
Clasificación
Las escoliosis más frecuentes son las idiopáticas en la etapa adolescente. En esta edad el tratamiento más frecuente es el conservador porque la curvatura no progresa singificativamente.El diagnóstico de escoliosis se realiza mediante la exploración física y se confirma y determina su magnitud mediante la telerradiografía de columna completa
Según la causa, las escoliosis pueden clasificarse en: primaria o idiopática (80 % de los casos) -cuando es de causa desconocida- o secundaria (20 %) cuando están asociadas con distintas entidades congénitas o adquiridas. La idiopática suele tener un origen multifactorial con componente genético.
Según la edad de aparición -en las escoliosis idiopáticas- se diferencian tres grupos:
- La escoliosis infantil que afecta a niños < 3 años. Es más frecuente en varones y entre el 70 %-90 % se resuelve espontáneamente. En los casos que no se resuelve puede provocar desviaciones de alto grado dado lo precoz de su inicio.
- La escoliosis juvenil que afecta a niños entre los 3 y los 10 años de edad, con incidencia igual en niños y niñas y se comporta como las del adolescente.
- La escoliosis adolescente que es la idiopática más frecuente. Se produce entre los 10 años de edad y la madurez esquelética. Es más frecuente en mujeres. Sólo una de cada cinco requerirá tratamiento ortopédico y sólo el 0,2-0,3 % necesitarán un tratamiento quirúrgico.
Según la localización, la escoliosis puede ser: cervical, torácica, torácica y lumbar (doble curva) o lumbar. La convexidad de la curva determina la lateralidad, siendo los patrones más habituales: la curva torácica derecha, la doble curva torácica derecha y la lumbar izquierda. Sólo el 2 % de las curvas torácicas son convexas a la izquierda y se consideran como patrón atípico de deformidad.
Diagnóstico
El diagnóstico de escoliosis se realiza mediante la exploración física y se confirma y determina su magnitud mediante la telerradiografía de columna completa.
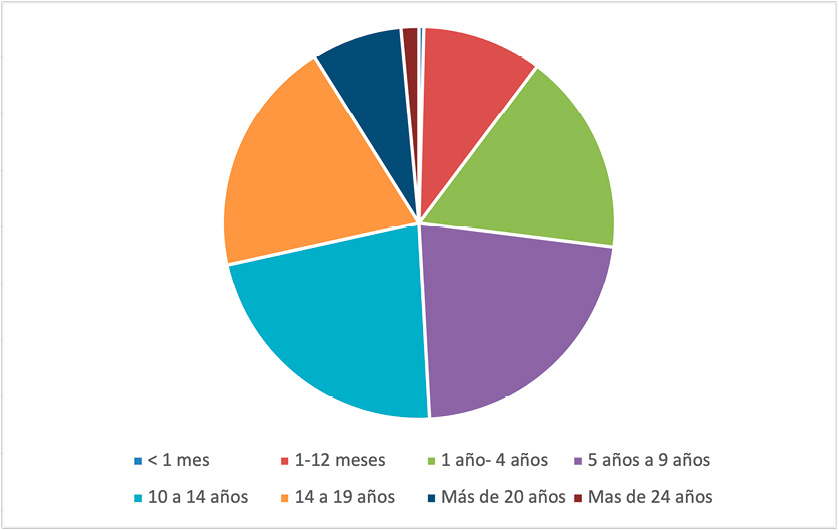
El primer paso de la exploración física será descartar la presencia de una discrepancia de longitud de los miembros inferiores mediante la exploración (horizontalidad de la pelvis en bipedestación, simetría de los maléolos mediales en decúbito supino, test de Galeazzi, medición con cinta desde la espina ilíaca anterosuperior al maléolo medial) y la realización de una telerradiografía de medición de miembros inferiores para confirmarlo. A continuación realizaremos una valoración de la simetría (hombros, escápulas, flancos, prominencia de un hemitórax) y del equilibrio del tronco (test de la plomada). Mediante el test de inclinación anterior o de Adams descubriremos si existe una giba que será indicativa de que existe una rotación vertebral y confirma la escoliosis. Podemos utilizar un escoliómetro para medir la rotación del tronco al realizar el test de Adams, se estima que una inclinación <7º en el escoliómetro se corresponde con curvas <20º en telerradiografía. Siempre hay que realizar una exploración neurológica básica. (Figura 1).
La telerradiografía permite confirmar el diagnóstico al comprobar la lateralización y rotación vertebral y también determina el tratamiento mediante la medición del ángulo de Cobb y el grado de maduración esquelética con el signo de Risser.
Tratamiento
El tratamiento de la escoliosis debe individualizarse a cada niño y depende de la magnitud de la curva medida en la telerradiografía (grados de Cobb) y del riesgo de progresión de la deformidad
Debe individualizarse a cada niño y depende de la magnitud de la curva medida en la telerradiografía (grados de Cobb) y del riesgo de progresión de la deformidad.
- Curvas de <20-25º en pacientes inmaduros: observación periódica clínica y radiológica hasta la maduración ósea. Revisión cada 6 meses antes de iniciar el cambio puberal y cada 4-6 meses después para identificar las curvas progresivas. El 90 % de las curvas escolióticas no sobrepasarán los 20 grados. Los ejercicios y la rehabilitación no reducen la magnitud de la curva o el riesgo de progresión pero se pueden utilizar como tratamiento complementario para mejorar la postura y fortalecer la musculatura.
- Curvas de 25-30º que progresan en pacientes inmaduros utilizaremos una ortesis (corsé) para intentar modificar la progresión natural y reducir el riesgo de progresión. En pacientes con escasa maduración ósea se debe utilizar 23 horas al día y en aquellos pacientes con avanzada maduración ósea 16 horas al día, desde que sale del colegio hasta el día siguiente.
- Curvas de 25-30º en pacientes con maduración ósea avanzada (Risser 4) es innecesario un corsé porque la curva no progresará significativamente.
- En curvas graves, por encima de 45-50º está indicada la corrección quirúrgica de la deformidad.
Cifosis
La cifosis patológica o “hipercifosis “ es un aumento de la cifosis fisiológica. Para su diagnóstico es necesario la exploración física. La teleradiografía anteroposterior valora si la cifosis está asociada a escoliosis y la proyección lateral es útil para medir la cifosis. El tratamiento depende del grado de deformidad y la madurez esquelética del paciente
Normalmente llamamos cifosis a un aumento de la curvatura dorsal de la columna vertebral, aunque deberíamos referirnos a ella como hipercifosis ya que la cifosis dorsal es fisiológica dentro de unos márgenes.
Diagnóstico
Se realiza mediante la exploración física y la medición del ángulo de Cobb en la telerradiografía lateral (Rx de columna completa).
- Exploración física
- Plano frontal: descartar si coexiste una escoliosis valorando si presenta una asimetría (flancos, prominencia omoplatos, altura hombros), un desequilibrio del tronco (plomada C7 a surco glúteo) y un test de Adams (inclinación anterior) positivo.
- Plano lateral: valorar las curvas de la columna y si está aumentada la cifosis fisiológica. En el test de Adams determinar si existe una curvatura dorsal global homogénea o una cifosis angular. Evaluar la flexibilidad de la cifosis, en bipedestación y/o en decúbito prono.
- Exploración neurológica: siempre.
- Exploración radiológica: solicitar una telerradiografía AP + lateral de columna
- Rx AP: valorar si coexiste una escoliosis.
- Rx lateral: medir la cifosis mediante el método de Cobb entre el platillo inferior de T12 y el platillo superior de T4. Todo valor >45º se considera hipercifosis o dorso curvo.
Clasificación
Las cifosis se clasifican en: postural o idiopática y por otro lado las cifosis patológicas que incluyen las derivadas de patología neuromuscular o alteración vertebral congénita y la cifosis de Scheuermann
Podemos diferenciar dos tipos de cifosis o dorso curvo adolescente. Por un lado las cifosis postural e idiopática y por otro lado las cifosis patológicas que incluyen las derivadas de patología neuromuscular o alteración vertebral congénita y la cifosis de Scheuermann.
- Dorso curvo postural: cifosis que se desarrolla habitualmente en la fase prepuberal y puberal. Es un aumento de la cifosis torácica, reductible, indolora, no progresiva y sin alteración neurológica. Es una variación postural del equilibrio sagital fisiológico. Factores sociales y psicológicos suelen desempeñar un papel importante en la aparición y el mantenimiento de la deformación. Se corrige en el tiempo con la madurez esquelética.
- Dorso curvo idiopático: es un aumento de la cifosis torácica que se desarrolla en etapa prepuberal y puberal. Es una alteración flexible en su inicio, con rigidez progresiva en el tiempo. El examen neurológico es normal y en general no llegan a ser cuadros graves. En la telerradiografía se aprecia un aumento de la cifosis sin alteraciones vertebrales. Se trata con ejercicios y en algunas ocasiones con corsé.
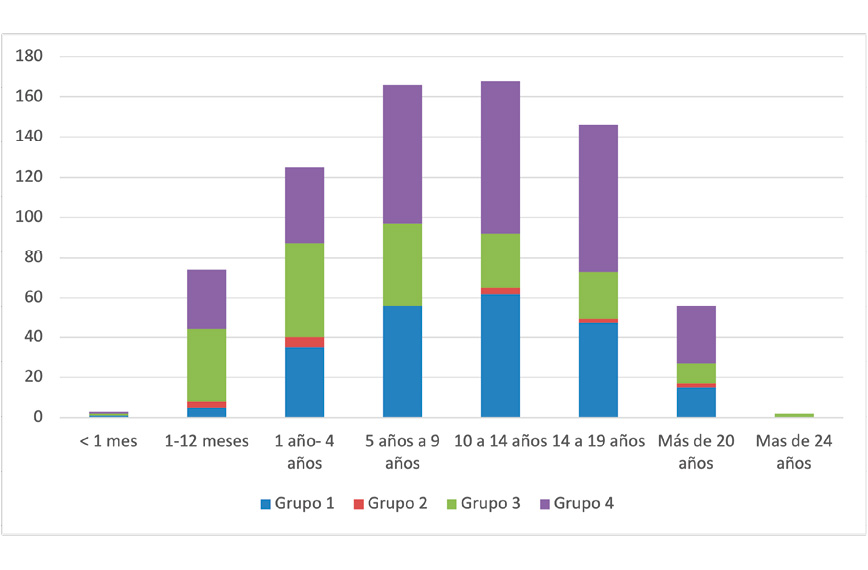
- Enfermedad de Scheuermann: es la cifosis torácica rígida más frecuente en el adolescente. Se inicia en la etapa puberal, entre los 10–14 años de edad, es más frecuente en hombres (2:1) y hereditaria en un 74 % de casos. Es una cifosis dolorosa, con dolor localizado en el ápex de la deformidad (interescapular) y progresiva en esqueletos inmaduros. En la exploración física se aprecia un aumento de cifosis dorsal que no se corrige al realizar extensión de la columna y en el test de Adams presenta una deformidad angular rígida. El diagnóstico se realiza por los hallazgos de la telerradiografía: cifosis angular con ápex usualmente entre T7 y T9, tres o más vértebras contiguas con acuñamiento mayor a 5 grados cada una y puede haber irregularidades de las placas vertebrales, pérdida de altura discal y nódulos de Schmorl.
El tratamiento dependerá de los grados de deformidad y de la madurez esquelética del paciente.
- Curvas <60°: observación y ejercicios de fortalecimiento y flexibilización.
- Curvas entre 60 y 75 grados: en pacientes esqueléticamente inmaduros (Risser 0 a 2): tratamiento con corsé en hiperextensión para evitar la progresión de la deformidad.
- Curvas > 75°: se recomienda el tratamiento quirúrgico ya que son más dolorosas y progresan tras la madurez esquelética. (Figura 2).
Dolor de espalda
En el dolor de espalda del adolescente lo más importante será descartar la organicidad y conocer las causas más probables. Muy importante: la historia clínica, exploración y exámenes complementarios si son necesarios
El dolor dorsolumbar es muy frecuente en la adolescencia y aumenta con la edad. En el 90 % de los casos no somos capaces de identificar un origen orgánico y lo catalogamos como dolor inespecífico. Se ha relacionado con diferentes factores personales: antecedentes familiares de dolor de espalda habitual, uso de mochilas muy cargadas, sedentarismo, práctica deportiva de alta intensidad, hábitos posturales erróneos, ambiente familiar conflictivo o baja autoestima. En un 10 % de los casos existe una causa específica u orgánica del dolor, las causas más frecuentes relacionadas con dolor de espalda a estas edades son la cifosis de Scheuermann y la espondilolistesis. Al abordar el dolor de espalda en un adolescente lo más importante será descartar la organicidad conociendo las causas más probables. La historia clínica y la exploración física nos van a permitir orientar el diagnóstico y solicitar exploraciones complementarias cuando sean necesarias.
Diagnóstico
- La evaluación diagnóstica se basa en descartar clínica de organicidad.
- Anamnesis del dolor: localización, forma de comienzo (brusca, progresiva, lenta) y tiempo de evolución, ritmo del dolor (si mejora con el reposo y empeora con la actividad…), presencia o no de dolor nocturno (sospecha de malignidad), presencia de rigidez matutina y cuáles son los factores que lo desencadenan y cuáles lo alivian.
- Exploración física:
- Valoración de la actitud, la postura y la movilidad espontánea (puede presentar una lateralización antiálgica o por contractura muscular).
- Valoración de la marcha.
- Evaluación de la estática vertebral: observando desde atrás valorar la simetría del tronco (hombros, escápulas, flancos y horizontalidad de la pelvis) y el equilibrio del tronco (alineación de las apófisis espinosas y de la espinosa de C7 con el surco glúteo, test de la plomada). Desde la visión lateral evaluar si presenta aumento/descenso de las curvaturas fisiológicas cervical, dorsal o lumbar.
- Evaluar la movilidad activa y pasiva segmentaria en flexión y extensión (en bipedestación con las extremidades inferiores completamente en extensión) y si es completa o limitada, test de Schöber.
- Realización de signos clínicos específicos: test de inclinación anterior o de Adams y si aparecen gibas (por rotación vertebral) o cifosis angular; ángulo poplíteo y test de Bado para descartar acortamiento de los isquiotibiales en caso de espondilolistesis; test de Thomas que evalúa los flexores de la cadera como el psoas ilíaco; test de FABER (flexión abducción rotación interna de la cadera) doloroso orienta a patología sacrolíaca.
- Exploración neurológica básica: reflejos cutáneos abdominales (su abolición se asocia a siringomielia), valoración de la fuerza muscular, la sensibilidad, reflejos osteotendinosos profundos, test de Lasègue, presencia de piramidalismo (clonus, Babinski).
- Pruebas complementarias:
- Indicadas si sospechamos de patología orgánica tras la anamnesis y exploración o si presenta dolor localizado > de 4 semanas de duración o dolor nocturno con síntomas constitucionales o dolor que empeora.
- La primera exploración a realizar es una radiografía simple anteroposterior y lateral de columna.
- La realización de una gammagrafía, TC o RM será necesaria para ampliar el estudio de una lesión localizada en la Rx simple o si existe sospecha elevada de patología y la radiografía simple no es concluyente. Cuando el dolor sea persistente o exista sospecha de infección o patología tumoral habrá que realizar una analítica básica. (Tabla I).
Dolor de espalda inespecífico
Es frecuente en niños y sobre todo en adolescentes. Su frecuencia aumenta con la edad, 10 % de los niños de 10 años y hasta un 70 % al final del crecimiento. Supone hasta el 90 % de los casos de dolor de espalda y se ha relacionado con diferentes factores sin poder establecer relaciones de causalidad. Se caracteriza por: presentarse como dolor difuso en la región dorsal y lumbar; de evolución variable; de escasa intensidad, que aparece con posturas mantenidas o actividad y sin limitación funcional. Si no se cumplen estas características hay que pensar en una causa específica, sobre todo si aparece afectación sistémica, afectación neurológica periférica, contracturas severas o mantenidas más de cuatro semanas. El tratamiento es básicamente sintomático para aliviar el dolor, pero también es importante tomar medidas de prevención que eviten su repetición o persistencia.
- Corrección de factores asociados: sedentarismo, sobrepeso, hábitos alimenticios erróneos, hábitos tóxicos, deporte inadecuado, ergonomía postural de mobiliario o de mochilas
inadecuadas. - Evitar el reposo en cama y realizar ejercicio físico aeróbico de forma regular.
- Medidas físicas y fisioterapia. En dolores recurrentes establecer un programa personalizado de reeducación muscular.
Espondilólisis y espondilolistesis
La espondilolisis se refiere a un defecto uni o bilateral de la zona de la vértebra localizada entre las facetas articulares superior e inferior
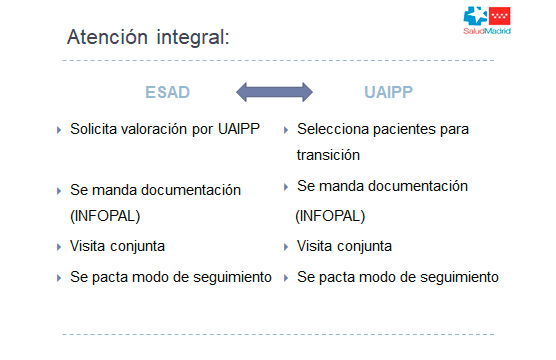
La espondilolisis (del griego spondylo=vértebra, lisis=separación) se refiere a un defecto uni o bilateral de la zona de la vértebra localizada entre las facetas articulares superior e inferior (pars interarticularis). Este defecto puede ser debido a una elongación, displásica o degenerativa, o debido a una fractura de esa zona y puede facilitar el desplazamiento de la vértebra superior respecto a la inferior, cuadro que se denomina espondilolistesis. Ambos cuadros pueden acompañarse de dolor lumbar siendo la causa orgánica de dolor lumbar más frecuente en los niños entre 10 y 15 años. La localización más usual de la espondilolisis-listesis es en el nivel L5-S1 (71-95 %) seguido de L4-L5 (5-15 %) y aproximadamente un 15 % de los pacientes que tengan una lesión de la pars interarticularis sin desplazar, espondilolisis, progresará a espondilolistesis. La espondilolistesis se clasifica según el grado de desplazamiento de una vértebra sobre la otra. Cuanto mayor es el desplazamiento más probabilidades hay de que pueda progresar, considerándose desplazamientos graves aquellos que superan el 50 % del ancho del cuerpo vertebral.
La espondilolistesis se clasifica según el grado de desplazamiento de una vértebra sobre la otra. Cuanto mayor es el desplazamiento más probabilidades hay de que pueda progresar, considerándose desplazamientos graves aquellos que superan el 50 % del ancho del cuerpo vertebral
Clínica
- Las espondilolisis y las listesis de bajo grado suelen ser asintomáticas.
- La forma de inicio habitual es el dolor lumbar que aparece con la actividad deportiva.
- Características del dolor lumbar:
- Tipo mecánico: aumenta con la actividad y disminuye con el reposo.
- Se agrava con la bipedestación prolongada.
- Se agrava con la hiperextensión, por lo que en muchas ocasiones adoptan una actitud cifótica antiálgica.
- Puede irradiar a las nalgas y a las extremidades inferiores.
- Cuando existe una espondilolistesis importante presenta una postura característica: se produce una cifosis lumbosacra y se desplaza el centro de gravedad hacia delante, como consecuencia el paciente retrovierte la pelvis verticalizando el sacro y flexiona las rodillas para así desplazar el centro de gravedad hacia atrás.
- La tensión y acortamiento de los músculos isquiotibiales, con postura de flexión de las rodillas en bipedestación, se evidencia en el test de Bado o de distancia dedos-suelo (flexión anterior del tronco con las extremidades inferiores en extensión y las superiores extendidas intentando tocar el suelo con los dedos) con distancia >12 cm.
- Puede presentar dolor radicular por irritación de la raíz L5.
- Puede producir alteración en la marcha, marcha anadeante.
Examen físico. (Figura 3)
- Inspección: lordosis lumbar aplanada incluso cifosis lumbosacra, sacro vertical.
- Palpación: escalón palpable de las apófisis espinosas cuando hay listesis.
- Movilidad: limitación de la flexión y extensión lumbar (test de Schöber +).
- Rigidez y acortamiento de isquiotibiales: se evidencia en el test de Bado o de distancia dedos-suelo (flexión anterior del tronco con las extremidades inferiores en extensión y las superiores extendidas intentando tocar el suelo con los dedos) con distancia >12 cm y también midiendo el ángulo poplíteo, en decúbito supino con la cadera y la rodilla flexionadas a 90º realizar una extensión de la rodilla levantado el pie hacia el techo. Si queda un ángulo > 30º para lograr la vertical y extensión de la rodilla se debe a un acortamiento de los isquiotibiales.
- Neurovascular: test de Lasègue puede ser positivo si existe irritación ciática.
- Test de la cigüeña o del flamenco: la hiperextensión lumbar en apoyo monopodal reproduce el dolor en el lado afecto por la espondilolisis.
- Marcha: puede caminar agachado por flexión de las rodillas o con marcha de pato cuando los síntomas son severos.
Pruebas imagen. (Figura 4)
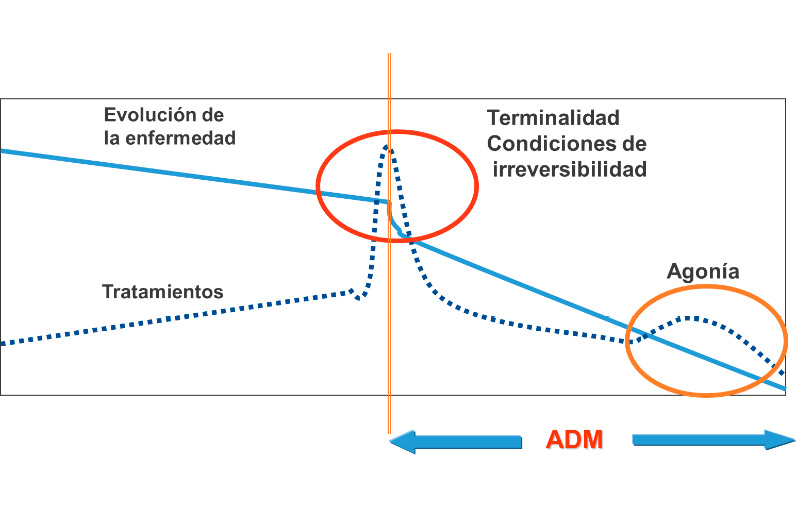
- Radiografía simple AP y lateral, es la primera exploración a solicitar aunque puede tener muchos falsos negativos. La proyección oblicua se ha propuesto clásicamente para los casos unilaterales de espondilolisis por la imagen de “cuello roto del perrito de La Chapelle” si existe fractura del istmo entre las facetas, actualmente está en controversia.
- Ante clínica sugerente y Rx simple no concluyente pediremos otras exploraciones:
- TAC: es diagnóstica aunque emite radiación.
- Gammagrafía ósea: alta sensibilidad para detectar la espondilolisis pero baja especificidad.
- SPECT-TAC: es la técnica de imagen más sensible. Costosa, poco accesible, con la desventaja de la radiación.
- RMN: indicada para excluir otras causas de dolor (procesos neoplásicos, infecciones, hernias) si existe clínica dudosa.
Tratamiento
El tratamiento de la espondilolistesis depende del porcentaje de deslizamiento, de la estabilidad de la deformidad y de la sintomatología del paciente
- Depende del porcentaje de deslizamiento, de la estabilidad de la deformidad y de la sintomatología del paciente.
- No quirúrgico:
- Pacientes asintomáticos: observación sin limitaciones de actividad.
- Espondilólisis o espondilolistesis de bajo grado (<50 %) sintomática:
- Fisioterapia y fortalecimiento de la musculatura paravertebral, abdominal y glútea.
- Higiene postural y recomendaciones sobre actividad física y deporte (evitar la hiperextensión).
- Corsé antilordótico durante 6 a 12 semanas si no mejora o presenta crisis de dolor agudo.
- Tratamiento quirúrgico:
- Cuando fracasa el tratamiento conservador y provoca dolor permanente o incontrolable.
- Progresión del desplazamiento.
- Espondilolistesis de alto grado III-IV sintomática.
- Procedimiento: fusión sin reducir.
Osteocondritis disecante
La Osteocondritis Disecante Juvenil es una patología que afecta a las articulaciones de pacientes con fisis abiertas en las que el hueso que se encuentra debajo del cartílago articular se necrosa debido a la falta de flujo sanguíneo. Se presenta en niños entre los 10 y 15 años localizándose sobre todo en la rodilla, cara posterolateral del cóndilo femoral medial (70 %), y en el astrágalo, cúpula medial. Suele presentarse como dolor o inflamación de la articulación con la actividad deportiva
La Osteocondritis Disecante Juvenil (OCDJ) es una patología que afecta a las articulaciones de pacientes con fisis abiertas en la que el hueso que se encuentra debajo del cartílago articular se necrosa debido a la falta de flujo sanguíneo. Se presenta en niños entre los 10 y 15 años con fisis abiertas localizándose sobre todo en la rodilla, cara posterolateral del cóndilo femoral medial (70 %), y en el astrágalo, cúpula medial. Suele presentarse como dolor o inflamación de la articulación con la actividad deportiva.
En su etiología, se han implicado diferentes factores como los desequilibrios endocrinológicos, la predisposición familiar, los traumatismos y la necrosis avascular. Fisiopatológicamente las lesiones del cartílago se inician con un reblandecimiento del cartílago articular que cubre el hueso subcondral afectado con una superficie articular intacta. Puede llegar a agrietarse el cartílago y provocar un desprendimiento parcial de la lesión o incluso una separación completa de un fragmento osteocondral formando un cuerpo libre articular.
Se suele presentar con dolor o inflamación de la rodilla relacionado con la actividad y en fases más avanzadas con derrames recurrentes de la rodilla o sensación de bloqueo. En el examen físico presenta dolor a la flexoextensión de la rodilla, puede haber rigidez, derrame, bloqueos y en muchos casos es muy sugestivo el test de Wilson: dolor al rotar internamente la tibia durante la extensión de la rodilla entre 90° y 30° que luego alivia con la rotación tibial externa.
Solicitaremos una radiografía anteroposterior y lateral como primera exploración para valorar la presencia de la lesión. Tanto si la radiografía no es diagnóstica y la sospecha es alta como si presenta la lesión, se solicitará una RMN para detectarla o caracterizarla: tamaño de la lesión, estado del hueso subcondral y del cartílago, intensidad de la señal que rodea la lesión y si existe riesgo de que se desprenda, presencia de cuerpos sueltos.
El tratamiento será no quirúrgico mediante restricción de la carga y de la actividad deportiva en lesiones estables de niños con fisis abiertas ya que el 50-75 % sanará sin fragmentación. El tratamiento quirúrgico se realiza en lesiones grandes o inestables y consiste en realizar mediante artroscopia unas perforaciones del foco de osteocondritis con una aguja de Kirschner o un taladro en lesiones estables o una fijación de lesiones inestables > 2 cm tamaño. (Figura 5).
Dolor patelofemoral
El dolor patelofemoral o condromalacia rotuliana es un cuadro de dolor en la cara anterior de la rodilla por sobrecarga friccional que afecta al 6-7 % de los adolescentes y es más frecuente en niñas
También llamado condromalacia rotuliana, condropatía rotuliana, dolor anterior de rodilla, rodilla del corredor… Es un cuadro de dolor en la cara anterior de la rodilla que afecta al 6-7 % de los adolescentes y es más frecuente en niñas.
Se presenta como dolor localizado en la cara anterior de la rodilla que aumenta con la actividad física, correr, saltar, con las posturas o ejercicios en que se flexiona la rodilla, como bajar escaleras, agacharse y con la sedestación prolongada. Suele presentar dolor al extender la rodilla después de estar un tiempo con la rodilla flexionada y es frecuente también la presencia de crujidos o chasquidos al realizar flexo-extensión o la sensación de inestabilidad o de fallo de la rodilla por contracción del cuádriceps brusco con el ejercicio.
El dolor se origina en el cartílago articular de la rótula debido a una sobrecarga friccional de la articulación fémoro-patelar. Existen una serie de factores que se asocian a su aparición:
- Deporte intenso por traumatismos repetidos de baja intensidad, baloncesto, voleibol, fútbol, ciclismo…
- Presencia de alteraciones anatómicas en la rodilla o en la alineación de las extremidades inferiores:
- Genu valgo excesivo o una mala alineación torsional (fémur en rotación interna y tibia en rotación externa) provocan una sobrecarga de la carilla articular lateral rotuliana.
- Una displasia troclear o rotuliana provocan un trastorno en el deslizamiento normal de la rótula.
- Una rótula alta.
- Una inestabilidad con subluxación o luxación rotuliana.
- Debilidad muscular cuadricipital.
Diagnóstico
Es básicamente clínico mediante la exploración exhaustiva de la rodilla que oriente el cuadro como de origen rotuliano y descarte otras posibles lesiones articulares. Realizaremos estudio de radiología simple o RMN para descartar otras lesiones, detectar lesiones en el cartílago rotuliano o valorar alteraciones de la posición o alineación de la rótula.
El tratamiento de la condromalacia rotuliana inicialmente será conservador orientado a corregir los factores que sobrecargan la articulación y realizar rehabilitación
Exploración física:
- Dolor a la flexión de la rodilla, localizado en la cara anterior.
- Dolor al palpar los bordes de la rótula (75 %) especialmente el borde lateral.
- Maniobra del cepillo positiva: consiste en desplazar la rótula hacia craneal y caudal con la pierna en extensión y apretando moderadamente contra la tróclea femoral.
- Maniobra de Zöhlen positiva: consiste en sujetar la rótula hacia distal apretando contra la tróclea femoral y pedir al paciente que realice contracción del cuádriceps (levantar la pierna estirada), se produce un roce brusco del cartílago rotuliano con el cartílago femoral que provoca un dolor intenso.
Tratamiento
Se realizará siempre inicialmente un tratamiento conservador orientado a corregir los factores que sobrecargan la articulación femororrotuliana y a realizar rehabilitación de la fuerza y el equilibrio entre los diferentes grupos musculares que actúan sobre la rodilla. El tratamiento quirúrgico se realiza cuando no mejora con tratamiento conservador o existen lesiones en el cartílago rotuliano. (Figura 6).
Apofisitis de tracción
En la adolescencia las apófisis están formadas por hueso y cartílago al no estar completamente osificadas, son susceptibles de inflamarse por sobreuso con la actividad
Las apofisitis son cuadros autolimitados desapareciendo la clínica al finalizar la osificación de la apófisis
Son cuadros de inflamación a nivel de las apófisis de las extremidades inferiores provocados por tracción repetida. Las apófisis son áreas anatómicas donde se insertan tendones de músculos potentes. En la adolescencia estas apófisis están formadas por hueso y cartílago al no estar completamente osificadas, por lo que son susceptibles de inflamarse por sobreuso con la actividad. Generalmente son cuadros autolimitados en el tiempo desapareciendo la clínica al finalizar la osificación de la apófisis. Las principales son:
- Enfermedad de Osgood-Schlatter: apofisitis por la tracción del tendón rotuliano, del cuádriceps, en su inserción en la tuberosidad tibial anterior. Se caracteriza por dolor que aparece al realizar actividades físicas (caminar, correr…), justo por debajo de la rodilla, en la parte anterior y que se acompaña de inflamación local y dolor importante al tocar esa zona.
Se produce en niño/as activos o que practican deportes intensos que requieren chutar (fútbol), realizar muchos saltos (baloncesto), arrodillarse o agacharse. Es común la afectación bilateral (25 %). En casos evolucionados puede presentar prominencia de la TTA por hipertrofia del cartílago. Si la clínica es muy sugestiva puede no ser necesaria la radiografía. Ésta puede ser normal o presentar fragmentación, irregularidades, rarefacción y osificaciones a nivel de la TTA. El tratamiento es sintomático con limitación de las actividades que desencadenen el dolor, antiinflamatorios y frío local. (Figura 7). - Enfermedad de Sinding-Larsen-Johansson: es una apofisitis por la tracción continuada del tendón rotuliano en su inserción ósea en el polo inferior de la rótula. Se presenta en niños que practican actividades de salto (voleibol, baloncesto) o carrera, especialmente si hay patada (fútbol). Más frecuente entre los 10 y los 13 años. La presentación habitual es con dolor localizado en el extremo inferior de la rótula que empeora con las actividades físicas. En la exploración se localiza dolor selectivo a la palpación de la punta de la rótula acompañado de componente inflamatorio. El estudio radiológico no suele ser necesario si la clínica es compatible. En caso de realizarse, es frecuente encontrar una irregularidad de la osificación local, en ocasiones en imagen de doble contorno. El tratamiento es sintomático: reposo relativo de la actividad deportiva + frío local + AINE oral puntual. (Figura 8).
- Enfermedad de Sever: es la inflamación del cartílago de crecimiento del calcáneo por
tracción repetida del tendón de Aquiles en niños en crecimiento entre los 8-13 años. Bilateral 50-60 %. Clínicamente produce dolor que aparece a nivel del talón al realizar actividades físicas (caminar, correr, saltar…) y que cede con el reposo. En la exploración la compresión de la parte posterior y lateral del talón es dolorosa y la marcha de puntillas disminuye el dolor mientras que la marcha sobre los talones lo aumenta. El tratamiento es también el reposo relativo de actividades deportivas, frío local, utilización de calzado adecuado y medicación antiinflamatoria. La utilización de una talonera blanda (goma o silicona) puede aliviar el dolor por disminuir la tracción del tendón de Aquiles sobre el calcáneo. Resuelve espontáneamente con el tiempo. (Figura 9).
Coalición tarsal
La coalición tarsal es una fusión anómala entre dos huesos del pie. Está presente desde el nacimiento aunque la clínica puede aparecer en la adolescencia
Es una fusión anómala entre dos huesos del pie. Está presente desde el nacimiento aunque la clínica puede aparecer en la adolescencia. Inicialmente esta unión ósea suele ser cartilaginosa y presenta cierta flexibilidad pero a medida que se osifica con el crecimiento condiciona mayor rigidez articular y da lugar a un pie plano rígido que puede provocar dolor o esguinces de repetición. Las coaliciones más frecuentes son la calcaneoescafoidea y la astragalocalcánea, aunque pueden encontrarse más huesos afectos.
Algunos pacientes con coalición tarsal pueden no presentar ninguna clínica. Los pacientes que tienen síntomas manifiestan dolor en la zona posteromedial del pie que aumenta con la actividad física o al caminar por zonas irregulares. La rigidez del retropié se compensa con una mayor movilidad en la zona del tobillo lo que puede dar lugar a esguinces de tobillo de repetición.
El diagnóstico se realiza con la radiografía simple y si no es concluyente con un TAC.
Tratamiento
Las coaliciones tarsianas asintomáticas no necesitan tratamiento. En casos leves se realiza tratamiento conservador mediante reposo deportivo por unas semanas y utilizar ortesis que limiten la movilidad del talón hacia los lados. Si el tratamiento ortopédico no es efectivo, puede ser necesario tratamiento quirúrgico mediante:
- Resección de la barra e interposición de músculo, grasa o cera para evitar que los huesos se vuelvan a pegar.
- Fusión: en los casos de coaliciones severas y amplias está indicada una fusión completa de la articulación para inmovilizar completamente los huesos del tarso y de esta forma quitar el dolor. (Figura 10).
Tablas y figuras
Tabla I.
|
SOSPECHA DE PATOLOGÍA ORGÁNICA |
|
|
Traumatismo importante |
Fractura |
|
Síndrome tóxico, dolor nocturno, |
Patología tumoral |
|
Rigidez matutina lumbar |
Patología inflamatoria |
|
Fiebre, malestar, rechazo sedestación lactantes, |
Patología infecciosa |
|
Alteración neurológica, Lasègue + |
Hernia discal |
|
FABER doloroso |
Patología sacroilíaca |
|
Duración > 4 semanas |
Probablemente NO es muscular |
|
Test Adams positivo |
Cifosis de Scheuermann (cifosis angular) |
|
Pérdida de lordosis lumbar, isquiotibiales cortos |
Espondilolistesis lumbar |
Modificada de: “Dolor lumbar, dorsal y espondilolisis en el adolescente” , Autores: C. Doménech Bendaña, P. Doménech Fernández. Adolescere 2021; IX (3): 37-47
Figura 1.
1A. Exploración signos de escoliosis. Tomada de: A.D.A.M. 1B. Exploración, test de Adams. Tomada de: A.D.A.M. 1C. Escoliómetro, inclinación de columna. Tomada de: Idiopathic Scoliosis in Adolescents, M. Timothy Hresko, February 28, 2013, N Engl J Med 2013;368:834-841. 1D. Medición del ángulo de Cobb. Elaboración propia.
Figura 2.
2A. Cifosis de Scheuermann, cambios vertebrales. Tomada de: Nemours Foundation/Kidshealth. 2B. Dorso curvo homogéneo/cifosis angular. Tomada de: García Fontecha C. Dolor de espalda. Pediatr Integral 2014; XVIII(7):413-424. 2C. Medición ángulo Cobb en cifosis. Tomada de: Cifosis patológica en la columna pediátrica. Revista Médica Clínica Las Condes Volume 32, Issue 3, May–June 2021, Pages 353-358. 2D. Cifosis angular, ángulo de Cobb. Tomada de: Cifosis patológica en la columna pediátrica. Revista Médica Clínica Las Condes Volume 32, Issue 3, May–June 2021, Pages 353-358.
Figura 3.
3A. Espondilolisis y espondilolistesis. Tomada de: Espondilolistesis y espondilólisis, resolviendo dudas. Clínica Medspine, enero 2017. 3B. Grados de espondilolistesis. Tomada de: Wunder Training, espondilolistesis-espondilolisis.
Figura 4.
4A. Espondilolisis. Tomada de: Asociación para la Investigación en Reumatología de la Marina Baixa. 4B. Espondilolistesis. Tomada de: ¿Qué es es la espondilolistesis? de la Sociedad Española de columna vertebral (GEER).
Figura 5.
5A. Osteocondritis , radiografía simple. Tomada de: Osteocondritis disecante, Dr David Gómez Garrido. 5B. Osteocondritis disecante. Tomada de: Diagnóstico y tratamiento de la Osteocondritis Disecante, Ramon Punzano. 5C. Osteocondritis disecante, RMN”. Tomado de: Osteocondritis disecante en la rodilla infantil y juvenil, Adolfo Yáñez Acevedo, Medigraphic. 5D. Osteocondritis, fisiopatología. Tomada de: Osteocondritis disecante de Lecturio.com.
Figura 6.
6A. Signo de Zöhlen. Tomada de: Miñana, J.M. (2017). Manual de tratamiento del dolor crónico para médicos de atención primaria. 6B. Signo aprensión rotuliana. Tomada de: Dolor de rodilla y Hombro.ppt, Johann Arraut Díaz Granados.
Figura 7.
7A. Prominencia anterior debajo de la rodilla por inflamación. Tomada de: Enfermedad de Osgood Schlatter, Dr. CG García Fontecha. 7B. Radiografía, zona de crecimiento irregular tibial. Tomada de: Enfermedad de Osgood Schlatter, Dr. CG García Fontecha.
Figura 8.
8A. Dolor localizado en polo inferior de rótula. 8B. Polo inferior de la rótula. Tomada de: Síndrome de Sinding Larsen Johansson, curso online de fisioterapia pediátrica. 8C. Rx simple: doble contorno en el polo inferior de la rótula. Tomada de: Dolor en punta de rótula (Sinding Larsen Johansson)”, Dr. CG García Fontecha.
Figura 9.
9A. Enfermedad de Sever. Tomada de: Pediatric Foot&Ankle, Sever’s disease in children. 9B. Rx simple en enfermedad de Sever. Tomada de: radiopaedia.org.
Figura 10.
10A. Rx coalición calcáneo-escafoidea. Tomada de: Coalición calcáneo-navicular asociada a pie plano rígido infantil. A propósito de un caso, Nuria Sarroca y col., Revista Internacional de Ciencias Podológicas (Vol. 11, Issue 1), enero 2017. 10B. Coalición astrágalo-calcánea. Tomada de: Tarsal coalition. MASS4D.
Bibliografía
- Timothy Hresko M. Idiopathic Scoliosis in Adolescents, N Engl J Med 2013; vol 368, nº 9, 368:834-841.
- Doménech Bendaña C, Doménech Fernández. P. “Dolor lumbar, dorsal y espondilolisis en el adolescente”, Adolescere 2021; IX (3): 37-47.
- Chahín A. Cifosis patológica en la columna pediátrica. Revista Médica Clínica Las Condes Volume 32, Issue 3, May–June 2021, Pages 353-358.
- Salmerón Ruiz M.A, Casas Rivero J, Guerrero Alzola F. Problemas de salud en la adolescencia. patología crónica y transición. Pediatr Integral 2017; XXI (4): 245-253.
- Shah SA, Saller J. Evaluation and Diagnosis of Back Pain in Children and Adolescents. J Am Acad Orthop Surg. 2016;24(1):37–45.
- Roaten J, Guevel B, Heyworth B, Kocher M. Osteochondritis Dissecans Lesions of the Pediatric and Adolescent Knee. Orthop Clin North Am. 2022 Oct;53(4):445-459.
- Achar S, Yamanaka J. Apophysitis and Osteochondrosis: Common Causes of Pain in Growing Bones. Am Fam Physician. 2019 May 15;99(10):610-618.
- Mora-de Sambricio A, Garrido-Stratenwerth E. Espondilolisis y espondilolistesis en niños y adolescentes [Spondylolysis and spondylolisthesis in children and adolescents]. Rev Esp Cir Ortop Traumatol. 2014 Nov-Dec;58(6):395-406.
No existen conflictos de interés en la realización de este artículo.
Control y problemas ortopédicos del adolescente