Transición de pacientes reumáticos desde pediatría a las unidades de adultos
Transición de pacientes reumáticos desde pediatría a las unidades de adultos
Juan Carlos López Robledillo. Daniel Clemente Garulo.
Unidad de Reumatología Pediátrica. Hospital Infantil Universitario Niño Jesús. Madrid.
Fecha de recepción: 11 de noviembre 2014
Fecha de publicación: 15 de febrero 2015
Adolescere 2015; III (1): 44-56
Resumen
|
La patología reumática en la edad adolescente no es infrecuente, y representa una causa importante de consulta médica. Las enfermedades reumáticas debutan en la adolescencia en un porcentaje importante de casos, así vemos como la artritis idiopática juvenil (AIJ) lo hace en una tercera parte de los casos y el Lupus Eritematoso Sistémico (LES) en una quinta parte. Los adolescentes reumáticos, al igual que ocurre con otras enfermes crónicas, necesitan una atención integral durante el periodo de adaptación a la vida adulta. Este “período de transición” exige una atención específica que debe llevarse a cabo con una filosofía “atención centrada en el adolescente” con los recursos disponibles a través de un programa específico dentro de una unidad de transición reumática. Palabras clave: Enfermedades reumáticas, adolescencia, unidades de transición. |
Abstract
|
Rheumatic diseases in the teenage years are not uncommon, and they are a major cause of medical consultation. Rheumatic diseases in adolescence debut in a significant percentage of cases, juvenile idiopathic arthritis (JIA) makes a third of the cases and Systemic Lupus Erythematosus (SLE) by a fifth. Adolescents rheumatic patients, such as children with other chronic diseases, need comprehensive care during the period of adaptation to adult life. This “transition period” demands specific attention and must be implemented in a “teen-centered care” philosophy with available resources through a specific program within a rheumatic transition unit. Key words: Rheumatic diseases, adolescence, transitional units. |
Introducción
La adolescencia es un periodo vital de especial trascendencia para un joven con una enfermedad reumática
Las enfermedades reumáticas (EERR) pueden afectar a niños de cualquier edad, pero cada tramo etario tiene sus particularidades que han de considerarse a la hora de plantear su abordaje. En este sentido, la adolescencia es un periodo vital de especial trascendencia para un joven con una enfermedad reumática.
Los límites de edad de la adolescencia se fijan arbitrariamente, pudiendo comprobar como la Organización Mundial de la Salud (OMS) considera adolescencia entre los 10 y los 19 años y juventud al período comprendido entre los 19 y los 25 años de edad (1). El Medical Subject Headings (MeSH) del Index Medicus define la adolescencia al período de edad comprendido entre los 13 y los 18 años. En realidad, la adolescencia se trata de una “fase” más que de un período fijo en la vida de un individuo, una fase en la que ya no se es un niño pero todavía no se es un adulto, en este periodo se producen intensos cambios físicos y psicosociales que generalmente se inician y terminan dentro de la segunda década de la vida.
A la hora de planificar la asistencia reumatológica es importante conocer el límite de edad establecido para la asistencia pediátrica en un centro, institución o servicio de salud determinados. En los sistemas sanitarios de nuestro país la asistencia sanitaria pediátrica tanto en atención especializada como en atención primaria concluye por norma a los 14 años de edad (2), sin embargo este límite tiende a extenderse hasta los 18, como recomiendan las diversas sociedades científicas pediátricas. Recientemente en abril del 2013, el gobierno tomó la decisión de ampliar hasta los 18 años la edad en que los niños pueden ser atendidos en las unidades pediátricas de los hospitales como Plan de la Infancia-Adolescencia 2013-2016, aprobado por el Consejo de Ministros a propuesta del Ministerio de Sanidad, Servicios Sociales e Igualdad. .
La OMS establece como una de las grandes prioridades en el manejo de estos pacientes, que los Servicios que se encargan de su seguimiento, aumenten el papel en la información, apoyo psicosocial, promoción y prevención de la salud
Una característica general de la población adolescente, es la vulnerabilidad y el cuestionamiento de la autoridad de las figuras de referencia. En esta etapa, al tiempo que se exige mayor independencia, la adquisición de responsabilidad sobre su salud es gradual, de forma que en gran medida el acceso a la información y a los servicios sanitarios está limitado. Por añadidura, en esta fase pueden surgir conductas de riesgo (dietéticas, hábitos tóxicos, sexuales, accidentes, etc.) que han de considerarse para prevenirse o tratarse adecuadamente. Por ello la OMS establece como una de las grandes prioridades en el manejo de estos pacientes, que los Servicios que se encargan de su seguimiento, aumenten el papel en la información, apoyo psicosocial, promoción y prevención de la salud (1).
Transición vs transferencia
Entendemos por transición el proceso de preparación, adaptación e integración paulatina de niños y adolescentes con una patología crónica en una unidad asistencial de adultos
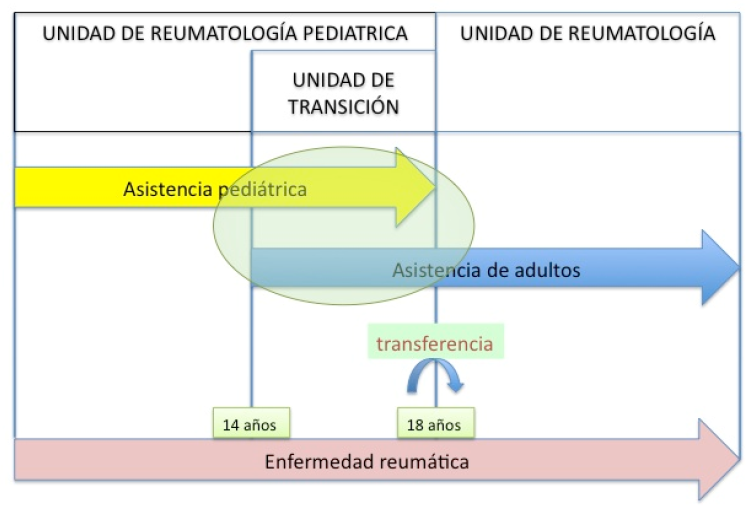
Entendemos por transición el proceso de preparación, adaptación e integración paulatina de niños y adolescentes con una patología crónica en una unidad asistencial de adultos. El proceso de transición comienza en la adolescencia precoz, pero no termina hasta que el adulto joven está totalmente integrado en una unidad de adultos (5). Sin embargo transferencia hace alusión al momento del traslado del paciente con información clínica y administrativa de una unidad pediátrica a otra de adultos (no implica desarrollo, no es un proceso si no un momento).
A la hora de coordinar el paso desde la unidades pediátricas a las de adultos se debe de tener en cuenta que las dificultades inherentes al paso hacia la edad adulta se magnifican en los enfermos crónicos (6). Se trata de un “doble tránsito” que hay que considerar de forma adecuada y diferenciada para conseguir que un adolescente con una enfermedad crónica tenga la mejor asistencia médica y psicosocial posibles para integrarse plenamente con la mayor independencia en la vida adulta (7-10).
La atención al proceso de transición debe realizarse atendiendo a los mejores recursos disponibles. Lo ideal sería disponer de una unidad específica de atención al adolescente reumático (“unidades de transición”), pero cuando esto no sea posible, la práctica asistencial debiera realizarse acorde a los principios que inspiran su desarrollo, se trata ante todo de realizar actividades “centradas en el adolescente”, a la vez que se le prepara y adapta para su integración en una “medicina centrada en el adulto”.
Enfermedades reumáticas en la adolescencia:
Las enfermedades reumáticas debutan en la adolescencia en un porcentaje importante de casos, así vemos como la artritis idiopática juvenil (AIJ) lo hace en una tercera parte de los casos y el Lupus Eritematoso Sistémico (LES) en una quinta parte
La patología reumática en la edad adolescente no es infrecuente, y representa una causa importante de consulta médica.
Las enfermedades reumáticas debutan en la adolescencia en un porcentaje importante de casos, así vemos como la artritis idiopática juvenil (AIJ) lo hace en una tercera parte de los casos y el Lupus Eritematoso Sistémico (LES) en una quinta parte (11,12).
Por otro lado, se ha señalado que el LES de los adolescentes es más agresivo, con mayor afectación renal y mayor necesidad de medicamentos potencialmente tóxicos como esteroides a dosis altas e inmunosupresores (12). En este escenario, la vivencia de la enfermedad por parte del paciente adolescente se puede hacer todavía más compleja y delicada.
Las enfermedades inflamatorias crónicas afectan con frecuencia al crecimiento y desarrollo físico, tanto por la propia enfermedad como por sus tratamientos, o lo que es más frecuente, ambas cosas a la vez. Por añadidura y como consecuencia de la vivencia amenazante de la enfermedad crónica, también es habitual que el desarrollo psicosexual, social y vocacional pueda verse comprometido (13,14).
Debido al potencial impacto físico, emocional y psicológico de las EERR en los adolescentes debemos abordarlas de una forma integral y diferenciada
Debido al potencial impacto físico, emocional y psicológico de las EERR en los adolescentes debemos abordarlas de una forma integral y diferenciada durante este periodo vital con el objetivo de minimizarlo (15).
El manejo de las EERR durante la transición puede verse dificultado, entre otras cosas, por determinados comportamientos que no son infrecuentes, como falta de puntualidad, absentismo en las revisiones, desinterés, incluso actitud desafiante en algunos casos, etc circunstancias que menoscaban la empatía médico-enfermo deseable.
De especial consideración es el frecuente incumplimiento parcial o total de las recomendaciones y pautas de tratamiento (adherencia) que se debe tener muy en cuenta para intentar evitar. En ocasiones esta situación es debida a la diferencia de prioridades entre el adolescente y, la familia o los profesionales que le cuidan o atienden. Ejemplo de todo esto es la negativa a tomar esteroides (o abandono) debido a que los efectos secundarios pueden deteriorar su aspecto físico, que indudablemente es muy importante y más en esta edad. Como consecuencia de no tomar la medicación puede producirse un daño irreparable, incluso la muerte, pero para el adolescente estos conceptos, a menudo, son abstractos. En el mismo sentido, puede resultar difícil convencerle de la necesidad de un tratamiento cuando la enfermedad está inactiva o en remisión. Todas estas situaciones explicarían, en parte, la pérdida habitual de adherencia a las recomendaciones y tratamientos que se les pauta, con lo que la enfermedad no se controla y por tanto progresa, produciéndose un círculo vicioso que es necesario interrumpir.
Unidades de transición: programa y caracterización
Todas las unidades de transición tienen en común lo que podríamos denominar “asistencia centrada en el adolescente”
Con el objetivo de proporcionar una asistencia integral a pacientes reumáticos adolescentes durante el periodo de adaptación a la vida adulta y a las unidades asistenciales de adultos, se han implantado unidades específicas de atención a la transición en niños con enfermedades crónicas (fibrosis quística, cáncer, diabetes mellitus, artritis etc), todas tienen en común lo que podríamos denominar “asistencia centrada en el adolescente” (16-18).
Estas unidades han de planificarse convenientemente y estructurar sus recursos como veremos a continuación.
El programa de la unidad de transición
La asistencia a los adolescentes con EERR debe ser individualizada en lo posible y por tanto cada paciente debería tener su propio programa, pero con una visión más general, el programa ha de referirse a una unidad asistencial concreta.
Un programa recoge los elementos estructurales y normativos de un proyecto que son fruto de una política orientada al proceso de creación o mejora continua de una unidad asistencial. Por tanto debe considerarse como un elemento necesario cuando se planifica el servicio.
Modelo de transición para unidades de Reumatología Pediátrica
Existen múltiples experiencias estructuradas de atención a la transición en pacientes con enfermedades reumáticas (19) que pueden adaptarse a nuestro contexto particular y sociosanitario.
Sin embargo, a pesar de las múltiples recomendaciones y de que los especialistas están de acuerdo en la necesidad de estos programas, estudios realizados en Norteamérica e Inglaterra muestran una escasa prevalencia de los mismos (19).
A continuación se expone un modelo de transición que podría adaptarse a situaciones y contextos concretos con modificaciones pertinentes.
El modelo que se propugna en nuestro actual contexto sociosanitario es el que tiene en cuenta tres áreas de actuación diferenciadas: pediátrica, de transición y de adultos
El modelo que se propugna en nuestro actual contexto sociosanitario es el que tiene en cuenta tres áreas de actuación diferenciadas: pediátrica, de transición y de adultos. La unidad de transición tiene unos objetivos o metas generales que han de definirse y hacerse visibles (explícitos) en la “misión de la unidad”. Deben identificarse y caracterizarse los recursos físicos, humanos y organizativos.
Misión
Proveer una transición ordenada de calidad a pacientes pediátricos con enfermedades reumáticas a las unidades de adultos que tenga en cuenta tanto los aspectos asistenciales como los psicosociales (soporte educacional y psicológico).
Recursos humanos
Los recursos humanos estarán orientados a la asistencia reumatológica facilitando un soporte educacional y psicológico adaptado a las necesidades de estos pacientes.
• Personal médico: al menos un médico de la unidad pediátrica y otro de la unidad de adultos asumirán la asistencia conjuntamente.
• Personal de enfermería: dependiendo de las posibilidades se incorporará la consulta de enfermería y el personal auxiliar habitual.
• Colaboradores:
a. Médicos: Oftalmólogos, Rehabilitadores, Psiquiatras etc
b. Trabajador social, Asistente social
c. Fisioterapeuta
d. Psicólogo
e. Otros
Recursos físicos
• Instalaciones y entorno: las propias de la unidad de Reumatología Pediátrica pero acondicionadas de una forma diferenciada. Dependiendo de las posibilidades, se considerará un espacio con equipamiento y decoración diferentes al pediátrico habitual. Puede plantearse también un horario distinto al habitual.
Recursos organizativos:
• Responsable / coordinador: ha de ser un miembro del equipo de la unidad de reumatología pediátrica que debe revisar, actualizar y evaluar el buen funcionamiento de la unidad.
• Agenda: la agenda debe ser específica con horarios diferenciados en lo posible.
• Protocolos adaptados: la práctica asistencial debe estar consensuada y coordinada entre los miembros de la unidad con protocolos adaptados a la transición que normalicen todo el proceso asistencial, para ello además han de tenerse en cuenta las recomendaciones de expertos disponibles. Debe considerase aquí la información y el formato que se ha de proporcionar a pacientes y familiares.
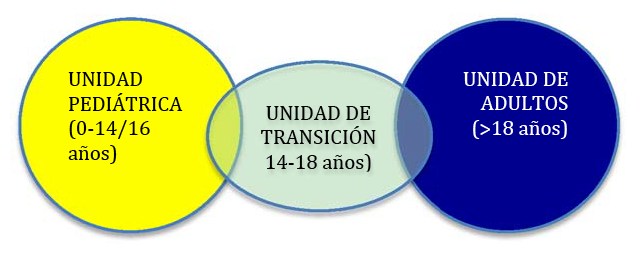
• Límites: los criterios de entrada y salida deben establecerse claramente de una forma general, pero las peculiaridades individuales de cada enfermo y su familia han de tenerse en cuenta. La edad recomendada para la trasferencia del paciente es entre 16 y 18 años, el proceso de transición debería comenzarse a los 11 años, ya que a esta edad ya se pueden ver beneficios y el paciente es más receptivo, cualidad que va perdiendo a medida que entra en la adolescencia.
Existen muchas experiencias de transición en niños con enfermedades crónicas (fibrosis quística, cáncer, diabetes mellitus, artritis etc), todas tienen en común lo que podríamos denominar “asistencia centrada en el adolescente”
• Evaluación de la unidad: debe contemplarse la actividad, rendimiento y calidad percibida de la unidad mediante los indicadores oportunos. La relación coste efectividad también debiera plantearse.
Existen muchas experiencias de transición en niños con enfermedades crónicas (fibrosis quística, cáncer, diabetes mellitus, artritis etc), todas tienen en común lo que podríamos denominar “asistencia centrada en el adolescente”.
Recomendaciones para el manejo del paciente reumático adolescente
La atención durante el proceso de la transición debe tener en cuenta las peculiaridades del paciente adolescente y la heterogeneidad de la patología reumática, por lo tanto se requieren aptitudes, habilidades y conocimientos suficientes
La atención durante el proceso de la transición debe tener en cuenta las peculiaridades del paciente adolescente y la heterogeneidad de la patología reumática, por lo tanto se requieren aptitudes, habilidades y conocimientos suficientes.
Algunas recomendaciones pueden ser de gran utilidad a la hora de enfrentarse al cuidado del paciente adolescente ya sea dentro o fuera de una unidad específica (20-22):
• Adecuar espacios de atención: es importante habilitar espacios de consulta y de espera diferenciados en los que se eviten elementos infantiles, se trate adecuadamente el pudor e intimidad (puertas con cerrojos, biombos o cortinas, sábanas para cubrirse etc) se garantice la confidencialidad de la entrevista y pueda relacionarse mientras espera con personas de su edad con circunstancias similares.
• Promover la autonomía e integración social: los adolescentes necesitan autonomía, cierta independencia de la familia y de los profesionales que le atienden y asumir la responsabilidad de su enfermedad. La dependencia de los padres se debe evitar empezando por recomendar que empiecen a acudir solos a las visitas médicas, de esta manera se fomenta el desarrollo de las habilidades necesarias para ser parte activa en el cuidado de su salud, antes responsabilidad de padres y cuidadores. También se mejora la capacidad de comunicación, toma de decisiones y negociación. El proceso debe ser gradual siguiendo tres fases consecutivas: supervisión, autonomía e independencia. Por lo general los profesionales consideran que el adolescente está preparado para ser visto de forma independiente a una edad más temprana de la que consideran los padres, por lo que llegar a un acuerdo sobre este aspecto es recomendable.
• Fomentar la empatía y el respeto mutuo: la clave del buen funcionamiento de una unidad de transición se basa por lo general en la competencia profesional, cualidades y personalidad de sus profesionales. Se han de evitar prejuicios a la hora de valorar al adolescente por parte de los profesionales no habituados o preparados para ello. También es muy importante evitar todo tipo de conductas que puedan interpretarse como paternalismo y que repercuten desfavorablemente en la relación médico-adolescente.
• Asegurar y garantizar la confidencialidad: para los pacientes adolescentes es difícil confiar en su médico si sospechan que la información que aportan se transmitirá a sus padres. Por lo tanto hay que hacer especial hincapié en la protección de datos y la confidencialidad de todos los aspectos relacionados con la atención que recibe, haciéndoselo saber en varias ocasiones y por su puesto garantizándoselo.
• Potenciar la continuidad asistencial: el proceso asistencial debe evitar cualquier tipo de fragmentación, por lo que los diferentes niveles o áreas asistenciales deben estar coordinados. Además, la duración, frecuencia y horarios de las consultas deben adecuarse en la medida de lo posible a las necesidades de los adolescentes reumáticos (inicialmente es recomendable dedicar más tiempo del habitual a las consultas y también citar para revisiones con mayor frecuencia). Es importante tener en cuenta que las consultas rápidas pueden crear ansiedad en el adolescente.
• Abordar temas importantes de salud, como pueden ser el abuso de sustancias, la sexualidad y la estabilidad emocional y mental. Los pacientes jóvenes son muchas veces reticentes a comenzar este tipo de conversaciones por lo que el profesional implicado debe tomar la iniciativa a la hora de asesorar sobre estos aspectos.
• Elegir el momento más adecuado para el cambio a la unidad de adultos: el momento del cambio (transferencia) ha de ser flexible y dependerá del enfermo y su familia: maduración, gravedad, preferencias etc. Se ha de evitar realizarlo durante periodos de actividad de la enfermedad. Es recomendable establecer una fecha concreta y comunicar con antelación que a partir de una determinada edad, por ejemplo 18, la transferencia será obligatoria para todos, (es un paso inevitable que una vez conocido reduce ansiedad frente al futuro).
• Información y comunicación adecuadas: El paciente y su familia deben estar informados suficientemente sobre todos los aspectos relacionados con la enfermedad: diagnóstico, manejo y evolución y seguimiento. Sobre el tratamiento farmacológico, debe hacerse especial hincapié en su duración, beneficios esperados y posibles efectos adversos. Las EERR y sus tratamientos pueden influir de forma considerable en la sexualidad y el embarazo y esto ha de tenerse muy en cuenta para que la atención al adolescente reumático sea integral. Por otro lado no debe faltar información sobre los profesionales que le van a atender (ya sean médicos, enfermeras, auxiliares), los horarios posibles, la forma de acceder al médico o enfermera fuera de los horarios habituales, la disponibilidad de contacto por correo electrónico o teléfono etc.
En los últimos años, diversos grupos de profesionales y agencias internacionales han intentado crear consensos y guías de recomendaciones para mejorar la información que se ofrece a pacientes y familiares. La información y comunicación adecuadas favorecen la accesibilidad y generan un clima de confianza que sin duda redundará en el paciente adolescente.
Tablas y Figuras
Tabla 1. Características principales de la adolescencia. (3-4)
|
• Periodo de transición variable en el tiempo (depende del individuo y su contexto) |
|
• Cambios físicos importantes. |
|
• En lo intelectual se desarrolla el pensamiento abstracto y la posibilidad de trabajar con operaciones lógico-formales, lo que permite la resolución de problemas complejos |
|
• Inestabilidad emocional: vunerabilidad |
|
• Se produce una fuerte integración social en el grupo de iguales y comienza el proceso de emancipación familiar. |
|
• Necesidad de independencia y autoafirmación. Surge el cuestionamiento de la autoridad de las figuras de referencia hasta la infancia. |
|
• Posibilidad desarrollo conductas de riesgo: |
|
o Trastornos alimentarios: obesidad, anorexia, bulimia o Hábitos tóxicos: tabaco, alcohol, drogas o Sexualidad: enfermedades de transmisión sexual, embarazo o Accidentes: disputas, agresiones, accidentes de tráfico o Transgresión de normas y leyes o Fracaso escolar o Disminución o abandono de la adherencia a programas de salud |
Tabla 2. Programa de transición: planificación actividades
|
1. Adquisición y /o afianzamiento de habilidades y conocimientos sobre la adolescencia y las enfermedades reumáticas. |
|
2. Identificación de necesidades y expectativas de pacientes y familiares. |
|
3. Identificación de los recursos y alianzas disponibles a nuestro alcance. |
|
4. Establecimiento de objetivos y metas realistas. |
|
5. Realización de un plan de acción con las estrategias necesarias para alcanzar los objetivos planteados. |
|
6. Analizar las resistencias o dificultades potenciales para llevar a cabo el plan de acción para intentar contrarrestarlas. |
|
a. Del paciente y su familia b. Del reumatólogo pediátrico c. Del reumatólogo de adultos |
|
7. Consenso y coordinación las diferentes estrategias con todos los grupos de interés. |
|
8. Implantación de la unidad de transición con el o los equipos directivos. |
|
9. Evaluación de lo realizado y monitorización periódica para identificar puntos fuertes a reforzar y áreas de mejora. |
|
a. Remisión de la enfermedad b. Calidad de vida c. Satisfacción de pacientes, familiares, profesionales d. Coste / efectividad |
Fuente: Juan Carlos López Robledillo
Figura 1. El proceso de la transición (óvalo verde). La atención integral a un paciente reumático durante la transición a la vida adulta puede estructurarse en unidades de transición
Fuente: Juan Carlos López Robledillo
Figura 2. Etapas asistenciales de un paciente reumático
Fuente: Juan Carlos López Robledillo
Figura 3. Modelo organizativo de los principales recursos humanos de una unidad de transición
Fuente: Juan Carlos López Robledillo
Bibliografia
1. Southall DP, Burr S, Smith RD, Bull DN, Radford A, Williams A, Nicholson S. The Child-Friendly Healthcare Initiative (CFHI): Health care provision in accordance with the UN Convention on the Rights of the Child. Child Advocacy International. Department of Child and Adolescent Health and Development of the World Health Organization (WHO). Royal College of Nursing (UK). Royal College of Paediatrics and Child Health (UK). United Nations Children’s Fund (UNICEF). Pediatrics 2000; 106:1054-64.
2. Resolución de 23 de julio de 1998 del Ministerio de Sanidad y Consumo. Creación del pediatra de Atención Primaria. (BOE no 187 de 6 de agosto de 1998).
3. Moreno MC, Muñoz MV, Pérez PJ, Sánchez I. Los adolescentes españoles y su salud. Resumen del estudio Health Behaviour in School Aged Children (HBSC-2002). Departamento de psicología evolutiva y de la educación Universidad de Sevilla. Ministerio de Sanidad y Consumo (ed). 2004. Acceso 6 mayo 2012: http://www.msc.es/profesionales/saludPublica/prevPromocion/docs/adolesResumen.pdf
4. Health care needs of the adolescent. American College of Physicians. Ann Intern Med 1989; 110: 930-5.
5. Scal P, Ireland M. Addressing transition to adult health care for adolescents with special health care needs. Pediatrics 2005;115:1607–12.
6. Rosen D. Transition from pediatric to adult-oriented health care for the adolescent with cronic ilness or disability. Adolescent Medicine State of the Art Reviews 1994; 5: 241-248.
7. Health care needs of the adolescent. American College of Physicians. Ann Intern Med 1989; 110: 930-5.
8. Mennito SH, Clark JK: Transition Medicine: A review of current theory and practice. South Med J 2010; 103: 339-342.
9. Sadof MD, Nazarian BL: Caring for children who have special health-care needs: A poractical guide for the primary care practitioner. Pediatr Rev 2007; 28:36-42.
10. Reiss JG, Gibson RW, Walker LR. Health care transition: youth, family, and provider perspectives. Pediatrics. 2005; 115:112–20.
11. Shaw KL, Southwood TR, McDonagh JE. Growing up and moving on in rheumatology: a multicentre cohort of adolescents with juvenile idiopathic artritis. Rheumatology (Oxford). 2005; 44:806–12.
12. Kone-Paut I, Piram M, Guillaume S, Tran TA. Lupus in adolescence. Lupus. 2007; 16:606–12.
13. Packham JC, Hall MA. Long-term follow-up of 246 adults with juvenile idiopathic arthritis: social function, relationships and sexual activity. Rheumatology (Oxford). 2002; 41:1440–3.
14. Packham JC, Hall MA, Pimm TJ. Long-term follow-up of 246 adults with juvenile idiopathic arthritis: predictive factors for mood and pain. Rheumatology (Oxford). 2002; 41:1444–9.
15. Adam V, St-Pierre Y, Fautrel B, Clarke AE, Duffy CM, Penrod JR. What is the impact of adolescent arthritis and rheumatism? Evidence from a national sample of Canadians. J Rheumatol. 2005; 32:354–61.
16. Tuchman LK, Schwartz LA, Sawicki GS, Britto MT: Cystic fibrosis and transition to adult medical care. Pediatrics 2010; 125:566-73.
17. McDonagh JE. Growing up and moving on: transition from pediatric to adult care. Pediatr Transplant 2005; 9:364–72.
18. Telfair J, Myers J, Drezner S. Transfer as a component of the transition of adoLescents with sickle cell disease to adult care: adolescent, adult, and parent perspectives. J Adolesc Health 1994; 15:558–65.
19. Castrejón I. Unidades de transición para pacientes con patología reumática: revisión de la literatura. Reumatol Clin 2012; 8:20–26.
20. Scal P, Horvath K, Garwick A. Preparing for adulthood: health care transition counseling for youth with arthritis. Arthritis Rheum 2009; 61: 52–7.
21. Athreya BH, Lindsley CB. Managing children with rheumatic diseases. En Cassidy JT, Petty RE, Laxer RM, Lindsley CB, eds. Textbook of pediatric rheumatology. 6th ed. Philadelphia: Saunders Elsevier, 2010: 168-176.
22. Tucker LB, Cabral DA. Transition of the adolescent patient with rheumatic disease: issues to consider. Rheum Dis Clin N Am 2007; 52:641-652.