Artropatías crónicas en adolescentes
Juan Carlos López Robledillo. Daniel Clemente Garulo.
Unidad de Reumatología Pediátrica. Hospital Infantil Universitario Niño Jesús. Madrid.
Fecha de recepción: 11 de noviembre 2014
Fecha de publicación: 15 de febrero 2015
Adolescere 2015; III (1): 7-28
Resumen
|
Las enfermedades reumáticas constituyen una de las primeras causas de enfermedad crónica en la adolescencia y engloban tanto a enfermedades sistémicas autoinmunes, como las conectivopatías y vasculitis como a artropatías crónicas como la artritis idiopática juvenil y las espondiloartropatías juveniles. Las consecuencias orgánicas de estos procesos y la vivencia psicosocial de la enfermedad comprometen el desarrollo físico y psíquico de los adolescentes e impactan desfavorablemente tanto en pacientes y familiares como en la sociedad. El abordaje integral de las artropatías crónicas en adolescentes comprende el tratamiento médico, psicológico y social..
Palabras clave: enfermedades reumáticas, artritis idiopática juvenil, espondiloartropatía juvenil, adolescencia.
|
Abstract
|
Rheumatic diseases are a leading cause of chronic illness in adolescence and encompass both systemic autoimmune diseases, such as vasculitis and connective tissue diseases and chronic arthropathies like juvenile idiopathic arthritis and juvenile spondyloarthropathies. The functional consequences of these processes and the psychological experience of the disease involve physical and mental development of adolescents and adversely impact both patients and society. The intregral approach to chronic joint disease in adolescents understand the medical, psychological and social treatment
Key words: rheumatic diseases, juvenile idiopathic arthritis, juvenile spondyloarthropathy, adolescence.
|
Introducción
En la actualidad no hay ninguna enfermedad o dolencia del aparato locomotor que reciba el nombre de “reuma”. La sociedad ha agrupado bajo el nombre de “reuma” o “reumatismo” a todo el conjunto de dolencias o molestias relacionadas con el aparato locomotor, quizá como consecuencia del desconocimiento de su distinta naturaleza y la creencia en una causa común para todas ellas. “Reuma o reumatismo” son términos obsoletos y muy generales que es preferible evitar y sí referirse a una enfermedad reumática concreta de las que hay más de 200 descritas. Para su abordaje podemos considerar una clasificación práctica (tabla I).
“Reuma o reumatismo” son términos obsoletos y muy generales que es preferible evitar y sí referirse a una enfermedad reumática concreta de las que hay más de 200 descritas
Las enfermedades reumáticas (EERR) son frecuentes en la población general pudiendo afectar a cualquier grupo etario, sexo y raza. En adolescentes son menos frecuentes que en adultos y ancianos pero aún así representan una de las primeras causas de enfermedad crónica en esta fase de la vida junto a la diabetes y la epilepsia por ejemplo. Por ello es importante su conocimiento para un mejor abordaje.
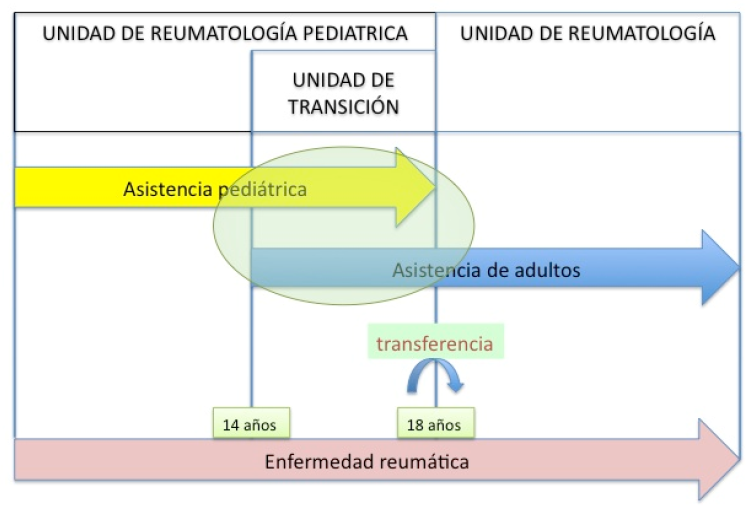
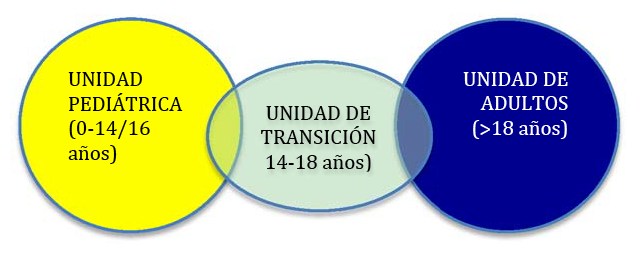
Los adolescentes se enfrentan a una enfermedad reumática bien porque ésta se inicie durante la adolescencia o lo que es más frecuente, sufran las consecuencias o secuelas de una enfermedad crónica iniciada cuando eran niños. Es muy importante señalar desde el principio que con frecuencia se compromete su desarrollo físico y psíquico tanto por las consecuencias orgánicas de la enfermedad articular crónica como por la vivencia psicosocial de la misma en un contexto muy especial. Los enfermos adolescentes además, han de afrontar un “doble tránsito”, por un lado el que se produce en su persona durante el paso de la niñez a la edad adulta y por otro, el cambio de atención médica que se produce al pasar de un entorno pediátrico a uno de adultos.
Los enfermos adolescentes además, han de afrontar un “doble tránsito”, por un lado el que se produce en su persona durante el paso de la niñez a la edad adulta y por otro, el cambio de atención médica que se produce al pasar de un entorno pediátrico a uno de adultos
Las EERR impactan desfavorablemente en adolescentes, sus familias y la sociedad a la que pertenecen. La capacidad de los pacientes para llevar a cabo las actividades de la vida cotidiana se ve restringida originando diversos grados de discapacidad no siempre reconocida oficialmente. La calidad de vida de pacientes y familiares también se afecta principalmente por el dolor y la limitación de la movilidad que experimentan los enfermos y por las numerosas visitas médicas con sus exploraciones complementarias correspondientes que generan absentismo (escolar en adolescentes y laboral en padres). Desde un punto de vista económico vemos como tanto las familias como la sociedad en general tienen que soportar costes inherentes al cuidado y asistencia sanitaria. Los familiares tienen que hacer frente entre otros a gastos de transporte, medicamentos etc. y en la sociedad repercuten los gastos derivados de la asistencia sanitaria (consultas, ingresos, ayudas sociales etc) y el empleo de medicamentos que en la mayoría de las ocasiones tienen un elevado precio (tabla II).
En este capítulo abordaremos las principales enfermedades que cursan con artritis crónicas durante la adolescencia y que se agrupan mayoritariamente bajo la denominación general de artritis idiopática juvenil. Aunque las EERR pueden debutar en esta fase de la vida, lo más habitual es que se expresen como reagudizaciones y/o consecuencias o secuelas evolutivas de una enfermedad que se inició durante la niñez.
Artritis idiopática juvenil (1,2,3)
La artritis idiopática juvenil (AIJ) conocida antiguamente como artritis crónica juvenil o artritis reumatoide juvenil, es la enfermedad reumática más frecuente en la edad pediátrica, tiene un curso crónico y en general su pronóstico a largo plazo no es bueno dado que genera discapacidad y compromete la calidad de vida de los adolescentes y la de sus familiares. El concepto de AIJ se expone en la tabla III.
La AIJ no es una enfermedad única, en realidad engloba a un grupo heterogéneo de entidades caracterizadas por inflamación articular persistente en menores de 16 años (4) (Tabla IV).
La AIJ es la enfermedad reumática más frecuente en la edad pediátrica, tiene un curso crónico y en general su pronóstico a largo plazo no es bueno dado que genera discapacidad y compromete la calidad de vida de los adolescentes y la de sus familiares
Epidemiología
La artritis idiopática juvenil (AIJ) tiene una incidencia estimada de 5-20 casos anuales/100.000 niños y una prevalencia de 30-150 casos/100.000 niños. La distribución de la enfermedad es universal habiéndose descrito en todas las razas y áreas geográficas. (5,6) Es más frecuente en las niñas en una proporción aproximada de 7:1, aunque en la forma de artritis relacionada con entesitis predominan los varones.
Etiopatogenia
La etiología es desconocida. La patogenia consiste en un proceso complejo que conduce hacia la inflamación articular, la degradación del cartílago y la erosión ósea
La etiología es desconocida. La patogenia consiste en un proceso complejo que conduce hacia la inflamación articular, la degradación del cartílago y la erosión ósea. Se producen una serie de interacciones variables e interdependientes entre los mecanismos proinflamatorios y los antiinflamatorios. Las citocinas juegan un papel clave como estimuladoras del proceso patológico. Las citocinas clave en la patogénesis de la AIJ son la interleucina 1 (IL-1), interleucina 6 (IL-6) y el factor de necrosis tumoral alfa (TNF-alfa) (1,6).
Es muy probable que, en un huésped genéticamente predispuesto, la interacción entre la célula presentadora de antígeno, que ha estado en contacto con un agente desencadenante desconocido, y su linfocito T específico sea determinante para el inicio de la enfermedad. Sin embargo, esta interacción podría preceder en mucho tiempo al inicio de los síntomas.
Clínica
Las manifestaciones clínicas de la AIJ dependen del tipo de enfermedad (forma de inicio) y de su evolución
Las manifestaciones clínicas de la AIJ dependen del tipo de enfermedad (forma de inicio) y de su evolución. Es destacable que la inflamación articular puede no hacerse patente al inicio del cuadro, y puede manifestarse como rigidez (matutina o tras periodos de reposo) o limitación para la realización de una actividad determinada. La inflamación articular es el signo guía y debe buscarse mediante una adecuada exploración física teniendo en cuenta que cualquier articulación de nuestra economía puede verse afectada, no sólo articulaciones grandes a las que estamos más acostumbrados. (figuras 1,2)
Por otro lado como consecuencia de la persistencia o progresión de la artritis pueden producirse contracturas en grandes o pequeñas articulaciones y limitación persistente de la movilidad tanto en el esqueleto axial como en el periférico. (figuras 3-7)
Cuando la enfermedad sigue un curso crónico persistente o progresivo son habituales las alteraciones del crecimiento, ya sean locales (dismetrías de miembros, micrognatia, etc) o generales en las que se hace patente un retraso ponderoestatural, en especial en los periodos de mayor actividad de la enfermedad.
El retraso del crecimiento está relacionado con el déficit de secrección central y de acción periférica de la hormona de crecimiento y el bajo peso, con un déficit en la nutrición secundaria a la anorexia que muchos niños padecen. Todo ello conlleva un retraso en la aparición de los caracteres sexuales secundarios.
El retraso del crecimiento está relacionado con el déficit de secrección central y de acción periférica de la hormona de crecimiento y el bajo peso, con un déficit en la nutrición secundaria a la anorexia que muchos niños padecen. Todo ello conlleva un retraso en la aparición de los caracteres sexuales secundarios
Forma sistémica (artritis sistémica)
Cursa con fiebre alta en forma de picos y afectación del estado general, poliartritis y exantema asalmonado (figura 6) que se distribuye por tronco y extremidades y suele ser evanescente.
No es infrecuente que la fiebre preceda en días, meses e incluso años a la artritis. Por este motivo muchos pacientes son estudiados al inicio de la enfermedad como fiebre de origen desconocido
Las manifestaciones generales son en ocasiones tan intensas que la artritis puede pasar desapercibida. No es infrecuente que la fiebre preceda en días, meses e incluso años a la artritis. Por este motivo muchos pacientes son estudiados al inicio de la enfermedad como fiebre de origen desconocido. En la exploración física pueden objetivarse adenopatías, hepatomegalia, esplenomegalia, pleuritis, pericarditis etc. Las pruebas de laboratorio son inespecíficas siendo habitual la presencia de leucocitosis y elevación de la VSG y reactantes de fase aguda de la inflamación, como la proteína C reactiva (PCR) y la ferritina. La enfermedad sigue por lo general un curso policíclico o monocíclico alcanzándose la remisión entre los 2 y los 6 años. Un tercio de los casos evolucionan desfavorablemente y presentan daño estructural articular y alteraciones del crecimiento tanto local como general. Un escaso porcentaje mueren por el desarrollo de infecciones intercurrentes o amiloidosis secundaria que es causa de mortalidad en algunas ocasiones. La utilización más precoz de fármacos inductores de remisión, inmunosupresores y terapias biológicas ha permitido aumentar la supervivencia de los pacientes y su calidad de vida.
En la actualidad esta forma de artritis se tiende a agrupar dentro de las síndromes autoinflamatorios con la denominación de Enfermedad de Still juvenil.
Forma poliarticular (seronegativa y seropositiva)
Se caracteriza por afectarse cinco o más articulaciones durante los primeros seis meses
Se caracteriza por afectarse cinco o más articulaciones durante los primeros seis meses. Su inicio suele ser insidioso, con escasa y moderada afectación del estado general. Al inicio se afectan sobre todo las pequeñas articulaciones de las manos, columna cervical y temporomandibulares, en fases posteriores se comprometen el resto de las articulaciones de una forma progresiva. Las tenosinovitis son frecuentes en esta forma de la enfermedad (figura 4,5).)
Cuando el factor reumatoide es positivo, la enfermedad presenta un pronóstico más desfavorable al comprometer de forma simétrica y progresiva a grandes y pequeñas articulaciones. En el 10-15% de los casos aparecen nódulos subcutáneos que se localizan en las zonas de roce o presión, son duros, móviles y no dolorosos. Su presencia se asocia a un peor pronóstico. En esta forma seropositiva la evolución a largo plazo es desfavorable en la mayoría de los enfermos, bien sea porque la enfermedad permanece activa o bien porque se produce discapacidad importante, como sucede en más de la tercera parte de los casos. Este subtipo de artritis tiende a reclasificarse en la actualidad como artritis reumatoide juvenil.
Cuando el factor reumatoide es positivo, la enfermedad presenta un pronóstico más desfavorable al comprometer de forma simétrica y progresiva a grandes y pequeñas articulaciones
Forma oligoarticular (persistente y extendida)
Afecta mayoritariamente a niñas pequeñas, que presentan inflamación en menos de 5 articulaciones, por lo general de forma asimétrica. La forma de presentación habitual es la de monoartritis de rodilla poco sintomática. En este grupo es característica la uveítis, (también denominada iridociclitis) crónica (figura 7). Se presenta en más del 15-20% de los casos y se asocia a la presencia de anticuerpos antinucleares (ANA), por lo que su positividad supone un factor de riesgo para el desarrollo de la uveítis. En el 60% de los casos es bilateral y suele cursar de forma poco sintomática, por lo que deben realizarse revisiones oftalmológicas periódicamente para evitar la aparición de secuelas importantes que limiten la capacidad visual y que incluso podrían terminar en ceguera. Esta forma de inicio es la que tiene mejor pronóstico articular. En los adolescentes deben realizarse evaluaciones oftalmológicas con menor frecuencia que en los niños dado que el riesgo de uveítis es menor. Se debe tener en cuenta que en esta etapa de la vida son más características las uveítis agudas unilaterales que suelen ser muy sintomáticas a diferencia de las de los niños, este tipo de inflamación ocular suele asociarse a espondiloartropatías juveniles y por ello deben realizarse exploraciones clínicas y analíticas pertinentes para realizar un diagnóstico precoz.
En los adolescentes deben realizarse evaluaciones oftalmológicas con menor frecuencia que en los niños dado que el riesgo de uveítis es menor
Cuando transcurridos seis meses se comprometen más de 4 articulaciones se habla de oligoartritis extendida, esta forma cursa con peor pronóstico, equivalente a la artritis poliarticular.
Forma artritis y psoriasis
Esta forma se presenta, por lo general, como una oligoartritis asimétrica de grandes y pequeñas articulaciones, pero no es infrecuente que debute como una monoartritis aguda muy sintomática con fiebre y elevación de reactantes de fase aguda de la inflamación que en ocasiones plantea el diagnóstico diferencial con una artritis infecciosa (figura 8).
Un porcentaje elevado de enfermos presentan dactilitis (artritis y tenosinovitis en un dedo) que le confiere el aspecto característico de «dedo en salchicha».
Las lesiones cutáneas de psoriasis son las mismas que las de los pacientes que no tienen artritis. El pitting ungueal es muy frecuente en esta forma de artritis y su presencia, aun sin lesiones cutáneas, hace sugerente el diagnóstico de artropatía psoriásica.
El curso de la enfermedad suele ser crónico con actividad persistente o intermitente en forma de brotes con un compromiso axial menos frecuente que el que se produce en la artropatía psoriásica de los adultos, aunque un 20% de los casos desarrollan sacroileítis.
Forma artritis relacionada con entesitis
(artritis y entesitis, espondiloartropatías juveniles)
Las espondiloartropatías juveniles engloban entre otras a la espondilitis anquilosante juvenil, la artropatía psoriásica y la artritis asociada a la enfermedad inflamatoria intestinal
Se da en niños mayores y cursa con artritis de miembros inferiores y afectación de las entesis que son el punto de anclaje de un ligamento, tendón o cápsula articular en el hueso. Las entesis que se comprometen con mayor frecuencia son el tendón de Aquiles (y su inserción en el calcáneo) y la fascia plantar (figura 9). Esta forma representa en muchas ocasiones la forma inicial de una espondiloartropatía juvenil que típicamente afecta al esqueleto axial y articulaciones sacroilíacas con tendencia a la anquilosis. Las espondiloartropatías juveniles engloban entre otras a la espondilitis anquilosante juvenil, la artropatía psoriásica y la artritis asociada a la enfermedad inflamatoria intestinal (8-10).
Diagnóstico
Para realizar el diagnóstico de AIJ se requiere la presencia de artritis (dolor y tumefacción de una articulación o bien limitación dolorosa de la movilidad) en un paciente menor de 16 años, durante un periodo de tiempo de al menos 6 semanas habiéndose descartado otras enfermedades como infecciones, tumores, procesos mecánicos/ortopédicos y otras enfermedades reumáticas (1,2,3).
En el caso de las espondiloartropatías juveniles pueden ser de utilidad para realizar el diagnóstico los criterios de Amor (10) Tabla V.
Para realizar un seguimiento de la enfermedad, se utilizan criterios clínicos (percepción de mejoría, duración de la rigidez matutina, número de articulaciones inflamadas o limitadas, …), de laboratorio (VSG, PCR, factor reumatoide, anticuerpos antinucleares, …) y de imagen, como la presencia de erosiones articulares. La capacidad funcional y la calidad de vida relacionada con la salud son parámetros que cada vez se emplean con mayor aceptación como indicadores evolutivos de la enfermedad (2).
Para realizar el diagnóstico de AIJ se requiere la presencia de artritis (dolor y tumefacción de una articulación o bien limitación dolorosa de la movilidad) en un paciente menor de 16 años, durante un periodo de tiempo de al menos 6 semanas habiéndose descartado otras enfermedades
Principales exploraciones complementarias en el diagnóstico y evaluación de una artritis crónica
Las pruebas de laboratorio resultan de utilidad para orientar o confirmar un diagnóstico y valorar la actividad inflamatoria y repercusión orgánica de la enfermedad o de sus tratamientos
Aunque el diagnóstico de la patología reumática se basa en gran medida en la historia clínica, las pruebas de laboratorio resultan de utilidad para orientar o confirmar un diagnóstico y valorar la actividad inflamatoria y repercusión orgánica de la enfermedad o de sus tratamientos.
Pruebas de laboratorio (tabla VI)
Factor reumatoide. El factor reumatoide es un autoanticuerpo dirigido contra determinantes antigénicos de la Fc de IgG humana (Fc: fragmento cristalizable). Habitualmente se determina el FR-IgM. El FR se produce en los lugares donde existe inflamación o en los órganos inmunológicamente activos. Cuando el FR es positivo orienta hacia la presencia de una enfermedad autoinmune, pero debe de tenerse en cuenta su asociación con diversas patologías inflamatorias. En niños es infrecuente aunque en adolescentes con artritis poliarticular puede resultar positivo indicando peor pronóstico.
Anticuerpos Antinucleares. Los anticuerpos antinucleares (ANA) son autoanticuerpos dirigidos contra varios antígenos nucleares entre los que se incluyen: ADN, ARN, proteínas nucleares no acídicas (histonas), proteínas nucleares acídicas o bien complejos intregrados por algunos de estos elementos moleculares. La determinación se realiza por ELISA o por inmunofluorescencia indirecta utilizando como sustrato cortes de tejidos animales o líneas celulares como la Hep-2.
Los ANA se asocian a diversas conectivopatías siendo las principales el lupus eritematoso sistémico y la artritis idiopática juvenil.
La positividad de los ANA en niños con artritis idiopática juvenil constituye un factor de riesgo de uveítis, sobre todo si se trata de niñas pequeñas y su forma de inicio es oligoarticular. Se debe de tener en cuenta que los ANA no guardan relación ni con la gravedad de la uveítis ni con la de la enfermedad de base.
Los ANA se asocian a diversas conectivopatías siendo las principales el lupus eritematoso sistémico y la artritis idiopática juvenil
Anticuerpos antipéptido cíclico citrulinado (anti-CCP). Los anti-CCP tienen muy poca utilidad en la edad pediátrica. Sólo son positivos en un pequeño porcentaje de niños con AIJ y un factor reumatoide positivo, circunstancia más frecuente en adolescentes y adultos jóvenes.
HLA B27. Los antígenos de clase I están presentes en todas las células nucleadas del organismo y en las plaquetas. Están implicados en el reconocimiento antigénico desempeñando un papel decisivo en la interacción de los linfocitos T citotóxicos con otras células. A diferencia de las moléculas de clase II se asocian a enfermedades reumáticas en las que no se detectan autoanticuerpos. En algunos casos constituyen marcadores genéticos de predisposición a la enfermedad dado que su presencia constituye un factor de riesgo para el desarrollo de la misma. El antígeno de clase I más estudiado es el HLA B27 del que se conocen varios subgrupos. Se asocia entre otras a enfermedades como las espondiloartropatías, artritis reactiva y artritis idiopática juvenil oligoarticular de inicio tardío.
Ante la presencia de una oligoartritis asimétrica con afectación predominante de MMII, la presencia de HLA B27 orienta hacia el diagnóstico de espondiloartropatía juvenil
El tipaje HLA puede caracterizar subgrupos concretos de patología inflamatoria que se denominan «B27 relacionados» como las espondiloartropatías y la artritis idiopática juvenil oligoarticular de comienzo tardío.
Ante la presencia de una oligoartritis asimétrica con afectación predominante de MMII, la presencia de HLA B27 orienta hacia el diagnóstico de espondiloartropatía juvenil.
Si después de una infección (habitualmente gastrointestinal) y antes de que transcurran 4 semanas de la misma, se presenta un cuadro inflamatorio articular la positividad del HLA B27 reforzaría el diagnóstico de artritis reactiva.
Estudio del líquido sinovial. El estudio del líquido sinovial comprende: aspecto macroscópico, celularidad y recuento, tinción de GRAM y cultivos para bacterias y hongos, presencia de bácilos ácido alcohol resistentes (BAAR) y cultivo de micobacterias (Lowenstein). Su mayor utilidad radica en el despistaje de un proceso infeccioso, pero se recomienda su estudio siempre que se realice una artrocentesis. El aislamiento del microorganismo en el hemocultivo o en la articulación es fundamental para el diagnóstico y el tratamiento de las artritis infecciosas. El cultivo de líquido articular, obtenido por artrocentesis, está indicado en las artritis agudas con sospecha de etiología infecciosa y en las monoartritis u oligoartritis subagudas o crónicas de etiología no aclarada (figuras 10 y 11).
Si después de una infección (habitualmente gastrointestinal) y antes de que transcurran 4 semanas de la misma, se presenta un cuadro inflamatorio articular la positividad del HLA B27 reforzaría el diagnóstico de artritis reactiva
Técnicas de imagen
Radiología convencional. La radiología simple es habitualmente el método que se utiliza inicialmente para el estudio de la inflamación articular. La sinovitis puede detectarse en articulaciones como rodilla, codo y tobillo, observándose el desplazamiento de las almohadillas grasas adyacentes. La radiología simple descarta patología ósea relacionada con la inflamación articular como pueden ser tumores o infecciones localizados en hueso, en las artritis evolucionadas permite valorar si existe daño estructural asociado, importante para el pronóstico (figura 12).
Ecografía musculoesquelética (11). Útil en la definición anatómica de tendones, bolsas sinoviales, ligamentos, músculos y estructuras articulares como cartílago hialino, cortical ósea y periostio, derrame articular, cuerpos libres y sinovitis. Las ventajas son: permitir una exploración dinámica en tiempo real, confirmar la sospecha diagnóstica, realizar punciones guiadas y no radiar (figura 13 y 14).
Resonancia magnética (RM) Es muy sensible y específica tanto para el diagnóstico de sinovitis y el daño estructural que puede presentarse evolutivamente. Es fundamental para la valoración del esqueleto axial en espondiloartritis juveniles (sacroileítis). También es de gran utilidad para el diagnóstico precoz de osteomielitis y osteonecrosis.
Gammagrafía ósea (GGO). Proporciona una medida cualitativa del flujo sanguíneo, así como de la actividad osteoblástica. La GGO con tecnecio está indicada en el curso de procesos cuyas manifestaciones radiológicas importantes para el diagnóstico aparecen con retraso, siendo útil en la distrofia simpática refleja, osteonecrosis, metástasis óseas recientes, artritis de localización profunda (coxitis, sacroileítis), lesiones óseas neoplásicas y estudio de patología infecciosa en combinación con otros radiofármacos como el Galio.
Factores de riesgo y pronóstico
Sólo la tercera parte de los casos alcanzan la remisión total de la enfermedad con el transcurso de los años
El curso de la enfermedad es muy variable, muchos pacientes se recuperan totalmente pero otros evolucionan a la cronicidad presentando grados variables de discapacidad; sólo la tercera parte de los casos alcanzan la remisión total de la enfermedad con el transcurso de los años. Se ha estimado que al llegar a la edad adulta al menos el 60% de los niños presentan algún grado de discapacidad y al menos el 50% recibe alguna medicación antirreumática (1-3).
El 10-15% de los niños con AIJ desarrollan uveítis que suele ser crónica y capaz de provocar daño ocular como queratopatía en banda, sinequias posteriores y cataratas secundarias, por ello, la presencia de uveítis supone un pronóstico desfavorable (figura 7).
Los factores que se asocian con una mala evolución de la enfermedad a largo plazo dependen, entre otros, de factores sociodemográficos (edad de presentación de la enfermedad, sexo, nivel socioeconómico) y de factores relacionados con la propia enfermedad (número de articulaciones afectas, gravedad al inicio de la misma, compromiso de articulaciones «de riesgo» como la cadera o columna cervical, presencia de manifestaciones extraarticulares como uveítis, positividad del factor reumatoide, presencia de daño estructural en las articulaciones, desarrollo de amiloidosis secundaria). Otros factores que se han señalado como de mal pronóstico son la presencia de un genotipo HLA determinado (HLA DR4,DR1, …) y también los relacionados con el tratamiento, como la precocidad de inicio de un agente modificador de la enfermedad (12).
Bases del tratamiento de una artritis crónica en adolescentes (13,14)
El tratamiento inicial se basa en el empleo de antiinflamatorios no esteroideos como el ibuprofeno o naproxeno sódico junto a medidas encaminadas a evitar el flexo articular (rodilla o carpo) con férulas nocturnas y la atrofia muscular mediante la práctica de ejercicios isométricos
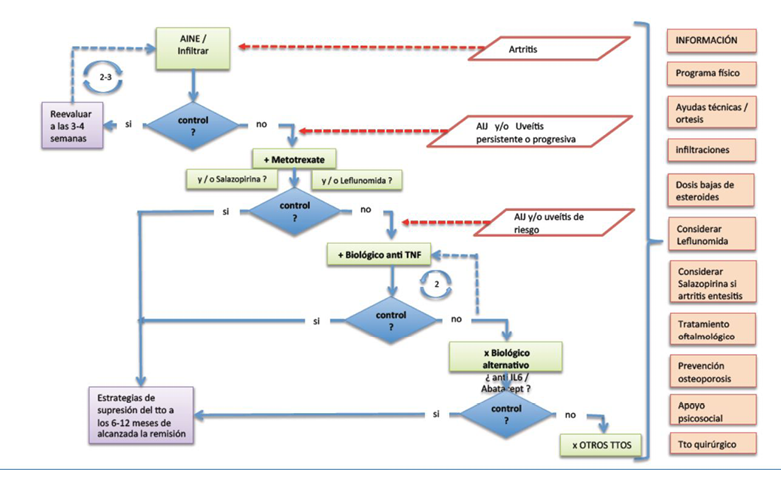
El tratamiento inicial se basa en el empleo de antiinflamatorios no esteroideos como el ibuprofeno o naproxeno sódico (15 mg/kg/día en 2 dosis) junto a medidas encaminadas a evitar el flexo articular (rodilla o carpo) con férulas nocturnas y la atrofia muscular mediante la práctica de ejercicios isométricos sí ésto es posible. Transcurrido un tiempo prudencial y descartada la presencia de un proceso séptico o tumoral, se valorará la práctica de una infiltración con glucocorticoides si persiste la clínica inflamatoria y se ha diagnosticado una enfermedad reumática. También se considerará el empleo de antirreumáticos de acción lenta como el metotrexate, salazopyrina o leflunomida, si el proceso reumático se hace persistente o progresivo. En muchas ocasiones se recurre al empleo de glucocorticoides orales a dosis bajas o medias, como confort o bien como terapia puente hasta que los antirreumáticos de acción lenta inician su efecto. Si a pesar de estas medidas no remite la enfermedad y por tanto no se alcanza el objetivo terapéutico, se emplean terapias biológicas dirigidas a neutralizar el efecto de citocinas proinflamatorias como TNF e IL-1 (Ver algoritmo en figura 15).
Tablas y Figuras
Tabla 1. Principales enfermedades reumáticas en adolescentes
|
1. Inflamatorias
|
|
a. Con afectación predominante articular
i. Artritis idiopática juvenil
ii. Espondiloartritis juveniles
iii. Artritis reactivas
b. Con afectación predominante sistémica o extraarticular
i. Lupus eritematoso sistémico
ii. Miopatías inflamatorias:
1. Dermatomiositis / polimiositis
iii. Esclerodermia
1. Esclerodermia localizada (morfea)/ Esclerodermia difusa
2. Esclerosis sistémica progresiva
iv. Vasculitis:
1. Púrpura de Schonlein Henoch, Enfermedad de Kawasaki
2. Otras Vasculitis leucocitoclásticas. Takayasu, PAN, Wegener, Churg Strauss, Behcet
v. Sindromes autoinflamatorios
1. Enfermedades autoinflamatorias hereditarias (Fiebre Mediterránea Familiar, HIDS, TRAPS, CAPS, PAPA etc)
2. Enfermedades autoinflamatorias idiopáticas (Artritis sistémica, Enfermedad de Behcet, Enfermedad de Crohn, Síndrome PFAPA)
|
|
2. NO Inflamatorias
|
|
a. Infecciones musculoesqueléticas
i. Artritis sépticas / Osteomielitis / Piomiositis
b. Síndromes de dolor musculoesquelético
i. Síndromes de sensibilización central (fibromialgia juvenil y relacionadas)
ii. Síndromes relacionados con hiperlaxitud
iii. Distrofia simpático refleja
iv. Dolor neuropático
c. Metabólicas: osteomalacia, osteoporosis, gota juvenil
|
HIDS: El síndrome de hiperinmunoglobulinemia D con fiebre periódica; TRAPS: El síndrome periódico asociado al receptor del factor de necrosis tumoral; CAPS :Síndromes asociados a criopirina o criopirinopatías; Sindrome PAPA: El síndrome de artritis piogénica estéril, pioderma gangrenoso y acné; Sindrome PFAPA: del inglés periodic Fever, Adenopathy, Pharingitis and Afthae
Tabla 2. Impacto de las EERR en adolescentes
|
1. En los pacientes
|
|
a. Reducción capacidad funcional
b. Limitación calidad de vida
c. Impacto psicológico
d. Rendimiento escolar y deportivo
|
|
2. En los familiares y entorno próximo
|
|
a. Calidad de vida
b. Impacto psicológico (estrés, ansiedad, depresión)
c. Economía
|
|
3. En la sociedad
|
|
a. Costes
i. Visitas, ingresos
ii. Exploraciones complementarias
iii. Costes medicamentos
iv. Ayudas sociales
|
Tabla 3. Concepto de artritis idiopática juvenil
|
• Artritis persistente > 6 semanas
|
|
|
• Edad < 16 años
|
|
|
• Exclusión de otras patologías que cursan con artritis:
|
|
o Enfermedades infecciosas y relacionadas con la infección
o Enfermedades hematológicas y neoplásicas
o Enfermedades ortopédicas
o Otras enfermedades inflamatorias crónicas autoinmunes
o Otras conectivopatías
o Vasculitis sistémicas
|
Tabla 4. Subgrupos de artritis idiopática juvenil
|
1. Oligoartritis persistente: < 5 articulaciones
2. Oligoartritis extendida: inicialmente < 5 y evolutivamente >5 articulaciones
3. Poliartritis seronegativa: > 4 articulaciones con factor reumatoide negativo
4. Poliartritis seropositiva: > 4 articulaciones con factor reumatoide positivo
5. Artritis sistémica: fiebre en picos, exantema evanescente y artritis (que en muchas ocasiones no está presente al inicio y por tanto el diagnóstico es de probabilidad)
6. Artritis y psoriasis. artritis y psoriasis documentada por un médico
7. Artritis y entesitis: artritis y entesitis (fascitis, tendinitis aquílea…)
8. No clasificable
|
Tabla 5. Criterios de Amor para la casificación de las espondiloartritis (EsA)
|
Criterios de clasificación
|
Puntos
|
|
A
|
Signos clínicos, historia clínica
|
|
1
|
Dolor lumbar/dorsal nocturno, rigidez matutina lumbar/dorsal o ambos
|
1
|
|
2
|
Oligoartritis asimétrica
|
2
|
|
3
|
Dolor difuso, no bien precisado, en regiones glúteas; dolor difuso en región glútea derecha o izquierda, alterno
|
1 o 2
|
|
4
|
Dactilitis
|
2
|
|
5
|
Talalgia u otra entesopatía
|
2
|
|
6
|
Iritis
|
2
|
|
7
|
Antecedente de uretritis no gonocócica o cervicitis un mes antes del inicio de la artritis
|
1
|
|
8
|
Antecedente de diarrea un mes antes del inicio de la artritis
|
1
|
|
9
|
Presencia o antecedente de psoriasis, balanitis, enteropatía crónica o todas ellas
|
2
|
|
B
|
Signos radiológicos
|
|
10
|
Sacroileítis (si bilateral grado 2 o superior, unilateral grado 3 o superior)
|
3
|
|
C
|
Predisposición genética
|
|
11
|
HLA-B27 positivo, antecedentes familiares de EA, síndrome de Reiter, psoriasis, uveítis o enteropatía
|
2
|
|
D
|
Respuesta al tratamiento
|
|
12
|
Mejoría franca de los síntomas en 48 horas con el empleo de AINE, recaída rápida (48 horas) de las molestias con su interrupción, o ambos factores
|
2
|
Se diagnostica EsA si la suma de los puntos de los 12 criterios es ≥ 6 puntos.
EA Espondilitis anquilosante, AINE antiinflamatorio no esteroideo
Tabla 6. Pruebas de laboratorio para el estudio y seguimiento de las artropatías
|
• Reactantes de fase aguda:
|
|
— Proteínas de fase aguda: PCR, fibrinógeno…
|
|
• Autoanticuerpos:
|
|
— Factor reumatoide
— Anticuerpos antinucleares (ANA, anti-DNA, anti-ENA, anti-histonas)
— Anticuerpos anticardiolipina (ACA) IgG e IgM
— Anticuerpos anticitoplasma de neutrófilo (ANCA)
— Otros anticuerpos
|
|
• Antígenos HLA
|
|
|
• Complemento (C3 y C4): Inmunoglobulinas, crioglobulinas, …
|
|
|
• Serología: ASLO, Brucela, Salmonella, Yersinia, Campilobacter, Clamydia, micoplasma, virus (VHB, VHC, VEB, rubéola, parvovirus B19…)
|
|
|
• Microbiología: cultivos, Mantoux
|
|
|
• Líquido sinovial:
|
|
— Examen macroscópico
— Celularidad
— Tinción gram y cultivo habitual
— Cultivos especiales: micobacterias, hongos, …
|
|
• Biopsia sinovial: estudio anatomopatológico y cultivos
|
VHB: virus de hepatitis B, VHC: virus hepatitis C, VEB: virus de Epstein Barr
Figura 1. Inflamación articular. Puede objetivarse artritis tanto en grandes como en pequeñas articulaciones
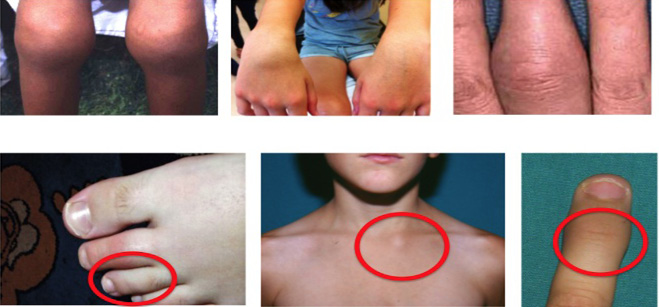
Figura 2. Limitación de la movilidad. Contracturas en flexión de interfalángicas proximales

Figura 3. Limitación de la movilidad cervical. Extensión incompleta del cuello
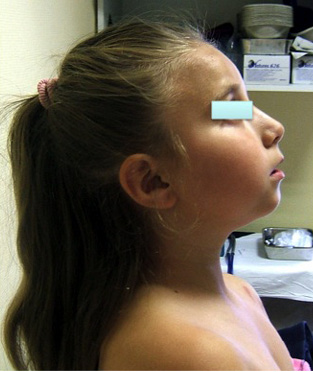
Figura 4. Afectación temporomandibular. Retrognatia en paciente con artritis idiopática juvenil de larga evolución
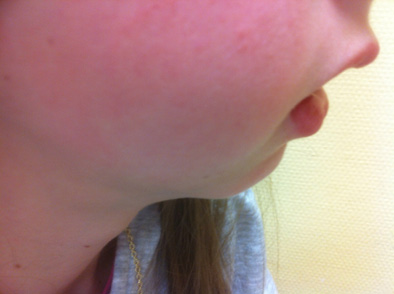
Figura 5. Afectación temporomandibular. Apertura oral asimétrica
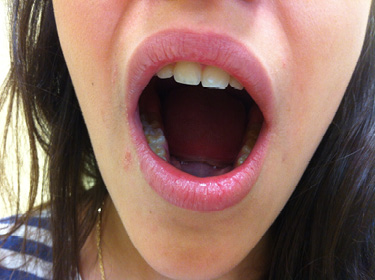
Figura 6. Exantema asalmonado evanescente. Paciente con artritis sistémica en brote
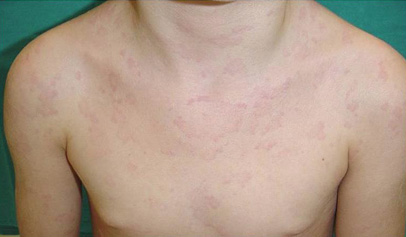
Figura 7. Iridociclitis aguda sintomática con sinequias pupilares. Paciente con espondiloartritis juvenil HLA B27+
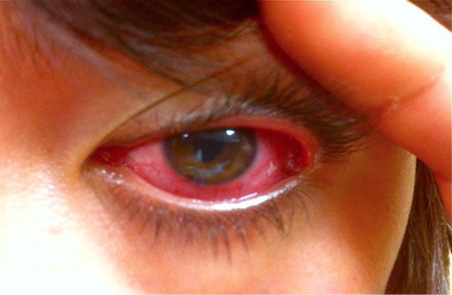
Figura 8. Artropatía psoriasica juvenil. Paciente con lesiones cutáneas características en codos, onicopatía y artritis en interfalángica distal de cuarto dedo de la mano
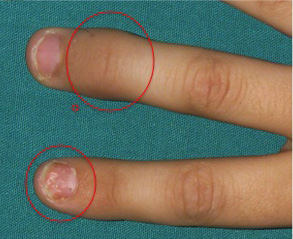
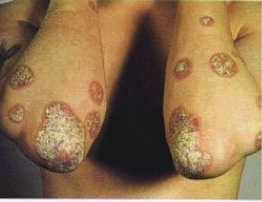
Figura 9. Tendinitis aquílea izquierda. Paciente con artritis y entesitis
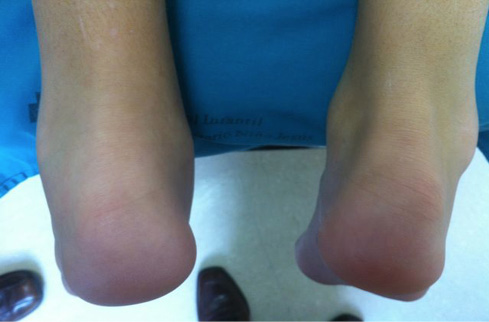
Figura 10. Artrocentesis de rodilla. Paciente con monoartritis no filiada (probable AIJ)

Figura 11. Aspecto macroscópico del liquido sinovial. Variable desde transparente a muy celular (apariencia séptica)

Figura 12. Radiografía de pelvis en paciente con afectación de ambas caderas. Obsérvese gran erosión en cuello femoral izquierdo
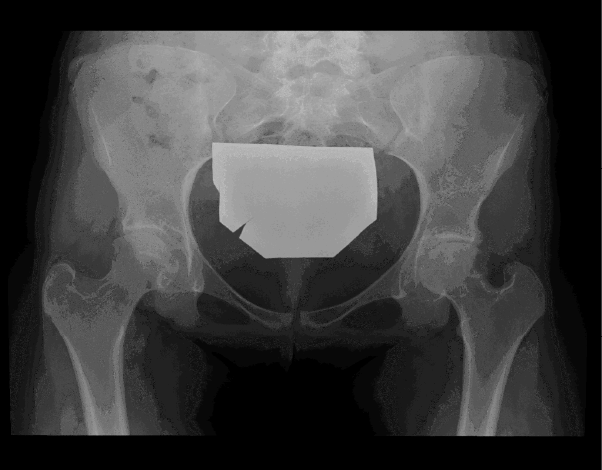
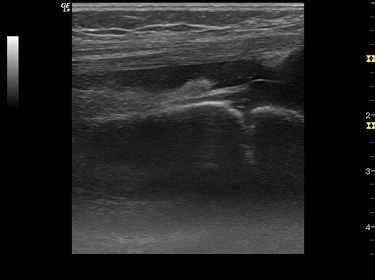
Figura 13. Ecografía de rodilla. Derrame e hipertrofia en bursa subcuadricipital características de artritis crónica
<
Figura 14. Ecografía de tobillo. Derrame receso sinovial tibioastragalino característico de artritis crónica
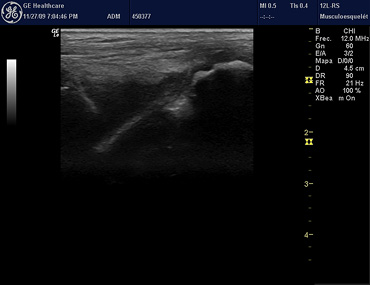
Figura 15. Algoritmo terapéutico de las artropatías crónicas de base inmune en adolescentes
Fuente: Juan Carlos López Robledillo
Bibliografía
1. Cassidy JT, Laxer RM, Petty RE, et al. The juvenile idiopathic artritis. En: Cassidy Texbook of Pediatric Rheumatology. Cap. 13. 6th ed. Filadelfia: Elsevier Saunders; 2011.
2. Modesto C, Gamir M. Artritis idiopática juvenil. 1a ed. Marge Medica Books; 2011.
3. Gowdie PJ, Tse SML. Juvenile Idiopathic Arthritis. Pediatr Clin N Am. 2012; 59: 301-27.
4. Petty RE, Southwood TR, Manners P, Baum J, Glass DN, Goldenberg J, et al. International League of Associations for Rheumatology classification of juvenile idiopathic arthritis: second revision, Edmonton 2001. J Rheumatol. 2004; 31: 390-2.
5. Gäre BA. Juvenile arthritis: who gets it, where and when? A review of current data on incidence and prevalence. Clin Exp Rheumatol 1999;17:367-374.
6. Macaubas C, Nguyen K, Milojevic D, Park J, Mellins ED. Oligoarticular and polyarticular JIA: epidemiology and pathogenesis. Nat Rev Rheumatol. 2009; 5: 616-26.
7. Petty R, Smith J, Rosenbau J. Arthritis and uveitis in children. A pediatric rheumatology perspective. Am J Ophthalmol. 2003; 135: 879-84.
8. Burgos-Vargas R, Pacheco-Tena C, Vázquez Mellado J. Juvenile-onset spondyloarthropathies. Rheum Dis Clin North Am 1997;23:569-598.
9. Gensler LS, Ward MM, Reveille JD, Learch TJ, Weisman MH, Davis JC Jr. Clinical, radiographic and functional differences between juvenile-onset and adult-onset ankylosing spondylitis: results from the PSOAS cohort. Ann Rheum Dis 2008; 67:233-237.
10. Amor B, Dougados M, Mijiyawa M. [Criteria of the classification of spondylarthropathies]. Rev Rhum Mal Osteoartic. 1990; 57:85-9.
11. Collado P, Jousse-Joulin S, Alcalde M, Naredo E, D’Agostino MA. Is ultrasound a validated imaging tool for the diagnosis and management of synovitis in juvenile idiopathic arthritis? A systematic literature review. Arthritis Care Res (Hoboken). 2012; 64:1011-1019.
12. Beresford MW. Juvenile idiopathic arthritis: new insights into classification, measures of outcome, and pharmacotherapy. Paediatr Drugs 2011; 13:161-173.
13. Berard R. Approach to the child with joint inflammation. Pediatr Clin North Am. 2012; 59: 245-262.
14. Beukelman T, Patkar NM, Saag KG, et al. American College of Rheumatology Re- commendations for the treatment of juvenile idiopathic arthritis: initiation and safety monitoring of therapeutic agents for the treatment of arthritis and systemic features. Arthritis Care Res. 2011; 63: 465-82.