Protocolo aproximación diagnóstica mono/poliartritis
Protocolo aproximación diagnóstica mono/poliartritis
B. Díaz-Delgado Menéndez(1), A. Remesal Camba(2).
(1)Hospital Universitario Severo Ochoa. Madrid. (2)Hospital Universitario La Paz. Madrid
Fecha de recepción: 03-01-2024
Fecha de publicación: 31 de marzo 2024
Adolescere 2024; XII (1): 79-87
Resumen
|
La cojera y otros síntomas musculoesqueléticos son una causa frecuente de consulta en Pediatría, a veces como consecuencia de una artritis. Se entiende por artritis o sinovitis a la tumefacción articular (presencia de derrame sinovial) o la combinación de dolor y limitación de la movilidad articular, excluyendo alteraciones mecánicas(1). Es importante diferenciar clínicamente la artritis de las artralgias, donde solo hay dolor articular sin inflamación ni limitación, así como de la limitación articular no dolorosa, que puede ser de origen constitucional, traumático o relacionada con trastornos del desarrollo sin presentar inflamación(2). Las artritis cuando aparecen en la artritis idiopática juvenil se clasifican en oligoartritis (afectando hasta 4 articulaciones) y poliartritis (afectando 5 articulaciones o más). La monoartritis (afectación de una articulación) es, por tanto, considerada una forma de oligoartritis. La presencia de artritis en pacientes en edad pediátrica puede deberse a múltiples etiologías, incluyendo: infecciosa, postinfecciosa, reumatológica, traumática e incluso tumoral(3). Las características clínicas y la exploración física, combinadas con las pruebas de laboratorio, microbiológicas y de imagen, son fundamentales para establecer el diagnóstico correcto. Palabras clave: Monoartritis; Poliartritis; Artritis idiopática juvenil; Artritis séptica; Sinovitis transitoria de cadera. |
Abstract
|
Limping and other musculoskeletal symptoms are common complaints in paediatric prac-tice, and in some cases are caused by arthritis. Arthritis or synovitis is understood as joint swelling (presence of synovial effusion), and/or limited range of motion accompanied by pain, which is not due to primary mechanical disorders. It is important to clinically differentiate arthritis from arthralgias, where there is only joint pain without inflammation or limitation, as well as from non-painful joint limitation, which may be of constitutional, traumatic or related to developmental disorders without inflammation(2). When arthritis is part of juvenile idiopathic arthritis, it can be classified into oligoarthritis (affecting up to 4 joints) and polyarthritis (affecting 5 or more joints). Monoarthritis (involvement of one joint) is therefore considered a form of oligoarthritis. The differential diagnosis of arthritis is broad and mainly includes infectious, inflammatory, orthopaedic and malignant aetiologies(3). The findings of the history taking and physical examination can help select additional diagnostic tests to achieve an accurate diagnosis and guide clinical decision-making. Key words: Monoarthritis; Polyarthritis; Juvenile idiopathic arthritis; Septic arthritis; Transient hip synovitis. |
Introducción
La artritis se define como tumefacción articular (presencia de derrame sinovial) o la combinación de dolor y limitación a la movilidad articular, no producida por alteraciones mecánicas
La artritis en el paciente pediátrico constituye un motivo de consulta que precisa un abordaje temprano para detectar aquellas causas en las que es necesaria una intervención urgente.
El diagnóstico diferencial es amplio e incluye etiologías infecciosa, inflamatoria, traumatológica y tumoral(3), siendo la anamnesis y la exploración física las principales herramientas para orientar las exploraciones complementarias adecuadas.
Se entiende por artritis o sinovitis a la tumefacción articular y/o al menos dos de los siguientes: limitación de la movilidad, dolor y calor. Las artritis cuando aparecen en la artritis idiopática juvenil se clasifican en oligoartritis (afectando hasta 4 articulaciones) y poliartritis (afectando 5 articulaciones o más). La monoartritis (afectación de una articulación) es, por tanto, considerada una forma de oligoartritis(1). No debe confundirse con las artralgias en las cuales existe dolor articular, pero sin asociar tumefacción ni limitación articular.
Anamnesis
El abordaje diagnóstico inicial de la artritis debe incluir, además de una adecuada anamnesis y exploración física, la realización de analítica de sangre (hemograma, bioquímica con PCR y VSG) y si es accesible, una ecografía articular para confirmar la presencia de líquido sinovial
Ante un paciente con artritis, debemos profundizar en los siguientes aspectos(1,2):
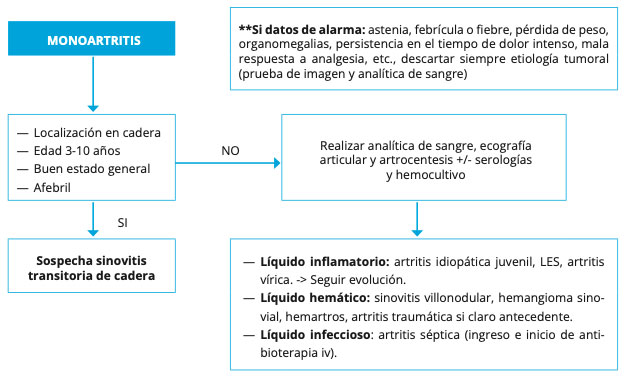
Ante una monoartritis aguda en paciente adolescente, con febrícula o fiebre y/o elevación de reactantes de fase aguda, debe sospecharse una artritis séptica, precisando artrocentesis mediante punción con aguja para estudio citoquímico y microbiológico del líquido sinovial. Las características del líquido orientarán al diagnóstico etiológico aunque no son patognomónicas
Ante sospecha de artritis séptica, deberán recogerse hemocultivo y cultivo de líquido sinovial e iniciar antibioterapia empírica intravenosa u oral individualizando en cada caso
- Cronología. El tiempo de evolución orientará la sospecha diagnóstica según se trate de una artritis aguda o crónica. En artritis de poco tiempo de evolución, en concreto en las monoartritis, debemos descartar la artritis séptica (origen bacteriano). Por el contrario, la persistencia en el tiempo de una artritis, debe hacernos pensar en patología crónica y debe ser valorada por un reumatólogo.
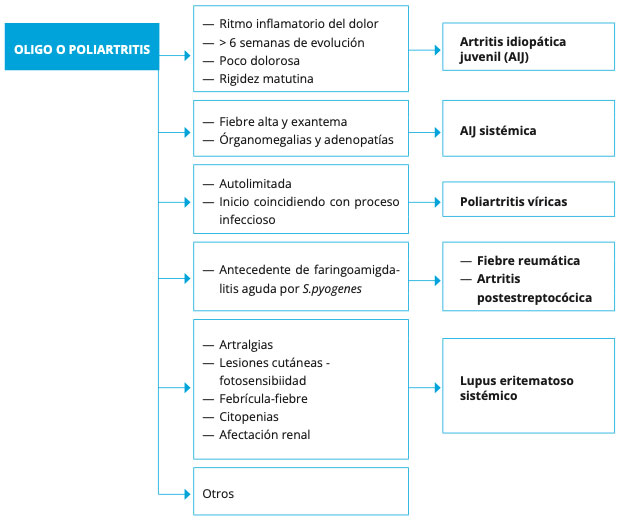
- Ritmo e intensidad del dolor. Las artritis de origen infeccioso (viral o bacteriano) suelen ser más dolorosas. En las artritis inflamatorias crónicas, el dolor puede no ser tan evidente, pero destaca la rigidez matutina, un síntoma cardinal. Por otro lado, las artritis inflamatorias empeoran tras el reposo y mejoran con la actividad (ritmo inflamatorio del dolor; mientras que el dolor de ritmo mecánico empeora con la actividad física y mejora con el reposo).
Además, habrá que interrogar sobre el impacto de los síntomas en la vida cotidiana: evaluar cómo la artritis afecta las actividades habituales del paciente, si provoca cojera, si ha tenido que dejar de ir al colegio o al instituto y si ha dejado de hacer actividades que hacía habitualmente.
- Síntomas asociados. Se debe interrogar sobre los síntomas o signos asociados y sobre eventos previos.
- Fiebre: su presencia, especialmente en monoartritis, y la asociación con antecedentes de heridas penetrantes y otras infecciones contiguas (como una celulitis), puede indicar la posibilidad de artritis séptica. Habrá que interrogar además sobre conductas sexuales de riesgo que pudieran orientar a etiología infecciosa.
- Infecciones previas:
- Las gastroenteritis enteroinvasivas y las infecciones genitourinarias pueden preceder a las artritis reactivas.
- Antecedente de faringoamigdalitis estreptocócica: suele ser un precursor común antes de la aparición de la artritis postestreptocócica y de la fiebre reumática (excepcional en nuestro tiempo dado el diagnóstico y tratamiento temprano de las infecciones por estreptococo).
- Antecedente de cuadro de infección respiratoria de vías altas: tiene importancia en el desarrollo de la sinovitis transitoria de cadera (STC), no obstante, es excepcional en población adolescente y no debemos pensar en ella como primera posibilidad por encima de los 10 años de edad.
- Síntomas sistémicos. La presencia de febrícula, astenia, pérdida de peso o irritabilidad puede sugerir la existencia de un proceso tumoral subyacente.
- Fiebre alta persistente y exantema. En pacientes con artritis y estos síntomas, es importante considerar la artritis idiopática juvenil (AIJ) de inicio sistémico.
- Entesitis: la asociación con entesitis, así como la coexistencia con otras enfermedades, como psoriasis o uveítis anterior aguda sintomática, también se ha observado en distintas categorías de AIJ.
- Antecedente traumático: la artritis traumática es poco común en niños por debajo de los 10 años, pero sí es posible en traumatismos de alto impacto en población adolescente, aunque siempre es preciso descartar otras causas pues no justifica necesariamente la aparición de artritis. En ocasiones el traumatismo en forma de caída no es causa sino consecuencia de la artritis.
- El patrón de inicio en las poliartritis puede manifestarse de diversas maneras:
- Inicio simultáneo: implica la afectación de múltiples articulaciones al mismo tiempo, lo que puede ser indicativo de artritis de origen viral.
- Inicio aditivo: en este caso, se caracteriza por la progresiva adición de articulaciones inflamadas a las ya afectadas, como se observa en la AIJ.
- Inicio migratorio: se refiere a la artritis que “salta” de unas articulaciones a otras en un patrón cambiante, como se presenta en la fiebre reumática.
- Antecedentes familiares. Investigar si existen antecedentes de enfermedades autoinmunes o autoinflamatorias en familiares cercanos, haciendo hincapié en la presencia de psoriasis, enfermedad inflamatoria intestinal o espondiloartropatías en la familia.
Exploración física
a) Exploración general
La AIJ es la enfermedad reumática más frecuente en la edad pediátrica. Para realizar el diagnóstico se requiere la presencia de artritis en un paciente menor de 16 años, durante un periodo de tiempo de al menos 6 semanas habiéndose descartado otras enfermedades
Es necesario realizar un examen físico completo, el cual, junto a la anamnesis, orientará al diagnóstico etiológico. Entre los datos relevantes que podemos encontrar se encuentran:
- Alteraciones cutáneas. Son frecuentes las manifestaciones dermatológicas en distintas enfermedades reumáticas. La AIJ sistémica suele asociarse a un exantema específico, la presencia de psoriasis puede determinar el diagnóstico de artritis psoriásica, y la urticaria provoca tumefacción periarticular que puede interpretarse erróneamente como artritis. Por otro lado, los hematomas en localizaciones inusuales pueden obedecer a un trastorno de coagulación, produciendo hemartros.
En todo paciente con artritis dolorosa, debe investigarse la presencia de heridas cutáneas o dermatitis activa, que puedan haber servido de puerta de entrada de gérmenes al torrente sanguíneo.
- Visceromegalias y adenopatías. La palpación abdominal siempre debe realizarse, siendo relativamente frecuente el hallazgo de hepato y/o esplenomegalia en algunas artritis víricas, enfermedades autoinflamatorias, síndrome de activación macrofágica (complicación de la AIJ sistémica) y en procesos linfoproliferativos, entidades todas ellas que pueden presentarse con artritis.
- Auscultación cardiopulmonar que sugiera infección intercurrente o estado hiperdinámico (presente en diferentes enfermedades inflamatorias).
- Otros signos de enfermedad sistémica. La debilidad muscular se puede asociar a miopatías inflamatorias, mientras que las aftas orales, el exantema malar o las placas de alopecia a un lupus eritematoso sistémico.
b) Exploración del sistema músculo-esquelético(4)
- La actitud espontánea que adopta el paciente es importante: con frecuencia muestra una postura antiálgica protegiendo las zonas dolorosas.
- Debemos examinar sistemáticamente todas las articulaciones dejando las dolorosas para el final.
- A la exploración, la artritis va a presentarse como tumefacción articular o limitación dolorosa al rango articular. En articulaciones profundas, como la cadera, no vamos a observar tumefacción y la sospecha de artritis se objetiva con la limitación del rango de movilidad, sobre todo las rotaciones externa e interna y la abducción. Hasta un 30 % de los pacientes con artritis de cadera refiere el dolor en región anterior de muslo o rodilla ipsilateral (dolor irradiado), por lo que es fundamental realizar una exploración completa, independientemente de la presencia de dolor en otras localizaciones. Por este motivo, se debe explorar siempre todo el eje de carga (cadera-rodilla-tobillo-pie) comparándolo con el contralateral, no doloroso, que servirá como referencia.
- Resulta útil comparar la articulación afectada con la contralateral sana para detectar diferencias sutiles de temperatura, color, tamaño o movilidad.
- Debe observarse la piel suprayacente en búsqueda de signos inflamatorios. La asociación de eritema con tumefacción articular suele corresponder a inflamación subcutánea periarticular (falsa artritis), como en el caso de celulitis o urticaria. El hallazgo de posibles puertas de entrada (picaduras, heridas) orienta, como se ha indicado previamente, a la etiología séptica de la artritis.
- Existen ciertos signos que indican la cronicidad de una artritis: la dismetría (mayor crecimiento de la extremidad afecta como consecuencia de la mayor vascularización secundaria a la inflamación), la hipotrofia de grupos musculares respecto a la extremidad contralateral sana y las deformidades (valgo, varo) son los más habituales.
- Siempre debe explorarse la marcha, y ciertas maniobras (salto, cuclillas, andar de puntillas o talones) ayudan a localizar la región afectada cuando ésta no es evidente.
- El pGALS (pediatricGait, Arms, Legs, Spine) es una herramienta sencilla que permite explorar de forma completa y en pocos minutos el sistema músculo-esquelético del niño.
En articulaciones profundas como la cadera, no vamos a observar tumefacción y la sospecha de artritis se hará por la limitación de la movilidad, sobre todo rotación interna, externa y abducción
Ciertos signos indican cronicidad de una artritis como la dismetría, la hipotrofia de grupos musculares y la deformidad
Exploraciones complementarias
Las pruebas que se deben solicitar ante un niño con inflamación articular dependen de la sospecha diagnóstica a la que se haya llegado después de realizar una anamnesis dirigida y una exploración física detallada. No existe como tal una batería de pruebas que sea aplicable a todos los casos(1).
A continuación se enumeran las exploraciones que suelen formar parte del estudio de la mayoría de los pacientes con artritis, y se detalla el interés de otras pruebas en determinadas situaciones. Es importante conocer que el diagnóstico de AIJ, enfermedad reumática más frecuente en el niño, se alcanza mediante exclusión de otras etiologías.
Si bien toda artritis en el niño precisa realizar análisis de sangre y frecuentemente de líquido articular, la STC es la excepción que confirma la regla, siendo suficiente un estudio de imagen para diferenciarla de otros procesos ortopédicos y siendo ésta excepcional en la adolescencia.
a) Laboratorio
- La realización de una analítica de sangre se recomienda en todo paciente con artritis, ya sea oligoarticular o poliarticular, excepto en casos de existir una alta sospecha de STC. El abordaje diagnóstico de la artritis en edad pediátrica debe incluir hemograma, bioquímica que incluya función hepática y renal y determinación de velocidad de sedimentación globular (VSG) y Proteína C Reactiva (PCR) como reactantes de fase aguda. Además, en función de la clínica asociada, debe solicitarse un frotis de sangre periférica y una LDH para descartar procesos linfoproliferativos.
- El estudio de parámetros inmunológicos sólo debe considerarse ante sospecha de artritis inflamatoria crónica, e incluye los anticuerpos antinucleares (ANA), el HLA B27 y el factor reumatoide (FR). Todos ellos pueden estar presentes en niños sanos, sin ser por tanto específicos de enfermedad reumática, no obstante, intervienen en la clasificación de la AIJ en sus diferentes categorías.
- Análisis del líquido sinovial: el análisis citoquímico del líquido articular también ofrece información sobre la posible etiología de la artritis. Se recomienda la realización de artrocentesis en todo paciente con monoartritis dolorosa de inicio reciente (excepto en pacientes mayores de 3 años con sospecha de STC), oligoartritis con fiebre y afectación importante del estado general, así como en artritis (oligoarticulares o poliarticulares) de curso crónico. Las características del líquido articular según etiología se recogen en la Tabla I.
El análisis citoquímico del líquido articular ofrece información sobre la etiología de la artritis
b) Microbiología
- Anticuerpos antiestreptolisina (ASLO). Indican únicamente infección reciente por Streptococcus pyogenes, pero en ausencia de sospecha de fiebre reumática su valor diagnóstico es escaso y hay que interpretarlo con cautela.
- Las serologías de virus más frecuentes, a menudo son útiles en el diagnóstico de la artritis vírica.
- Cultivos de sangre y líquido sinovial: necesarios ante sospecha de artritis séptica, deben sembrarse en los medios habituales y en los específicos para gérmenes de crecimiento lento (micobacterias). Las técnicas de amplificación genómica son de especial utilidad, si están disponibles, para el aislamiento microbiológico en las artritis sépticas.
- Otras pruebas: en el estudio de artritis post-infecciosas o reactivas es útil la búsqueda de
S. pyogenes en frotis faríngeo (artritis postestreptocócica), el coprocultivo o cultivo de exudado genito-urinario (artritis reactivas). - El Mantoux, o las técnicas IGRA (interferón gamma reléase assays) juegan su papel en el diagnóstico de ciertas artritis persistentes.
c) Pruebas de imagen
- Radiografía convencional. No aporta mucha información en el estudio de las artritis, donde habitualmente es normal. Se debe realizar cuando se sospecha una etiología traumática y puede ser útil en el estudio de patología sistémica con artritis asociada (radiografía de tórax para valorar serositis o adenopatías mediastínicas). Por otro lado, también tiene interés en el estudio de las artritis crónicas puesto que la actividad inflamatoria persistente produce con el tiempo disminución del espacio articular, erosiones y alteración en el crecimiento óseo.
- Ecografía. Se trata de una exploración inocua, barata y accesible que está cobrando cada vez más protagonismo en la práctica diaria del reumatólogo infantil. Ha demostrado tener más sensibilidad que la exploración física en la detección de artritis, por lo que se recomienda su realización como primera aproximación en todo paciente con sospecha de artritis.
- Resonancia magnética. Se trata de una exploración eficaz en el estudio de artritis, principalmente en aquellos casos con evolución desfavorable. Se recomienda su realización en: monoartritis crónica, posible etiología infecciosa, tumoral o traumática, o en aquellos pacientes con evolución tórpida a pesar del tratamiento dirigido según sospecha diagnóstica inicial. Frente a la ecografía, tiene las desventajas de ser más cara, menos accesible y precisar de sedación en los niños de menor edad.
- RELACIONADAS CON LA INFECCIÓN:
- Artritis séptica(6,7,8): es la inflamación articular debida a una infección bacteriana, siendo los miembros inferiores la localización más frecuente. Aunque a nivel global, el S. aureus es el principal agente causal de infecciones osteoarticulares en todas las edades, en los últimos años se ha identificado a Kingella kingae como el agente etiológico principal en pacientes con edad comprendida entre 6 meses y 4 años. También habrá que considerar Neisseria gonorrhoeae en adolescentes activos sexualmente.
Es necesaria la sospecha precoz de esta entidad para realizar artrocentesis de forma temprana: diagnóstica (análisis citoquímico y microbiológico de líquido sinovial) y terapéutica (irrigación con suero salino del contenido purulento) y debe iniciarse antibioterapia intravenosa empírica precozmente ante la sospecha de la misma.
- INFLAMATORIAS:
- Sinovitis transitoria de cadera: edad típica de 3 a 10 años. Muy rara en adolescentes.
- Artritis idiopática juvenil (AIJ)(5): artritis de curso persistente de más de 6 semanas de evolución, en niños menores de 16 años, en los cuales se han descartado de manera razonable otras posibles etiologías. Es común a todas las formas clínicas la presencia de rigidez matutina, mientras que el dolor articular no es tan intenso como en otros tipos de artritis (séptica, vírica).
Se detalla más esta entidad en el tema correspondiente del número actual de la revista.
- RELACIONADAS CON LA INFECCIÓN:
- Artritis vírica: causa más frecuente de poliartritis en el niño. Poliartritis dolorosa de instauración brusca, acompañada de síntomas correspondientes a infección vírica y analítica acorde. Su curso es autolimitado y en el diagnóstico es útil la realización de serologías: parvovirus B19, CMV, VEB, VHS, VHB.
- Artritis reactiva: Se produce tras una infección entérica por Shigella, Salmonella o Campylobacter, o en adolescentes sexualmente activos tras infección genitourinaria por Chlamydia trachomatis, Neisseria gonorrhoeae o Ureaplasma urealyticum. El germen causante no se sitúa dentro de la articulación, sino que produce su inflamación a distancia, de forma reactiva, y por mecanismos etiopatogénicos no bien esclarecidos, aunque es conocida la asociación con el HLA-B27.
- Fiebre reumática: Es una enfermedad inflamatoria que puede afectar a varios órganos o sistemas, desencadenada por la respuesta autoinmune exagerada que algunos individuos susceptibles presentan entre 2 y 3 semanas después de una infección por S. pyogenes.
- Artritis reactiva postestreptocócica(9): artritis de una o más articulaciones asociada a infección reciente por estreptococo del grupo A en un paciente que no cumple criterios de fiebre reumática. Aparece en los primeros 10 días tras la infección, no suele ser migratoria sino persistente o recurrente, y la respuesta a AINEs es pobre.
- Enfermedad inflamatoria intestinal: la artritis es la manifestación extradigestiva más frecuente en la enfermedad de Crohn y la colitis ulcerosa.
- TRAUMÁTICAS:
No son frecuentes en edad pediátrica
(< 8-10 años).Para el diagnóstico son claves el análisis del líquido articular y la RMN.
- TUMORALES:
Benignas
- Sinovitis villonodular pigmentaria: cursa con artritis recidivante (más frecuente de rodilla).
- Hemangioma sinovial: raro en niños. Puede presentarse como hemartros recidivante.
Malignas
- Sarcoma sinovial: muy infrecuente.
- Tumores óseos: como el osteosarcoma o el sarcoma de Ewing, pueden asociar inflamación local, pudiendo aparecer excepcionalmente artritis en casos de afectación de hueso intraarticular. La presencia de dolor intenso, persistente, de predominio nocturno, así como la evolución tórpida y respuesta insuficiente a analgésicos habituales, deben ponernos en alerta.
- OTROS:
- Hemofilia y otros trastornos de la coagulación: hemartros recidivante. Debut de 3 a 9 años. Muy rara en adolescentes.
- FALSAS ARTRITIS:
- Urticaria. Esta entidad tan frecuente en los niños produce tumefacción subcutánea, a menudo periarticular, que provoca dolor a la movilización de la articulación por lo que puede interpretarse de forma errónea como artritis.
- Celulitis infecciosa. De forma similar a la descrita en el caso de urticaria.
- Púrpura de Schönlein-Henoch. El exantema purpúrico con frecuencia se asocia o viene precedido de inflamación subcutánea que, como en los supuestos anteriores, se confunde con artritis. No obstante, si bien esta vasculitis puede cursar con una verdadera afectación articular, lo hace muy raramente.
Las patologías que cursan con hiperlaxitud articular, los síndromes de amplificación del dolor o ciertas displasias óseas también se pueden confundir con artritis.
- INFLAMATORIAS:
- AIJ oligoarticular (<5 articulaciones) o poliarticular (5 o más articulaciones). La AIJ sistémica, es otro subtipo de AIJ aunque se considera una enfermedad autoinflamatoria. Cursa con inflamación sistémica asociada a la artritis: fiebre alta en picos, exantema evanescente asalmonado y serositis. Existe frecuentemente hepato y/o esplenomegalia, y la artritis puede no estar presente al comienzo del cuadro retrasando el diagnóstico.
- Conectivopatías: lupus eritematoso sistémico [LES], dermatomiositis juvenil [DMJ], …. Suelen cursar como poliartritis y asocian otros síntomas sistémicos característicos.
- Enfermedades autoinflamatorias: enfermedades muy poco frecuentes que cursan con inflamación sistémica que puede ser persistente desde el debut, o recurrente y que se manifiesta a nivel de distintos órganos o sistemas. La artritis puede formar parte del conjunto de síntomas con los que debutan o cursan algunas de estas enfermedades.
- Enfermedad inflamatoria intestinal.
- TUMORALES:
- La leucemia linfoblástica aguda(10) es la que más frecuentemente causa dolor musculoesquelético. Se produce por la infiltración tumoral de la médula ósea a nivel de las metáfisis de huesos largos, y solo en ocasiones existe una verdadera artritis con derrame sinovial. El dolor es característicamente muy intenso desproporcionado para los hallazgos del examen físico, y de localización yuxtarticular.
- Neuroblastoma. Alrededor del 55 % de los pacientes presentan metástasis al diagnóstico. La enfermedad se disemina a los ganglios linfáticos locorregionales o por vía hematógena a huesos y médula ósea. Las metástasis óseas causan dolor, irritabilidad, inflamación y cojera.
- OTRAS:
- Otras enfermedades sistémicas que pueden producir poliartritis son la enfermedad del suero, la anemia de células falciformes, las mucopolisacaridosis, la policondritis recidivante o la camptodactilia.
- Alcobendas Rueda RM, de Inocencio Arocena J. Diagnóstico diferencial de artritis. Pediatr Integral. 2022; XXVI (3):125-131.
- Murias Loza S, Alcobendas Rueda RM, Udaondo Gascón C. Artritis. Diagnóstico diferencial. Protoc diagn ter pediatr. 2020; 2:17-26.
- Haines KA. The approach to the child with joint complaints. Pediatr Clin North Am. 2018; 65: 623-38.
- Remesal A, de Inocencio J. Exploración articular en Pediatría. Disponible en: https://www.aepap.org/sites/default/files/4t2.8_exploracion_articular_en_pediatria.pdf. Consultado el 20 de noviembre de 2021.
- De Inocencio J, Udaondo C. Artritis idiopática juvenil. Criterios de clasificación. Índices de actividad. Protoc diagn ter pediatr. 2020; 2: 27-36
- Saavedra-Lozano J, Falup-Pecurariu O, Faust SN, Girschick H, Hartwig N, Kaplan S, et al. Bone and joint infections. Pediatr Infect Dis J. 2017; 36: 788- 99.
- Alcobendas R, Murias S, Remesal A, Calvo C. The Contemporary Microbiology of Osteoarticular Infections in Young Children. Pediatr Infect Dis J. 2017 Jun;36(6):621.
- Cabello Blanco J, Cuesta Rodríguez M, Manzarbeitia Arroba P, Garlito Díaz H. Infecciones óseas: artritis, osteomielitis, piomiositis, espondilodiscitis. Adolescere. 2023; XI(3):64-72.
- Ahmed S, Padhan P, Misra R, Danda D. Update on Post-Streptococcal Reactive Arthritis: Narrative Review of a Forgotten Disease. Curr Rheumatol Rep. 2021; 23: 19.
- Brix N, Rosthøj S, Glerup M, Hasle H, Herlin T. Identifying acute lymphoblastic leukemia mimicking juvenile idiopathic arthritis in children. PLoS One. 2020; 15: e0237530.
La ecografía se recomienda como primera aproximación en todo paciente con sospecha de artritis
Diagnóstico diferencial de las artritis
Ver Tabla II.
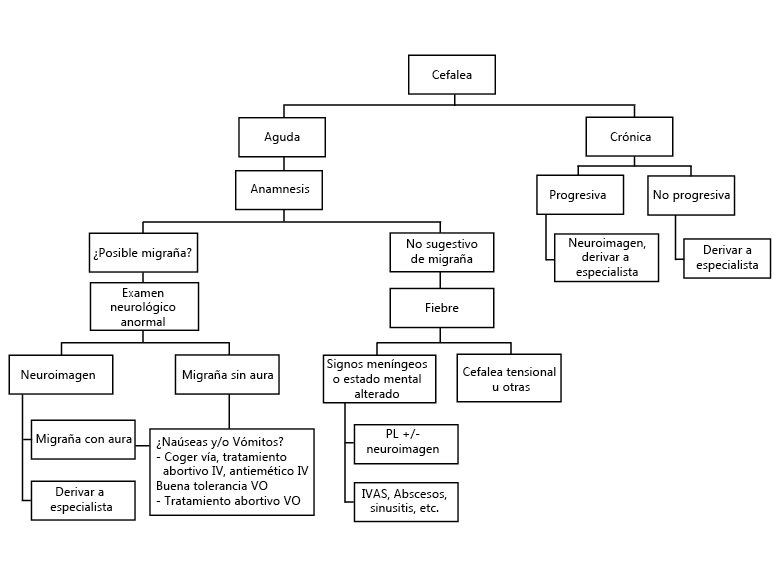
Algoritmos de manejo de monoartritis y poliartritis
Ver Figuras 1 y 2.
Tablas y figuras
Tabla I. Características del líquido articular
|
Líquido Articular |
Normal |
Infeccioso |
Inflamatorio |
Traumático |
|
Color |
Claro |
Turbio |
+/- |
+/- |
|
Leucocitos/mm3 |
<200 |
>50.000 |
2.000-50.000 |
10-25.000 |
|
Neutrófilos (%) |
<25 |
>90 |
50-80 |
10-30 |
|
Glucosa mg/dl |
80-100 |
<20 |
20-50 |
>50 |
|
Coágulo de mucina |
Bueno |
Pobre |
Pobre |
Pobre |
Elaboración propia.
Tabla II. Diagnóstico diferencial de la artritis en pediatría
|
DIAGNÓSTICO DIFERENCIAL DE LAS ARTRITIS |
|
|
MONOARTRITIS |
OLIGO O POLIARTRITIS |
|
|
|
|
MONOARTRITIS |
OLIGO O POLIARTRITIS |
|
|
|
Elaboración propia.
Figura 1: Manejo de la monoartritis
Figura 2: Manejo de la oligoartritis y poliartritis
Bibliografía
No existen conflictos de interés en la realización de este artículo.
Infecciones de Transmisión Sexual (ITS). Actuación a seguir ante adolescentes sexualmente activos con / sin clínica
Infecciones de Transmisión Sexual (ITS). Actuación a seguir ante adolescentes sexualmente activos con / sin clínica
MI. Hidalgo Vicario, L. Rodríguez Molinero, MT. Muñoz Calvo.
Comité editorial de Adolescere
Fecha de recepción: 15-08-2023
Fecha de publicación: 31-10-2023
Adolescere 2023; XI(3): 116-118
Aspectos a tener en cuenta
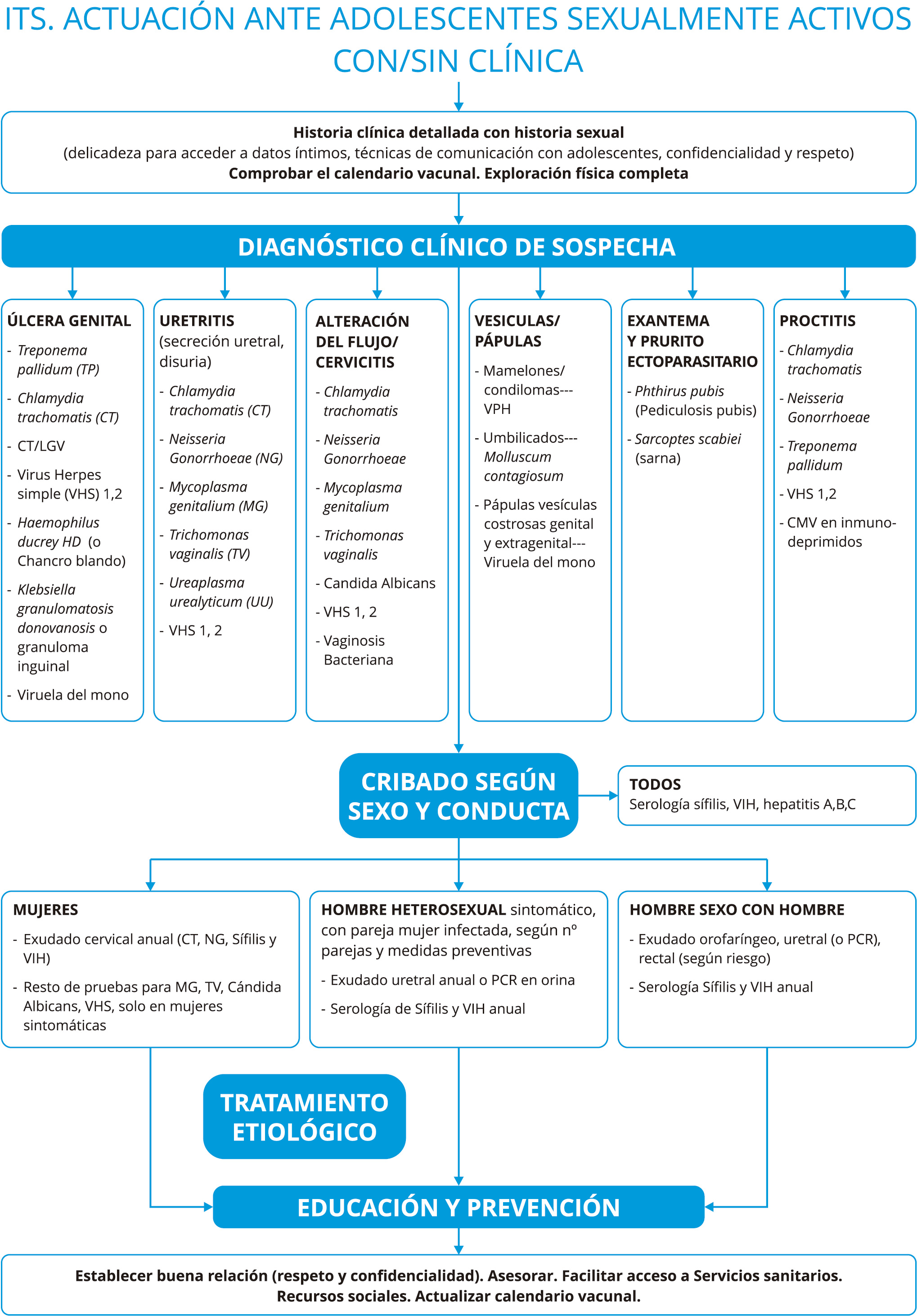
- Las Infecciones de Transmisión Sexual (ITS) en la adolescencia, constituyen en la actualidad un problema de Salud Pública debido a su alta prevalencia y a su morbilidad. Esto es debido a la influencia de distintos factores: biológicos, psicológicos, conductuales y socioculturales. Destacan entre ellos, el inicio de las relaciones sexuales a una edad más precoz, la promiscuidad y el uso irregular de métodos de barrera. Asimismo, la prevalencia de ITS en la población general, el tipo de prácticas sexuales y el uso de drogas. Los adolescentes también pueden contraer ITS tras un abuso sexual.
- La transmisión de ITS suele ser por contacto sexual genital, anal, oral o directo de piel y mucosas, siendo más fácil del hombre a la mujer, debido a que el área de superficie y el tiempo de exposición a los microorganismos es mayor, aunque no siempre es así como es el caso del VIH o la hepatitis B. Muchas ITS se transmiten por vía vertical durante el embarazo y parto de madre a hijo.
- Los adolescentes son más susceptibles a las ITS por la inmadurez del tracto genital. En pacientes sexualmente activos existe riesgo aumentado de coinfección por Chlamydia trachomatis (CT) y Neisseria gonorrhoeae (GC) y una exposición precoz a VPH incrementa el riesgo de displasias cervicales y cáncer. Las implicaciones futuras de las ITS en el aparato genital interno de los adolescentes incluyen enfermedad pélvica inflamatoria, aborto, embarazo ectópico, transmisión materno-fetal, esterilidad y dolor pélvico crónico. Por otro lado, algunas ITS como herpes o sífilis pueden incrementar el riesgo de infección por VIH.
- Las ITS pueden cursar asintomáticas o con síntomas leves (50-60 %) que desaparecen en pocas semanas, pero la infección persiste de forma latente. Es importante tener en cuenta los riesgos a los que está expuesto el adolescente y los periodos ventana. Las ITS se suelen clasificar según los síntomas clínicos con los que debutan: úlceras genitales, uretritis, cervicitis, leucorrea, lesiones papulares/vesículas, exantema/ prurito ectoparasitario, y proctitis. Ver algoritmo.
- Las ITS presentan una gran variabilidad etiológica y clínica. Un mismo cuadro puede ser producido por diferentes microorganismos, de forma aislada o conjunta, lo que dificulta el diagnóstico y tratamiento. Un mismo patógeno puede, también, producir una clínica dispar, ocasionar manifestaciones locales (VPH) y/o generales (sífilis) o exclusivamente sistémicas (VIH). Es frecuente encontrar varias ITS en un mismo paciente, sobre todo si presenta lesiones genitales ulceradas.
- El despistaje periódico según el riesgo, así como el diagnóstico y tratamiento precoz es esencial para evitar complicaciones y secuelas a largo plazo tanto para quien la padece como para su descendencia. En adolescentes embarazadas se realizará la detección de ITS en el 1º y 3º trimestre.
- El cribado de ITS está recomendado cuando la historia clínica del adolescente lo requiera (actividad sexual, prácticas de riesgo…) o siempre que aparezcan signos o síntomas que pudieran ser causados por una ITS. Ver algoritmo. La periodicidad del cribado dependerá de la valoración individual del riesgo. En menores de 25 años será anual. Ante un diagnóstico de ITS es muy importante la notificación a la pareja.
- Los test recomendados para la detección de ITS incluirán, además de serología para sífilis, VIH, hepatitis A, B, C en todos los adolescentes, los test que se recogen en el algoritmo según las manifestaciones clínicas que presenten, el sexo y las prácticas conductuales del adolescente. El tratamiento se realizará según la etiología.
- La detección de una ITS en un prepúber requiere un estudio detallado, y descartar en primer lugar un abuso sexual, aunque deben considerarse otras formas de transmisión perinatal o accidental. En caso de que exista o se sospeche un abuso sexual, se debe asegurar la protección adecuada del menor así como la notificación del caso a las autoridades judiciales.
- Es necesario que los profesionales sanitarios estén sensibilizados y formados para realizar Educación y prevención de las ITS así como de las posibles gestaciones no deseadas (educación y AC postcoital en las primeras 48-72 h tras la relación). Las actividades a realizar son las siguientes:
- Educación sexual y sobre drogas de forma continuada en los programas preventivos y en las consultas ocasionales, proporcionando conocimientos a los adolescentes para disfrutar de su sexualidad sin riesgos, y formarles en los signos de alarma de una ITS.
- Establecer buena relación con el adolescente, sin juzgar, con respeto y garantizando siempre la confidencialidad, proporcionando un ambiente de confianza que permita investigar otros aspectos (amigos, contactos, redes sociales… posible abuso sexual). Acceder a los datos íntimos exige delicadeza, conocer técnicas de comunicación con adolescentes. Es importante tener en cuenta la necesidad del adolescente de sentirse querido y que la conducta sexual tiene un componente pasional que genera acciones impulsivas.
Entre los 13 y 16 años de edad el médico valorará el grado de madurez del menor, pudiendo catalogarle de “menor maduro”; así el menor podrá aceptar el tratamiento, así como decidir si se informa o no a su familia.
- Asesorar sobre conductas sexualmente seguras (abstinencia, retraso de inicio de relaciones sexuales, disminución de promiscuidad, métodos de barrera como el preservativo), así como conductas socialmente seguras (no usar drogas).
- Facilitar el acceso de los jóvenes a los Servicios de Salud o a los Centros de Planificación Familiar, así como facilitar recursos sociales para la salud sexual del adolescente.
- Profilaxis pre y postexposición frente al VIH y tratamiento antirretroviral en situaciones de riesgo como prevención.
- Mantener siempre actualizado el calendario vacunal incluyendo, la vacunación del VPH, hepatitis A, B y meningococo B ya que, en este último caso, se ha observado en diferentes estudios una protección cruzada frente al gonococo.
El cribado de ITS está recomendado cuando la historia clínica del adolescente lo requiera (actividad sexual, prácticas de riesgo…) o siempre que aparezcan signos o síntomas que pudieran ser causados por una ITS
Es necesario que los profesionales sanitarios estén sensibilizados y formados para realizar Educación y prevención de las ITS así como de las posibles gestaciones no deseadas. Tienen unas actividades a realizar
Bibliografía
1. Clavo Escribano P. Infecciones de transmisión sexual en adolescentes. ¿Cuándo está indicado hacer un cribado? Adolescere 2022; X (1): 28-36.
2. Caballero García, M, Callejas Caballero, I, Ramos Amador, JT. Infecciones de transmisión sexual en adolescentes (v.2.0/2023). Guía-ABE. Infecciones en Pediatría. Guía rápida para la selección del tratamiento antimicrobiano empírico [en línea] [actualizado el 10-05-2023; consultado el 04-08-2023]. Disponible en: https://www.guia-abe.es.
3. del Romero J, García-Pérez JN, Espasa-Soley M. Prevención y tratamiento de las infecciones de transmisión sexual en personas con alto riesgo, incluyendo pacientes infectados por el VIH Enferm Infecc Microbiol Clin. 2019;37(2):117–126.
Guía a seguir en el diagnóstico y tratamiento de la dermatitis atópica
Guía a seguir en el diagnóstico y tratamiento de la dermatitis atópica
Comité editorial de Adolescere
Fecha de recepción: 15-02-2022
Fecha de publicación: 28-02-2022
Adolescere 2022; X (1): 83
Como ya se ha expuesto en el tema correspondiente de este número (páginas 15-27), la dermatitis atópica es un trastorno heterogéneo cuya morfología variable de las lesiones, la distribución, la edad de inicio, la persistencia y los síntomas contribuyen a la carga de la enfermedad.
La dermatitis atópica tiene un impacto muy negativo en la calidad de vida del paciente
La dermatitis atópica tiene un impacto muy negativo en la calidad de vida del paciente. Afecta al aspecto social en la relación con amigos y familia (estigmatización, bromas, bullying), al aspecto emocional y la salud mental (baja autoestima y humor, ansiedad, depresión, desesperación, rechazo, aislamiento), también produce afectación escolar, en el trabajo y en las actividades de ocio (rechazo a mostrar la piel y realizar ejercicio), a la pérdida del sueño (el prurito impide dormir y las consecuencias sobre la salud que ello conlleva) y al gasto económico (por los diferentes tratamientos).
A continuación, se expone la actuación a seguir para el diagnóstico y tratamiento de la dermatitis atópica.
Algoritmo
Guía de escoliosis: escoliosis idiopática del adolescente
Guía de escoliosis: escoliosis idiopática del adolescente
M.L. Rodríguez Rodríguez, P. González Herranz, N. Penelas Abelleira.
Unidad de Cirugía Ortopédica y Traumatología Infantil. Hospital Materno Infantil Teresa Herrera. Complejo Hospitalario Universitario A Coruña (CHUAC). A Coruña.
Fecha de recepción: 22-09-2021
Fecha de publicación: 31-10-2021
Adolescere 2021; IX (3): 68-76
Resumen
|
La escoliosis idiopática constituye la deformidad vertebral más frecuente en la edad pediátrica. Es una alteración vertebral tridimensional estructurada en tres planos (coronal, sagital y axial), definida como una curva lateral mayor de 10° (Cobb), asociada a rotación de tronco. La escoliosis idiopática del adolescente (EIA) es aquella que aparece en pacientes desde los 10 a los 16 años, y representa la forma más frecuente de escoliosis. Es un diagnóstico de exclusión. Su incidencia en este grupo de edad se sitúa entre el 2 y el 4%, siendo más frecuente en mujeres. La historia natural y el riesgo de progresión dependen de varios factores (maduración esquelética, sexo y magnitud de la curva). Las curvas de más de 20° en pacientes esqueléticamente inmaduros presentan un alto riesgo de progresión, mayor en el sexo femenino. Toda curva superior a 20° debería ser valorada por un especialista. El tratamiento de la escoliosis dependerá de la magnitud de la curva y la madurez ósea del paciente. El tratamiento conservador incluye la observación y el uso de ortesis. El tratamiento quirúrgico se reserva para las curvas más severas. Palabras clave: Escoliosis; Ortesis; Adams; Risser; Corsé. |
Abstract
|
Idiopathic scoliosis is the most common vertebral deformity in children. It is a three-dimensional vertebral deformity structured in three planes (coronal, sagittal and axial), defined as a lateral curve greater than 10 ° (Cobb), associated with trunk rotation. Adolescent idiopathic scoliosis (AIS) is that which appears in patients from 10 to 16 years of age, and represents the most frequent form of presentation of scoliosis. Its incidence in this age group is between 2 and 4%, being more frequent in females. The natural course and the risk of progression depend on several factors (skeletal maturation, sex, and magnitude of the curvature). Curves of more than 20 ° in skeletally immature patients present a high risk of progression, which is higher in females. Any curve greater than 20 ° should be evaluated by a specialist. The treatment of scoliosis will depend on the magnitude of the curve and the bone maturity of the patient. Conservative treatment includes observation and the use of orthotics. Surgical treatment is reserved for the most severe curves. Key words: Scoliosis; Orthosis; Adams, Risser; Corset. |
Definición y epidemiología
La escoliosis es una deformidad vertebral tridimensional estructurada en tres planos (coronal, sagital y axial), definida como una curva lateral mayor de 10° (Cobb), asociada a rotación de tronco
La escoliosis es una deformidad vertebral estructurada en los tres planos del espacio (sagital, coronal y axial). Se define como una curva lateral de más de 10° (medida según la técnica de Cobb) en las radiografías postero-anteriores, típicamente asociada a rotación de tronco.
La EIA constituye un diagnóstico de exclusión
La escoliosis idiopática (80%) constituye un diagnóstico de exclusión, después de descartar otras posibles causas (malformaciones congénitas, enfermedades neuromusculares, postraumáticas, síndromes polimalformativos…)(1).
La EIA constituye la deformidad vertebral más frecuente en edad pediátrica
La escoliosis idiopática del adolescente (EIA) es aquella que aparece entre los 10 años de edad y la madurez esquelética. Es la deformidad vertebral más frecuente en edad pediátrica.
Entre el 2% y el 4% de los niños entre 10 y 16 años tienen algún grado de curvatura espinal, aunque solo el 0,2% presenta curvas mayores de 30°.
En las curvas de menos magnitud la prevalencia entre niños y niñas es similar, pero a medida que la severidad de la curva aumenta también la prevalencia en las niñas se incrementa, con una relación 4:1 sobre los varones(2). El patrón de curva más frecuente es torácica derecha.
Clasificación
La EIA presenta por lo menos una curva primaria y una o más curvas secundarias (compensadoras) para intentar alinear la cabeza con el sacro en el plano coronal. La curva primaria es generalmente la más rígida, mientras que la curva secundaria es más flexible. En ocasiones la curva secundaria también es irreductible por lo que se denomina patrón en doble curva. Ambas curvas presentan un lado cóncavo y otro convexo. La curva puede ser derecha o izquierda según la dirección a la que apunte la zona convexa de la curva más estructurada. Las curvas se clasifican también en función de la localización de la vértebra apical de la curva primaria (vértebra más rotada en el plano coronal) y pueden ser(3):
- Cervical: C1-C6
- Cervicotorácica: C7-T1
- Torácica: T2-T12
- Toracolumbar: T12-L1
- Lumbar: L2-L4
- Lumbosacra: L5-S1
En 2001 Lenke desarrolló una nueva clasificación basada en las radiografías en 2 planos y en radiografías dinámicas con inclinación derecha e izquierda (bending test), empleada por los cirujanos como guía para el tratamiento quirúrgico de la escoliosis idiopática del adolescente(4).
Etiología
Actualmente se cree que la escoliosis puede tener un origen multifactorial con genética predisponente
El mecanismo fisiopatológico de la escoliosis continúa siendo desconocido. El factor genético se ha visto implicado en el desarrollo y la progresión de la escoliosis, sin que por el momento se haya determinado cuales son los genes implicados. Se han publicado trabajos que muestran un posible papel de otros factores como los estrógenos, la calmodulina, la melatonina, la vitamina D o la baja densidad mineral ósea. La mayor tasa de progresión de EIA en los pacientes durante el pico de crecimiento puberal parece apoyar otras teorías biomecánicas y de asincronía en el crecimiento neuro-óseo, sin que se disponga de ningún estudio concluyente por el momento. Actualmente se cree que la escoliosis puede tener un origen multifactorial con genética predisponente(5).
Clínica
La EIA se presenta generalmente como una deformidad de la espalda que produce una asimetría de hombros, cintura, o como una prominencia costal, detectada a menudo por el paciente o su familia o bien como un hallazgo casual en una revisión rutinaria.
En ocasiones el motivo de consulta es el dolor de espalda. Un 23% de los pacientes presentan este síntoma al inicio y un 9% lo desarrollan posteriormente. En presencia de dolor es necesario descartar otras posibles causas de escoliosis(6).
Factores de riesgo de progresión de la curva
Los factores que predicen la progresión de la curva son su magnitud en el momento diagnóstico, el patrón y el grado de la madurez esquelética del paciente (edad al diagnóstico, menarquia, crecimiento remanente)
La progresión de la curva dependerá principalmente de los siguientes factores:
- Pico rápido de crecimiento puberal
- Crecimiento remanente (menor edad, estado premenarquia en niñas, Risser <2)
- Patrón de la curva (las curvas dobles progresan más)
- Magnitud de la curva (a mayor magnitud al diagnóstico mayor riesgo de progresión)
- Patrón de curva atípico (torácica izquierda)
- Presencia de cifosis torácica disminuida
Signos de alarma(7)
Aunque la escoliosis es normalmente un proceso benigno, debemos tener en cuenta algunas características que sugieren la existencia de un problema más importante:
- Patrón de curva torácica izquierda: se asocia con más frecuencia a tumores espinales, enfermedades neuromusculares, malformación de Arnold-Chiari o espina bífida oculta
- Aparición de dolor
- Aparición de déficits neurológicos
- Rápida progresión de la curva
Historia natural
Las curvas < de 30° al alcanzar la madurez esquelética se mantienen estables, mientras que aquellas entre 50° y 75°, especialmente las torácicas, son las que más progresan en la edad adulta
La historia natural de la escoliosis varía en función de la etiología y el patrón de la curva.
La EIA tiende a progresar con el crecimiento. Este riesgo de progresión es mayor en los picos de crecimiento rápido como el que se presenta al inicio de la pubertad (de los 11 a los 14 años). La capacidad de progresión dependerá de la magnitud de la curva, de la edad de presentación, del sexo y del grado de madurez esquelética. En general, las curvas menores de 30° al alcanzar la madurez esquelética se mantienen estables, mientras que aquellas entre 50° y 75°, especialmente las curvas torácicas, son las que más progresan en la edad adulta. Mientras Weinstein(8) muestra una tasa de progresión del 68% en la cohorte de Iowa, un metaanálisis realizado en 2018 por Di Felice y cols encuentra una tasa de progresión media del 42%(9).
La afectación de la función pulmonar depende del tamaño de la curva. Un ángulo de Cobb por encima de 50° es un predictor significativo del deterioro de la función pulmonar en la edad adulta(8).
El dolor de espalda en pacientes con EIA no tratada se presenta independientemente del tamaño de la curva. Con respecto a la población general suelen tener con más frecuencia dolor crónico en la edad adulta con episodios de dolor más intensos y prolongados, sin que por ello origine mayor discapacidad funcional en general(8,9).
En cuanto al aspecto cosmético, la mayor parte de los pacientes no se sienten satisfechos con su apariencia física, sin que esto influya significativamente en la edad adulta en el plano laboral o en las relaciones personales y el desempeño de una vida activa(8).
Diagnóstico
La evaluación inicial ha de incluir una detallada historia clínica y un examen físico exhaustivo
La EIA se determina mediante un diagnóstico de exclusión, por lo que es necesario descartar otras causas que pueden causar deformidad vertebral. Los pilares fundamentales para el diagnóstico de EIA son la historia clínica y una detallada exploración física, posteriormente confirmada mediante pruebas de imagen(10).
Historia clínica
Una historia clínica detallada debe recoger los siguientes datos:
- Edad del paciente
- Antecedentes prenatales y perinatales
- Antecedentes familiares de deformidades vertebrales
- Desarrollo psicomotor del paciente
- Grado de maduración sexual del paciente (estadios de Tanner y menarquia)
- Antecedentes de enfermedades o traumatismos previos
- Síntomas asociados y sus características:
- Neurológicos
- Dolor
Exploración física general
Es necesario realizar el examen físico con el paciente descalzo y en ropa interior. Valoraremos al paciente en bipedestación, tanto de frente como por la parte posterior y de perfil. También se valorará la marcha.
- Exploración de piel y sistema musculoesquelético: valorar la presencia de manchas café con leche o nódulos cutáneos (neurofibromatosis), hiperelasticidad (Marfan o Ehlers-Danlos), presencia de áreas pilosas lumbares u hoyuelos (disrafismos).
- Exploración neurológica: presencia de pie cavo o de alteración de los reflejos (especial importancia del reflejo abdominal para descartar patología intraespinal), fuerza y sensibilidad que indiquen una posible patología neurológica.
- Estado de madurez sexual (estadios de Tanner y menarquia en las niñas): valoración del riesgo de progresión de la curva.
- Valoración de postura y discrepancia de longitud de miembros inferiores para descartar curvas adaptativas (escoliosis secundarias). En el caso de que existan es necesario compensar la diferencia o examinar al paciente sentado y reevaluar la postura del raquis. Si la curva se mantiene es indicativo de escoliosis idiopática.
Exploración de la columna
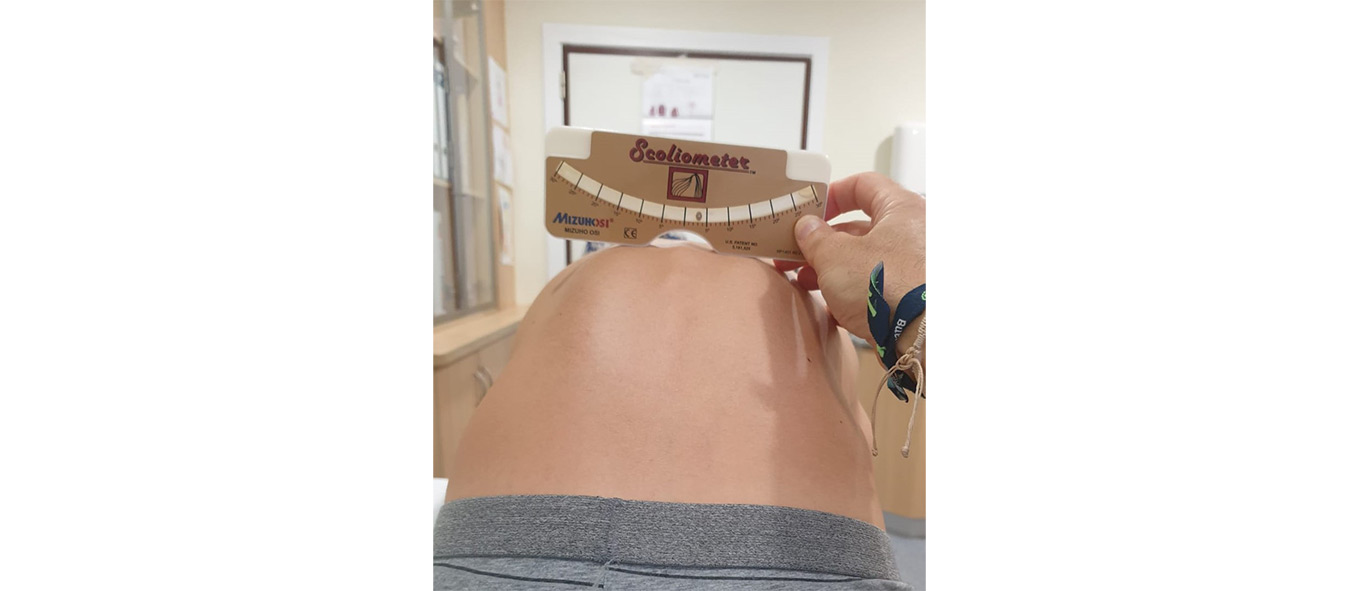
El test de Adams es una maniobra útil para el diagnóstico de escoliosis
Con el paciente de espalda debe evaluarse:
- Nivel de los hombros
- Nivel de las escápulas
- Nivel de la pelvis
- Asimetría de flancos: relación entre la cara interna de los miembros superiores y los lados del tronco
- Signo de la plomada: desde la espinosa de la séptima vértebra cervical la plomada debe de pasar por el pliegue interglúteo si no existe una alteración del balance del tronco
- Maniobra o test de Adams: el paciente debe flexionar el tronco con las piernas en extensión hasta colocarlo paralelo al suelo con la cabeza flexionada y los brazos extendidos y con las palmas de la mano juntas. Esta maniobra determina la presencia de gibas, secundarias a la rotación vertebral. Se considera positivo si la giba está presente. El test será negativo en las curvas no estructuradas (actitud escoliótica). En presencia de dismetría de MMII el test debe realizarse con el paciente en sedestación. La cuantificación de la magnitud de la rotación se realiza mediante un escoliómetro. Cada 5° de rotación equivalen a una angulación de 20° en el plano lateral medido según el método de Cobb (Figura 1)
Con el paciente de frente se valorará:
- La presencia de asimetría torácica
- Simetría mamilar
- Presencia de pectus excavatum o carinatum
Con el paciente de perfil examinaremos:
- La antepulsión de hombros
- Perfil lateral del raquis: la cifosis y la lordosis vertebral
Pruebas de imagen(11)
Radiología simple
No todas las curvas raquídeas requieren la realización de una radiografía
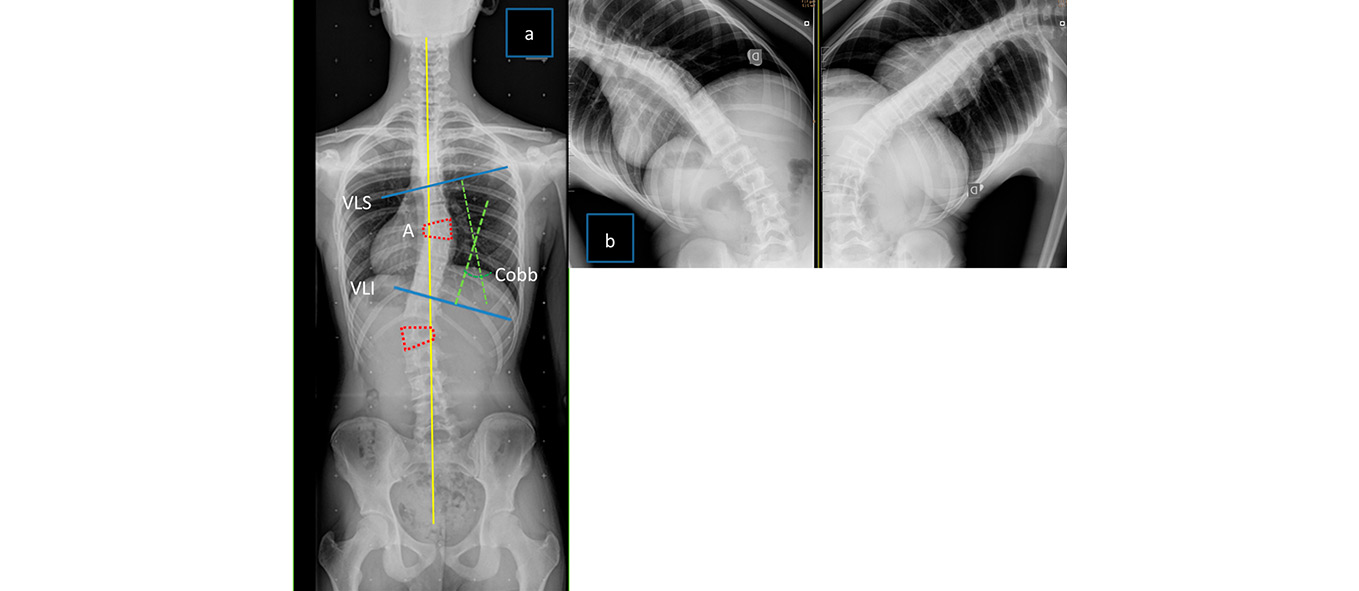
Es la prueba de imagen utilizada habitualmente en el diagnóstico y seguimiento de la EIA. El estudio inicial debe incluir una proyección completa de la columna en 2 proyecciones (posteroanterior y lateral). Ha de visualizarse desde C7 al sacro en la proyección PA, incluyendo ambas crestas ilíacas que permitan valorar el índice de Risser, y desde T1 a sacro en la proyección lateral. Las radiografías (Rx) nos permitirán definir y evaluar la magnitud y la extensión de la curva. En las Rx evaluaremos (Figura 2):
- Identificación de las vértebras límite superior (VLS) e inferior (VLI) de la curva, que son aquellas que presentan sus platillos más inclinados.
- Identificación del ápex (A): vértebra de la curva que se presenta más rotada o trasladada con respecto a la línea media. Es la zona menos flexible.
- Ángulo de Cobb: permite cuantificar la magnitud de la curva en grados. Se mide el ángulo que forma la línea perpendicular a la trazada por el platillo superior de la VLS y la línea perpendicular a la trazada por el platillo inferior de la VLI.
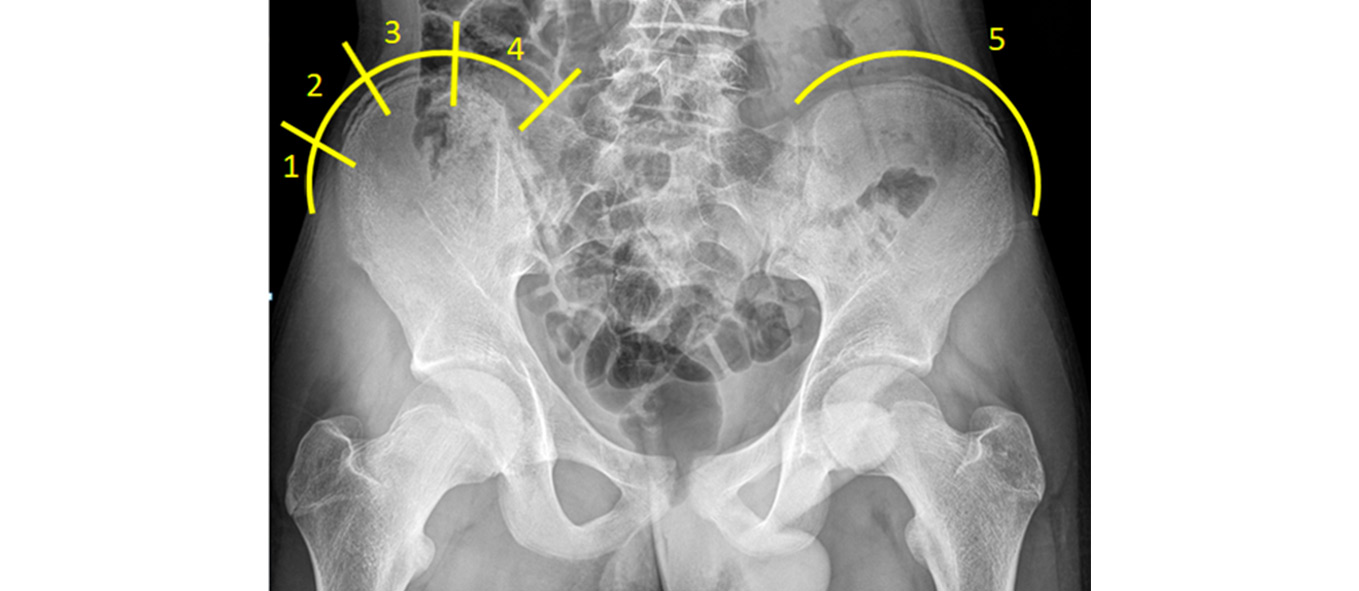
- Determinación de madurez esquelética por el Test de Risser: estado del núcleo secundario de osificación de la cresta ilíaca (Figura 3).
- Valorar el grado de rotación vertebral.
- Determinar el balance sagital en la Rx lateral.
Está demostrado que los estudios radiológicos en escoliosis conlleva un alto índice de exposición a radiación acumulada, con el consecuente aumento del riesgo de sufrir cáncer, especialmente de mama y tiroides y de mortalidad por cáncer de mama
Está ampliamente demostrado que la necesidad de estudios radiológicos en pacientes con escoliosis conlleva un elevado índice de exposición a radiación acumulada, con el consecuente aumento del riesgo de sufrir cáncer, especialmente de mama y tiroides y de mortalidad por cáncer de mama(12). En base a estos hallazgos, a pesar de que no existe un protocolo de seguimiento, se han introducido cambios para tratar de minimizar esta exposición. El más importante es el cambio de proyección de anteroposterior a posteroanterior (PA), lo que reduce de modo importante la radiación de órganos sensibles. Solo en la valoración inicial se solicitarán 2 proyecciones radiológicas. Posteriormente, en general, solo será necesaria la PA. El intervalo entre los estudios radiológicos dependerá de la magnitud de la curva, de la progresión y de la madurez esquelética del paciente. En 2014 la SOSORT (The International Scientific Society on Scoliosis Orthopaedic and Rehabilitation Treatment) publicó un documento de consenso(13) para reducir la exposición de estos pacientes. Para los niños menores de 13 años se recomendaba estudios cada 6 meses. Por encima de esta edad los pacientes con Risser 0 a 3 precisarían estudios anuales, mientras que los pacientes con Risser 4 y 5 repetirían estudios cada 18 meses (Tabla I).
Resonancia magnética nuclear
Se emplea en pocas ocasiones en la EIA. Las indicaciones para realizar estos estudios comprenderían la presencia de dolor, las curvas de patrón atípico (torácica izquierda), una rápida progresión de la curva o la aparición de clínica neurológica o de otros signos de alerta.
Tomografía axial computerizada
No es empleada de rutina en el seguimiento o diagnóstico de la EIA por el alto nivel de radiación.
Se emplea para la planificación preoperatoria o en sospechas de patología oculta.
Cribado de la escoliosis idiopática del adolescente
El cribado sistemático de la escoliosis sigue siendo un tema controvertido
El cribado sistémico de la escoliosis en el adolescente continúa siendo un tema controvertido en la actualidad.
En España el grupo Previnfad (Prevención en la infancia y la adolescencia AEPap/PAPPS) perteneciente a la AEP sugiere no realizar el cribado sistemático(14), al igual que la U. S. Preventive Services Task Force (USPSTF), el National Health Service (NHS) de Reino Unido y la Canadian Task Force on Preventive Health Care (CTFPHC).
Por otro lado la Scoliosis Research Society (SRS), la Pediatric Orthopaedic Society of North America (POSNA), la American Academy of Pediatrics (AAP) y la American Academy of Orthopaedic Surgeons (AAOS) aconsejan realizar un cribado durante los exámenes físicos de rutina a los varones en torno a los 13 o 14 años de edad y en dos ocasiones a las niñas, a los 10 y a los 12 años(2,7).
Tratamiento
El objetivo del tratamiento es evitar la progresión de la curva
El objetivo del tratamiento será detener la progresión de la curva y mantenerla por debajo de los 30º a la madurez esquelética, ya que son estas las curvas, las que pueden progresar en la edad adulta, para evitar las secuelas a largo plazo.
El tratamiento se elegirá en función de la magnitud de la curva, del tipo y la localización, del grado de madurez del paciente, del crecimiento remanente y de factores cosméticos y psicosociales(15).
Hasta la fecha solo dos tratamientos han mostrado su efectividad para evitar la progresión de una curva escoliótica: ortésico y quirúrgico (Tabla II).
Tratamiento conservador
Observación
Se recomienda en aquellas curvas de ≤25° independientemente del grado de madurez esquelética.
Estos pacientes requerirán un seguimiento estrecho para monitorizar la progresión de la curva (aumento >5° de Cobb / 6 meses). Este seguimiento clínico se realizará cada 3 meses en los pacientes con mayor riesgo de progresión (Risser 0 o 1) y cada 6 meses en pacientes más cercanos a la madurez esquelética (Risser ≥3)(15).
Fisioterapia
El tratamiento con corsé se ha mostrado eficaz para detener la progresión de la deformidad
- Ejercicios fisioterapéuticos específicos para la escoliosis (PSSE): incluyen todas las formas de fisioterapia para pacientes ambulatorios con evidencia de tener un efecto sobre la progresión de la escoliosis. Existen diversos métodos de tratamiento que han ido ganando popularidad en los últimos años(16,17).
- A falta de un mayor número de estudios de calidad que aporten un mayor nivel de evidencia, una actualización publicada en 2018 de la guía editada por la SOSORT (The International Scientific Society on Scoliosis Orthopaedic and Rehabilitation Treatment) en 2016 recoge varias recomendaciones con nivel de evidencia I y II con respecto a este tipo de terapia(18), recomendándolos como primer paso para tratar la escoliosis idiopática para prevenir / limitar la progresión de la deformidad y como complemento durante el tratamiento con corsé. Se trata de mejorar la postura y aumentar el cumplimiento del tratamiento ortésico.
- Otros tratamientos como manipulaciones o estimulación eléctrica: no hay evidencia científica que demuestre su beneficio en el tratamiento de la escoliosis.
Ortesis(15,19)
El tratamiento ortésico se recomienda para aquellas curvas entre 25° y 45° con Risser ≤ 2
El objetivo del tratamiento con ortesis es evitar la progresión de la curva raquídea. Se recomienda para aquellas curvas entre 25° y 45° con Risser ≤ 2 con el objetivo de evitar la progresión de la curva, existiendo evidencia científica de su eficacia. Los pacientes deben ser evaluados clínicamente cada 6 meses. El tipo de corsé dependerá de la magnitud y localización de la curva. El tratamiento tiene que continuarse hasta que finalice el pico de crecimiento puberal (Risser 4 o 2 años tras la menarquia en las niñas o Risser 5 en los niños).
Los corsés más empleados son los tipo TLSO (ortesis toraco-lumbo-sacra), como los corsés tipo Boston o Cheneau. Este tipo de ortesis se pueden emplear para curvas dobles o simples con ápex en T7 o inferior. La efectividad de estos corsés es tiempo dependiente. Inicialmente se aconsejaba su uso continuo durante 16 a 23 horas diarias, pudiendo retirarlo para realizar actividades deportivas. En estudios más recientes se ha comprobado que el uso de corsé 16-18 horas diarias consigue beneficios óptimos sobre la progresión de las curvas. Para curvas con ápex por encima de T7 las ortesis TLSO ofrecen un control pobre, siendo necesario el empleo de otro tipo de corsés, como el tipo Milwakee, con extensión cervical.
Otro tipo de ortesis muy empleadas son las de hipercorrección de uso nocturno (Charleston, Providence). Su indicación principal es para curvas moderadas lumbares o toracolumbares, principalmente en aquellos pacientes próximos a la madurez esquelética y con ápex de la curva inferior a T8.
Tratamiento quirúrgico(20)
La cirugía de la escoliosis se reserva para curvas por encima de los 45°
Los objetivos del tratamiento quirúrgico son además de la detención de la progresión, alcanzar la máxima corrección tridimensional, mejorando la apariencia cosmética y equilibrando el tronco así como minimizar las posibles secuelas a largo plazo. Está indicado para curvas por encima de 45° en pacientes inmaduros o por encima de 50° en aquellos con Risser por encima 3. Las técnicas de fusión son las empleadas habitualmente. La fusión puede realizarse por vía anterior, posterior o ambas, dependiendo del tipo y magnitud de la curva. La vía más empleada es la instrumentación posterior. La cirugía presenta una baja tasa de no-unión y otras complicaciones. La SRS estima el riesgo de lesión neurológica por debajo del 1%.
Tablas y figuras
Tabla I. Pruebas de imagen en la EIA
|
RADIOGRAFÍA SIMPLE
|
|
|
RMN |
|
|
TAC |
|
Tabla II. Resumen tratamiento EIA
|
ÁNGULO DE COBB |
TRATAMIENTO |
|
≤ 25° |
OBSERVACIÓN |
|
20 ° con progresión 5° |
CORSÉ |
|
25 ° a 45° |
CORSÉ |
|
≥45° inmaduros |
CIRUGÍA |
|
50° maduros |
CIRUGÍA |
Figura 1. Test de Adams. Medición de giba con escolímetro
Figura 2.
Figura 3. Signo de Risser. Valoración de la madurez esquelética
Bibliografía
- Newton PO, Wenger DR, Yaszay B. Idiopatic scoliosis. En: Stuart L. Weinstein, John M. Flynn. Lovell and Winter’s Pediatric Orthopaedics. 7 ed. Philadelphia: Lippincott Williams and Wilkins; 2014. 629-97.
- Burton MS. Diagnosis and treatment of adolescent idiopathic scoliosis. Pediatr Ann. 2013 ;42(11):224-8.
- Cáceres E, Molina A. Defomidades de la columna vertebral. Escoliosis y cifosis. Generalidades. En: Sociedad Española de Cirugía Ortopédica y Traumatología. Forriol F. Manual de cirugía ortopédica y traumatología. 2ªed. Madrid: Editorial Médica Panamericana; 2010. 645-78.
- Hoashi JS, Cahill PJ, Bennett JT, Samdani AF. Adolescent scoliosis classification and treatment. Neurosurg Clin N Am. 2013 A;24(2):173-83.
- Addai D, Zarkos J, Bowey AJ. Current concepts in the diagnosis and management of adolescent idiopathic scoliosis. Childs Nerv Syst. 2020 ;36(6):1111-19.
- Altaf F, Gibson A, Dannawi Z, Noordeen H. Adolescent idiopathic scoliosis. BMJ. 2013;346-53.
- Horne JP, Flannery R, Usman S. Adolescent idiopathic scoliosis: diagnosis and management. Am Fam Physician. 2014;89(3):193-98.
- Weinstein, SL. The natural history of adolescent idiopathic scoliosis. J Pediatr Orthop. 2019; 39S: 44-46.
- Di Felice F, Zaina F, Donzelli S, Negrini S. The natural history of idiopathic scoliosis during growth: a meta-analysis. Am J Phys Med Rehabil. 2018;97(5):346-56.
- Comité Nacional de Adolescencia SAP; Comité de Diagnóstico por Imágenes SAP; Sociedad Argentina de Ortopedia y Traumatología Infantil; Sociedad Argentina de Patología de la Columna Vertebral (SAPCV); Comité de Diagnóstico por Imágenes; Colaboradores. Consenso de escoliosis idiopática del adolescente [Adolescent idiopathic scoliosis]. Arch Argent Pediatr. 2016 ;114(6):585-94.
- Ng SY, Bettany-Saltikov J. Imaging in the diagnosis and monitoring of children with idiopathic scoliosis. Open Orthop J. 2017;11:1500-20.
- Luan FJ, Wan Y, Mak KC, Ma CJ, Wang HQ. Cancer and mortality risks of patients with scoliosis from radiation exposure: a systematic review and meta-analysis. Eur Spine J. 2020 ;29(12):3123-34.
- Knott P, Pappo E, Cameron M, deMauroy JC, Rivard C, Kotwicki T, et al. SOSORT 2012 consensus paper: reducing x-ray exposure in pediatric patients with scoliosis. Scoliosis 9, 4 (2014).
- Esparza Olcina MJ, García Aguado J, Martínez Rubio A, Mengual Gil JM, Merino Moína M, Pallás Alonso CR et alt. Cribado de la escoliosis idiopática del adolescente. Rev Pediatr Aten Primaria [Internet]. 2015 Jun [citado 2021 Sep 1]; 17(66): e159-e179.
- El-Hawary R, Chukwunyerenwa C. Update on evaluation and treatment of scoliosis. Pediatr Clin North Am. 2014; 61(6):1223-41.
- Fan Y, Ren Q, To MKT, Cheung JPY. Effectiveness of scoliosis-specific exercises for alleviating adolescent idiopathic scoliosis: a systematic review. BMC Musculoskelet Disord. 2020 ;21(1):495.
- Tolo VT, Herring JA. Scoliosis-specific exercises: A state of the Art Review. Spine Deform. 2020;8(2):149-55.
- Negrini S, Donzelli S, Aulisa AG, Czaprowski D, Schreiber S, de Mauroy JC, et al. 2016 SOSORT guidelines: orthopaedic and rehabilitation treatment of idiopathic scoliosis during growth. Scoliosis Spinal Disord. 2018;13:3.
- Gómez JA, Hresko MT, Glotzbecker MP. Nonsurgical management of adolescent idiopathic scoliosis. J Am Acad Orthop Surg. 2016;24(8):555-64.
- Weinstein SL, Dolan LA, Cheng JC, Danielsson A, Morcuende JA. Adolescent idiopathic scoliosis. Lancet. 2008;371(9623):1527-37.
Protocolo – Guía clínica del dolor abdominal funcional
Guía clínica del dolor abdominal funcional
J.M Marugán de Miguelsanz(1,2), C. Alonso Vicente(1), P. Alonso López(1).
(1)Sección de gastroenterología y nutrición pediátrica. Hospital Clínico Universitario de Valladolid.(2)Profesor Titular de Pediatría. Facultad de Medicina de Valladolid.
Fecha de recepción: 11-01-2021
Fecha de publicación: 28-02-2021
Adolescere 2021; IX (1): 76-85
Resumen
|
El dolor abdominal recurrente (DAR) es uno de los motivos de consulta de carácter crónico más frecuente en pediatría. Solo encontramos causa orgánica en alrededor del 10% de los casos, tratándose la mayor parte de las veces de un trastorno funcional. En los nuevos criterios Roma IV se distinguen dentro de este último grupo 4 formas clínicas: dispepsia funcional, intestino irritable, migraña abdominal, y dolor abdominal no especificado. En su estudio inicial con frecuencia se recurre a exámenes sencillos de primer nivel diagnóstico, si bien se puede hablar de DAR funcional sin la realización de exámenes complementarios, con clínica compatible con dolor funcional, exploración física y crecimiento normal, y ausencia de luces rojas o signos de alarma. Se revisa el tratamiento del mismo, no existiendo evidencia de eficacia de ningún tratamiento farmacológico o dietético. Palabras clave: Dolor abdominal recurrente; Dolor abdominal funcional; Niño y adolescente. |
Abstract
|
Recurrent abdominal pain (RAP) is one of the most frequent chronic reasons for consultation in pediatrics. We will only find an organic cause in about 10 % of cases, being the majority a functional disorder. 4 clinical forms are distinguished within the latter group in the new Rome IV criteria: functional dyspepsia, irritable bowel syndrome, abdominal migraine, and functional abdominal pain not otherwise specified. Simple first-level diagnostic tests are often used in the initial study, although it is possible to speak of functional RAP without performing complementary tests if there is a compatible clinical picture, physical examination, normal growth, and absence of red lights. Its treatment is reviewed, and there is no evidence of efficacy of any pharmacological or dietary treatment. Key words: Recurrent abdominal pain; Functional abdominal pain; Child and adolescent. |
Introducción
El dolor abdominal recurrente (DAR) es un problema muy común, y uno de los motivos más frecuentes de consulta por patología crónica en Pediatría. Se estima que puede afectar a un 10% de niños y adolescentes en algún momento de su vida (4-25% según series)(1). Predomina en niñas hasta la pubertad (OR para sexo femenino 1,5)(2), pero después la frecuencia se iguala. Dicho dolor interfiere con las actividades diarias del sujeto, suele provocar pérdida de días de colegio, visitas a urgencias, a veces incluso hospitalizaciones o intervenciones quirúrgicas, e impacto económico(1), y la calidad de vida de estos pacientes suele ser peor que la de la población general3). Además, puede causar significativa ansiedad en padres y cuidadores, que se sienten sobrepasados por el temor a una enfermedad grave, e impotentes por ser incapaces de aliviar o mejorar los síntomas de su hijo.
El dolor abdominal recurrente (DAR) es uno de los motivos más frecuentes de consulta por patología crónica en Pediatría
Aunque como veremos a continuación, en su gran mayoría no entraña gravedad ni existe una causa orgánica subyacente, hay que resaltar la incertidumbre del médico que debe enfrentarse a la consulta reiterada por este motivo, ante la posibilidad de no estar realizando todas las pruebas complementarias necesarias para llegar a un diagnóstico correcto, dada la escasa especificidad clínica habitual del cuadro. Esta revisión trata de hacer comprender mejor esta entidad, para intentar ayudar en su manejo en la práctica clínica diaria.
Concepto
El concepto clásico de DAR descrito por Apley y Naish en 1958, y utilizado durante décadas, exigía la presencia de tres o más episodios de dolor abdominal, suficientemente intensos como para interferir la actividad normal del niño, en un periodo superior a 3 meses4). Se pretendía así diferenciarlo de multitud de cuadros agudos y transitorios causantes de dolor abdominal. Los autores hicieron esta descripción, sin ayuda de test diagnósticos, en una serie de 1000 escolares británicos, de los cuales el 10,8% referían padecer DAR, pensando en una única y bastante homogénea entidad que según ellos representaba un trastorno psicosomático en niños que eran con frecuencia muy nerviosos, exigentes, tímidos, ansiosos, y demasiado concienzudos. Posteriormente, se vio que el DAR no era una entidad única, sino que podía tener una variedad de causas incluyendo patología orgánica y trastornos funcionales.
Por lo tanto, esa definición inicial dio paso a los más consensuados criterios de Roma de trastornos funcionales gastrointestinales, aunque no refiriéndose al concepto global de Apley que comprendía todos los casos de DAR, incluso los orgánicos, sino solo a esa mayoría de formas funcionales del mismo. Los primeros que incluyeron criterios pediátricos fueron los criterios Roma II en 1999, tras la primera edición de los mismos en 1990, solo para adultos.
Los últimos publicados han sido los criterios Roma IV en 20165), valorando la evidencia científica actual, y ante la ausencia de datos científicos, mediante la experiencia clínica y el consenso entre el grupo de expertos. La época en que el diagnóstico de trastornos funcionales digestivos se hacía solo cuando se hubiera excluido una enfermedad orgánica, ha pasado ya, y ahora el clínico puede llevar a cabo un diagnóstico positivo de trastorno funcional sin pruebas que lo apoyen.
Según estos criterios Roma IV, el dolor abdominal funcional se incluye en los trastornos funcionales gastrointestinales en niños mayores de 4 años (niños y adolescentes), y se refiere a aquellos cuadros sin etiología conocida tras una apropiada evaluación, y no explicados por anomalías estructurales o bioquímicas, con una duración de al menos 2 meses, y que interfieran de manera importante en la calidad de vida del niño y su familia.
Según los recientes criterios Roma IV, hablamos de dolor abdominal funcional en aquellos cuadros sin etiología conocida tras una apropiada evaluación, y no explicados por anomalías estructurales o bioquímicas, con una duración de al menos 2 meses, y que interfieran de manera importante en la calidad de vida del niño y su familia
Etiopatogenia
En más del 90% de los casos no seremos capaces de encontrar una causa orgánica para el mismo, si bien situaciones tan frecuentes como el estreñimiento funcional o la intolerancia a la lactosa tardía tipo adulto, están en la base de muchos de estos cuadros sin un diagnóstico preciso de origen orgánico, y su tratamiento en estos casos puede mejorar o hacer desaparecer el cuadro.
Aunque infrecuente, el DAR de causa orgánica puede tener una cantidad innumerable de causas. Sin embargo, con mucha diferencia el más frecuente es el dolor funcional, que supone al menos el 90% de los casos
Aunque infrecuente, el DAR de causa orgánica puede tener una cantidad innumerable de causas, no solo digestivas, sino también urinarias, genitales en niñas y adolescentes, sobre todo durante la pubertad, o incluso motivos generales o sistémicos muy diversos. A título de recordatorio, mostramos a continuación solo algunas de las más frecuentes6):
Gastrointestinales
Hernias, duplicaciones, divertículo de Meckel, reflujo gastroesofágico, esofagitis eosinofílica, gastritis crónica, ulcus, patología biliar, pancreatitis, fibrosis quística, celiaca, enfermedad inflamatoria intestinal crónica, linfadenitis mesentérica, alergia alimentaria, poliposis, estreñimiento, parasitosis, malabsorción de lactosa, bridas.
Urinarias
Litiasis, hipercalciuria, infecciones, hidronefrosis, reflujo vesicoureteral, u otras anomalías urológicas.
Genitales femeninas
Hematocolpos, quiste de ovario, torsión de ovario, vulvovaginitis, anexitis, dismenorrea, tumores.
Generales
Hiperlipemia, hiperparatiroidismo, diabetes, porfirias, drepanocitosis, tuberculosis, brucelosis, fiebre tifoidea, intoxicación crónica por plomo, linfoma, tumor carcinoide, fármacos, enfermedades periódicas, migraña, síndrome de la costilla deslizante, etc.
Sin embargo, con mucha diferencia el más frecuente es el dolor funcional. Su fisiopatología no está ni mucho menos clara. La explicación al dolor y a su mecanismo de producción más aceptado radica en el modelo clásico multifactorial de Levine y Rappaport7). Según esta propuesta, el DAR sería el resultado de la interacción de una serie de factores primarios (Figura 1): predisposición, disfunción o trastorno orgánico por un lado, con determinados estilos y hábitos de vida, temperamento y patrones de respuesta aprendidos, y finalmente la presencia de un ambiente y acontecimientos críticos. Ante esta conjunción de hechos, y ante un mismo factor predisponente, disfunción o causa orgánica, puede ocurrir que un paciente esté asintomático, y otro por el contrario refiera intenso dolor abdominal recurrente.
Posteriormente, Hyams y col. acuñaron el modelo biopsicosocial para el mismo8). La enfermedad surgiría de una combinación de enfermedad orgánica, trastorno funcional, trastorno somatomorfo, una relación alterada entre el paciente y la sociedad, y una particular interpretación de los síntomas y
reacciones familiares.
Se ha especulado finalmente que los niños con DAR podrían tener un probable trastorno de motilidad o bien una hipersensibilidad visceral, con alteraciones en el eje intestino-cerebro y en las relaciones entre el sistema nervioso central y el sistema nervioso autónomo intestinal, posiblemente debidas a las complejas interacciones entre el ambiente y factores hereditarios1,6,9,10). Sin embargo, los estudios en este sentido son de escasa aplicación práctica.
Una proporción de pacientes con DAR funcional desarrollan posteriormente otros trastornos funcionales como el síndrome de intestino irritable o la migraña, sobre todo si hay factores que favorezcan su persistencia, como disfunciones familiares, comorbilidades, o conductas familiares que lo refuercen(11).
Clínica
DAR funcional
Hay una serie de características clínicas generales más propias del dolor funcional. Su presencia apoyará esa posibilidad, frente a un dolor de causa orgánica. Si el dolor es periumbilical, difuso o el niño no describe sus características, si nunca es nocturno, es de duración breve y resolución espontánea, y no tiene relación con la ingesta ni el ejercicio, se incrementan las posibilidades de tener un carácter funcional. Asimismo, en el DAR funcional no suele haber síntomas acompañantes, salvo los vegetativos asociados al dolor, ni afectación del estado general ni nutricional. En el ambiente del niño hay frecuentes factores de estrés ambiental, y suele haber antecedentes familiares de dolor crónico o trastornos funcionales, como el intestino irritable o la migraña.
Sin embargo, también dentro del DAR funcional han tratado de distinguirse diferentes cuadros, con una sintomatología propia. En los trastornos con dolor abdominal funcional (H2) definidos en los criterios Roma IV5), se distingue entre:
-
El dolor funcional tiene unas características propias, aunque dentro del mismo se distinguen hoy 4 tipos: dispepsia funcional, síndrome de intestino irritable, migraña abdominal, y dolor abdominal funcional sin otra etiología especificada
H2 a. Dispepsia funcional
- H2 b. Síndrome de intestino irritable
- H2 c. Migraña abdominal
- H2 d. Dolor abdominal funcional sin otra etiología especificada
Solo en algunas ocasiones conseguiremos recoger en la historia clínica características que nos permitan encuadrar el DAR funcional en uno u otro tipo de los descritos. En la Tabla II podemos ver resumidos sus criterios diagnósticos Roma IV, y las principales características de los mismos:
- Sugerirá una dispepsia funcional, la aparición de síntomas en la parte alta del abdomen, sobre todo en la región epigástrica, sin relación con la deposición, pero sí generalmente con la ingesta.
- El síndrome de intestino irritable se manifestará sobre todo con síntomas más bien en la parte baja del abdomen, y sobre todo con cambios en las heces, o alivio con la deposición, alternancia diarrea/estreñimiento, meteorismo o sensación de evacuación incompleta. Es la forma más común de dolor funcional en el mundo desarrollado, suponiendo en algún caso más del 50% de los casos de DAR12).
- La migraña abdominal es típicamente episódica, con síntomas asociados, y con largos periodos intercríticos normales, aunque no siempre aparece cefalea en los primeros años.
- Finalmente, en muchas ocasiones el niño no nos dará suficiente información sobre el cuadro, y tendremos que encuadrarlo dentro del dolor abdominal funcional no especificado, al no tener criterios suficientes para encuadrarlo en alguno de los otros tres tipos.
Todos ellos exigen la presencia de dolor al menos 4 días al mes, excepto la migraña abdominal.
DAR orgánico. Signos de alarma
Por el contrario, la presencia de “luces rojas” o signos de alarma deberían ponernos más sobre la pista de un dolor de causa orgánica2,6,9). Los signos, de este tipo más importantes quedan resumidos a continuación:
La presencia de “luces rojas” o signos de alarma deberían ponernos más sobre la pista de un dolor de causa orgánica
- Dolor no periumbilical, bien localizado, o irradiado, sobre todo en cuadrantes inferior y superior derechos.
- Dolor o diarrea que le despierta por la noche.
- Pérdida de peso involuntaria, talla estacionada, retraso puberal.
- Síntomas asociados: Anorexia, vómitos persistentes, pirosis, diarrea crónica, sindrome miccional, infecciones urinarias, disfagia, odinofagia, artralgias/artritis.
- Signos asociados y datos de laboratorio: ictericia, fiebre inexplicada, masa abdominal palpable, visceromegalias, lesiones perianales, anemia, VSG alta.
- Hemorragia digestiva: visible, o bien presencia de sangre oculta en heces.
- Antecedentes familiares: Gastritis crónica y ulcus, Helicobacter pylori, enfermedad inflamatoria intestinal crónica, celiaca, litiasis renal, etc.
Hay insuficiente evidencia para establecer que la naturaleza del dolor o la presencia de muchos de estos síntomas asociados, así como la presencia de ansiedad, depresión, problemas conductales o eventos vitales recientes negativos en la familia, o ciertas luces rojas, puedan discriminar entre orgánico y funcional(3,13). Sin embargo, suelen ser de utilidad práctica en la clínica diaria.
No vamos a entrar en describir las características clínicas específicas de muchas causas de dolor abdominal recurrente, que deberían orientarnos hacia una causa orgánica concreta, aunque algunas están ya recogidas entre los signos de alarma mencionados.
Diagnóstico
Como todo estudio en medicina, el análisis del DAR precisará de una cuidadosa historia clínica, y una completa exploración física, con valoración por supuesto del crecimiento y estado nutricional del paciente. En el caso del estreñimiento funcional, sobre todo cuando este no es el principal motivo de consulta pero puede existir una retención fecal crónica, o bien los padres desconocen el hábito intestinal del niño, el tacto rectal será preceptivo y nos ayudará a comprobar la presencia constante de heces en la ampolla rectal. Este hallazgo debe animarnos a su tratamiento, para comprobar si la regularización del hábito intestinal provoca la mejoría o incluso desaparición del dolor.
El análisis del DAR precisará de una cuidadosa historia clínica, y una completa exploración física, con valoración del crecimiento y estado nutricional del paciente
En cuanto a las exploraciones complementarias en el DAR, su número podría ser interminable si no lo dirigimos adecuadamente, debido a las innumerables, aunque infrecuentes, causas de DAR de posible causa orgánica.
Primer nivel de estudio del DAR
Para facilitar el manejo del cuadro, se ha establecido clásicamente un primer nivel de estudio del DAR, cuando no hay un diagnóstico claro en la primera evaluación, con una serie de técnicas básicas que puedan ayudar en su manejo. No existe evidencia alguna de su utilidad en ausencia de signos de alarma, y no son imprescindibles en la mayoría de casos de DAR funcional, pero se recurre a ellas con frecuencia ante la reiteración de consultas. En ocasiones su realización tranquiliza al médico que los realiza y alivia la ansiedad de la propia familia, y no son especialmente cruentas ni costosas. Sin ánimo de ser dogmático, para los padres suele ser más sencillo entender que pueda tratarse de un trastorno funcional cuando según ellos ya le han realizado “las pruebas” a su hijo. Recurrir a la segunda opinión de un profesional con más experiencia en la materia ante casos de mala evolución, suele tener un efecto similar.
Debería incluirse en este nivel una analítica básica de sangre (hemograma, VSG y bioquímica completa) y de orina, y unos parásitos en heces (Tabla I). Seguramente debamos introducir también la serología de enfermedad celiaca, por su elevada prevalencia (1% de la población), y porque además en tres cuartas partes de los casos la celiaca se manifiesta con formas oligosintomáticas, como puede ser el DAR. Finalmente, podemos llevar a cabo una ecografía abdominal, que, aunque tiene un escaso rendimiento diagnóstico (hallazgos en el 10% en niños con signos sugerentes de organicidad, versus 1% en el resto)14), es una técnica incruenta y frecuentemente realizada en este primer nivel de estudio.
En los últimos años el estudio de parásitos en heces ha quedado reducido en algunos laboratorios de microbiología, a la determinación por técnicas rápidas de dos de los patógenos más relevantes en nuestro medio desde el punto de vista terapeútico, ambos protozoos, Crypstosporidium spp. y Giardia lamblia, generalmente por inmunocromatografía. Hay que tener en cuenta a la hora de poder descartar completamente una causa parasitaria, que la técnica microscópica clásica de huevos, quistes y parásitos, con o sin concentración de la muestra, no suele realizarse de rutina en esos centros, perdiendo muchas veces una información importante sobre helmintos y otros protozoos, posibles causantes de DAR.
No tan aceptadas en este primer nivel de estudio del DAR, podemos situar también otras pruebas sencillas y fácilmente a nuestro alcance, como el índice calcio/creatinina en micción aislada, para descartar una hipercalciuria idiopática, o la determinación de sangre oculta en heces, ya que un positivo en esta última podría ser una señal de alarma en la valoración de estos pacientes. Antiguamente esta última técnica era farragosa por su preparación y por el elevado número de falsos positivos, pero los test inmunoquímicos actuales no precisan de una preparación ni de una dieta especial previa, y en general es suficiente con recoger una sola muestra.
Finalmente, un test clínico de supresión de lactosa puede ayudar a descartar la frecuente existencia de una intolerancia a la lactosa forma genética tardía o tipo adulto (1 de cada 5-6 adultos en nuestro medio), conduciendo en ese caso a la resolución de los síntomas. Con la pérdida progresiva de la actividad lactasa, la sintomatología suele comenzar después de la primera infancia, cuando la ingesta de lactosa empieza a ser superior a su decreciente capacidad de digestión. Posteriormente debería llevarnos a comprobar su carácter primario o secundario (no olvidar que la malabsorción de lactosa es un hecho constante y secundario a la patología de la mucosa intestinal, como la observada en la enfermedad celiaca, la enfermedad inflamatoria intestinal crónica, parasitosis, enteropatía autoinmune, o atrofia intestinal en la malnutrición crónica, entre otras situaciones). También deberemos comprobar entonces si tiene un carácter frecuentemente transitorio tras una enteropatía aguda, en el contexto de un síndrome postenteritis, probando su reintroducción pasadas al menos 2-4 semanas.
Los test incruentos para el diagnóstico de infección por Helicobacter pylori (antígeno en heces o test del aliento) no están indicados en el dolor abdominal recurrente de apariencia funcional, sin otros signos de alarma, al no aceptarse en la edad pediátrica la estrategia “test and treat” utilizada en el adulto. El tratamiento erradicador en niños con dolor abdominal solo está indicado ante la presencia de patología demostrada. Son muy pocos los casos en que la erradicación del Helicobacter pylori conduce a la resolución del dolor, y las resistencias son crecientes con la antibioterapia indiscriminada, especialmente a claritromicina y metronidazol. Por ello, en caso de signos o síntomas de alarma, el diagnóstico precisará una endoscopia digestiva alta, con comprobación no solo de su presencia y sensibilidad a antibióticos, sino de la existencia o no de patología concreta que pueda justificar el cuadro (gastritis, duodenitis crónica o ulcus péptico). El objetivo de la investigación será por lo tanto identificar la causa de los síntomas, más que la existencia o no de infección por H. pylori15).
Tampoco incluiríamos en este nivel de estudio, pruebas también sencillas, asequibles, y frecuentemente utilizadas, pero de escasa utilidad en este cuadro, como la realización de una calprotectina fecal, solo útil ante una posibilidad real de enfermedad inflamatoria intestinal crónica, el coprocultivo y el urocultivo.
Segundo nivel de estudio del DAR
Ante pruebas básicas o de primer nivel alteradas, clínica no típica de DAR funcional, o presencia de signos de alarma, tendremos que recurrir a otras técnicas complementarias en función de los hallazgos clínicos. La relación de exploraciones que podemos realizar para llegar a un diagnóstico puede ser interminable. A título de ejemplo mencionamos solo algunas, que probablemente deban llevarse a cabo en un segundo nivel asistencial, tras derivación al gastroenterólogo:
- Test de H2 espirado tras sobrecarga oral de azúcares
- Técnicas radiológicas digestivas o renales, o de medicina nuclear
- pH-metría esofágica
- Endoscopia digestiva alta y/o baja
- Pruebas alérgicas (alimentos)
- Niveles de plomo en sangre
- Catecolaminas y porfirinas en sangre y orina
- EEG
- Mantoux
- Test del sudor
- Laparoscopia exploradora
- Consulta especializada: Gastroenterología, Psiquiatría infantil
En una niña durante el desarrollo puberal, ante un dolor localizado en el punto anexial correspondiente, será preciso descartar también una causa ovárica, precisando un examen ginecológico y ecográfico.
Finalmente, ante un dolor persistente en FID, tras un episodio de sospecha inicial de apendicitis aguda no confirmada ni intervenida, sin otros síntomas asociados y negatividad de otros exámenes, una laparoscopia exploradora permite identificar con frecuencia causas apendiculares o periapendiculares para el dolor (sobre todo adherencias fibrosas, pero también cuerpos extraños, parásitos, pequeños tumores benignos, etc.), y la apendicectomía y liberación de posibles adherencias resuelven en muchas ocasiones el cuadro.
Sin embargo, en ausencia de luces rojas no suele haber necesidad de extensas pruebas complementarias(11).
En síntomas sugerentes de dispepsia funcional, el diagnóstico diferencial de patología orgánica con manifestaciones similares, debería incluir básicamente la patología digestiva alta más frecuente: enfermedad por reflujo gastroesofágico, esofagitis eosinofílica (sobre todo en alérgicos), gastritis crónica, úlcera péptica, enfermedad hepatobiliar, patología pancreática, etc.
En cambio, ante síntomas de dolor asociado a alteraciones en las heces o ritmo de las deposiciones, el síndrome de intestino irritable tendrá sobre todo que diferenciarse de la enfermedad inflamatoria intestinal crónica, de la celiaca, o del estreñimiento simple funcional.
La intolerancia a la lactosa no tiene en muchas ocasiones una clínica específica, debiendo estar presente en la sospecha diagnóstica ante cualquier tipo de dolor abdominal de apariencia funcional, sin repercusión nutricional.
Finalmente, según los criterios Roma IV de trastornos gastrointestinales funcionales en la infancia, podemos realizar un diagnóstico “positivo” de dolor abdominal funcional, incluso sin pruebas complementarias especiales ni complejas, si se dan las siguientes circunstancias:
Sin embargo, podemos realizar un diagnóstico “positivo” de dolor abdominal funcional, sin pruebas complementarias complejas, si se dan las siguientes circunstancias: historia clínica compatible, exploración física, crecimiento y desarrollo normales, exámenes complementarios de primer nivel normales, y ausencia de luces rojas o signos de alarma
- Historia clínica compatible
- Exploración física, crecimiento y desarrollo normales
- Exámenes complementarios de primer nivel normales
- Ausencia de luces rojas o signos de alarma
Tratamiento del dolor abdominal funcional
Una vez establecido el diagnóstico de DA funcional, su manejo también requiere unas pautas concretas, que bien aplicadas suelen conducir a la mejoría del cuadro.
En primer lugar, hay que tranquilizar a la familia y explicar el proceso diagnóstico, sobre todo desde una visión multifactorial o biopsicosocial. Es clave conseguir que los padres y el niño acepten la naturaleza funcional del dolor. Hay que hacerles ver que el cuadro no es amenazante para la vida, no existe una enfermedad subyacente severa, y que en dos tercios de los casos mejorará.
No es preciso establecer un diagnóstico en la primera consulta. El médico debe estar disponible para futuros contactos. Debemos pautar revisiones periódicas para reevaluar el caso, confirmar el diagnóstico y vigilar la aparición de posibles signos de alarma, que nos lleven a emprender nuevos estudios.
Las causas orgánicas graves antes o después se expresarán clínicamente.
Se debe evitar el etiquetado de “psicológico”, mejor utilizar el término “dolor abdominal funcional”.
Es importante explicar a la familia que el dolor no es simulado sino real
Debemos evitar el etiquetado de “psicológico”. Es mejor utilizar el término “dolor abdominal funcional”. Es importante hacer ver a la familia que el dolor no es simulado sino real, y que el niño ha tenido y seguramente tiene dolor la mayor parte de las ocasiones que lo manifiesta.
Es importante modificar los factores de estrés, su estilo de vida y las conductas que desencadenan el dolor o que refuerzan el comportamiento doloroso. Por otra parte, hay que fomentar las habilidades que aumentan la resiliencia o entereza para asumir y afrontar la realidad. La excesiva vigilancia parental para los síntomas puede empeorar el dolor.
Un punto clave es establecer un régimen de vida familiar y escolar normal. Debemos evitar el absentismo escolar prolongado, imponiendo una vuelta gradual al colegio, más que una vuelta brusca a un horario normal.
Se deben evitar los tratamientos farmacológicos, generalmente ineficaces y que sin embargo pueden reforzar el cuadro. Se han probado especialmente distintos antiespasmódicos, con resultados dispares, y la heterogeneidad de los estudios existentes no permite sacar conclusiones al respecto. La falta de evidencia de efectividad para cualquier droga sugiere que hay poca justificación para guiar decisiones de tratamiento, salvo su uso en ensayos clínicos1,16,17). Solo hay mínima evidencia de mejoría con probióticos, sobre todo en el intestino irritable, y únicamente a corto plazo, aunque es insuficiente para aconsejar una cepa determinada en cualquier guía de práctica clínica, y la evidencia es limitada sobre el mantenimiento de esa mejoría varios meses tras el tratamiento1,2,3,12,18).
Pero la mejor evidencia de eficacia viene dada por terapias psicológicas. Así, y también a corto plazo, han demostrado eficacia la terapia congnitivo-conductal, técnicas de distracción, y la hipnoterapia2,11,19).
No hay evidencia de eficacia en el tratamiento para distintos fármacos y modificaciones dietéticas, salvo en algún caso para terapias psicológicas
En general hay que evitar cambios dietéticos20). No se ha demostrado la eficacia de una modificación de la fibra dietética, salvo que coexista estreñimiento2). La alergia alimentaria como causa de DAR, y la sensibilidad al gluten no celiaca, son entidades infrecuentes en niños. Una dieta pobre en FODMAPS (Fermentable Oligo-saccharides, Di-saccharides, Mono-saccharides And Polyols), puede jugar un papel en el desencadenamiento del dolor en algunos pacientes con intestino irritable12), y se ha utilizado en los últimos años en distintos trastornos funcionales digestivos. En teoría una dieta baja en FODMAPS reduce la cantidad de carbohidratos de cadena corta dietéticos que podrían inducir producción de gas, distensión de intestino grueso, meteorismo y dolor abdominal11). No hay experiencia suficiente aún con estas dietas en niños9). Únicamente algunos enfermos con una ingesta excesiva de sorbitol y fructosa líquida, especialmente en alimentos manufacturados, se pueden beneficiar de una importante reducción de los mismos.
En todo caso, debemos valorar con cautela la respuesta positiva a cualquier tratamiento. El efecto placebo es muy frecuente en sintomatología digestiva11).
Finalmente, podemos hacer un uso apropiado de segundas opiniones, y valorar una interconsulta a gastroenterología pediátrica, donde se suele reafirmar su carácter funcional, favoreciendo la mejoría del cuadro, o bien en casos concretos, a psiquiatría infantil.
Tablas y figuras
Tabla I. Pruebas a valorar en el 1º nivel de estudio del DAR de causa no aclarada
|
Tabla II. Trastornos con dolor abdominal funcional. Roma IV
|
Dispepsia funcional (DF) |
Síndrome de intestino irritable (SII) |
Migraña abdominal (MA) |
DA funcional no especificado |
|
|
Al menos 2 episodios de:
|
|
Figura 1. Modelo multifactorial de DAR funcional de Levine y Rappaport(7)
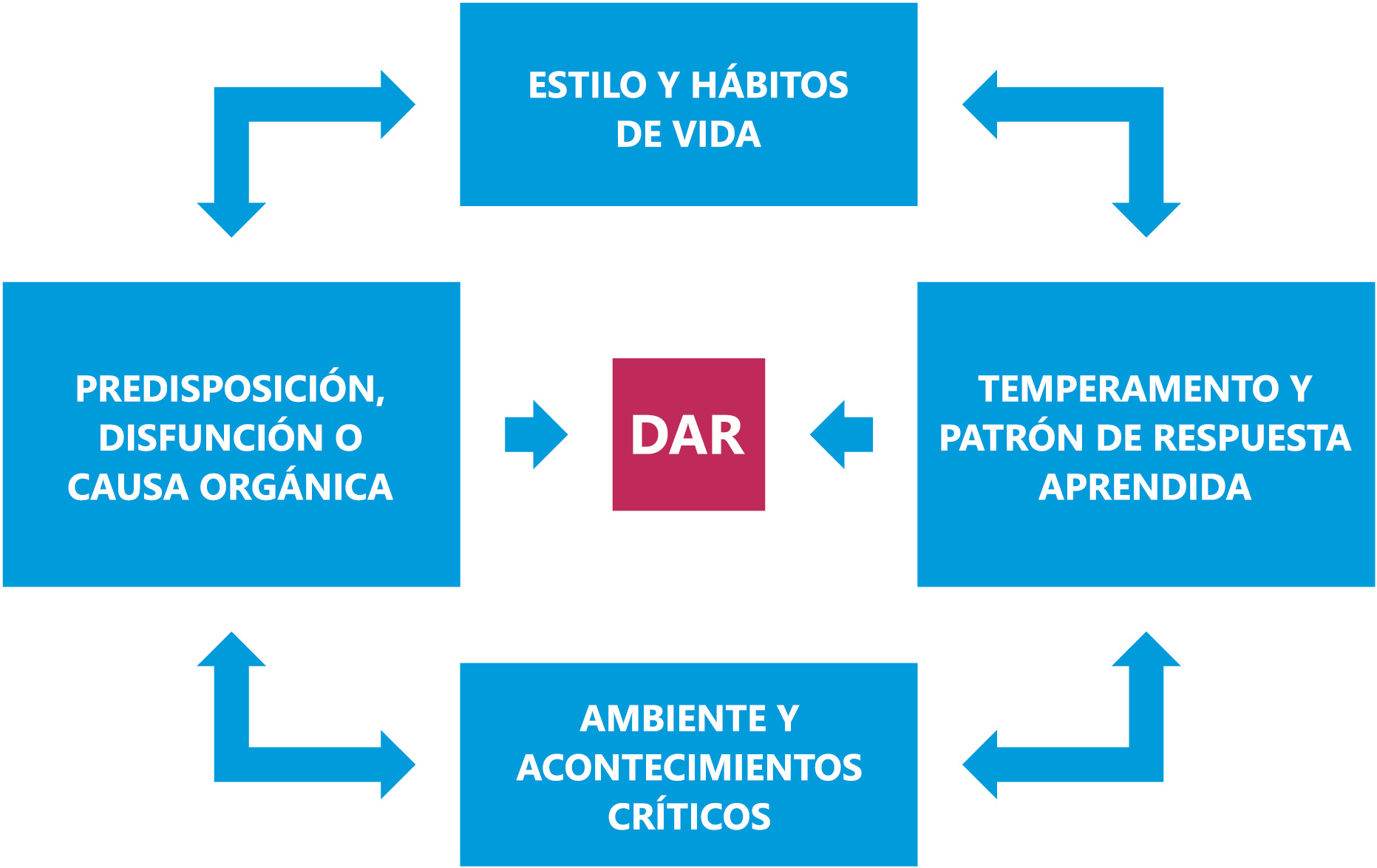
Bibliografía
- Abbott RA, Martin AE, Newlove-Delgado TV, Bethel A, Whear RS, Thompson-Coon J, et al. Recurrent Abdominal Pain in Children: Summary Evidence From 3 Systematic Reviews of Treatment Effectiveness. J Pediatr Gastroenterol Nutr. 2018; 67(1): 23-33.
- Andrews ET, Beattie RM, Tighe MP. Functional abdominal pain: what clinicians need to know. Arch Dis Child. 2020; 105(10): 938-44.
- Di Lorenzo C, Colletti RB, Lehmann HP, Boyle JT, Gerson WT, Hyams JS, et al. AAP Subcommittee; NASPGHAN Committee on Chronic Abdominal Pain. Chronic Abdominal Pain In Children: a Technical Report of the American Academy of Pediatrics and the North American Society for Pediatric Gastroenterology, Hepatology and Nutrition. J Pediatr Gastroenterol Nutr. 2005; 40(3): 249-61.
- Apley J, Naish N. Recurrent abdominal pains: a field survey of 1.000 school children. Arch Dis Child. 1958; 33(168): 165-70.
- Hyams JS, Di Lorenzo C, Saps M, Shulman RJ, Staiano AM, van Tilburg M. Childhood Functional Gastrointestinal Disorders: Child/Adolescent. Gastroenterology. 2016; 150: 1456-68.
- McFerron BA, Waseem S. Chronic Recurrent Abdominal Pain. Pediatrics in Review 2012; 33 (11): 509-17.
- Levine MD, Rappaport LA. Recurrent abdominal pain in school children: the loneliness of the long-distance physician. Pediatr Clin North Am. 1984; 31(5): 969–91.
- Hyams JS, Hyman PE. Recurrent abdominal pain and the biopsychosocial model of medical practice. J Pediatr. 1998; 133: 473-8.
- Brown LK, Beattie RM, Tighe MP. Practical management of functional abdominal pain in children. Arch Dis Child. 2016; 101(7): 677-83.
- Sandhu BK, Paul SP. Irritable bowel syndrome in children: pathogenesis, diagnosis and evidence-based treatment. World J Gastroenterol. 2014; 20(20): 6013-23.
- Gómez-Suárez R. Difficulties in the Diagnosis and Management of Functional or Recurrent Abdominal Pain in Children. Pediatr Ann. 2016; 45(11): e388-e393.
- El-Matary W, Spray C, Sandhu B. Irritable bowel syndrome: the commonest cause of recurrent abdominal pain in children. Eur J Pediatr. 2004; 163: 584–8.
- Gijsbers CF, Benninga MA, Schweizer JJ, Kneepkens CM, Vergouwe Y, Büller HA. Validation of the Rome III criteria and alarm symptoms for recurrent abdominal pain in children. J Pediatr Gastroenterol Nutr. 2014; 58(6): 779-85.
- Reust CE, Williams A. Recurrent Abdominal Pain in Children. Am Fam Physician. 2018; 97(12): 785-93.
- Jones NL, Koletzko S, Goodman K, Bontems P, Cadranel S, Casswall T, et al. on behalf of ESPGHAN, NASPGHAN. Joint ESPGHAN/NASPGHAN guidelines for the Management of Helicobacter pylori in Children and Adolescents (Update 2016). J Pediatr Gastroenterol Nutr. 2017; 64: 991–1003.
- Martin AE, Newlove-Delgado TV, Abbott RA, Bethel A, Thompson-Coon J, Whear R, Logan S. Pharmacological interventions for recurrent abdominal pain in childhood. Cochrane Database Syst Rev. 2017; 3(3):CD010973.
- Brusaferro A, Farinelli E, Zenzeri L, Cozzali R, Esposito S. The Management of Paediatric Functional Abdominal Pain Disorders: Latest Evidence. Paediatr Drugs. 2018; 20(3): 235-247.
- Newlove-Delgado T, Abbott RZ, Martin AE. Probiotics for Children with Recurrent Abdominal Pain. JAMA Pediatr. 2019; 173(2): 183-184.
- Fisher E, Law E, Dudeney J, Eccleston C, Palermo TM. Psychological therapies (remotely delivered) for the management of chronic and recurrent pain in children and adolescents. Cochrane Database Syst Rev. 2019; 4(4):CD011118.
- Newlove-Delgado TV, Martin AE, Abbott RA, Bethel A, Thompson-Coon J, Whear R, Logan S. Dietary interventions for recurrent abdominal pain in childhood. Cochrane Database Syst Rev. 2017 Mar 23;3(3):CD010972.
Bibliografía recomendada
- Abbott RA, Martin AE, Newlove-Delgado TV, Bethel A, Whear RS, Thompson-Coon J, et al. Recurrent Abdominal Pain in Children: Summary Evidence From 3 Systematic Reviews of Treatment Effectiveness. J Pediatr Gastroenterol Nutr. 2018; 67(1): 23-33. Actualización de la evidencia disponible sobre la eficacia de diversas medidas terapéuticas en el DAR en niños.
- Brusaferro A, Farinelli E, Zenzeri L, Cozzali R, Esposito S. The Management of Paediatric Functional Abdominal Pain Disorders: Latest Evidence. Paediatr Drugs. 2018; 20(3): 235-247. Revisión de la evidencia del tratamiento del dolor abdominal funcional.
- Sandhu BK, Paul SP. Irritable bowel syndrome in children: pathogenesis, diagnosis and evidence-based treatment. World J Gastroenterol. 2014; 20(20): 6013-23. Interesante revisión de todos los aspectos del dolor funcional.
- Brown LK, Beattie RM, Tighe MP. Practical management of functional abdominal pain in children. Arch Dis Child. 2016; 101(7): 677-83. Guía práctica de manejo del dolor abdominal funcional en niños.
Guía-protocolo de actuación ante adicciones sin sustancia en adolescentes
Guía-protocolo de actuación ante adicciones sin sustancia en adolescentes
L. Rodríguez Molinero
Doctor en Medicina. Pediatra Acreditado en Medicina de la Adolescencia por la AEP.
Fecha de recepción: 09-07-2020
Fecha de publicación: 31-07-2020
Adolescere 2020; VIII (1): 54.e1-54.e5
Resumen
|
Las sociedades industriales y del consumo se proponen organizarnos la vida. Solo tenemos que escoger, lo demás todo son facilidades. El ocio y tiempo libre es una etapa ideal para elegir nuestros deseos más placenteros. La trampa está en nuestro estilo de vida, nuestra formación moral y en la estructura de nuestro cerebro. El placer es nuestro refuerzo positivo más potente. Nos permite repetir lo que nos gusta, sin darnos cuenta que nos puede modificar el pensamiento y la conducta. Incluso nos puede ayudar a crear una adicción. Los adolescentes son la población más vulnerable por su inmadurez neurológica y moral. En esta guía se pretende ayudar a los profesionales que tratan a adolescentes cómo descubrir a los que se están iniciando en conductas problemáticas que pueden afectar a su desarrollo personal, laboral y familiar. Se hace hincapié en la importancia de mantener una relación afectiva que sea capaz de informar sobre los peligros de algunos hábitos e intentar modificar su conducta. Esta relación se consigue a través de la Historia Clínica, sin duda el arma más potente para cambiar formas de ser y estar de muchos adolescentes. Palabras clave: Adolescencia; Conductas adictivas; Ludopatía. |
Abstract
|
Industrial and consumer societies aim to organize our lives. We simply have to choose; the rest is all easiness. Leisure and free time are an ideal setting to select our most pleasant wishes. The trap is in our lifestyle, our moral training and the structure of our brain. Pleasure is our most powerful positive reinforcement. It allows us to repeat what we like, without realizing that it can modify our thinking and behavior. It can even help us create an addiction. Adolescents are the most vulnerable population due to their neurological and moral immaturity. This guide aims to help professionals who treat adolescents in order to discover those who are initiating problematic behaviors that can affect their personal, work and family development. Maintaining an affective relationship, capable enough to inform about the dangers of some habits and to try to modify such behavior, is emphasized. This relationship is achieved through the medical history, which is, without a doubt, the most powerful instrument to modify the behavior of many adolescents. Key words: Adolescence; Addictive behaviors; Compulsive gambling. |
Introducción
El ser humano tiene tendencia a disfrutar de todo cuanto le rodea. Las sociedades industriales y de consumo bien lo saben, y utilizan el mercado y la industria de la publicidad para dar satisfacción a esa inclinación. Los adolescentes son el objetivo diana más indefenso entre toda la población. Si tuviéramos que definir dos características de nuestros adolescentes, diríamos libertad y placer.
Ambos forman parte de los alicientes más potentes, hasta el extremo de que, según Javier Elzo, los símbolos definidores de la adolescencia son “el dinero, la fiesta, el condón y la moda” (La Voz de los adolescentes, Elzo, 2008).
El ser humano tiene tendencia a disfrutar de todo cuanto le rodea. Las sociedades industriales y de consumo bien lo saben, y utilizan el mercado y la industria de la publicidad para dar satisfacción a esa inclinación
En este número se han tratado algunas de las diferentes adicciones sin sustancia (ASS) que afectan a los adolescentes (quizás las más importantes y frecuentes). Existen otras muchas conductas problemáticas hedonistas capaces de crear adicción, porque nuestra sociedad nos ofrece cada días más posibilidades de disfrute, y nosotros somos cada vez más receptivos a ellas, de las que hacemos uso, abuso y adicciones.
La ludopatía es la única ASS que está contemplada en el DSM 5(1) y en la CIE 11. Las demás conductas problemáticas están pendientes de que estudios proporcionen evidencias suficientes como para ser catalogadas como patológicas. Los redactores del DSM5 en su sección III ya lo advierten, y dejan a investigaciones posteriores la posibilidad de nuevas categorías o dimensiones.
La ludopatía es la única ASS que está contemplada en el DSM 5 y en la CIE 11. Las demás conductas problemáticas están pendientes de que estudios proporcionen evidencias suficientes como para ser catalogadas como patológicas
Ya se advierte en el editorial: no se trata de “patologizar” la vida, sino de ayudar a entender la relación del adolescente con su mundo, sobre todo cuando éste le hace ser esclavo de su dependencia, y perder oportunidades de desarrollo, progreso y realización personal. Los abusos, los malos usos, y no digamos las dependencias y adicciones hacen sufrir. Y cuando esto sucede, ocasiona alguna alteración que, o bien individualmente, o bien colectivamente, obliga a terceros a intervenir en beneficio de la salud-felicidad colectiva.
Se han descrito en este número de ADOLESCERE varias ASS (al juego, las nuevas tecnologías, las compras, el trabajo…). La sociedad nos apremia cada vez más para buscar aspectos preventivos. Si las adicciones son un problema de salud pública por su magnitud, su trascendencia y su fragilidad, nuestra actitud debe ser proactiva. Nos interesa adelantarnos a lo que pueda suceder.
En adicciones, la Historia Clínica (HC), es decir, la relación con el adolescente, es la mejor forma de prevención primaria. Pero también lo es en promoción y en educación para la salud. El diálogo del médico y el adolescente se constituye como una ocasión para detectar formas de pensar, de sentir y de actuar. Por tanto, los encuentros clínicos dirigidos y estructurados son la mejor forma de conocer los estilos de vida relacionados con las ASS(2,3,4,5).
En la historia clínica (HC) se descubren los problemas y las necesidades de salud de los pacientes, y se ponen a prueba los conocimientos y las habilidades clínicas, éticas y jurídicas del médico. La propia entrevista genera efectos curativos, porque crea un vínculo afectivo y emocional que genera sentimientos reconfortantes, estimulantes y positivos.
En la historia clínica se descubren los problemas y las necesidades de salud de los pacientes, y se ponen a prueba los conocimientos y las habilidades clínicas, éticas y jurídicas del médico
Aunque estemos en la era de la tecnología, la relación del médico y el paciente -médico-enfermo de Laín Entralgo, y que nosotros cambiamos por relación médico-adolescente (RMA)- es decisiva al abordar la detección precoz de ASS(6). Es el momento de detectar el componente emocional del ser humano en situación de necesidad. Las respuestas a nuestras preguntas o las quejas que nos pueden aportar forman parte de la RMA.
Entre el contenido de la RMA aparecen datos neutros, pero también muchos que serán íntimos y secretos, que darán lugar a situaciones tensas, y que están relacionados con los afectos más privados de su alma. Aquí seguramente está la base de su ASS. En este momento, la entrevista adquiere su máxima importancia y valor terapéutico. La confidencialidad es la clave para descubrir cuáles son los dramas personales que hacen sufrir al adolescente. El profesional tiene que poner en práctica todas sus habilidades en plenitud. La entrevista se convierte en un conjunto de actitudes y técnicas, fruto de un aprendizaje autocrítico del profesional, de modo que el buen entrevistador no «nace», sino que se «hace».
Entre el contenido de la relación médico-adolescente aparecen datos neutros, pero también muchos que serán íntimos y secretos, que darán lugar a situaciones tensas, y que están relacionados con los afectos más privados de su alma
La RMA está relacionada con los cambios biosociológicos y culturales, las modas, los ámbitos de trabajo, etc. Society for Adolescent Medicine recomienda que siempre se tengan en cuenta las siguientes cualidades: disponibilidad, visibilidad, calidad, confidencialidad, satisfacción, flexibilidad y coordinación. Y lo que se pretende es facilitar la capacitación y la comprensión de los problemas del adolescente, y responsabilizarle en su curación.
En ocasiones podemos pensar que los adolescentes no necesitan nada, que tienen de todo y de sobra, y que es nuestro paternalismo de adultos lo que nos induce a actuar de esa manera. Pues bien, esto no es así y la experiencia indica que en un 20% necesitan ayuda, orientación, estímulo y adaptación a una familia, un sistema y una sociedad compleja, no siempre justa y cada vez más sofisticada y exigente.
El respeto a la autonomía del adolescente es un principio elemental en la relación con él. Se trata de darle información y capacitación para que, sin hacerle perder su autonomía, tome responsablemente sus decisiones.
El respeto a la autonomía del adolescente es un principio elemental en la relación con él. Se trata de darle información y capacitación para que, sin hacerle perder su autonomía, tome responsablemente sus decisiones
La confianza genera confidencialidad y ésta exige mantener la discreción y el secreto de lo que conocemos. Sin esto no habrá eficiencia clínica. El secreto médico es un derecho de los pacientes, y está contemplado en las leyes. Su transgresión puede ocasionar problemas con la Justicia.
Algunos adolescentes no son pacientes cómodos, y menos en el campo de las adicciones
Algunos adolescentes no son pacientes cómodos, y menos en el campo de las adicciones. Los profesionales lo sabemos, pero es precisamente en esa ocasión cuando se nos exigen todas las habilidades para conocer sus motivos, sobre todo motivos internos, que han sido los motores de sus actos.
Prevención primaria en ASS
¿Qué hacer? ¿Cuándo preocuparse?
Todos los datos que obtenemos durante la RMA, constan en la HC. Es el documento donde constan los datos administrativos y clínicos más relevantes, y nos sirven para seguir la evolución, tanto por nosotros como por otros colegas, en caso de nuestra ausencia. Pero también es un instrumento de estudio e investigación. La HC debe ser custodiada para garantizar el secreto profesional y la confidencialidad. La HC es un documento oficial protegido por la ley.
El pediatra, sobre todo el de Atención Primaria, es un profesional que vigila la salud del niño desde que nace. Conoce la familia, el estilo de crianza, las preocupaciones y el cumplimiento de las demandas en salud de los hijos. El pediatra está en una situación privilegiada para observar los signos de alarma, aquellas situaciones proclives a ASS(7): cuando existen alteraciones repetidas de las normas de convivencia familiar, cuando suceden riesgos añadidos con grave deterioro de la actividad escolar, cuando el adolescente se siente incapaz de prescindir de la conducta problema, o cuando pone en peligro el funcionamiento del núcleo familiar o social. Si a lo largo de un año el pediatra observara cualquiera de estos rasgos sería el momento de intervenir informando y orientando a los padres. Incluso podría aconsejar el pediatra una consulta con servicios especializados, si el problema no se pudiera atender desde nuestra consulta (ver Algoritmo). Por otro lado, hay rasgos definidos en los diferentes capítulos sobre la personalidad adictiva (impulsividad, timidez y déficit de habilidades sociales…), o estilos educativos familiares, tanto permisivos como sobreprotectores, o familias con comportamientos adictivos (alcoholismo, juego patológico, abuso de nuevas tecnologías…), o una dinámica familiar caracterizada por el individualismo y el solipsismo, donde la convivencia es fría, poco comunicativa, y cada uno “va a lo suyo”.
El pediatra, sobre todo el de Atención Primaria, es un profesional que vigila la salud del niño desde que nace. Conoce la familia, el estilo de crianza, las preocupaciones y el cumplimiento de las demandas en salud de los hijos
Las ASS están muy ligadas al ocio y al tiempo libre. En cualquier entrevista clínica con adolescentes, tiene que haber un momento para interesarse por lo que sucede durante esta parte de su vida. Es la ocasión para preguntar por el uso de las nuevas tecnologías de la imagen, los videojuegos o los juegos de apuestas, las compras, el dinero disponible, el deporte… así como otras obsesiones, compulsiones o hábitos.
Las adicciones sin sustancia están muy ligadas al ocio y al tiempo libre. En cualquier entrevista clínica con adolescentes, tiene que haber un momento para interesarse por lo que sucede durante esta parte de su vida
En las conductas problemáticas adictivas, con frecuencia el adolescente no es consciente de su dependencia, o a las preguntas responde con la sensación subjetiva de no tener dependencia (…“yo controlo”, …”lo dejo cuando quiera”, …”esto no me puede”). En una palabra: suelen negar su problema, y por tanto no basta con aceptar la respuesta como cierta, ni siquiera las de los propios padres, que no suelen ser conscientes de la gravedad de la situación. Hay que ir mas allá y sopesar los testimonios indirectos, o de profesores y tutores.
Preguntas clave:
Entre las preguntas claves a realizar al adolescente están: ¿Cuál es el problema?, ¿quiénes son los que reconocen el problema?, ¿cómo afronta el problema el adolescente? y ¿cómo reacciona la familia, la escuela o la sociedad ante ese problema?
¿Cuál es el problema?, ¿quiénes son los que reconocen el problema?, ¿cómo afronta el problema el adolescente? y ¿cómo reacciona la familia, la escuela o la sociedad ante ese problema?
Cuando se sospechen ASS, se puede recurrir a cuestionarios validados que acentuarán y evaluarán psicométricamente los detalles de las conductas problemáticas. En este número de ADOLESCERE se detalla qué cuestionario utilizar en los diferentes temas relacionados con ASS (ver anexo I).
Tablas y figuras
Algoritmo de adicciones sin sustancia (ASS)
Anexo I. Cuestionarios de evaluación de conductas problemáticas
|
Conducta problemática |
Tipo de Cuestionario |
Referencia |
|
Internet y |
EUPI a |
Rial A, Gómez P, Isorna M, Araujo M, Varela J. PIUS-a: problematic internet use in adolescents. Development and psychometric validation. Adicciones, 2015. 27 (1): 47-63. |
|
Test IAT Kimberly Young |
Test de adicción a Internet (IAT) https://equipojeremias.files.wordpress.com/2015/05/test-adiccic3b3n-a-internet-iat.pdf. |
|
|
IGDS9 SF |
Beranuy M, Machimbarrena JM, Vega-Osés MA, Carbonell X, Griffiths MD, Pontes HM, González-Cabrera J. Spanish validation of the Internet Gaming Disorder Scale-Short Form (IGDS9-SF): prevalence (Kimberly Young) and relationship with online gambling and quality of life. Int. J. Environ. Res. Public Health. 2020. 17, 1562. https://doi.org/10.3390/ijerph17051562. |
|
|
Juego |
South Oaks Gambling Screen-Revised for Adolescents (SOGS-RA) |
Becoña E. Pathological gambling in Spanish children and adolescents: an emerging problem. Psychol Rep. 1997. [En línea] Consultado el 8 de junio 2020; 81: 275-287. Disponible en: https://europepmc.org/article/med/9293217. |
|
Canadian Adolescent Gambling Inventory (CAGI) |
Jiménez-Murcia S, Granero R, Stinchfield R, Tremblay J, del Pino-Gutiérrez A, Moragas L, et al. A Spanish Validation of the Canadian Adolescent Gambling Inventory (CAGI). Front Psychol [En línea]. 7 de febrero de 2017. Consultado el 8 de junio 2020; 8. |
|
|
Game Addiction Scale for Adolescents (GASA) |
Lloret D, Morell R, Marzo JC, Tirado S. Validación española de la Escala de Adicción a Videojuegos para Adolescentes (GASA). Atención Primaria [En línea]. Junio de 2018. Consultado el 20 de mayo de 2020; 50(6): 350-8. Disponible en: https://linkinghub.elsevier.com/retrieve/pii/S0212656716303948. |
|
|
Compra |
Cuestionario de |
de la Gándara Martín JJ, de Dios Franco A, Cerezo Rodríguez P, Redondo Martínez AL. Shopping disorder and the abnormal use of attire. Actas Luso Esp Neurol Psiquiatr Cienc Afines. 1990;18(4):258–65. |
|
Compulsive Buying Scale 1992 |
Faber RJ, O’Guinn TC. A Clinical Screener for Compulsive Buying [Internet]. Vol. 19, Journal of Consumer Research. Oxford University Press; [cited 2020 May 11]. p. 459–69. Available from: https://www.jstor.org/stable/2489402. |
|
|
Online Shopping Addiction Scale (OSA) 2017 |
Zhao H, Tian W, Xin T. The development and validation of the online shopping addiction scale. Front Psychol. 2017 May 16;8(MAY). |
|
|
Comida |
Yale Food Addiction Scale for Children |
Santos M, Cadieux A, Ward WL. Assessing Pediatric Food Addiction: Tools for the Clinician. Clin Pediatr (Phila). 1 de enero de 2018;57(1):103-5. |
|
Ejercicio Físico |
Cuestionario de Ejercicio Obligatorio (OEQ) |
Márquez S. La adicción al ejercicio: un trastorno emergente de la conducta. Nutr Hosp. 1 de junio de 2015;(6):2384-91fa. |
|
Cuestionario de |
Ogden J, Veale D, Summers Z. The development and validation of the Exercise Dependence Questionnaire. Addict Res 1997; 5: 343-356. |
|
|
Escala de Dependencia del Ejercicio (EDS) |
Hausenblas HA, Downs DS. How much is too much? The development and validation of the Exercise Addiction scale. Psychol Health 2002; 17: 387-404. |
|
|
Inventario de Adicción al Ejercicio (EAI) |
Simón-Grima J, Estrada-Marcen N, Montero Marin J. Adicción al ejercicio medida a través del Exercise Addiction Inventory (EAI) y salud en deportistas habituales. Una revisión sistemática y meta-análisis Adicciones vol 31, nº 3. 2019. |
|
|
Estudio-Trabajo |
Work Addiction Risk Test (WART) (Robinson, 1996) |
Griffiths M, Demetrovics Z., Atroszko P. Ten myths about work addiction. J. Behav. Adicc. Febrero 2018. 7(4).pp 845-857. |
Bibliografía
1.- Asociación Americana de Psiquiatría. Trastornos relacionados con sustancias y trastornos adictivos. En: Manual diagnóstico y estadístico de los trastornos mentales (DSM-5). Barcelona: Masson; 2014. p. 481-591.
2.- Rodríguez Molinero L. ¿Cómo atender al adolescente? ADOLESCERE. Volumen I. No 2. Mayo 2013. [En línea] Consultado el 25 de junio 2020. Disponible en: https://www.adolescenciasema.org/ficheros/REVISTA%20ADOLESCERE/vol1num2-2013/15-21.pdf.
3.- Rodríguez Molinero L. ADOLESCERE • Volumen IV • Enero-Febrero 2016 • No 1. [En línea] Consultado el 29 de junio 2020. Disponible en: https://www.adolescenciasema.org/ficheros/REVISTA%20ADOLESCERE/vol4num1-2016/17_atencion_al_adolescente.pdf.
4.- Rodríguez Molinero L. Habilidades en comunicación con adolescentes. FAPap. 2012. Vol 5, nº2. [En línea] Consultado el 26 de junio 2020. Disponible en: https://fapap.es/articulo/199/habilidades-en-comunicacion-con-adolescentes.
5.- Rodríguez Molinero L. y Montalvo Jääskeläinen F. La atención al adolescente y los aspectos legales. [En línea] Consultado el 26 de junio 2020. Disponible en: https://www.elsevier.es/es-revista-anales-pediatria-continuada-51-articulo-la-atencion-al-adolescente-los-S1696281814701854.
6.- Laín Entralgo P. La relación Médico-Enfermo. Revista de Occidente. 1964. [En línea] Consultado el 25 de junio 2020. Disponible en: http://www.cervantesvirtual.com/obra/la-relacion-medico-enfermo-historia-y-teoria/.
7.- López Sánchez F. Adolescencia. Necesidades y problemas. Implicaciones para la intervención. ADOLESCERE • Volumen III • Mayo 2015 • No 2.
Protocolo – Guía de actuación ante los trastornos de la conducta alimentaria en la adolescencia en Atención Primaria
Guía de actuación ante los trastornos de la conducta alimentaria en la adolescencia en Atención Primaria
P.M. Ruiz Lázaro (MD, Ph D).
Jefe de Sección de Psiquiatría Infanto-Juvenil. HCU Lozano Blesa de Zaragoza. Profesor asociado medico de Psiquiatría. Universidad de Zaragoza. I+CS. Coordinador ZARIMA y ZARIMA-Prevención. UTCA Hospital Clínico Universitario Lozano Blesa. Zaragoza.
Fecha de recepción: 25 de febrero 2020
Fecha de publicación: 28 de febrero 2020
Adolescere 2020; VIII (1): 64.e1-64.e7
Resumen
|
Los trastornos de la conducta alimentaria (TCA) en los adolescentes son trastornos mentales graves que pueden causar importante repercusión en la salud física, el desarrollo y la función psicosocial y pueden tardar en ser detectados meses o años. Sin un conocimiento específico de los TCA, puede haber problemas en su detección temprana con retraso en el tiempo de su diagnóstico y tratamiento, con potencial influencia en su evolución. Este artículo revisa la valoración y tratamiento de los TCA en primaria con un enfoque apropiado multidisciplinar de cuidado. Mediante una revisión sistemática se desarrolla una guía práctica/protocolo de valoración y tratamiento con foco en las intervenciones en adolescentes con trastornos alimentarios en atención primaria para facilitar las opciones de tratamiento con una lista de recomendaciones de derivación. Esta guía práctica puede ayudar a los clínicos a lograr una mejor detección temprana (prevención secundaria) y usar instrumentos de criba (p.ej. SCOFF) para la detección de los TCA y criterios de derivación y gravedad. Palabras clave: Trastornos de conducta alimentaria; Atención primaria; Adolescentes; Guía práctica. |
Abstract
|
Adolescent eating disorders (ED) are serious mental health disorders that cause impairment in physical health, development and psychosocial function and can remain undetected for months or years. Without specific knowledge of ED, they can evade early detection, delaying time to diagnosis and treatment and potentially influencing the outcome. This article reviews the assessment and treatment of ED in the primary care setting with appropriate and multidisciplinary approach in its care. Following a systematic review, we developed an assessment and treatment guideline/protocol focused on interventions for adolescents with eating disorders in primary care to facilitate treatment decisions with a list of recommendations for referrals. This practical guideline can facilitate early detection of ED in primary care (secondary prevention) by using screening instruments (i.e. the SCOFF) and severity level and referral criteria. Key words: Eating disorders; Primary care; Adolescents; Clinical practice guideline. |
Introducción
Los trastornos de la conducta alimentaria en conjunto representan la tercera enfermedad de larga evolución o crónica más frecuente entre la población de pacientes adolescentes
Los trastornos de la conducta alimentaria (TCA) en conjunto representan la tercera enfermedad de larga evolución o crónica más frecuente entre la población de pacientes adolescentes.
Tres tipos de TCA anorexia nerviosa (AN), bulimia nerviosa (BN) y TCA no especificado (TCANE) se encuentran entre los tres diagnósticos psiquiátricos más comunes entre las mujeres adolescentes(1).
Adolescentes y jóvenes, especialmente del género femenino tienen significativamente más riesgo de presentar un TCA(2).
Los grupos de riesgo lo son por edad (adolescencia), género o sexo (mujeres) o por la participación en actividades de riesgo, bien como ocio o profesionalmente (gimnastas, atletas, modelos, bailarines, patinadores, deportistas de élite)(3).
El retraso en el diagnóstico e identificación parece conllevar una mayor morbilidad y peor pronóstico(1).
Hay un retraso en la búsqueda de tratamiento o tiempo de enfermedad sin tratar. El GAP en TCA más importante identificado tiene relación tanto con la detección en Atención Primaria como en la derivación a Salud mental(4). Pueden tardar en ser detectados meses o años(5).
La media de tiempo transcurrido entre el inicio de los síntomas y la solicitud o petición de ayuda se estima en alrededor de un año para la anorexia nerviosa (AN) y de cuatro años para la bulimia nerviosa (BN).
Dentro de los factores de mal pronóstico se encuentran, un inicio de tratamiento más tardío y una mayor gravedad de síntomas en el momento del diagnóstico (un peso más bajo para la AN y mayor intensidad de atracones y conductas compensatorias de purga en la BN).
La investigación muestra resultados significativamente mejores para las personas que son identificadas y tratadas temprano y que se evita la evolución a formas crónicas.
A pesar de ello no existen muchos estudios que hayan evaluado la detección y diagnóstico de los TCA en Atención Primaria (AP).
Por diferentes razones:
- Entrenamiento inadecuado: en las fases iniciales los síntomas pueden ser subsindrómicos y difíciles de identificar si no se es un experto en TCA. Hay problemas para la detección en los modelos categoriales para considerar algunos comportamientos variables de la normalidad o ya cuadros clínicos. Y hay cambios en las clasificaciones diagnósticas que perfilan dichos cuadros.
- Estigma, escasa conciencia o sensibilidad de los profesionales ante estos problemas. Falsas convicciones acerca de la naturaleza y el tratamiento de los trastornos mentales.
- La falta de tiempo real por la gran presión asistencial en AP que impide profundizar en la atención integral de los pacientes y en la realización de actividades preventivas.
- La baja asistencia de los adolescentes a las consultas de AP y su falta de “conciencia de enfermedad”.
Es clave identificar a las personas con alto riesgo de desarrollar un TCA, para poder establecer estrategias de tratamiento adecuadas en las etapas tempranas del trastorno
Es clave identificar a las personas con alto riesgo de desarrollar un TCA, para poder establecer estrategias de tratamiento adecuadas en las etapas tempranas del trastorno. Lógicamente, para conseguir dicho objetivo se hace imprescindible la intervención de los médicos y pediatras de AP en la detección de los síntomas y signos de alarma.
Por tanto, debemos dotar al médico de familia y pediatra de AP de instrumentos de criba validados pero sencillos. Y de formación y entrenamiento específico que facilite el reconocimiento y manejo de los TCA en adolescentes, dirigido a mejorar las competencias de los profesionales de AP.
El médico de familia y el pediatra deberían responsabilizarse de la evaluación e intervención inicial de los afectados de TCA que acuden a AP(6).
El unificar criterios en la detección, derivación, diagnóstico y tratamiento permite conocer la epidemiología y mejorar la eficacia, eficiencia y efectividad en la atención a los TCA(7).
Población diana, a quién va dirigido el protocolo
Médicos, pediatras y personal de enfermería de Atención Primaria.
Objetivos
- Conseguir reducir el GAP, el periodo de tiempo sin tratamiento.
- Atender de forma eficaz a pacientes adolescentes con TCA de corta evolución.
- Formar en la detección temprana y adecuada de posibles casos de TCA a los médicos y pediatras de AP.
Detección
La guía australiana(8) señala una serie de signos de alarma conductuales, físicos y psicológicos, para la detección e intervención temprana. Algunas señales de advertencia pueden ser difíciles de detectar, porque el afectado:
- puede sentirse avergonzado, culpable y angustiado por su comportamiento alimentario o de ejercicio que mantiene en secreto
- puede ocultar activamente su comportamiento alimentario y de ejercicio
- puede negar tener un problema
- puede serle difícil pedir ayuda a su entorno, familiares y amigos
El objetivo inicial es proporcionar apoyo a la persona para que se sienta lo suficientemente segura y protegida para buscar tratamiento o para encontrar a alguien en quien pueda confiar para hablar abiertamente, como un miembro de la familia, un amigo, un maestro o un compañero de trabajo.
Si la persona reacciona negativamente, es importante no tomar su reacción personalmente. Evita discutir o ser polémico y no expreses decepción o conmoción. Resiste la tentación de responder con enojo, ya que esto puede agravar la situación. No le hables con dureza. En su lugar, estate dispuesto a repetir sus preocupaciones. Asegúrale que pese a no estar de acuerdo contigo, tu apoyo sigue y puede volver a hablar contigo en el futuro si así lo desea.
La detección de formas subclínicas es muy importante en la AP, como parte del tratamiento interdisciplinar que incluye profesionales de la salud mental y de nutrición.
Signos y síntomas de detección de TCA
Hay que conocer los signos y síntomas de derivación a Unidad de TCA especializada: pérdida de peso con I.M.C.<16 Kg/m2 (o equivalente en percentil), pérdida ponderal que no remite o acelerada de más de 1 kg semanal, comorbilidad psiquiátrica, E.C.G. anormal, deficiencia de potasio, magnesio o fósforo, baja albúmina sérica…
- Restricción alimentaria sin control médico: saltarse comidas, disminuir las raciones, evitar alimentos “que engordan”, comer sólo alimentos “light” o “diet”.
- Adelgazamiento.
- Cambios en hábitos alimentarios: prolongar el tiempo para realizar comidas, rituales: marear los alimentos, jugar con ellos, quitarles la grasa…
- Síntomas y signos físicos de malnutrición: alopecia, sensación de frialdad, mareos, alteraciones menstruales.
- Atracones.
- Vómitos autoprovocados.
- Empleo de laxantes.
- Ejercicio físico con exageración.
- Preocupación excesiva por la gordura; no se ve cómo es, se ve gordo/a (dismorfofobia).
- Irritabilidad, inestabilidad emocional.
Signos y síntomas de derivación de TCA a Unidad de TCA especializada
- Pérdida de peso con I.M.C. < 16 Kg/m2 (o equivalente según tablas percentiladas). Haber sufrido una importante pérdida de peso (igual o superior al 10%-25% del peso) no justificada médicamente por ninguna enfermedad física, con el fin de realizar un diagnóstico diferencial.
- Pérdida ponderal que no remite.
- Pérdida ponderal acelerada de más de 1 kg por semana.
- Amenorrea de más de 3 meses en relación con el TCA.
- Presencia de episodios bulímicos regulares, es decir, conductas de atracón alimentario y/o conductas purgativas persistentes (vómitos autoinducidos, abuso de laxantes y uso de diuréticos).
- Comorbilidad psiquiátrica: ansiedad, depresión, obsesividad, trastorno de personalidad.
- E.C.G. anormal con QTc mayor de 450 ms, ritmo anormal o disritmia ventricular.
- Deficiencia de potasio, magnesio o fósforo.
- Baja albúmina sérica.
- Temperatura menor de 36º.
- Azotemia.
- Tratamiento ambulatorio sin éxito tras tres meses de activo tratamiento en A.P.(7).
Criterios de gravedad
Los criterios de derivación de la AP a la hospitalización urgente (Servicio de Urgencias de hospital general) para recibir tratamiento médico urgente son los siguientes:
Los criterios de gravedad de derivación de la AP a Urgencias son: pérdida de peso >50% en los últimos meses, disminución de potasio <3 mEq/l o sodio (<130 ó >145), arritmia grave o trastorno de la conducción, negativa absoluta a comer o beber, sintomatología depresiva, con riesgo de autolisis, conductas autolesivas importantes…
- Pérdida de peso >50% en los últimos meses (30% en los últimos 3 meses).
- Alteraciones de la consciencia.
- Convulsiones.
- Deshidratación.
- Alteraciones hepáticas o renales severas.
- Pancreatitis.
- Disminución de potasio <3 mEq/l o sodio (<130 o >145).
- Arritmia grave o trastorno de la conducción.
- Bradicardia de <40 bpm.
- Otros trastornos ECG.
- Síncopes o hipotensión con TAS <70 mm Hg.
- HDA: hematemesis, rectorragias.
- Dilatación gástrica aguda.
Los criterios de derivación de la AP a valoración psiquiátrica urgente (Servicio de Psiquiatría de un hospital) son los siguientes:
- Negativa absoluta a comer o beber.
- Sintomatología depresiva, con riesgo de autolisis.
- Conductas autolesivas importantes.
Criterios para ingreso hospitalario de TCA
- Pérdida ponderal grave: IMC < 15 en mayores de 14 años, pérdida de peso > 20-25%.
- Alteraciones hidroelectrolíticas: hipokaliemia < 3 mEq/L, hiponatremia < 125 mEq/L.
- Alteraciones hemodinámicas graves: bradicardia < 40 p.m., arritmias.
- Otras complicaciones médicas graves.
- Abuso incontrolado de laxantes/diuréticos, descontrol atracones/vómitos.
- Crisis familiar grave, alteraciones del comportamiento, conflictividad notable.
- Comorbilidad psiquiátrica grave (depresión, ideación autolítica, tóxicos, personalidad).
- Fracaso reiterado del tratamiento ambulatorio especializado(7).
Actuación ante un paciente con sospecha de TCA
Población con alto riesgo de presentar un TCA:
- Adolescentes con IMC bajo en comparación con los valores de referencia según edad.
- Los pacientes que consultan por problemas de peso que no tiene sobrepeso.
- Mujeres con trastornos menstruales o amenorrea.
- Pacientes con síntomas gastrointestinales, con signos físicos de inanición o vómitos repetidos sin explicación somática clara.
- Niños con retraso o estancamiento en el crecimiento.
- Practicantes de deportes de riesgo para padecer un TCA (atletismo, bailarinas, gimnasia rítmica, natación sincronizada, etc. )
Ante la sospecha de un posible caso se aconseja la utilización de instrumentos de criba.
The Eating Attitudes Test, EAT-26, y el Eating Disorders Inventory (EDI) son los cuestionarios de detección más utilizados, pero hay muchos otros, Short Evaluation of Eating Disorders (SEED), SCOFF Questionnaire y otros muchos.
Se aconseja pasar el Cuestionario SCOFF (Sick, Control, One, Fat, Food questionnaire)(9).
El SCOFF es un instrumento de cribado o criba de TCA que consta sólo de 5 preguntas dicotómicas (Si/No) que valoran la pérdida de control sobre la ingesta, las purgas e insatisfacción corporal permitiendo su aplicación en la atención primaria. El rango de puntuación oscila de 0 a 5 puntos (No=0 y Sí=1), una puntuación total de 2 o más puntos identifica personas de riesgo de TCA (sensibilidad AN: 100%; BN:100%; especificidad para AN y para BN:85 y 80% respectivamente; tasa de falsos positivos 7,3% para AN y 8% para BN). Dispone de la versión española adaptada y validada en nuestro medio(10), para la detección temprana de TCA en AP.
Ante la sospecha de un posible caso se aconseja el SCOFF, que dispone de versión española adaptada y validada en nuestro medio, útil para la criba y detección temprana de TCA en AP
Versión española de la encuesta SCOFF(10)
Nombre:
Sexo:
Edad:
- ¿Tiene la sensación de estar enfermo/a porque siente el estómago tan lleno que le resulta incómodo?
SÍ NO
- ¿Está preocupado porque siente que tiene que controlar cuánto come? SÍ NO
- ¿Ha perdido recientemente más de 6 kg en un período de tres meses? SÍ NO
- ¿Cree que está gordo/a aunque otros digan que está demasiado/a delgado/a? SÍ NO
- ¿Diría que la comida domina su vida? SÍ NO
Manejo del caso
En la AN, el peso y el IMC o Quetelet no son los únicos indicadores de riesgo físico siendo recomendable la realización de una anamnesis y exploración física exhaustiva, así como la realización de pruebas complementarias para establecer un correcto diagnóstico etiológico (ver criterios de gravedad y pruebas médicas del protocolo clínico).
Debido a la baja frecuencia de visitas de los adolescentes, se recomienda aprovechar cualquier oportunidad (visita programada, cualquier consulta por problemas menores como infecciones respiratorias, traumatismos, acné, etc.) para ofrecer una atención integral, con detección temprana de hábitos de riesgo o trastornos ya establecidos (prevención secundaria).
Al entrevistar a un adolescente con sospecha de TCA es importante considerar la probable falta de conciencia de enfermedad, negación del trastorno y la escasa motivación de cambio
Al entrevistar a un paciente adolescente con sospecha de TCA es importante considerar que una de sus características es la falta de conciencia de enfermedad, la tendencia a la negación del trastorno y la escasa motivación de cambio, siendo esta más acusada cuanto menor es la evolución del trastorno.
Para el diagnóstico, en las fases iniciales los adolescentes pueden no presentar todos los criterios diagnósticos según las clasificaciones internacionales en vigor (CIE-10 y DSM 5), pero es relevante disminuir el tiempo sin tratamiento
A la hora de hacer el diagnóstico, se debe tener en cuenta que en las fases iniciales los pacientes adolescentes pueden no presentar todos los síntomas necesarios para cumplir criterios diagnósticos según las clasificaciones internacionales actualmente en vigor (como IMC < 17.5 o distorsión de la imagen corporal), pero sus síntomas les pueden generar alteraciones conductuales o de funcionamiento significativas (ver criterios diagnósticos CIE-10 y DSM-5).
Protocolo diagnóstico
Pruebas médicas
- Medidas antropométricas talla y peso, cálculo del I.M.C o Quetelet (Kg/m2).
- Electrolitos y minerales en suero: bicarbonato, calcio, sodio, potasio, fósforo y zinc.
- Hemograma.
- Ácido fólico, B12, ferritina, fosfatasa alcalina, aspartato transaminasa (AST), creatinfosfokinasa.
- (CPK), creatinina, TSH.
- Electrocardiograma.
- Densitometría ósea, TAC cerebral, composición corporal por bioimpedancia eléctrica.
Exploración psicopatológica
- SCOFF.
- Eating Attitudes Test (EAT-26).
- Eating Disorder Inventory (EDI-III).
- Test de Bulimia de Edimburgo (BITE).
- Cuestionario de influencias sobre el modelo estético corporal (CIMEC).
- Dibujo de figura humana (autorretrato, modelo ideal).
Tablas y figuras
Algoritmo. Circuito de atención a TCA adolescente
Fuente: Unidad de Trastornos de la Conducta Alimentaria. Servicio de Psiquiatría Hospital Universitario Marqués de Valdecilla).
Bibliografía
1. Blanco MA. Detección precoz en población adolescente y adulto joven. En: Morandé G, Graell M, Blanco A, eds. Trastornos de la conducta alimentaria y obesidad. Un enfoque integral. Madrid: Editorial Médica Panamericana, 2014. pp. 105-113.
2. Ruiz-Lázaro PM. Prevención de los trastornos de la conducta alimentaria y obesidad. En: Ruiz-Lázaro PM, Velilla M, González E, coordinadores. Buenas prácticas en prevención de trastornos de la conducta alimentaria. Madrid: ediciones Pirámide, 2017. pp. 25-53.
3. Ruiz-Lázaro PM. Prevención de los trastornos de la conducta alimentaria y los diversos ámbitos de actuación. En: Martínez MA, ed. Todo sobre los trastornos de la conducta alimentaria. Una visión multidisciplinar desde la experiencia y la evidencia científica. Tarragona: Publicaciones Altaria, 2015. pp.431-476.
4. Imaz C, Ballesteros M, Higuera M, Conde V. [Health care analysis of eating disorders in Valladolid]. Actas Esp Psiquiatr 2008; 36 (2): 75-81.
5. Mairs R, Nicholls D. Assessment and treatment of eating disorders in children and adolescents. Arch Dis Child. 2016 Dec; 101(12): 1168-1175. doi: 10.1136/archdischild-2015-309481. Epub 2016 Jun 28.
6. Grupo de trabajo de la Guía de Práctica Clínica sobre Trastornos de la Conducta Alimentaria. Guía de Práctica Clínica sobre Trastornos de la Conducta Alimentaria. Madrid: Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad y Consumo. Agència d’Avaluació de Tecnologia i Recerca Mèdiques de Cataluña; 2009. Guías de Práctica Clínica en el SNS: AATRM Núm. 2006/05-01.
7. AEPNYA. Protocolos clínicos AEPNYA Asociación Española Psiquiatría del Niño y del Adolescente, 2008.
8. Mental Health First Aid Australia. Eating disorders: first aid guidelines [Internet]. 2008 [citado 9 de diciembre de 2019]. Disponible en: https://mhfa.com.au/sites/default/files/MHFA_eatdis_guidelines_A4_2013.pdf.
9. Tavolacci M-P, Gillibert A, Zhu Soubise A, Grigioni S, Déchelotte P. Screening four broad categories of eating disorders: suitability of a clinical algorithm adapted from the SCOFF questionnaire. BMC Psychiatry. 2019; 19 (1): 366.
10. Garcia-Campayo J, Sanz-Carrillo C, Ibañez JA, Lou S, Solano V, Alda M. Validation of the Spanish version of the SCOFF questionnaire for the screening of eating disorders in primary care. J Psychosom Res. 2005; 59 (2): 51-55.
Bibliografía recomendada
- Morandé G, Graell M, Blanco A, eds. Trastornos de la conducta alimentaria y obesidad. Un enfoque integral. Madrid: Editorial Médica Panamericana, 2014. pp. 105-113.
- Martínez MA, ed. Todo sobre los trastornos de la conducta alimentaria. Una visión multidisciplinar desde la experiencia y la evidencia científica. Tarragona: Publicaciones Altaria, 2015.
- Ruiz-Lázaro PM, Velilla M, González E, coordinadores. Buenas prácticas en prevención de trastornos de la conducta alimentaria. Madrid: ediciones Pirámide, 2017. pp. 25-53.
- Ruiz-Lázaro PM. Bulimia y anorexia. Guía para familias. Zaragoza: Certeza, 2002.
- Velilla JM, Ruiz-Lázaro P, Labay M et al. Trastornos de la conducta alimentaría. Actitud del pediatra. Bases para su diagnóstico temprano. Necesidad de colaboración institucional. Boletín Sociedad de Pediatría de Aragón, la Rioja y Soria 2001; 31 (3): 72-82.
Dolor de espalda en adolescentes
Dolor de espalda en adolescentes
L. Rodríguez Molinero
Pediatra Acreditado en Medicina de la Adolescencia por la AEP. Hospital Campo Grande. Valladolid.
Fecha de recepción: 20 de octubre 2019
Fecha de publicación: 31 de octubre 2019
Adolescere 2019; VII (3): 51.e15-51.e23
Resumen
|
El dolor de espalda es una de las molestias más frecuentes de las personas a lo largo de su vida. Es motivo de consulta diario y supone un malestar que causa gastos y sobre todo altera la calidad de vida. Generalmente está relacionado con la involución ósea fisiológica y otros procesos patológicos. Sorprende que en la adolescencia en que se supone una salud ósea ideal, estas molestias también sean frecuentes. Y esto es así debido al estilo de vida y a ciertas posturas que mantienen a esta edad. En esta guía-protocolo, se pretende recordar la importancia clínica. Se valora la importancia de la Educación para la Salud y la Promoción de la Salud, orientada a pediatras de Atención Primaria. Palabras clave: Adolescencia; Dolor de Espalda; Educación para la salud y Promoción de la Salud. |
Abstract
|
Back pain is one of the most frequent discomforts people face throughout their lives. It is a reason for daily consultation, it is cost consuming and above all, it alters the quality of life. It is usually related to physiological bone involution and other pathological processes. It is hence, surprising that in adolescence, when ideal bone health is assumed, these discomforts are also frequent. This is due to adolescent lifestyle and certain postures. This protocol-guide highlights its clinical relevance. Health Education and Health Promotion performed by Primary Care pediatricians, is here appreciated. Key words: Adolescence; Back pain; Health education and Health Promotion. |
Introducción
La espalda es la parte del tronco que va del cuello a la cintura. En ella existen muchas estructuras, como la piel, la columna vertebral, el aparato osteoligamentoso que la sostiene, la médula espinal y algunas vísceras que por su proximidad pueden afectar y ser afectadas de una u otra forma. Cualquiera de estas estructuras pueden producir dolor local, pero sobre todo, cuando hablamos de dolor de espalda (DE), nos estamos refiriendo, por ser lo más frecuente, a la columna vertebral (CV) y el sistema musculoligamentoso que la soporta.
Cuando hablamos de dolor de espalda, nos estamos refiriendo, por ser lo más frecuente, a la columna vertebral y el sistema musculoliga-mentoso que la soporta
El DE es una de las molestias más comunes que tenemos todos a lo largo de nuestra vida. La adolescencia es probablemente la etapa más benigna a este respecto, pero aún así, no son raras las consultas.
La espalda comprende varias partes que hay que tener en cuenta para entender las causas y orientar los tratamientos. Estas partes son el cuello, el dorso del tórax, la zona lumbar y el sacro-coxis.
Desde el punto de vista clínico, la espalda va desde la primera vértebra cervical (axis) hasta la última (coxis).
Las funciones de la CV son muy importantes. Conforman el eje de nuestra bipedestación, protegen la médula espinal y dan soporte a las estructuras que contienen las vísceras torácicas y abdominales.
Desde un plano coronal, la CV es recta, mientras que en el plano sagital, contiene dos curvas bien definidas, la dorsal y la lumbar.
El propósito de esta guía es recordar la importancia clínica de la columna, la pérdida de bienestar que produce el dolor, y los gastos que ocasiona, tanto para las economías familiares como sociales.
El propósito de esta guía es recordar la importancia clínica de la columna, la pérdida de bienestar que produce el dolor, y los gastos que ocasiona, tanto para las economías familiares como sociales
Embriología de la columna vertebral
Hacia la tercera semana del embrión se forman tres capas embriológicas: ectodermo, mesodermo y endodermo. Del mesodermo se formarán las somitas de donde se derivarán las vértebras y las costillas a través de los dermatomos, miotomos y esclerotomo. Posteriormente, sobre la cuarta semana, aparecerán a partir del esclerotomo los osteoblastos, condroblastos y fibroblastos, esenciales para la formación de los huesos del esqueleto.
Durante los cuatro primeros meses, del esclerotomo se van a ir formando unas áreas densas y otras menos densas, alternadas, que rodearán la médula espinal. Las áreas más densas formarán los cuerpos vertebrales, y las menos densas los discos intervertebrales (núcleo pulposo y anillo fibroso). Todo este proceso está regido por genes actualmente bien conocidos (Genes HOX).
Durante este periodo embrionario-fetal se forman las dos curvas de la CV primarias, la dorsal y la sacra. Después del nacimiento, se formarán las otras curvas secundarias, cuando el lactante levante la cabeza (curva cervical) y cuando empiece la marcha (curva lumbar).
Después del nacimiento, se formarán las otras curvas secundarias, cuando el lactante levante la cabeza (curva cervical) y cuando empiece la marcha (curva lumbar)
Finalmente, la musculatura se formará a partir de los miotomos(1).
Biomecánica de la CV
La unidad funcional de la CV es responsable de su movilidad. Esta está formada por los cuerpos vertebrales, los discos intervertebrales, los ligamentos, las articulaciones y las carillas articulares. Esta multitud de unidades funcionales permite movimientos en las tres dimensiones: flexión, extensión, lateralización y rotación.
La columna vertebral está formada por los cuerpos vertebrales, los discos inter-vertebrales, los ligamentos, las articulaciones y las carillas articulares
Las diferentes curvaturas de la CV (cervical, dorsal y lumbar, ya que la sacra no parece tener mucha significación en este caso), permiten que la resistencia a la compresión sea mayor. Se sabe que la resistencia de una columna es proporcional al cuadrado del número de curvaturas más uno. Es decir, tres al cuadrado más uno, sería igual a 10. Por tanto las curvaturas de la CV permiten soportar diez veces más compresión que si fuera recta(2).
Las diferentes curvaturas de la CV (cervical, dorsal y lumbar), permiten que la resistencia a la compresión sea mayor
Musculatura principal de la espalda
Se describen dos tipos de músculos en la espalda: unos (más profundos) dedicados a mantener el equilibrio de la CV, y otros (más superficiales) orientados al movimiento.
Se describen dos tipos de músculos en la espalda: uno dedicado a mantener el equilibrio de la CV, y otro orientado al movimiento
La musculatura dedicada a mantener el tono, situada a nivel más profundo está permanentemente activa, tiene baja fatigabilidad y su metabolismo es aeróbico. Comprende los siguientes músculos: el cuadrado de los lomos, los extensores profundos de la espalda y el trapecio superior. Otros son de pequeño tamaño y van de una vértebra a otra. No toleran grandes esfuerzos y se suelen lesionar en esfuerzos mantenidos e intensos. Los estiramientos se suelen recomendar para esta musculatura. Existen otros músculos que estabilizan la pelvis y la zona lumbar, como son: el psoas ilíaco, los isquiotibiales y transverso abdominal.
La musculatura del movimiento, junto a la musculatura de las extremidades superiores, contribuye a dar una movilidad característica al cuerpo. Son músculos rápidos, potentes, de alta fatigabilidad y gran velocidad de contracción. Los más relevantes son: el romboides, el trapecio inferior y el trapecio medio(3).
La postura
La postura es el resultado de la acción de las diferentes estructuras de la CV, y está relacionada con la herencia, los hábitos y diferentes alteraciones óseas. Para la evaluación de la alineación corporal hay que tener en cuenta los siguientes conceptos:
La postura es el resultado de la acción de las diferentes estructuras de la CV, y está relacionada con la herencia, los hábitos y diferentes alteraciones óseas
La postura propiamente dicha, sea estática o dinámica. La primera es la que se presenta de forma instantánea, y la segunda es el resultado de la adaptación corporal a la acción de la gravedad.
La acción de la gravedad. El esfuerzo corporal por mantener la bipedestación.
El centro de gravedad. Es el centro teórico corporal sobre el que se ejercen las fuerzas gravitatorias. Se encuentra situado en la pelvis, anterior al sacro (segunda vértebra sacra, S-2). En las mujeres, se encuentra más abajo que en los hombres, debido a que las mujeres poseen una pelvis y muslos más pesados y piernas más cortas.
Línea de peso. Es lugar resultado de la proyección vertical del centro de gravedad en posición erecta.
Superficie de apoyo. Es el área anatómica sobre la que descansa el peso corporal.
Base de sustentación. Constituida por la superficie que ocupa la superficie de apoyo.
La alineación erecta corporal se debe a la acción de los músculos anteriores-abdominales y los posteriores o dorsales. Se describen dos planos: el sagital y el coronal, que dividen el cuerpo en dos mitades: anterior o posterior que deben ser simétricas. Si esto no es así, puede deberse a deformidades(4).
La alineación erecta corporal se debe a la acción de los músculos anteriores-abdominales y los posteriores o dorsales
El dolor de espalda
El estilo de vida de los niños y adolescentes actuales ha acrecentado el interés por conocer las molestias de espalda
El estilo de vida de los niños y adolescentes actuales ha acrecentado el interés por conocer las molestias de espalda. El DE inespecífico en adolescentes presenta una alta prevalencia en nuestro medio, y está asociado a diversos factores (edad, sexo femenino, práctica deportiva, tiempo empleado en el ordenador o la televisión, historia familiar, problemas emocionales, con los compañeros y síntomas de hiperactividad)(4).
Epidemiología
En una encuesta realizada en el año 2016 en una ciudad española, con una muestra de 887 adolescentes para valorar el dolor de espalda en el último año, se les proporcionó un cuestionario, previamente validado, en el que se preguntaba por el sedentarismo, la actividad deportiva, el uso de mochila en los desplazamientos diarios, la historia familiar y algunos factores psicosociales. El 66% de los encuestados había sufrido dolor de espalda en el último año. Encontraron mayor prevalencia en chicas e incremento del dolor en niñas en función de la edad. Había un aumento en la prevalencia del dolor a los 14 años. Encontraron una relación estadísticamente significativa entre dolor de espalda y no practicar deporte, como también con el tiempo que se pasa delante del ordenador o la televisión, con la historia familiar conocida y también con síntomas emocionales, hiperactividad y problemas con compañeros, siguiendo los ítems del Strengths and Difficulties Questionnaire (SDQ)(5,6).
Se ha encontrado una relación estadísticamente significativa entre dolor de espalda y no practicar deporte, como también con el tiempo que se pasa delante del ordenador o la televisión, con la historia familiar conocida y también con síntomas emocionales
Por otra parte, en otros estudios se halló que el DE se incrementa con la edad, apareciendo más pronto y con más frecuencia en chicas que en chicos (Jeffries, Milanese, &Grimmer-Somers, 2007; Trevelyan&Legg, 2006).
Como consecuencia de una mala salud de la espalda, los adolescentes pueden ver limitadas sus actividades diarias entre un 10% y un 40% (Kovacs et al., 2003; Watson et al., 2002).
Una mala salud de la espalda se asocia a una disminución de la calidad de vida, y a un incremento de las posibilidades de tener que visitar al profesional sanitario, del uso de analgésicos y del absentismo escolar (Roth-Isigkeit, Thyen, Stoven, Schwarzenberger, &Schmucker, 2005).
Por otro lado, se sabe que experimentar dolor lumbar en edades tempranas es un factor de riesgo para padecer dolor lumbar en la etapa adulta (Brattberg, 2004; Feldman, Shrier, Rossignol, &Abenhaim, 2001).
Las consecuencias de los problemas lumbares son importantes desde una perspectiva personal y social. Por ejemplo en temas como la recurrencia del dolor, el absentismo escolar, la búsqueda de profesionales sanitarios, la modificación de hábitos de vida, o la reducción de actividades a causa de problemas lumbares, etc. (Burton et al., 2006).
Hasta el momento, no se conocen pruebas definitivas que aboguen por una intervención educativa para la prevención del dolor lumbar o de sus consecuencias en los escolares (Burton et al., 2006; Steele, Dawson, & Hiller, 2006).
En un estudio sobre 219 escolares de entre 12 y 15 años a los que se les midieron las curvaturas de la CV mediante el Spinal Mouse (sistema electromecánico computerizado y no invasivo que mide la curvatura espinal en diferentes posturas), se puso de manifiesto “el número de alteraciones de la columna es un 45% mayor en las chicas que en los chicos“ y “el grupo de las chicas presentó una mayor angulación en las diferentes curvas del raquis (columna vertebral) y un mayor número de alteraciones en las inclinaciones vertebrales. Por otro lado, los chicos presentaron una mayor rectificación de la columna torácica, adquiriendo una posición más erguida” (Espada, 2019).
“Tras analizar la espalda de los escolares comprobamos que el número de alteraciones de la columna es un 45% mayor en las chicas que en los chicos”, explica María Espada, investigadora miembro del Grupo de Investigación Psicosocial en el Deporte de la Facultad de Ciencias de la Actividad Física y el Deporte de la Universidad Politécnica de Madrid (UPM).
Los datos obtenidos mostraban que las niñas tenían una angulación más cifótica (curvatura hacia fuera) en las primeras vértebras torácicas (T2-T4) y entre la L5 y S1. También presentaban una angulación más lordótica (curvatura hacia dentro) entre las vértebras T10 y L3. “Esto nos hace pensar que su mayor curvatura natural en la columna repercute en que otras zonas tengan también una mayor curvatura como efecto compensador”. (Espada,2019).
Clínica del dolor de espalda
El DE puede ser agudo (menos de seis semanas), subagudo (entre 6 semanas y tres meses) y crónico (más de 3 meses). Como todos los dolores, si se recogen datos sobre sus características, se puede interpretar su origen. Así se distinguen varios tipos(7):
Como todos los dolores, si se recogen datos sobre sus características, se puede interpretar su origen
Dolor mecánico. Se alivia con el reposo y suele ser localizado. Es consecuencia de la actividad mantenida de una articulación o por sobrecarga. Se calma con el reposo nocturno.
Dolor físico. Consecuencia de lesiones de los tejidos que producen sustancias P. Éstas estimulan las terminaciones sensitivas, que a través del eje espinotalámico llegan a la corteza cerebral. Suele ser continuo y se relaciona con las dermatomas.
Dolor psicógeno. Está más relacionado con situaciones de estrés o emocionales, y puede asociarse a dolor en otras partes, como abdomen o cabeza.
Dolor inflamatorio. Es el que aparece en enfermedades infecciosas, reumáticas o tumorales. No calma con el reposo y persiste durante el sueño. Puede aparecer con cualquier movimiento.
Dolor local. Se presenta cuando se dañan estructuras mesodérmicas (periostio, ligamentos, tendones, músculos…).
Dolor radicular. Es aquel dolor agudo que sigue una trayectoria radicular desde su origen espinal a las extremidades y suele estar causado por compresión a la salida de las raíces nerviosas. El ejemplo más típico es la ciática.
Dolor proyectado o referido. Es aquel que procede de una víscera y se percibe en la CV. Las enfermedades pelvianas dan dolor referido a la región sacra, los del bajo abdomen, en la región lumbar (L2 a L4), y las vísceras abdominales altas, en la CV dorso-lumbar (D8 a L2).
Causas y factores predisponentes
Tratándose de adolescentes sanos cuyo desarrollo corporal y óseo está teóricamente bien, las causas y factores más importantes del DE hay que buscarlos en su estilo de vida: actividad física, posturas habituales, tanto en ambiente familiar como escolar, transporte de mochilas, sea de material académico o deportivo
Tratándose de adolescentes sanos cuyo desarrollo corporal y óseo está teóricamente bien, las causas y factores más importantes del DE hay que buscarlos en su estilo de vida: actividad física, posturas habituales, tanto en ambiente familiar como escolar, transporte de mochilas, sea para transportar material académico o deportivo. A estas edades aún no suele haber actividad laboral que suponga repercusión en la CV. Afortunadamente, casi siempre son dolores agudos y en pocas ocasiones son crónicos. En este caso se multiplican por cuatro las posibilidades de persistir en la edad adulta(8,9).
Entre los factores predisponentes más comunes se describen los malos hábitos posturales, el sedentarismo, el sobrepeso, la gran velocidad de crecimiento, las tallas altas, actividades que suponen vibraciones o microtraumatismos articulares y entrenamientos inadecuados para la edad y desarrollo del adolescente. Como factores protectores se han encontrado padres con estudios universitarios y que además suelen practicar la natación.
Hasta los dieciséis años es obligatoria la escolaridad, y la mayoría de los adolescentes llevan mochila. Por tanto, la primera causa es la relación entre el peso, el diseño y la colocación de la mochila. Esta debe situarse de forma que el centro de gravedad esté lo más cerca posible del eje corporal. Sheir-Neiss, en un estudio sobre mil adolescentes de 12 a 18 años, encontraron significativa la relación entre estos parámetros de la mochila y el DE que no se producían en los adolescentes que no la usaban. En otros estudios se ha encontrado relación significativa entre DE y mobiliario doméstico o escolar, así como la adecuación del pupitre a la talla del alumno(10). También se ha demostrado que la asimetría de las extremidades inferiores, el sedentarismo y algunos problemas psicosociales, como el estrés, el cansancio y algunos estados emocionales facilitan la aparición de DE. Se ha constatado que el DE es más frecuente en chicas que en chicos, sin saber cuál es el factor determinante.
Otros factores que se han detectado en el DE, son el abuso de los dispositivos para las nuevas tecnologías de la información y comunicación (smartphones, tabletas, videojuegos…) y su relación con la flexibilidad de los cuádriceps e isquiotibiales(11).
Diagnóstico
La historia clínica (HC) es clave para entender el DE y su repercusión en el adolescente. La HC tiene unas peculiaridades a tono con la sensibilidad del adolescente cuando está en la consulta. Hay que ganarse su confianza, y a partir de ahí construir una relación que en sí misma es terapéutica, además de lograr la máxima información sobre sus quejas. El modelo de entrevista biopsicosocial nos ayuda: interesarse por las causas a las que atribuye sus molestias, valorar acontecimientos vitales acaecidos, indagar sobre su estado de ánimo, ansiedad o calidad del sueño, conocer sus pensamientos y cómo son las relaciones familiares. Cuando atendemos a adolescentes, siempre hay que pensar que puede haber otras razones que afectan a su salud y que la consulta es una oportunidad para ofrecer servicio y tratamiento.
El modelo de entrevista biopsicosocial nos ayuda: interesarse por las causas a las que atribuye sus molestias, valorar acontecimientos vitales acaecidos, indagar sobre su estado de ánimo, ansiedad o calidad del sueño, conocer sus pensamientos y cómo son las relaciones familiares
Se debe preguntar por la forma de inicio del DE (brusca o paulatina); determinar el tipo de dolor, físico, mecánico, inflamatorio, tumoral, radicular, diferido o psicógenos descritos(11) (Tabla I).
Exploración física
Bipedestación. Inspección en los planos sagital y coronal; la presencia de curvaturas, deformidades, cicatrices (de intervenciones previas, heridas o traumatismos), contracturas, asimetrías, anomalías craneofaciales que se pueden asociar con alteraciones vertebrales, la forma del pie y la pisada. Palpación de las apófisis espinosas, por si existieran puntos dolorosos. Con las manos en las crestas ilíacas se puede apreciar si hay acortamiento de extremidades inferiores, y se puede medir con el compás pélvico que incorpora un nivel. Si hubiera atrofias musculares se puede valorar el diámetro de las extremidades.
Decúbito. Explorar la cadera, que con frecuencia da DE, mediante la maniobra de flexión-rotación externa-abducción. El ángulo poplíteo denota si hay acortamiento de los isquiotibiales. Es patológico por encima de 50º. Valorar las alteraciones neurológicas mediante fuerza muscular, sensibilidad, reflejos osteotendinosos, extensión de la pierna (Signo de Lasegue).
Inclinación anterior. Con los brazos caídos, pone de manifiesto la presencia de curvaturas anormales (escoliosis, o la enfermedad de Scheuermann). Esta maniobra debe permitir llegar con los dedos al menos hasta unos 15 cms del suelo.
La marcha muestra la cadencia al andar, la simetría, la pisada, si hay dolor o cojera, y la psicomotricidad (11).
Pruebas complementarias (PC)
En adolescentes el DE suele ser pasajero, benigno y limitado en el tiempo. La mayoría de las veces no precisan ninguna prueba complementaria (PC) ni de laboratorio ni de imagen. Solo en algún caso especial hay que recurrir a las PC.
En adolescentes el DE suele ser pasajero, benigno y limitado en el tiempo. La mayoría de las veces no precisan ninguna prueba complementaria
En caso de dolor inflamatorio sospechoso de infección o proceso reumático, será preciso un estudio bioquímico, serológico, HLA 37, anticuerpos antinucleares, así como pruebas de imagen.
En caso de dolor físico, estudios radiológicos en varias proyecciones y con información por especialista, dadas las sutilezas de las imágenes, que precisan amplia experiencia, además de Resonancia Magnética y Tomografía computarizada. En ocasiones estudios bioquímicos, serológicos y marcadores tumorales pueden ser necesarios.
Si es dolor radicular, se precisan pruebas del tipo Tomografía computarizada, o Resonancia magnética para valorar lesiones de partes blandas.
En caso de dolor referido, depende de la sospecha de la víscera pélvica o abdominal afectada: Urianálisis o ecografía abdominal(11) (Tabla II).
Tratamiento del DE
Lo importante del DE es hacer un buen diagnóstico y tener la certeza de que estamos ante un caso benigno. Los tratamientos consisten en calmar el dolor en función de su intensidad mediante los procedimientos mejores. Hay varias formas de conseguirlo. (Tabla III, IV y algoritmo).
Lo importante del DE es hacer un buen diagnóstico y tener la certeza de que estamos ante un caso benigno
Tablas y figuras
Tabla I.
|
Una anamnesis exhaustiva donde se recojan los datos sobre las características del dolor: |
|
|
Una evaluación completa del paciente donde se incluirá un examen físico que recogerá los siguientes parámetros: |
|
Tabla II.
|
|
|
|
|
Tabla III. ¿Qué hacer en caso de dolor de espalda?
|
La mayoría de las personas mejoran de su dolor en pocas semanas siguiendo estos consejos: |
|
MANTÉNGASE ACTIVO Descansar en la cama más de un día puede causar rigidez, debilidad, y una recuperación más lenta. Si puede, manténgase activo. Caminar y hacer estiramientos puede ayudar. Hágalos sin forzar. Cuando se sienta mejor, intente seguir siendo activo. La actividad regular puede ayudar a prevenir el dolor de espalda. |
|
RECIBA UN MASAJE Recibir un masaje puede ayudar a aliviar el dolor de espalda. Pero el alivio puede no ser duradero. Acuda siempre a profesionales especializados. |
|
APLÍQUESE CALOR Una manta eléctrica, aplicada unos 20 minutos, tres veces al día, o un baño o ducha caliente relaja |
|
DUERMA CÓMODAMENTE Acostado de lado, con una almohada entre las rodillas, o acostado boca arriba, con unas almohadas debajo de las rodillas, puede ayudarle. |
|
VALORE LA TOMA DE ALGÚN MEDICAMENTO Los medicamentos de primera elección son los antiinflamatorios no esteroides (AINES) a la dosis adecuada y durante el menor tiempo posible. |
|
CONSULTE CON UN PROFESIONAL SANITARIO Si el dolor de espalda no mejora después de unas semanas (4 a 6 semanas). Si presenta alguno de los siguientes síntomas, no espere, solicite asistencia médica:
|
Tabla IV. Educación para la salud de la espalda en adolescentes
|
Algoritmo
Bibliografía
1. Neurocirugía contemporánea [en línea]. Consultado en septiembre de 2019. Disponible en: http://neurocirugiacontemporanea.com/doku.php?id=columna_vertebral.
2. Biomecánica de la Columna vertebral [en línea]. Consultado en septiembre de 2019. Disponible en: http://deporteparatodos.com/imagenes/documentacion/ficheros/20090708104943salud_rehabilitacion.pdf.
3. Músculos.org [en línea]. Consultado en septiembre de 2019. Disponible en: https://www.musculos.org/musculos/columna-vertebral.
4. Manual de la espalda. Federación de Asociaciones de Esclerosis Múltiple. Junta de Andalucía. 2017 [en línea]. Consultado en septiembre de 2019. Disponible en: http://www.emsevilla.es/manual-la-espalda/.
5. Martínez-Crespo, G., Rodríguez-Piñero Durán, M., López-Salguero, Al., Zarco-Periñan, MJ., Ibáñez-Campos, T., Echevarría-Ruiz de Vargas, C.: Dolor de espalda en adolescentes: prevalencia y factores asociados. Rehabilitación. Vol. 43. Núm. 2. 2009 (72-80).
6. Miñana-Signes, V., Montfort-Pañegoa, M.: La salud de la espalda en adolescentes entre 12 y 18 años de la Comunidad Valenciana: prevalencia y consecuencias. IV Congreso Intenacional sobre la Enseñanza de la Educación Física y Deporte Escolar. Pontevedra, sept.- 2013 [en línea]. Consultado en octubre de 2019. Disponible en: http://altorendimiento.com/la-salud-de-la-espalda-en-adolescentes-entre-12-y-18-anos-de-la-comunidad-valenciana-prevalencia-y-consecuencias/.
7. Dolor de espalda. Documento de Consenso. Sociedad Española de Medicina General y Sociedad Española de Farmacia Comunitaria. Barcelona 2016.
8. Paez-Moguer, J., Montes-Alguacil, J., García- Paya, I., Medina-Alcántara, M., Margaret-Evans, A., Gijón-Nogueron, G.: Variación de parámetros espacio-temporales en escolares que llevan diferentes cargas de mochila: un estudio transversal. Scientific Report. Volume 9, Article Lumber 12192 (2019).
9. Monroy Antón, AJ., González Catalá, SA., Santillán Trujillo, ML.: Dolor lumbar en jóvenes. Dolor lumbar en adolescentes. Rev. Cubana Invest Bioméd vol. 36 no. 2. abr.-jun. 2017 [en línea]. Consultado en octubre de 2019. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0864-03002017000200026.
10. Sheir-Neiss, GI., Kruse, RW., Rahman, T., Jacobson, LP., Pelli, JA.: The association of backpack use and back pain in adolescents. Spine. 2003;28(9):922-30.
11. Frascareli Bento T P et al. Low back pain in adolescents and association with sociodemographic factors, electronic devices, physica lactivity and mental health. J. Pediatr. (Rio J). 2019; 826-834.
Guía clínica sobre el uso de anticonceptivos orales en la adolescencia
Guía clínica sobre el uso de anticonceptivos orales en la adolescencia
G. Perkal(1), MJ. Rodríguez Jiménez (2), N. Curell Aguilá(3), L.Rodríguez Molinero(4). Grupo de trabajo “Sexualidad y Ginecología” de la SEMA.
(1)Consulta de Adolescencia. Servicio de Pediatría. Hospital Santa Caterina. I.A.S. Girona.(2) Ginecóloga. Hospital Universitario Infanta Sofía Madrid. (3)Pediatra. Hospital Universitario Dexeus-Quirón.(4) Pediatra. Hospital Recoletas Campo Grande Valladolid..
Fecha de recepción: 1 de mayo 2018
Fecha de publicación: 15 de octubre 2018
Adolescere 2018; VI (3): 52.e9-52.e16
Resumen
|
Las relaciones sexuales coitales en la adolescencia se inician a edades más precoces que en el pasado y debido a las características propias de esta edad conlleva riesgos como es el embarazo y las enfermedades de trasmisión sexual. Nuestro papel como profesionales será ayudarles a disfrutar de una sexualidad segura y responsable así como atender a las demandas y dudas que nos planteen lo más precozmente posible. También debemos considerar la indicación de los anticonceptivos orales como tratamiento de la dismenorrea, los trastornos del ciclo menstrual por exceso y por defecto, la endometriosis y el síndrome del ovario poliquístico.. Palabras clave: Adolescente; Anticoncepción oral; Estrógenos; Gestágenos. |
Abstract
|
Sexual intercourse in adolescence begins at a younger age than in the past and due to the characteristics of this age group, it carries risks such as pregnancy and sexually transmitted diseases. Our role as professionals will be to help them to enjoy a safe and responsible sexuality as well as to attend the demands and doubts that they pose to us as early as possible. We must also consider the indication of oral contraceptives as a treatment for dysmenorrhea, disorders of the menstrual cycle by excess and by default, endometriosis and polycystic ovarian syndrome. Key words: Adolescent; Oral contraception; Estrogen; Gestagens. |
Introducción
Ante una adolescente sexualmente activa, la indicación de un método anticonceptivo debe responder de manera práctica y sencilla a sus demandas y tener siempre presente tres conceptos:
Ante una adolescente sexualmente activa la indicación de un método anticonceptivo debe ser urgente, ya que puede ser la única oportunidad de evitar un embarazo o una enfermedad de transmisión sexual
- La consulta de anticoncepción es una consulta de urgencia.
- No se debe condicionar y/o postergar la prescripción de un anticonceptivo a la espera de exámenes o análisis sanguíneos no determinantes.
- Puede ser la única oportunidad que tengamos para evitar un embarazo no deseado o una enfermedad de transmisión sexual.
Criterios médicos de elegibilidad de la OMS
Al indicar un método anticonceptivo debemos tener en cuenta estos criterios, que se resumen en 4 categorías:
Categoría I
No existen restricciones al uso del método.
Categoría II
Las ventajas son mayores que los inconvenientes teóricos o demostrados y pueden utilizarse dentro de determinados parámetros.
Categoría III
Condiciones en las cuales no se recomienda utilizar el método, pero, en determinados casos, pueden existir excepciones.
Categoría IV
Uso contraindicado.
Estos criterios son aplicables a todos los métodos anticonceptivos y consideran edades, patologías y situaciones especiales. Su utilización nos permitirá una práctica correcta de las diferentes opciones anticonceptivas.
Anticoncepción oral (AO)
Contraindicaciones
Contraindicaciones absolutas
- Embarazo
- Antecedentes de tromboflebitis o trastornos tromboembolismo venoso (TEV)
- Enfermedad cerebrovascular
- Coronariopatía
- Cáncer de mama, de endometrio u otra neoplasia estrógeno dependiente
- Cáncer hepático
- Hemorragia genital sin diagnóstico
- Ictericia colestásica del embarazo o previa al uso de AO
- Diabetes mellitus con alteraciones vasculares
Contraindicaciones relativas
- Tabaquismo
- Dislipemias
- Diabetes
- Epilepsia
- Procesos varicosos severos
- Cefaleas
- Melanoma / Cloasma
- Glaucoma
- Hipertensión arterial
- Anemia de células falciformes
- Interacción con drogas
- Historia familiar de accidente cerebrovascular o infartos en menores de 50 años
- Antecedente de fracaso o abandono de la píldora anticonceptiva
Clasificación
- Según el contenido de estrógeno
- AOs de altas dosis : ≥ 50 µg de etinilestradiol ( EE )
- AOs de bajas dosis: 15, 20, 30 o 35 µg de EE o 50 µg de mestranol
- Según el contenido de gestágeno
ESTRANOS (derivados de la 19 nortestosterona)
- Primera generación
Diacetato de etinodiol, noretindrona, acetato de noretindrona, dienogest.GONANOS (derivados de la 19 noretindrona)
- Segunda generación
Norgestrel, levonorgestrel (LNG ), norgestimato combinados con 20, 30 o 35 µg de EE. - Tercera generación:
Desogestrel , gestodeno combinados con 20 o 30 µg de EE.
PREGNANOS (derivados del núcleo pregnano)
Medroxiprogesterona, clormadinona, ciproterona.
ANÁLOGO DE LA ESPIRONOLACTONA
Drospirenona.
- Primera generación
- Preparados fásicos
Según si los niveles del estrógeno o del gestágeno varían o permanecen constantes en el curso del ciclo.
Hay tres regímenes diferentes:
- Formulaciones monofásicas: donde cada tableta activa contiene una dosis constante de estrógenos y gestágenos a lo largo del ciclo.
- Formulaciones bifásicas: en que la dosis del estrógeno se mantiene constante a lo largo de las tabletas activas pero la dosis del gestágeno aumenta en la segunda mitad del ciclo.
- Formulaciones trifásicas: en las que la dosis de estrógenos aumentan en la mitad del ciclo para disminuir la tasa de sangrado disfuncional, mientras la dosis del gestágeno es inicialmente baja y se aumenta a lo largo del ciclo.
- Según composición (Tabla I)
- Combinados: estrógenos y gestágenos.
- Gestágenos: solos.
- Según pauta (Tabla I)
- 21 días de tratamiento + 7 días de placebo.
- 24 días de tratamiento + 4 días de placebo.
- 28 días de tratamiento (gestágenos solos).
- Según el tipo de gestágeno
- Gestágenos con efecto antiandrogénico
- Acetato de ciproterona: potente antiandrógeno 1.000 veces más activo que la progesterona oral. Solo está indicado como anticonceptivo en los casos de hiperandrogenismo severo y durante tiempo limitado previo a emplear otros gestágenos antiandrogénicos.
El acetato de ciproterona solo está indicado como anticonceptivo en los casos de hiperandrogenismo severo y durante tiempo limitado previo a emplear otros gestágenos antiandrogénicos
- Acetato de clormadinona: actividad antiandrogénica destacada. Su acción glucocorticoidea mejora la dismenorrea y su acción sobre el sistema GABA mejora la sensación de bienestar.
- Dienogest: destacada acción antiandrogénica. Posee una potente acción anti-proliferativa sobre el endometrio que se traduce en un buen control del ciclo y en menor número de días de sangrado.
- Drospirenona: tiene acción antiandrogénica y antimineralocorticoidea relacionada con menor retención hidrosalina y mejoría o desaparición del síndrome premenstrual leve, moderado o grave, e incluso, el trastorno disfórico premenstrual (TDP).
- Gestágenos androgénicos
- Levonorgestrel (LNG): tiene cierta acción androgénica y un perfil metabólico menos favorable en comparación con otros gestágenos. Tiene el mejor perfil de seguridad en riesgo de TEV junto con norgestimato y noretisterona.
Levonorgestrel: tiene el mejor perfil de seguridad en riesgo de TEV junto con norgestimato y noretisterona
- Desogestrel: tiene muy escasa acción androgénica. Su perfil de seguridad con respecto al riesgo de TEV es el considerado como menos favorable.
- Gestodeno: características similares al desogestrel pero con un riesgo de TEV algo menor. Presenta una muy leve acción glucocorticoidea y antimineralocorticoidea, aunque menor que la drospirenona.
- Norgestimato: su perfil de seguridad con respecto al riesgo de TEV es el más bajo junto con el LNG y el patrón metabólico lo aleja de los factores de riesgo de tromboembolismo arterial. Su combinación con 35µg de EE lo hace aconsejable para su uso en adolescentes, de acuerdo a las recomendaciones de la OMS en esta población.
Norgestimato: su combinación con 35μg de EE lo hace aconsejable para su uso en adolescentes, de acuerdo a las recomendaciones de la OMS en esta población
Criterios de selección de los AO
- Para decidir la prescripción de uno u otro AO hay que tener en cuenta determinados criterios de selección:
- Edad
Existen unos criterios de selección de los anticonceptivos orales: Edad, riesgo de TEV, hiperandrogenismo, dismenorrea, endometriosis, tipo de sangrado y riesgo de cáncer de endometrio, colon y ovario
- Riesgo de TEV
- Signos clínicos de hiperandrogenismo/ Síndrome del ovario poliquístico
- Dismenorrea/ Síndrome premenstrual
- Endometriosis
- Oligomenorrea/ Sangrado menstrual excesivo
- Riesgo de cáncer de endometrio, colon y ovario
- A continuación se anexan las tablas II, III y IV en las que se especifican algunos de los preparados comerciales disponibles en España, los fármacos cuya eficacia se modifica con el uso de los AO y también los que son sinérgicos sobre los efectos secundarios de los mismos
En las Figuras 1 y 2 se describen los algoritmos de decisión del uso de los diferentes tipos de AO.
Tablas y figuras
Tabla I. Tipos de anticonceptivos según pauta y composición
Modificado de Sánchez Borrego, R., Martínez Pérez, O. Guía práctica en anticoncepción oral. Basada en la evidencia. Ed. Emisa-2013.
Tabla II. Anticoncepción hormonal oral. Preparados disponibles en España
Modificado de Sánchez Borrego, R., Martínez Pérez, O. Guía práctica en anticoncepción oral. Basada en la evidencia. Ed. Emisa-2013.
Tabla III. Fármacos cuya eficacia varía con los anticonceptivos orales
Extraído de Sánchez Borrego, R., Martínez Pérez, O. Guía práctica en anticoncepción oral. Basada en la evidencia. Ed. Emisa-2013.
Tabla IV. Fármacos sinérgicos sobre los efectos secundarios de los anticonceptivos orales
Extraído de Sánchez Borrego, R., Martínez Pérez, O. Guía práctica en anticoncepción oral. Basada en la evidencia. Ed. Ed. Emisa-2013.
Figura 1. Algoritmos de decisión de uso de AO
Extraído de Pérez Campos, E., Lobo Abascal, P. “Gestágenos y Mujeres. Algoritmos de decisión”. Lab. Effik. Dic.2016.
Figura 2. Algoritmos de decisión de uso de AO en la adolescencia
Modificado de Pérez Campos, E., Lobo Abascal, P. “Gestágenos y Mujeres. Algoritmos de decisión”. Lab. Effik. Dic.2016.
Bibliografía
1. Sánchez Borrego,R., Martínez Pérez,O. Guía práctica en anticoncepción oral. Basada en la evidencia. Ed.Emisa-2013.
2. Serrano Fuster,I. “Anticoncepción en la Adolescencia”. En Fernández de la Calle,I., Parera Junyent,N., Rodríguez Jimenez,MJ. Y Sánchez Serrano,M. Guía Atención Ginecológica en la Infancia y Adolescencia. Coordinada por el grupo de Ginecología de Infancia y Adolescencia (GIA). SEGO.2013. 15:143- 151.
3. Colomé Rakoski,C., “Enfoque Clínico de los Trastornos Menstruales por Exceso : Menstruación excesiva, Frecuente o Prolongada”. En Fernández de la Calle,I., Parera Junyent,N., Rodríguez Jimenez,MJ. Y Sánchez Serrano,M. Guía Atención Ginecológica en la Infancia y Adolescencia. Coordinada por el grupo de Ginecología de Infancia y Adolescencia (GIA). SEGO.2013. 7:63- 70.
4. Fuentes Rozalén,AM., Gómez García,MT.,González Merlo,G.“Enfoque Clínico de los Trastornos Menstruales por Defecto. Amenorrea Primaria y Secundaria.” En Fernandez de la Calle,I. , Parera Junyent,N., Rodríguez Jiménez,MJ. Y Sánchez Serrano,M. Guía Atención Ginecológica en la Infancia y Adolescencia. Coordinada por el grupo de Ginecología de Infancia y Adolescencia (GIA).SEGO.2013. 8:71- 79.
5. Blanes Martínez,A., Sánchez Serrano,M.“Dismenorrea. Dolor Pélvico Agudo y Crónico. Fernández de la Calle,I., Parera Junyent,N., Rodríguez Jiménez,MJ. Y Sánchez Serrano,M. Guía Atención Ginecológica en la Infancia y Adolescencia. Coordinada por el grupo de Ginecología de Infancia y Adolescencia ( GIA).SEGO.2013. 9:81- 90.
6. Pérez Campos,E.; Lobo Abascal,P. “Gestágenos y Mujeres. Algoritmos de decisión.” Lab. Effik.Dic.2016.
Cefaleas primarias en la adolescencia
Cefaleas primarias en la adolescencia
U.A. Barrios Machain(1), A.M. Nieto Serrano(2), M.I. Hidalgo Vicario(3).
(1)Residente de Pediatría. Hospital Universitario La Paz. (2)Pediatra. Médica Adjunta. Unidad de Adolescente. Hospital Universitario La Paz. (3)Pediatra. Doctora en Medicina. Acreditada en Medicina de la Adolescencia. Centro de Salud “Barrio del Pilar”.
Fecha de recepción: 24 de enero 2018
Fecha de publicación: 28 de febrero 2018
Adolescere 2018; VI (1): 51.e1-51.e11
Resumen
|
La cefalea en la adolescencia es uno de los síntomas o trastornos más frecuentes, la mayoría son de origen primario y se pueden orientar con una correcta anamnesis y examen físico sin requerir una derivación a un servicio especializado ni pruebas de imagen. Debido a que es uno de los motivos más frecuentes de consulta, es imperante su conocimiento, permitiendo reducir así tanto pruebas complementarias innecesarias como el gasto sanitario. A continuación se describirá los principales tipos de cefalea primaria y su manejo. Palabras clave: cefaleas primarias, tensional, migraña, trigémino-autonómica, tratamiento. |
Abstract
|
Headache in adolescence is one of the most frequent symptoms or disorders, where most are of primary origin and can be guided with a correct history taking and physical examination without requiring a referral to a specialized service or imaging tests. Because it is one of the most frequent reasons for consultation, the physician must be knowledgeable about it, thus reducing both unnecessary complementary tests and health expenditure. The main types of primary headache and their management will be described here. Key words: primary headache, tensional, migraine, autonomic-trigeminal, treatment. |
Introducción
Las cefaleas son con gran diferencia las enfermedades neurológicas más frecuentes en la edad infantil y la adolescencia con una frecuencia aproximada del 88%(1).
Pese a la alta frecuencia de cefaleas en la edad pediátrica, abarrotando las consultas tanto en los centros de Atención Primaria como en los servicios de Urgencias Pediátricos, conocemos poco y tememos mucho, lo que conlleva a una alta tasa de derivaciones a unidades de Neurología pediátrica y a la realización de pruebas de neuroimagen sin indicación.
En los pacientes con un diagnostico establecido de cefalea primaria con ausencia de signos de alarma y de alteraciones neurológicas, la posibilidad de que ésta se deba a un tumor del SNC, es muy baja y cercana incluso al 1%. Hay estudios que indican que la realización de pruebas de neuroimagen de forma innecesaria en pacientes con cefalea, supone un alto gasto de salud pública y no modifica el manejo en la mayoría de las ocasiones(2).
En ausencia de signos de alarma y de alteraciones neurológicas, la posibilidad de que la cefalea se deba a un tumor del SNC, es muy baja y cercana incluso al 1%
Clasificación
Las cefaleas se dividen en 2 tipos:
— Primarias: sin causa identificable (idiopáticas).
— Secundarias: atribuible a una causa.
La clasificación internacional y más reciente de las cefaleas es la del International Headache Society 3, versión beta (ICH-3b), publicada en el año 2013.
Aproximación al paciente con cefalea
El abordaje de un paciente con cefalea empezará con una exhaustiva y prolija historia clínica, ya que se ha visto que en un muy alto porcentaje de los casos se consigue un correcto diagnóstico. El cuestionario propuesto por Rothner(1) puede ser de gran utilidad para, en la práctica clínica, hacer una entrevista dirigida. Entre los datos que tienen máxima importancia cabe destacar los siguientes: ¿Cuándo empezó la cefalea?, ¿cómo empezó?, ¿cuál es el patrón temporal?, frecuencia, duración, ¿en qué circunstancia apareció?, ¿dónde se localiza el dolor?, ¿cómo es el dolor?, ¿hay algún síntoma asociado?, ¿qué mejora/empeora la cefalea?, ¿existen síntomas entre los episodios de cefalea?, ¿toma la medicación?, ¿existen antecedentes de cefalea?, etc.
En cuanto al examen físico debe ser lo más exhaustivo posible. Dentro del examen físico se debería incluir:
— Anotación de los signos vitales (incluyendo tensión arterial).
— Exploración cervical (buscar signos de trauma, irritación meníngea, zonas de tensión).
— Si existe dolor a la palpación de los senos paranasales y la maniobra de Mueller (tapar las narinas, hacer contar hasta 3 y pedir que tosa; el dolor en la maniobra sugiere sinusitis aguda, no debe realizarse si hay evidencia de aumento de la presión intercraneal (PIC) o durante el episodio agudo de cefalea).
— Examen de la cavidad oral y valorar si hay disfunción de la articulación temporomandibular.
— Examinar la piel en busca de estigmas neurocutáneos.
— Examen neurológico en el que se debe evaluar: estado mental, diálogo, visión, fondo de ojo, pares craneales, evaluación motora y de la fuerza, sensibilidad, coordinación, marcha y reflejos; cualquier asimetría o hallazgo focal debe ser muy tenido en cuenta.
Por último, es muy útil en la práctica clínica el uso de calendarios/diarios de cefalea que pueden ayudar sobre todo a definir la fecha, frecuencia, tiempo de evolución, desencadenantes, modificadores y la posible interacción de estrés psicosocial en las cefaleas(1,3-5). No es infrecuente que un paciente tenga diferentes tipos de cefaleas, de ahí la importancia de constatarlas en un diario(5). La mayoría de las cefaleas agudas que se presentan en el servicio de urgencias son parainfecciosas y debidas a un cuadro infeccioso de vías aéreas, por tanto siempre debe constatarse esto(6).
No es infrecuente que un paciente tenga diferentes tipos de cefaleas, de ahí la importancia de constatarlas en
un diario
Lo más importante en la evaluación del paciente con cefalea es buscar y descartar datos sugerentes de patología secundaria, ver Tabla I.
La neuroimagen está indicada en adolescentes con cefalea aguda y al menos una de las siguientes características(1):
— Examen neurológico alterado.
— Presentación atípica de cefalea, incluyendo vértigo, vómitos incoercibles o cefalea que despierta por la noche.
— Cefalea reciente de menos de 6 meses de evolución.
— Niño de menos de 6 años de edad.
— Si no existen antecedentes familiares de migraña o de cefaleas primarias.
— Cefalea occipital.
— Cambios en el tipo de cefalea.
— Inicio subagudo y con severidad progresiva de la cefalea.
— Nueva cefalea en un niño inmunodeprimido.
— Primera y/o empeoramiento de la cefalea.
— Signos y síntomas sistémicos.
— Cefalea asociada a confusión, alteración del estado mental o focalidad neurológica.
Cefaleas primarias
Existen 3 categorías de cefaleas primarias: cefalea tensional, migraña y cefalea autonómica
trigeminal. La cefalea tensional y la migraña son las más frecuentes en adolescentes.
Cefalea tensional
Es la cefalea más frecuente, la mayor parte de la población la sufrirá al menos una vez en su vida(1). Llama más la atención su duración que su intensidad(5), ya que esta es leve-moderada y por lo tanto pocos pacientes consultarán por ella, de forma urgente, aunque si lo harán por su cronicidad. Suele relacionarse a un factor estresante como el estrés emocional, sueño alterado/interrumpido, depresión, saltarse comidas, etc.(1,4).
Existe una influencia genética(5). Es más frecuente en jóvenes del sexo femenino(5) y tiende a disminuir su frecuencia con la edad(1).
Al examen físico en la cefalea tensional lo único que puede encontrarse es tensión de los músculos pericraneales, así como de los músculos de la nuca y el trapecio
Al examen físico lo único que puede encontrarse es tensión de los músculos pericraneales, así como de los músculos de la nuca y el trapecio(5).
Las cefaleas tensionales se clasifican a su vez según la ICHD-3b en episódicas (que se subclasifican en frecuentes o infrecuentes) o crónicas(7). A continuación se citan los criterios diagnósticos de cada una de ellas.
Cefalea tensional episódica
A. Al menos 10 episodios de cefalea + criterios B, C y D.
Cefalea tensional episódica infrecuente: cefalea menos de 1 día por mes (menos de 12 días por año).
Cefalea tensional episódica frecuente: cefalea de 1-14 días por mes durante más de 3 meses (≥12 días y ˂180 días por año).
B. La cefalea dura de 30 min – 7 días.
C. Al menos 2 de los siguientes:
Bilateral.
Opresiva o tensional (no pulsátil).
Intensidad leve o moderada.
No se agrava por la actividad física rutinaria como caminar o subir escaleras.
D. Ambas de las siguientes:
No náuseas ni vómitos.
No más de un episodio de fotofobia o sonofobia.
E. No es posible atribuirlo a otro diagnóstico de la ICHD-3b.
(Adaptada de: The International Classification of Headache Disorders, 3rd edition (beta versión). Cephalalgia 2013)
Cefalea tensional crónica
A. 15 o más episodios de cefalea al mes durante al menos 3 meses (˃180 días al año) + criterios B, C y D.
B. La cefalea dura de horas – días o no remite.
C. Al menos 2 de los siguientes:
Bilateral.
Opresiva o tensional (no pulsátil).
Intensidad leve o moderada.
No se agrava por la actividad física rutinaria como caminar o subir escaleras.
D. Ambas de las siguientes:
Solo un episodio de los siguientes: fotofobia, sonofobia o náuseas leves.
No náuseas moderadas o intensas ni vómitos.
E. No es posible atribuirlo a otro diagnóstico de la ICHD-3b.
(Adaptada de: The International Classification of Headache Disorders, 3rd edition (beta versión). Cephalalgia 2013)
Migraña
Es relativamente infrecuente en la edad infantil, pero aumenta su frecuencia conforme aumenta la edad. La prevalencia es similar entre ambos géneros durante la edad infantil, pero conforme se acerca la adolescencia, aumenta la prevalencia en mujeres. Éste patrón se ha asociado al cambio hormonal que sucede durante la pubertad, sobre todo al efecto estrogénico en la musculatura vascular lisa intracraneal(1). El subtipo de migraña más frecuente es la migraña sin aura(1, 3- 5).
La migraña es relativamente infrecuente en la edad infantil, pero aumenta su frecuencia conforme aumenta la edad. La más frecuente
es sin aura
Se sabe que existe una susceptibilidad genética a la migraña (70%), con una alta tasa de antecedentes familiares de migraña en los pacientes afectados(6).
La principal diferencia entre la migraña en edad pediátrica y la del adulto es el tiempo de duración, en el adulto dura como mínimo 4 horas, en cambio la migraña del niño es más corta(6), tomándose como criterio una duración mínima de 2 horas(7).
La principal diferencia entre la migraña del niño y adulto es el tiempo de duración, en el adulto dura como mínimo 4 horas, en los niños son más cortas
Dependiendo de la existencia de aura, se clasifica en migraña con aura (migraña clásica) o sin aura. El aura se define como ataques recurrentes, unilaterales, de minutos de duración y completamente reversibles en las que existe una alteración visual, sensorial u otra sintomatología del sistema nervioso central, se establece en general de manera gradual y frecuentemente es seguida por la cefalea. El aura más frecuente es el visual(7). Los síntomas del tronco encefálico (disartria, vértigo, acúfenos, etc; excepto debilidad motora) se clasifican por la ICHD-3b como migraña con aura del tronco(7). Si el aura incluye debilidad motora se debe clasificar como migraña hemipléjica(5,7), la cual tiene una variante familiar (enfermedad migrañosa monogénica(1)) que se clasifica en otro grupo dada su base genética.
No es infrecuente la presencia de aura que no se acompañe posteriormente de cefalea, en caso de que estos episodios sean frecuentes, deben barajarse otros posibles diagnósticos como el accidente isquémico transitorio o las crisis convulsivas(8).
Algunos pacientes describen síntomas premonitorios antes del inicio de la cefalea, éstos pueden comenzar horas o un día o dos antes del resto de los síntomas de una crisis migrañosa (con o sin aura), suele describirse fatiga, dificultad para concentrarse, rigidez cervical, sensibilidad a la luz o al ruido, náuseas, visión borrosa, bostezos o palidez. Debe evitarse llamar a los síntomas premonitorios “pródromos” o “síntomas previos” para no confundirlos con el aura(7).
Existen ciertos factores que tienden a desencadenar una crisis migrañosa, los más comunes son comidas o aditivos como: chocolate, quesos, levaduras, frijoles. Otros desencadenantes
asociados son: la menstruación, el hambre, exposición a estrógenos (anticoncepción oral), sueño, estrés, calor y el esfuerzo excesivo(4).
Las principales diferencias entre cefalea tensional y migraña se encuentran en la Tabla II.
Los criterios diagnósticos de las migrañas son los siguientes:
Criterios diagnósticos de migraña sin aura
A. Al menos cinco crisis que cumplen los criterios B, C y D.
B. Duración entre 4 y 72 horas (no tratados o tratados sin éxito).*
C. La cefalea presenta al menos dos de las siguientes cuatro características:
1. Localización unilateral.**
2. Carácter pulsátil.
3. Intensidad moderada o severa.
4. Empeora con la actividad física habitual
D. Al menos uno de los siguientes durante la cefalea:
1. Náuseas y/o vómitos.
2. Fotofobia y fonofobia.
E. Sin mejor explicación por otro diagnóstico de la ICHD-3b.
* En adolescentes, las crisis pueden durar entre 2 y 72 horas. Si el paciente concilia el sueño durante la crisis y se despierta sin dolor, la duración será hasta el momento del despertar.
** La localización bilateral de la cefalea migrañosa es frecuente en adolescentes; la unilateral se ve en la adolescencia tardía o al inicio de la adultez.
(Adaptada de: ICHD, 3rd edition (beta versión). Cephalalgia 2013)
Criterios diagnósticos de migraña con aura
A. Al menos dos crisis que cumplen los criterios B y C.
B. Uno o más de los siguientes síntomas de aura totalmente reversibles:
1. Visuales.
2. Sensitivos.
3. Del habla o del lenguaje.
4. Motores.
5. Troncoencefálicos.
6. Retinianos.
C. Al menos dos de las siguientes cuatro características:
1. Progresión gradual de al menos uno de los síntomas de aura durante un período ≥ 5 min y/o dos o más síntomas que se presentan consecutivamente.
2. Cada síntoma de aura tiene una duración entre 5 y 60 minutos.
3. Al menos uno de los síntomas de aura es unilateral
4. El aura se acompaña, o se sigue antes de 60 min, de cefalea.
D. Sin mejor explicación por otro diagnóstico de la ICHD-3b y se ha descartado un accidente isquémico transitorio.
(Adaptada de: ICDH, 3rd edition (beta versión). Cephalalgia 2013)
Debe tenerse especial cuidado en aquellas crisis migrañosas que se prolongan más de 72 horas (podrían tener remisiones de hasta 12 horas por uso de fármacos o el sueño) pues se clasifican como estatus migrañoso el cual tiene un manejo diferente(8). Cuando la cefalea ocurre 15 o más días al mes por al menos 3 meses se considera siempre una migraña crónica y cuando durante este período la cefalea tenga características de migraña al menos 8 días al mes(7).
Cuando la cefalea ocurre 15 o más días al mes durante al menos 3 meses se considera una migraña crónica
Por último, existe una entidad llamada migraña relacionada con la menstruación, suele ser predecible y darse en ±1-2 días de la regla(7).
Cefaleas trigémino-autonómicas
Suelen aparecer durante la adolescencia o la adultez aunque son infrecuentes.
— Cefalea en racimos: consiste en ataques de dolor severo unilaterales en la región orbitaria, supraorbitaria, temporal o combinación de las anteriores de breve duración asociado a manifestaciones autonómicas faciales, más frecuente en los hombres. Existen periodos de ataques frecuentes seguidos de otros completamente asintomáticos, pocos son los pacientes que no tienen este periodo asintomático.
Cefalea en racimos: consiste en ataques de dolor severo unilaterales en la región orbitaria, supraorbitaria, temporal o combinación de las anteriores de breve duración asociado a manifestaciones autonómicas faciales
— Hemicránea paroxística: ataque de dolor severo unilateral en región orbitaria, supraorbitaria, temporal o combinación de las anteriores de corta duración que se presenta muchas veces durante el día, se acompaña de sintomatología autonómica homolateral y remiten con indometacina. Más frecuente en mujeres.
Criterios de cefalea en racimos
A. Al menos cinco ataques que cumplen los criterios B, C y D.
B. Dolor unilateral de intensidad severa o muy severa en región orbitaria, supraorbitaria o temporal, con una duración de 15 a 180 minutos sin tratamiento.
C. Cualquiera o los dos siguientes:
- Al menos uno de los siguientes síntomas o signos, homolaterales a la cefalea:
a) Inyección conjuntival y/o lagrimeo.
b) Congestión nasal y/o rinorrea.
c) Edema palpebral.
d) Sudoración frontal y facial.
e) Rubefacción frontal y facial.
f) Sensación de taponamiento en los oídos.
g) Miosis y/o ptosis.
- Inquietud o agitación.
D. La frecuencia de los ataques varía entre una vez cada dos días y ocho al día durante más de la mitad del tiempo que el trastorno está activo.
E. Sin mejor explicación por otro diagnóstico de la ICHD-3b.
(Adaptada de: ICHD, 3rd edition (beta versión). Cephalalgia 2013)
Criterios de hemicránea paroxística
La hemicránea paroxística es más frecuente en las mujeres y remite con indometazina
A. Al menos 20 ataques que cumplen los criterios B, C, D y E.
B. Dolor severo unilateral en región orbitaria, supraorbitaria o temporal, con una duración de 2 a 30 minutos.
C. Al menos uno de los siguientes síntomas o signos, homolaterales al dolor:
1. Inyección conjuntival o lagrimeo.
2. Congestión nasal o rinorrea.
3. Edema palpebral.
4. Sudoración frontal y facial.
5. Rubefacción frontal y facial.
6. Sensación de taponamiento en los oídos.
7. Miosis y/o ptosis.
D. Los ataques tienen una frecuencia mayor de cinco por día durante más de la mitad del tiempo.
E. Los episodios responden completamente a dosis terapéuticas de indometacina.
F. Sin mejor explicación por otro diagnóstico de la ICHD-3b.
(Adaptada de: ICHD, 3rd edition (beta versión). Cephalalgia 2013)
Existe la entidad llamada hemicránea persistente que tiene características de hemicránea paroxística pero sin remisiones al menos durante 1 año, o con una remisión menor a 1 mes(7).
Tratamiento de las cefaleas primarias
Medidas generales
En la cefalea tensional son muy importantes los cambios en el estilo de vida, técnicas conductuales y de relajación
Para casos de cefalea tensional son muy importantes los cambios en el estilo de vida como la hidratación adecuada (3-4 vasos de agua al día), realizar 4-5 comidas al día, ejercicio físico regular y llevar un ritmo adecuado de sueño, es importante evitar los factores estresantes ya que éste tipo de cefalea se ve desencadenada frecuentemente por esos factores(5), la realización de técnicas conductuales y de relajación ayudan bastante(8).
En el caso de las migrañas es importante aparte de lo citado previamente, identificar si existe o no un factor precipitante y controlarlo en caso de que se asocie a los ataques(5).
Tratamiento de rescate
Los analgésicos simples como el paracetamol o el ibuprofeno son las primeras líneas del tratamiento sintomático de las cefaleas, sobretodo en la cefalea tensional episódica. No se recomienda el uso de terapia basada en opioides por ser menos efectiva y más propensa al aumento progresivo de las dosis y dependencia, aparte de los efectos secundarios posibles(10).
En las migrañas con y sin aura, en el tratamiento abortivo se usan los triptanes y deben probarse al menos 3 triptanes diferentes antes de poder afirmar que no funcionan para
la migraña
Para las migrañas con y sin aura en el tratamiento abortivo se usan los triptanes que son agonistas de receptores serotoninérgicos 1B/1D/1F con un efecto antimigrañoso espectacular por su efecto vasoconstrictor cerebral. Los triptanes no han demostrado disminuir la severidad de otros tipos de cefaleas, por tanto una respuesta a estos compuestos se podría considerar como diagnóstica de migraña(1). Pueden repetirse después de 2 horas si es necesario pero no más de 2 dosis en 24 horas y no más de 2 días a la semana, si no funciona durante una crisis migrañosa no debe ser excluido como parte del tratamiento, debe probarse al menos en 3 episodios diferentes y al menos 3 triptanes diferentes antes de poder afirmar que no funcionan para la migraña(10). Es muy útil la combinación de un triptan + paracetamol y/o ibuprofeno. Esta combinación es más efectiva y costo-efectiva que cada medicación por separado(10). En caso de vómitos o intolerancia por vía oral se usa la vía intravenosa asociada a un antiemético.
En cuanto a las cefaleas en racimos es particularmente útil el uso de oxígeno al 100% a alto flujo (12 litros/min) a través de una máscara cerrada con reservorio, los triptanes vía oral o subcutánea también podrían ayudar(10-11). En la hemicránea paroxística es muy efectiva la indometacina (debe ser combinada con omeprazol o ranitidina), es tan típica la respuesta al tratamiento que constituye uno de los criterios diagnósticos de ésta(8,10).
Se debe advertir a los pacientes sobre el exceso en la toma de medicación, ya que existe la cefalea crónica por sobreuso de medicación que se debe sospechar si el paciente ha consumido triptanes, ergotamina, opioides o combinación de analgésicos durante 10 o más días al mes, o paracetamol/AINES más de 15 días al mes. El tratamiento de ésta es la suspensión brusca de la medicación(10).
Para las migrañas relacionadas con la menstruación, si los analgésicos simples no funcionan se podría probar con los triptanes, 2 e inclusive 3 veces al día en los días en los que se espere que tenga la migraña incluso en días consecutivos, se ha tenido buena experiencia con el zolmitriptan(10).
Profilaxis
En general una cefalea tensional crónica no suele recibir tratamiento profiláctico medicamentoso, en caso de precisarlo sería por asociarse a una migraña, si no es así deberían considerarse otros diagnósticos; algunas publicaciones recomiendan como primera línea de profilaxis de ésta cefalea la acupuntura (10 sesiones en 5-8 semanas), aunque tradicionalmente se ha utilizado con éxito la amitriptilina y también se observan buenos resultados con el topiramato(5, 10, 11).
En el tratamiento profiláctico, los dos fármacos que cuentan con mayor evidencia científica son el topiramato y la flunarizina
En el caso de las migrañas se debe ofrecer una medicación profiláctica diaria sobre todo en aquellos pacientes con más de 3-4 episodios al mes dependiendo de la severidad y repercusión que tenga en su vida diaria. Todos los fármacos deberían iniciarse a dosis bajas e ir aumentando según la respuesta(10), en general debe probarse el fármaco hasta llegar a la dosis objetivo durante 4-6 semanas, si no funciona pasado este tiempo debería cambiarse a otra medicación, se debe evitar combinar 2 fármacos profilácticos(8). La elección del fármaco dependerá de las preferencias y comorbilidades del paciente(10). No se sabe si la utilización de estos fármacos afecta el curso natural de la enfermedad, deberá mantenerse como mínimo 6 meses y luego intentar su retirada(16). Los dos fármacos que cuentan con mayor evidencia científica son el topiramato(10,11) y la flunarizina(5), existen otros con menor evidencia como el propanolol, valproato, amitriptilina, riboflavina, magnesio y coenzima Q10(1,8) . También hay autores que recomiendan la acupuntura como tratamiento profiláctico en las migrañas pero como tratamiento de segunda línea(11).
Tablas y figuras
Tabla I. Datos sugerentes de cefalea secundaria(4)
|
En la historia clínica |
|
Calidad: cefalea de inicio brusco o “la peor cefalea de mi vida”, reciente empeoramiento de la severidad o frecuencia, cambios en la cualidad de la cefalea, Nuevos síntomas consistentes con cefalea en racimos |
|
Localización: unilateral sin alteración de los lados, occipital crónica o recurrente |
|
Tiempo: despierta por la noche, son matinales, o causan vómitos al despertar, patrón crónico progresivo |
|
Posicional o variación con las actividades: empeora con el decúbito, aparece con la tos o con Valsalva |
|
Historia neurológica asociada: sensorio alterado durante la cefalea, déficit sensorial o cambios en la visión, marcha o coordinación, déficit focal neurológico, síncope o crisis convulsiva, cambios en el estado mental (ej. confusión o desorientación), regresión de hitos motores finos o gruesos, disminución en el rendimiento escolar, cambios en el comportamiento o personalidad |
|
Asocia: vómitos sin náuseas, poliuria o polidipsia, edad preescolar o menor, historia de trauma craneal, comorbilidades médicas, sin antecedentes familiares de cefaleas primarias |
|
En el examen físico |
|
Hipertensión |
|
Signos meníngeos con o sin fiebre |
|
Evidencia de trauma craneal |
|
Sensibilidad en el hueso frontal |
|
Hallazgos oftalmológicos anormales: papiledema, anomalías en los movimientos oculares, desviación de la mirada, reflejo fotomotor alterado, defectos en el campo visual |
|
Hallazgos neurológicos anormales: alteración del estado mental, parálisis de pares craneales, ataxia, marcha alterada, coordinación alterada, reflejos osteotendinosos alterados, asimetría motora o sensorial, hemiparesia, regresión del desarrollo |
|
Pubertad precoz o retrasada |
|
Hallazgos en piel: manchas café con leche, máculas en hojas de fresno, púrpuras o petequias, hemangioma facial, rash malar |
Tabla II. Características diferenciales entre cefalea tensional y migraña(1, 4, 5, 9)
|
Migraña |
Cefalea tensional |
|
|
Horario |
Cualquiera |
Vespertino |
|
Intensidad |
Moderada-intensa |
Leve-moderada |
|
Localización |
Hemi u holocraneal |
Holocraneana |
|
Característica del dolor |
Pulsátil |
Opresivo |
|
Asociaciones |
Disminución de la actividad Síntomas gastrointestinales Fotofobia Sonofobia Osmofobia (miedo a oler) |
Situaciones estresantes Ansiedad Depresión Fotofobia/sonofobia (nunca ambas) |
|
Aura |
Posible |
No |
|
Empeora/mejora |
Actividad física/reposo |
Estrés/reposo |
Tabla III. Tratamiento de rescate para las cefaleas primarias
|
Fármaco |
Dosis |
Efectos adversos. Advertencias. Recomendaciones |
|
Paracetamol10 |
Oral: 20 mg/kg cada 4-6h; máx 75 mg/kg/día Rectal: inicio con 40 mg/kg y luego 20 mg/kg IV: 15 mg/kg cada 4-6h; máx 60 mg/kg/día |
Daño hepático y renal |
|
Ibuprofeno5, 10 |
Oral: 10-20 mg/kg/dosis; máx 50 mg/kg/día u |
Daño gástrico, sangrados, úlceras, reacciones alérgicas |
|
Sumatriptan5 |
Intranasal: 10 mg en ˂40kg; 20 mg en˃40kg Subcutáneo: 3-6 mg Malos resultados con formas orales |
Cardiotoxicidad, enrojecimiento, mareos, en la forma intranasal podría surgir molestias con respecto al sabor |
|
Zolmitriptan5 |
Intranasal: 5 mg |
|
|
Tratamiento profiláctico para las cefaleas primarias: migraña con y sin aura |
||
|
Topiramato10 |
Oral: inicio con 0,5 mg/kg y aumento progresivo a 10 mg/kg/día, máximo 200 mg/día |
Pérdida de peso, parestesias, fatiga, somnolencia, deterioro de la memoria. Riesgo de teratogenicidad |
|
Flunarizina5 |
Oral: inicio 2,5-5 mg/día (a la noche), aumento progresivo hasta 10 mg/día (dosis máxima |
Sedación, ganancia de peso, tremor, irregularidad menstrual. |
|
Propanolol10 |
Oral: 12-18 años: 30 mg 2 veces al día; incremento hasta 60 mg 2 veces al día |
Evitar en asma, problemas con el sueño. Evitar la retirada brusca |
|
Valproato10 |
Oral: 10 mg/kg/día aumento hasta 40 mg/kg/día; máximo 1,5 g 2 veces al día |
Ganancia de peso, tremor. Evitar en mayores de 12 años, riesgo de teratogenicidad. Irregularidad menstrual |
|
Amitriptilina5, 10 |
Oral: 12-18 años: 25-50 mg a la noche. |
Boca seca, sedación, visión borrosa, estreñimiento. Riesgo de cardiotoxicidad a dosis altas |
|
Riboflavina8 (vitamina B2) |
5 mg/kg/día en 1 o 2 tomas; máx 400 mg/día |
Sobre todo en pacientes con dietas con pocas frutas y verduras. Olor fuerte en la orina, molestias gastrointestinales |
|
Magnesio8 |
9 mg/kg/día en 2 tomas |
Diarreas |
|
CoQ108 |
1-3 mg/kg/día a la mañana |
Insomnio |
Figura 1. Algoritmo de actuación ante una cefalea
VO Via oral, IV: via intravenosa, PL: punción lumbar, IVAS: infección de vía aérea superior
Bibliografía
1. Langdon R, DiSabella MT. Pediatric Headache: An Overview. Curr Probl Pediatr Adolesc Health Care. 2017 Mar;47(3):44-65. doi: 10.1016/j.cppeds.2017.01.002.
2. Schwedt, T. J., Guo, Y. and Rothner, A. D. (2006), “Benign” Imaging Abnormalities in Children and Adolescents With Headache. Headache: The Journal of Head and Face Pain, 46: 387–398. doi:10.1111/j.1526-4610.2006.00371.x
3. R. Cancho Candela, A. Hedrera Fernández. Cefalea en el niño y adolescente. Pediatr Integral 2015; XIX (9): 632 – 639.
4. Lauck Sara M.,Gage Sandra. 28 – Headaches, Nelson Pediatric Symptom-Based Diagnosis, edited by Kliegman Robert M., et al. 2018, Pages 439-454. doi: 10.1016/B978-0-323-39956-2.00028-5.
5. Martín Fernández-Mayoralas, A. L. Fernández-Perrone, A. Fernández-Jaén. Cefaleas y migrañas en la adolescencia. Adolescere 2015; III (3): 9-28.
6. Mukhopadhyay Sourabh,White Catharine P. Evaluation of headaches in children. Paediatrics and Child Health, 2008 18:1. doi:10.1016/j.paed.2007.10.004.
7. The International Classification of Headache Disorders, 3rd edition (beta version). Cephalalgia. July 1, 2013; 33 (9); 629-808
8. Gofshteyn, Jacqueline S. et al. Diagnosis and Management of Childhood Headache. Curr Probl Pediatr Adolesc Health Care 2016 46:36-51
9. Slover Robin, Kent Sheryl. Pediatric Headaches. Advances in Pediatrics. 2015 62:283-293. doi:10.1016/j.yapd.2015.04.006.
10. Whitehouse WP, Agrawal S. Arch Dis Child Educ Pract Ed. 2017 102:58–65. doi:10.1136/archdischild-2016-311803.
11. Headaches in over 12s: diagnosis and management. Clinical guideline. Published: 19 September 2012. nice.org.uk/guidance/cg150