Protocolo – Guía de actuación ante los trastornos de la conducta alimentaria en la adolescencia en Atención Primaria
Guía de actuación ante los trastornos de la conducta alimentaria en la adolescencia en Atención Primaria
P.M. Ruiz Lázaro (MD, Ph D).
Jefe de Sección de Psiquiatría Infanto-Juvenil. HCU Lozano Blesa de Zaragoza. Profesor asociado medico de Psiquiatría. Universidad de Zaragoza. I+CS. Coordinador ZARIMA y ZARIMA-Prevención. UTCA Hospital Clínico Universitario Lozano Blesa. Zaragoza.
Fecha de recepción: 25 de febrero 2020
Fecha de publicación: 28 de febrero 2020
Adolescere 2020; VIII (1): 64.e1-64.e7
Resumen
|
Los trastornos de la conducta alimentaria (TCA) en los adolescentes son trastornos mentales graves que pueden causar importante repercusión en la salud física, el desarrollo y la función psicosocial y pueden tardar en ser detectados meses o años. Sin un conocimiento específico de los TCA, puede haber problemas en su detección temprana con retraso en el tiempo de su diagnóstico y tratamiento, con potencial influencia en su evolución. Este artículo revisa la valoración y tratamiento de los TCA en primaria con un enfoque apropiado multidisciplinar de cuidado. Mediante una revisión sistemática se desarrolla una guía práctica/protocolo de valoración y tratamiento con foco en las intervenciones en adolescentes con trastornos alimentarios en atención primaria para facilitar las opciones de tratamiento con una lista de recomendaciones de derivación. Esta guía práctica puede ayudar a los clínicos a lograr una mejor detección temprana (prevención secundaria) y usar instrumentos de criba (p.ej. SCOFF) para la detección de los TCA y criterios de derivación y gravedad. Palabras clave: Trastornos de conducta alimentaria; Atención primaria; Adolescentes; Guía práctica. |
Abstract
|
Adolescent eating disorders (ED) are serious mental health disorders that cause impairment in physical health, development and psychosocial function and can remain undetected for months or years. Without specific knowledge of ED, they can evade early detection, delaying time to diagnosis and treatment and potentially influencing the outcome. This article reviews the assessment and treatment of ED in the primary care setting with appropriate and multidisciplinary approach in its care. Following a systematic review, we developed an assessment and treatment guideline/protocol focused on interventions for adolescents with eating disorders in primary care to facilitate treatment decisions with a list of recommendations for referrals. This practical guideline can facilitate early detection of ED in primary care (secondary prevention) by using screening instruments (i.e. the SCOFF) and severity level and referral criteria. Key words: Eating disorders; Primary care; Adolescents; Clinical practice guideline. |
Introducción
Los trastornos de la conducta alimentaria en conjunto representan la tercera enfermedad de larga evolución o crónica más frecuente entre la población de pacientes adolescentes
Los trastornos de la conducta alimentaria (TCA) en conjunto representan la tercera enfermedad de larga evolución o crónica más frecuente entre la población de pacientes adolescentes.
Tres tipos de TCA anorexia nerviosa (AN), bulimia nerviosa (BN) y TCA no especificado (TCANE) se encuentran entre los tres diagnósticos psiquiátricos más comunes entre las mujeres adolescentes(1).
Adolescentes y jóvenes, especialmente del género femenino tienen significativamente más riesgo de presentar un TCA(2).
Los grupos de riesgo lo son por edad (adolescencia), género o sexo (mujeres) o por la participación en actividades de riesgo, bien como ocio o profesionalmente (gimnastas, atletas, modelos, bailarines, patinadores, deportistas de élite)(3).
El retraso en el diagnóstico e identificación parece conllevar una mayor morbilidad y peor pronóstico(1).
Hay un retraso en la búsqueda de tratamiento o tiempo de enfermedad sin tratar. El GAP en TCA más importante identificado tiene relación tanto con la detección en Atención Primaria como en la derivación a Salud mental(4). Pueden tardar en ser detectados meses o años(5).
La media de tiempo transcurrido entre el inicio de los síntomas y la solicitud o petición de ayuda se estima en alrededor de un año para la anorexia nerviosa (AN) y de cuatro años para la bulimia nerviosa (BN).
Dentro de los factores de mal pronóstico se encuentran, un inicio de tratamiento más tardío y una mayor gravedad de síntomas en el momento del diagnóstico (un peso más bajo para la AN y mayor intensidad de atracones y conductas compensatorias de purga en la BN).
La investigación muestra resultados significativamente mejores para las personas que son identificadas y tratadas temprano y que se evita la evolución a formas crónicas.
A pesar de ello no existen muchos estudios que hayan evaluado la detección y diagnóstico de los TCA en Atención Primaria (AP).
Por diferentes razones:
- Entrenamiento inadecuado: en las fases iniciales los síntomas pueden ser subsindrómicos y difíciles de identificar si no se es un experto en TCA. Hay problemas para la detección en los modelos categoriales para considerar algunos comportamientos variables de la normalidad o ya cuadros clínicos. Y hay cambios en las clasificaciones diagnósticas que perfilan dichos cuadros.
- Estigma, escasa conciencia o sensibilidad de los profesionales ante estos problemas. Falsas convicciones acerca de la naturaleza y el tratamiento de los trastornos mentales.
- La falta de tiempo real por la gran presión asistencial en AP que impide profundizar en la atención integral de los pacientes y en la realización de actividades preventivas.
- La baja asistencia de los adolescentes a las consultas de AP y su falta de “conciencia de enfermedad”.
Es clave identificar a las personas con alto riesgo de desarrollar un TCA, para poder establecer estrategias de tratamiento adecuadas en las etapas tempranas del trastorno
Es clave identificar a las personas con alto riesgo de desarrollar un TCA, para poder establecer estrategias de tratamiento adecuadas en las etapas tempranas del trastorno. Lógicamente, para conseguir dicho objetivo se hace imprescindible la intervención de los médicos y pediatras de AP en la detección de los síntomas y signos de alarma.
Por tanto, debemos dotar al médico de familia y pediatra de AP de instrumentos de criba validados pero sencillos. Y de formación y entrenamiento específico que facilite el reconocimiento y manejo de los TCA en adolescentes, dirigido a mejorar las competencias de los profesionales de AP.
El médico de familia y el pediatra deberían responsabilizarse de la evaluación e intervención inicial de los afectados de TCA que acuden a AP(6).
El unificar criterios en la detección, derivación, diagnóstico y tratamiento permite conocer la epidemiología y mejorar la eficacia, eficiencia y efectividad en la atención a los TCA(7).
Población diana, a quién va dirigido el protocolo
Médicos, pediatras y personal de enfermería de Atención Primaria.
Objetivos
- Conseguir reducir el GAP, el periodo de tiempo sin tratamiento.
- Atender de forma eficaz a pacientes adolescentes con TCA de corta evolución.
- Formar en la detección temprana y adecuada de posibles casos de TCA a los médicos y pediatras de AP.
Detección
La guía australiana(8) señala una serie de signos de alarma conductuales, físicos y psicológicos, para la detección e intervención temprana. Algunas señales de advertencia pueden ser difíciles de detectar, porque el afectado:
- puede sentirse avergonzado, culpable y angustiado por su comportamiento alimentario o de ejercicio que mantiene en secreto
- puede ocultar activamente su comportamiento alimentario y de ejercicio
- puede negar tener un problema
- puede serle difícil pedir ayuda a su entorno, familiares y amigos
El objetivo inicial es proporcionar apoyo a la persona para que se sienta lo suficientemente segura y protegida para buscar tratamiento o para encontrar a alguien en quien pueda confiar para hablar abiertamente, como un miembro de la familia, un amigo, un maestro o un compañero de trabajo.
Si la persona reacciona negativamente, es importante no tomar su reacción personalmente. Evita discutir o ser polémico y no expreses decepción o conmoción. Resiste la tentación de responder con enojo, ya que esto puede agravar la situación. No le hables con dureza. En su lugar, estate dispuesto a repetir sus preocupaciones. Asegúrale que pese a no estar de acuerdo contigo, tu apoyo sigue y puede volver a hablar contigo en el futuro si así lo desea.
La detección de formas subclínicas es muy importante en la AP, como parte del tratamiento interdisciplinar que incluye profesionales de la salud mental y de nutrición.
Signos y síntomas de detección de TCA
Hay que conocer los signos y síntomas de derivación a Unidad de TCA especializada: pérdida de peso con I.M.C.<16 Kg/m2 (o equivalente en percentil), pérdida ponderal que no remite o acelerada de más de 1 kg semanal, comorbilidad psiquiátrica, E.C.G. anormal, deficiencia de potasio, magnesio o fósforo, baja albúmina sérica…
- Restricción alimentaria sin control médico: saltarse comidas, disminuir las raciones, evitar alimentos “que engordan”, comer sólo alimentos “light” o “diet”.
- Adelgazamiento.
- Cambios en hábitos alimentarios: prolongar el tiempo para realizar comidas, rituales: marear los alimentos, jugar con ellos, quitarles la grasa…
- Síntomas y signos físicos de malnutrición: alopecia, sensación de frialdad, mareos, alteraciones menstruales.
- Atracones.
- Vómitos autoprovocados.
- Empleo de laxantes.
- Ejercicio físico con exageración.
- Preocupación excesiva por la gordura; no se ve cómo es, se ve gordo/a (dismorfofobia).
- Irritabilidad, inestabilidad emocional.
Signos y síntomas de derivación de TCA a Unidad de TCA especializada
- Pérdida de peso con I.M.C. < 16 Kg/m2 (o equivalente según tablas percentiladas). Haber sufrido una importante pérdida de peso (igual o superior al 10%-25% del peso) no justificada médicamente por ninguna enfermedad física, con el fin de realizar un diagnóstico diferencial.
- Pérdida ponderal que no remite.
- Pérdida ponderal acelerada de más de 1 kg por semana.
- Amenorrea de más de 3 meses en relación con el TCA.
- Presencia de episodios bulímicos regulares, es decir, conductas de atracón alimentario y/o conductas purgativas persistentes (vómitos autoinducidos, abuso de laxantes y uso de diuréticos).
- Comorbilidad psiquiátrica: ansiedad, depresión, obsesividad, trastorno de personalidad.
- E.C.G. anormal con QTc mayor de 450 ms, ritmo anormal o disritmia ventricular.
- Deficiencia de potasio, magnesio o fósforo.
- Baja albúmina sérica.
- Temperatura menor de 36º.
- Azotemia.
- Tratamiento ambulatorio sin éxito tras tres meses de activo tratamiento en A.P.(7).
Criterios de gravedad
Los criterios de derivación de la AP a la hospitalización urgente (Servicio de Urgencias de hospital general) para recibir tratamiento médico urgente son los siguientes:
Los criterios de gravedad de derivación de la AP a Urgencias son: pérdida de peso >50% en los últimos meses, disminución de potasio <3 mEq/l o sodio (<130 ó >145), arritmia grave o trastorno de la conducción, negativa absoluta a comer o beber, sintomatología depresiva, con riesgo de autolisis, conductas autolesivas importantes…
- Pérdida de peso >50% en los últimos meses (30% en los últimos 3 meses).
- Alteraciones de la consciencia.
- Convulsiones.
- Deshidratación.
- Alteraciones hepáticas o renales severas.
- Pancreatitis.
- Disminución de potasio <3 mEq/l o sodio (<130 o >145).
- Arritmia grave o trastorno de la conducción.
- Bradicardia de <40 bpm.
- Otros trastornos ECG.
- Síncopes o hipotensión con TAS <70 mm Hg.
- HDA: hematemesis, rectorragias.
- Dilatación gástrica aguda.
Los criterios de derivación de la AP a valoración psiquiátrica urgente (Servicio de Psiquiatría de un hospital) son los siguientes:
- Negativa absoluta a comer o beber.
- Sintomatología depresiva, con riesgo de autolisis.
- Conductas autolesivas importantes.
Criterios para ingreso hospitalario de TCA
- Pérdida ponderal grave: IMC < 15 en mayores de 14 años, pérdida de peso > 20-25%.
- Alteraciones hidroelectrolíticas: hipokaliemia < 3 mEq/L, hiponatremia < 125 mEq/L.
- Alteraciones hemodinámicas graves: bradicardia < 40 p.m., arritmias.
- Otras complicaciones médicas graves.
- Abuso incontrolado de laxantes/diuréticos, descontrol atracones/vómitos.
- Crisis familiar grave, alteraciones del comportamiento, conflictividad notable.
- Comorbilidad psiquiátrica grave (depresión, ideación autolítica, tóxicos, personalidad).
- Fracaso reiterado del tratamiento ambulatorio especializado(7).
Actuación ante un paciente con sospecha de TCA
Población con alto riesgo de presentar un TCA:
- Adolescentes con IMC bajo en comparación con los valores de referencia según edad.
- Los pacientes que consultan por problemas de peso que no tiene sobrepeso.
- Mujeres con trastornos menstruales o amenorrea.
- Pacientes con síntomas gastrointestinales, con signos físicos de inanición o vómitos repetidos sin explicación somática clara.
- Niños con retraso o estancamiento en el crecimiento.
- Practicantes de deportes de riesgo para padecer un TCA (atletismo, bailarinas, gimnasia rítmica, natación sincronizada, etc. )
Ante la sospecha de un posible caso se aconseja la utilización de instrumentos de criba.
The Eating Attitudes Test, EAT-26, y el Eating Disorders Inventory (EDI) son los cuestionarios de detección más utilizados, pero hay muchos otros, Short Evaluation of Eating Disorders (SEED), SCOFF Questionnaire y otros muchos.
Se aconseja pasar el Cuestionario SCOFF (Sick, Control, One, Fat, Food questionnaire)(9).
El SCOFF es un instrumento de cribado o criba de TCA que consta sólo de 5 preguntas dicotómicas (Si/No) que valoran la pérdida de control sobre la ingesta, las purgas e insatisfacción corporal permitiendo su aplicación en la atención primaria. El rango de puntuación oscila de 0 a 5 puntos (No=0 y Sí=1), una puntuación total de 2 o más puntos identifica personas de riesgo de TCA (sensibilidad AN: 100%; BN:100%; especificidad para AN y para BN:85 y 80% respectivamente; tasa de falsos positivos 7,3% para AN y 8% para BN). Dispone de la versión española adaptada y validada en nuestro medio(10), para la detección temprana de TCA en AP.
Ante la sospecha de un posible caso se aconseja el SCOFF, que dispone de versión española adaptada y validada en nuestro medio, útil para la criba y detección temprana de TCA en AP
Versión española de la encuesta SCOFF(10)
Nombre:
Sexo:
Edad:
- ¿Tiene la sensación de estar enfermo/a porque siente el estómago tan lleno que le resulta incómodo?
SÍ NO
- ¿Está preocupado porque siente que tiene que controlar cuánto come? SÍ NO
- ¿Ha perdido recientemente más de 6 kg en un período de tres meses? SÍ NO
- ¿Cree que está gordo/a aunque otros digan que está demasiado/a delgado/a? SÍ NO
- ¿Diría que la comida domina su vida? SÍ NO
Manejo del caso
En la AN, el peso y el IMC o Quetelet no son los únicos indicadores de riesgo físico siendo recomendable la realización de una anamnesis y exploración física exhaustiva, así como la realización de pruebas complementarias para establecer un correcto diagnóstico etiológico (ver criterios de gravedad y pruebas médicas del protocolo clínico).
Debido a la baja frecuencia de visitas de los adolescentes, se recomienda aprovechar cualquier oportunidad (visita programada, cualquier consulta por problemas menores como infecciones respiratorias, traumatismos, acné, etc.) para ofrecer una atención integral, con detección temprana de hábitos de riesgo o trastornos ya establecidos (prevención secundaria).
Al entrevistar a un adolescente con sospecha de TCA es importante considerar la probable falta de conciencia de enfermedad, negación del trastorno y la escasa motivación de cambio
Al entrevistar a un paciente adolescente con sospecha de TCA es importante considerar que una de sus características es la falta de conciencia de enfermedad, la tendencia a la negación del trastorno y la escasa motivación de cambio, siendo esta más acusada cuanto menor es la evolución del trastorno.
Para el diagnóstico, en las fases iniciales los adolescentes pueden no presentar todos los criterios diagnósticos según las clasificaciones internacionales en vigor (CIE-10 y DSM 5), pero es relevante disminuir el tiempo sin tratamiento
A la hora de hacer el diagnóstico, se debe tener en cuenta que en las fases iniciales los pacientes adolescentes pueden no presentar todos los síntomas necesarios para cumplir criterios diagnósticos según las clasificaciones internacionales actualmente en vigor (como IMC < 17.5 o distorsión de la imagen corporal), pero sus síntomas les pueden generar alteraciones conductuales o de funcionamiento significativas (ver criterios diagnósticos CIE-10 y DSM-5).
Protocolo diagnóstico
Pruebas médicas
- Medidas antropométricas talla y peso, cálculo del I.M.C o Quetelet (Kg/m2).
- Electrolitos y minerales en suero: bicarbonato, calcio, sodio, potasio, fósforo y zinc.
- Hemograma.
- Ácido fólico, B12, ferritina, fosfatasa alcalina, aspartato transaminasa (AST), creatinfosfokinasa.
- (CPK), creatinina, TSH.
- Electrocardiograma.
- Densitometría ósea, TAC cerebral, composición corporal por bioimpedancia eléctrica.
Exploración psicopatológica
- SCOFF.
- Eating Attitudes Test (EAT-26).
- Eating Disorder Inventory (EDI-III).
- Test de Bulimia de Edimburgo (BITE).
- Cuestionario de influencias sobre el modelo estético corporal (CIMEC).
- Dibujo de figura humana (autorretrato, modelo ideal).
Tablas y figuras
Algoritmo. Circuito de atención a TCA adolescente
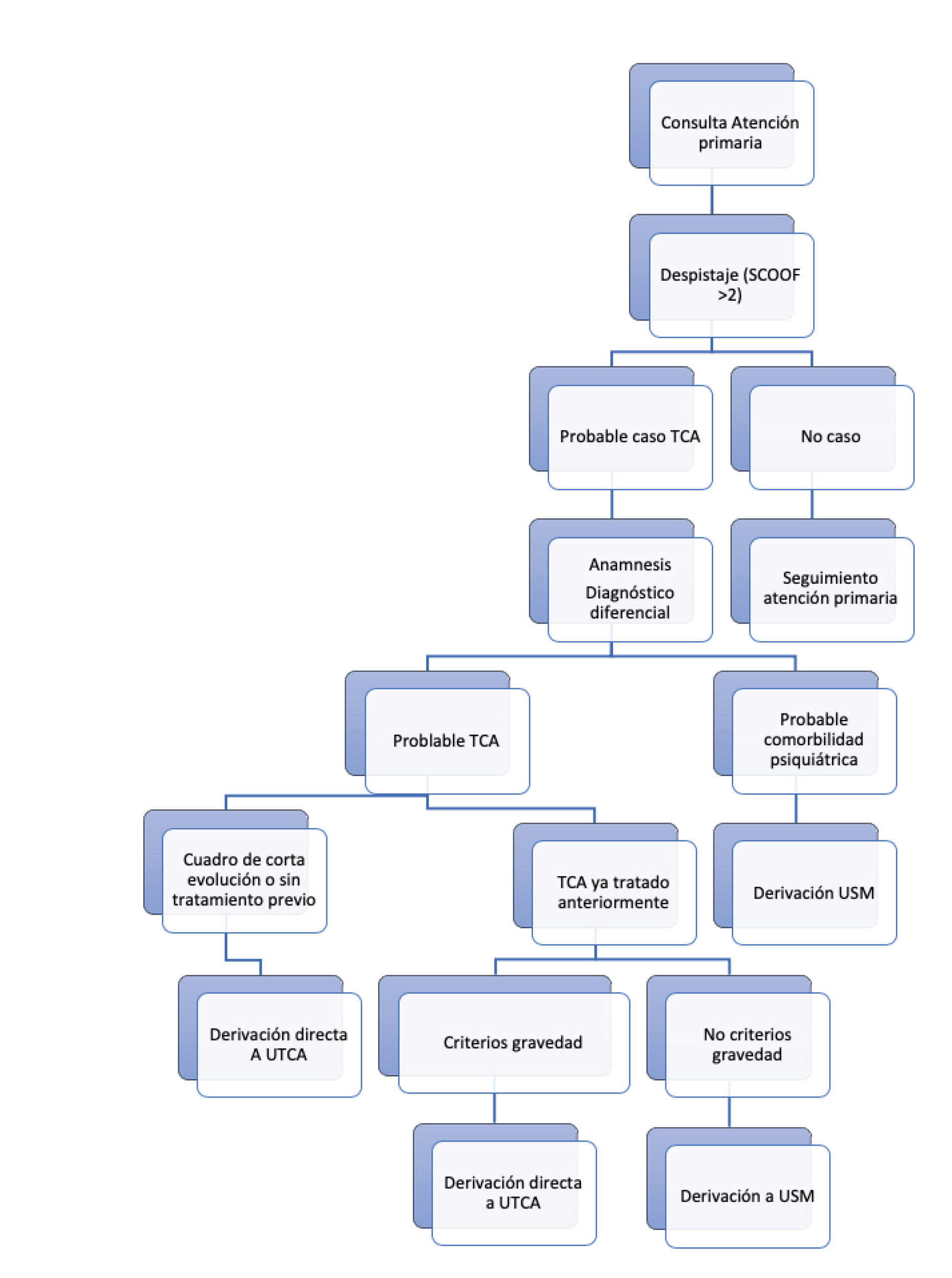
Fuente: Unidad de Trastornos de la Conducta Alimentaria. Servicio de Psiquiatría Hospital Universitario Marqués de Valdecilla).
Bibliografía
1. Blanco MA. Detección precoz en población adolescente y adulto joven. En: Morandé G, Graell M, Blanco A, eds. Trastornos de la conducta alimentaria y obesidad. Un enfoque integral. Madrid: Editorial Médica Panamericana, 2014. pp. 105-113.
2. Ruiz-Lázaro PM. Prevención de los trastornos de la conducta alimentaria y obesidad. En: Ruiz-Lázaro PM, Velilla M, González E, coordinadores. Buenas prácticas en prevención de trastornos de la conducta alimentaria. Madrid: ediciones Pirámide, 2017. pp. 25-53.
3. Ruiz-Lázaro PM. Prevención de los trastornos de la conducta alimentaria y los diversos ámbitos de actuación. En: Martínez MA, ed. Todo sobre los trastornos de la conducta alimentaria. Una visión multidisciplinar desde la experiencia y la evidencia científica. Tarragona: Publicaciones Altaria, 2015. pp.431-476.
4. Imaz C, Ballesteros M, Higuera M, Conde V. [Health care analysis of eating disorders in Valladolid]. Actas Esp Psiquiatr 2008; 36 (2): 75-81.
5. Mairs R, Nicholls D. Assessment and treatment of eating disorders in children and adolescents. Arch Dis Child. 2016 Dec; 101(12): 1168-1175. doi: 10.1136/archdischild-2015-309481. Epub 2016 Jun 28.
6. Grupo de trabajo de la Guía de Práctica Clínica sobre Trastornos de la Conducta Alimentaria. Guía de Práctica Clínica sobre Trastornos de la Conducta Alimentaria. Madrid: Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad y Consumo. Agència d’Avaluació de Tecnologia i Recerca Mèdiques de Cataluña; 2009. Guías de Práctica Clínica en el SNS: AATRM Núm. 2006/05-01.
7. AEPNYA. Protocolos clínicos AEPNYA Asociación Española Psiquiatría del Niño y del Adolescente, 2008.
8. Mental Health First Aid Australia. Eating disorders: first aid guidelines [Internet]. 2008 [citado 9 de diciembre de 2019]. Disponible en: https://mhfa.com.au/sites/default/files/MHFA_eatdis_guidelines_A4_2013.pdf.
9. Tavolacci M-P, Gillibert A, Zhu Soubise A, Grigioni S, Déchelotte P. Screening four broad categories of eating disorders: suitability of a clinical algorithm adapted from the SCOFF questionnaire. BMC Psychiatry. 2019; 19 (1): 366.
10. Garcia-Campayo J, Sanz-Carrillo C, Ibañez JA, Lou S, Solano V, Alda M. Validation of the Spanish version of the SCOFF questionnaire for the screening of eating disorders in primary care. J Psychosom Res. 2005; 59 (2): 51-55.
Bibliografía recomendada
- Morandé G, Graell M, Blanco A, eds. Trastornos de la conducta alimentaria y obesidad. Un enfoque integral. Madrid: Editorial Médica Panamericana, 2014. pp. 105-113.
- Martínez MA, ed. Todo sobre los trastornos de la conducta alimentaria. Una visión multidisciplinar desde la experiencia y la evidencia científica. Tarragona: Publicaciones Altaria, 2015.
- Ruiz-Lázaro PM, Velilla M, González E, coordinadores. Buenas prácticas en prevención de trastornos de la conducta alimentaria. Madrid: ediciones Pirámide, 2017. pp. 25-53.
- Ruiz-Lázaro PM. Bulimia y anorexia. Guía para familias. Zaragoza: Certeza, 2002.
- Velilla JM, Ruiz-Lázaro P, Labay M et al. Trastornos de la conducta alimentaría. Actitud del pediatra. Bases para su diagnóstico temprano. Necesidad de colaboración institucional. Boletín Sociedad de Pediatría de Aragón, la Rioja y Soria 2001; 31 (3): 72-82.



