Guía de escoliosis: escoliosis idiopática del adolescente
Guía de escoliosis: escoliosis idiopática del adolescente
M.L. Rodríguez Rodríguez, P. González Herranz, N. Penelas Abelleira.
Unidad de Cirugía Ortopédica y Traumatología Infantil. Hospital Materno Infantil Teresa Herrera. Complejo Hospitalario Universitario A Coruña (CHUAC). A Coruña.
Fecha de recepción: 22-09-2021
Fecha de publicación: 31-10-2021
Adolescere 2021; IX (3): 68-76
Resumen
|
La escoliosis idiopática constituye la deformidad vertebral más frecuente en la edad pediátrica. Es una alteración vertebral tridimensional estructurada en tres planos (coronal, sagital y axial), definida como una curva lateral mayor de 10° (Cobb), asociada a rotación de tronco. La escoliosis idiopática del adolescente (EIA) es aquella que aparece en pacientes desde los 10 a los 16 años, y representa la forma más frecuente de escoliosis. Es un diagnóstico de exclusión. Su incidencia en este grupo de edad se sitúa entre el 2 y el 4%, siendo más frecuente en mujeres. La historia natural y el riesgo de progresión dependen de varios factores (maduración esquelética, sexo y magnitud de la curva). Las curvas de más de 20° en pacientes esqueléticamente inmaduros presentan un alto riesgo de progresión, mayor en el sexo femenino. Toda curva superior a 20° debería ser valorada por un especialista. El tratamiento de la escoliosis dependerá de la magnitud de la curva y la madurez ósea del paciente. El tratamiento conservador incluye la observación y el uso de ortesis. El tratamiento quirúrgico se reserva para las curvas más severas. Palabras clave: Escoliosis; Ortesis; Adams; Risser; Corsé. |
Abstract
|
Idiopathic scoliosis is the most common vertebral deformity in children. It is a three-dimensional vertebral deformity structured in three planes (coronal, sagittal and axial), defined as a lateral curve greater than 10 ° (Cobb), associated with trunk rotation. Adolescent idiopathic scoliosis (AIS) is that which appears in patients from 10 to 16 years of age, and represents the most frequent form of presentation of scoliosis. Its incidence in this age group is between 2 and 4%, being more frequent in females. The natural course and the risk of progression depend on several factors (skeletal maturation, sex, and magnitude of the curvature). Curves of more than 20 ° in skeletally immature patients present a high risk of progression, which is higher in females. Any curve greater than 20 ° should be evaluated by a specialist. The treatment of scoliosis will depend on the magnitude of the curve and the bone maturity of the patient. Conservative treatment includes observation and the use of orthotics. Surgical treatment is reserved for the most severe curves. Key words: Scoliosis; Orthosis; Adams, Risser; Corset. |
Definición y epidemiología
La escoliosis es una deformidad vertebral tridimensional estructurada en tres planos (coronal, sagital y axial), definida como una curva lateral mayor de 10° (Cobb), asociada a rotación de tronco
La escoliosis es una deformidad vertebral estructurada en los tres planos del espacio (sagital, coronal y axial). Se define como una curva lateral de más de 10° (medida según la técnica de Cobb) en las radiografías postero-anteriores, típicamente asociada a rotación de tronco.
La EIA constituye un diagnóstico de exclusión
La escoliosis idiopática (80%) constituye un diagnóstico de exclusión, después de descartar otras posibles causas (malformaciones congénitas, enfermedades neuromusculares, postraumáticas, síndromes polimalformativos…)(1).
La EIA constituye la deformidad vertebral más frecuente en edad pediátrica
La escoliosis idiopática del adolescente (EIA) es aquella que aparece entre los 10 años de edad y la madurez esquelética. Es la deformidad vertebral más frecuente en edad pediátrica.
Entre el 2% y el 4% de los niños entre 10 y 16 años tienen algún grado de curvatura espinal, aunque solo el 0,2% presenta curvas mayores de 30°.
En las curvas de menos magnitud la prevalencia entre niños y niñas es similar, pero a medida que la severidad de la curva aumenta también la prevalencia en las niñas se incrementa, con una relación 4:1 sobre los varones(2). El patrón de curva más frecuente es torácica derecha.
Clasificación
La EIA presenta por lo menos una curva primaria y una o más curvas secundarias (compensadoras) para intentar alinear la cabeza con el sacro en el plano coronal. La curva primaria es generalmente la más rígida, mientras que la curva secundaria es más flexible. En ocasiones la curva secundaria también es irreductible por lo que se denomina patrón en doble curva. Ambas curvas presentan un lado cóncavo y otro convexo. La curva puede ser derecha o izquierda según la dirección a la que apunte la zona convexa de la curva más estructurada. Las curvas se clasifican también en función de la localización de la vértebra apical de la curva primaria (vértebra más rotada en el plano coronal) y pueden ser(3):
- Cervical: C1-C6
- Cervicotorácica: C7-T1
- Torácica: T2-T12
- Toracolumbar: T12-L1
- Lumbar: L2-L4
- Lumbosacra: L5-S1
En 2001 Lenke desarrolló una nueva clasificación basada en las radiografías en 2 planos y en radiografías dinámicas con inclinación derecha e izquierda (bending test), empleada por los cirujanos como guía para el tratamiento quirúrgico de la escoliosis idiopática del adolescente(4).
Etiología
Actualmente se cree que la escoliosis puede tener un origen multifactorial con genética predisponente
El mecanismo fisiopatológico de la escoliosis continúa siendo desconocido. El factor genético se ha visto implicado en el desarrollo y la progresión de la escoliosis, sin que por el momento se haya determinado cuales son los genes implicados. Se han publicado trabajos que muestran un posible papel de otros factores como los estrógenos, la calmodulina, la melatonina, la vitamina D o la baja densidad mineral ósea. La mayor tasa de progresión de EIA en los pacientes durante el pico de crecimiento puberal parece apoyar otras teorías biomecánicas y de asincronía en el crecimiento neuro-óseo, sin que se disponga de ningún estudio concluyente por el momento. Actualmente se cree que la escoliosis puede tener un origen multifactorial con genética predisponente(5).
Clínica
La EIA se presenta generalmente como una deformidad de la espalda que produce una asimetría de hombros, cintura, o como una prominencia costal, detectada a menudo por el paciente o su familia o bien como un hallazgo casual en una revisión rutinaria.
En ocasiones el motivo de consulta es el dolor de espalda. Un 23% de los pacientes presentan este síntoma al inicio y un 9% lo desarrollan posteriormente. En presencia de dolor es necesario descartar otras posibles causas de escoliosis(6).
Factores de riesgo de progresión de la curva
Los factores que predicen la progresión de la curva son su magnitud en el momento diagnóstico, el patrón y el grado de la madurez esquelética del paciente (edad al diagnóstico, menarquia, crecimiento remanente)
La progresión de la curva dependerá principalmente de los siguientes factores:
- Pico rápido de crecimiento puberal
- Crecimiento remanente (menor edad, estado premenarquia en niñas, Risser <2)
- Patrón de la curva (las curvas dobles progresan más)
- Magnitud de la curva (a mayor magnitud al diagnóstico mayor riesgo de progresión)
- Patrón de curva atípico (torácica izquierda)
- Presencia de cifosis torácica disminuida
Signos de alarma(7)
Aunque la escoliosis es normalmente un proceso benigno, debemos tener en cuenta algunas características que sugieren la existencia de un problema más importante:
- Patrón de curva torácica izquierda: se asocia con más frecuencia a tumores espinales, enfermedades neuromusculares, malformación de Arnold-Chiari o espina bífida oculta
- Aparición de dolor
- Aparición de déficits neurológicos
- Rápida progresión de la curva
Historia natural
Las curvas < de 30° al alcanzar la madurez esquelética se mantienen estables, mientras que aquellas entre 50° y 75°, especialmente las torácicas, son las que más progresan en la edad adulta
La historia natural de la escoliosis varía en función de la etiología y el patrón de la curva.
La EIA tiende a progresar con el crecimiento. Este riesgo de progresión es mayor en los picos de crecimiento rápido como el que se presenta al inicio de la pubertad (de los 11 a los 14 años). La capacidad de progresión dependerá de la magnitud de la curva, de la edad de presentación, del sexo y del grado de madurez esquelética. En general, las curvas menores de 30° al alcanzar la madurez esquelética se mantienen estables, mientras que aquellas entre 50° y 75°, especialmente las curvas torácicas, son las que más progresan en la edad adulta. Mientras Weinstein(8) muestra una tasa de progresión del 68% en la cohorte de Iowa, un metaanálisis realizado en 2018 por Di Felice y cols encuentra una tasa de progresión media del 42%(9).
La afectación de la función pulmonar depende del tamaño de la curva. Un ángulo de Cobb por encima de 50° es un predictor significativo del deterioro de la función pulmonar en la edad adulta(8).
El dolor de espalda en pacientes con EIA no tratada se presenta independientemente del tamaño de la curva. Con respecto a la población general suelen tener con más frecuencia dolor crónico en la edad adulta con episodios de dolor más intensos y prolongados, sin que por ello origine mayor discapacidad funcional en general(8,9).
En cuanto al aspecto cosmético, la mayor parte de los pacientes no se sienten satisfechos con su apariencia física, sin que esto influya significativamente en la edad adulta en el plano laboral o en las relaciones personales y el desempeño de una vida activa(8).
Diagnóstico
La evaluación inicial ha de incluir una detallada historia clínica y un examen físico exhaustivo
La EIA se determina mediante un diagnóstico de exclusión, por lo que es necesario descartar otras causas que pueden causar deformidad vertebral. Los pilares fundamentales para el diagnóstico de EIA son la historia clínica y una detallada exploración física, posteriormente confirmada mediante pruebas de imagen(10).
Historia clínica
Una historia clínica detallada debe recoger los siguientes datos:
- Edad del paciente
- Antecedentes prenatales y perinatales
- Antecedentes familiares de deformidades vertebrales
- Desarrollo psicomotor del paciente
- Grado de maduración sexual del paciente (estadios de Tanner y menarquia)
- Antecedentes de enfermedades o traumatismos previos
- Síntomas asociados y sus características:
- Neurológicos
- Dolor
Exploración física general
Es necesario realizar el examen físico con el paciente descalzo y en ropa interior. Valoraremos al paciente en bipedestación, tanto de frente como por la parte posterior y de perfil. También se valorará la marcha.
- Exploración de piel y sistema musculoesquelético: valorar la presencia de manchas café con leche o nódulos cutáneos (neurofibromatosis), hiperelasticidad (Marfan o Ehlers-Danlos), presencia de áreas pilosas lumbares u hoyuelos (disrafismos).
- Exploración neurológica: presencia de pie cavo o de alteración de los reflejos (especial importancia del reflejo abdominal para descartar patología intraespinal), fuerza y sensibilidad que indiquen una posible patología neurológica.
- Estado de madurez sexual (estadios de Tanner y menarquia en las niñas): valoración del riesgo de progresión de la curva.
- Valoración de postura y discrepancia de longitud de miembros inferiores para descartar curvas adaptativas (escoliosis secundarias). En el caso de que existan es necesario compensar la diferencia o examinar al paciente sentado y reevaluar la postura del raquis. Si la curva se mantiene es indicativo de escoliosis idiopática.
Exploración de la columna
El test de Adams es una maniobra útil para el diagnóstico de escoliosis
Con el paciente de espalda debe evaluarse:
- Nivel de los hombros
- Nivel de las escápulas
- Nivel de la pelvis
- Asimetría de flancos: relación entre la cara interna de los miembros superiores y los lados del tronco
- Signo de la plomada: desde la espinosa de la séptima vértebra cervical la plomada debe de pasar por el pliegue interglúteo si no existe una alteración del balance del tronco
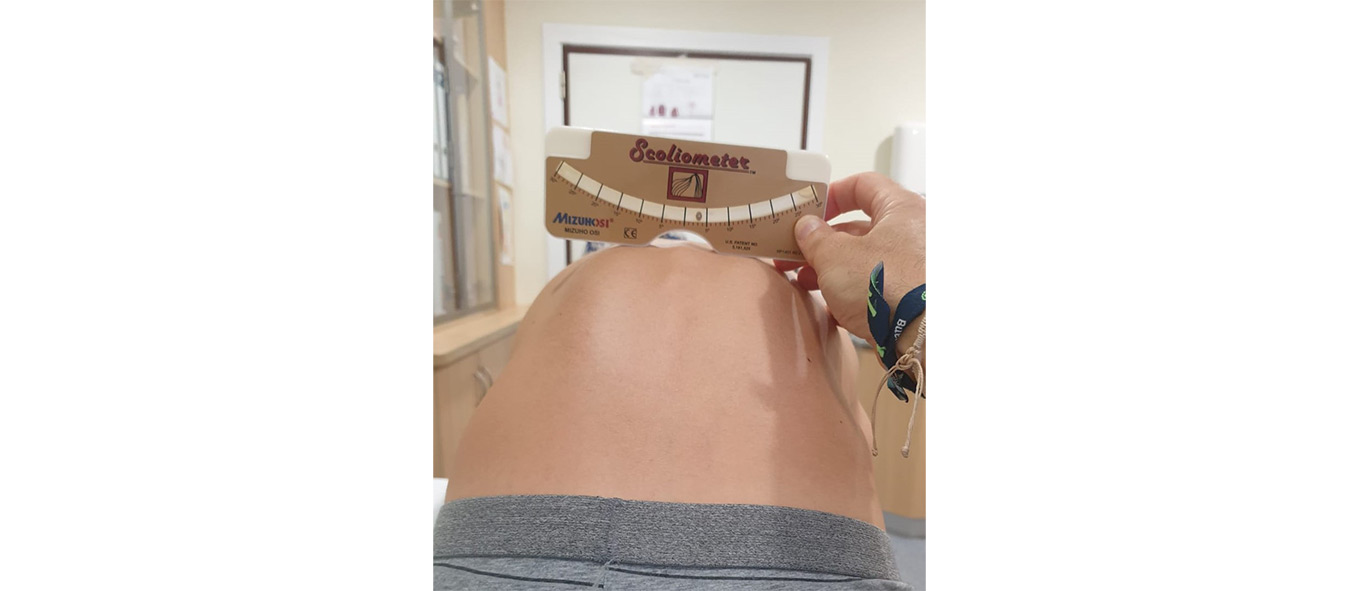
- Maniobra o test de Adams: el paciente debe flexionar el tronco con las piernas en extensión hasta colocarlo paralelo al suelo con la cabeza flexionada y los brazos extendidos y con las palmas de la mano juntas. Esta maniobra determina la presencia de gibas, secundarias a la rotación vertebral. Se considera positivo si la giba está presente. El test será negativo en las curvas no estructuradas (actitud escoliótica). En presencia de dismetría de MMII el test debe realizarse con el paciente en sedestación. La cuantificación de la magnitud de la rotación se realiza mediante un escoliómetro. Cada 5° de rotación equivalen a una angulación de 20° en el plano lateral medido según el método de Cobb (Figura 1)
Con el paciente de frente se valorará:
- La presencia de asimetría torácica
- Simetría mamilar
- Presencia de pectus excavatum o carinatum
Con el paciente de perfil examinaremos:
- La antepulsión de hombros
- Perfil lateral del raquis: la cifosis y la lordosis vertebral
Pruebas de imagen(11)
Radiología simple
No todas las curvas raquídeas requieren la realización de una radiografía
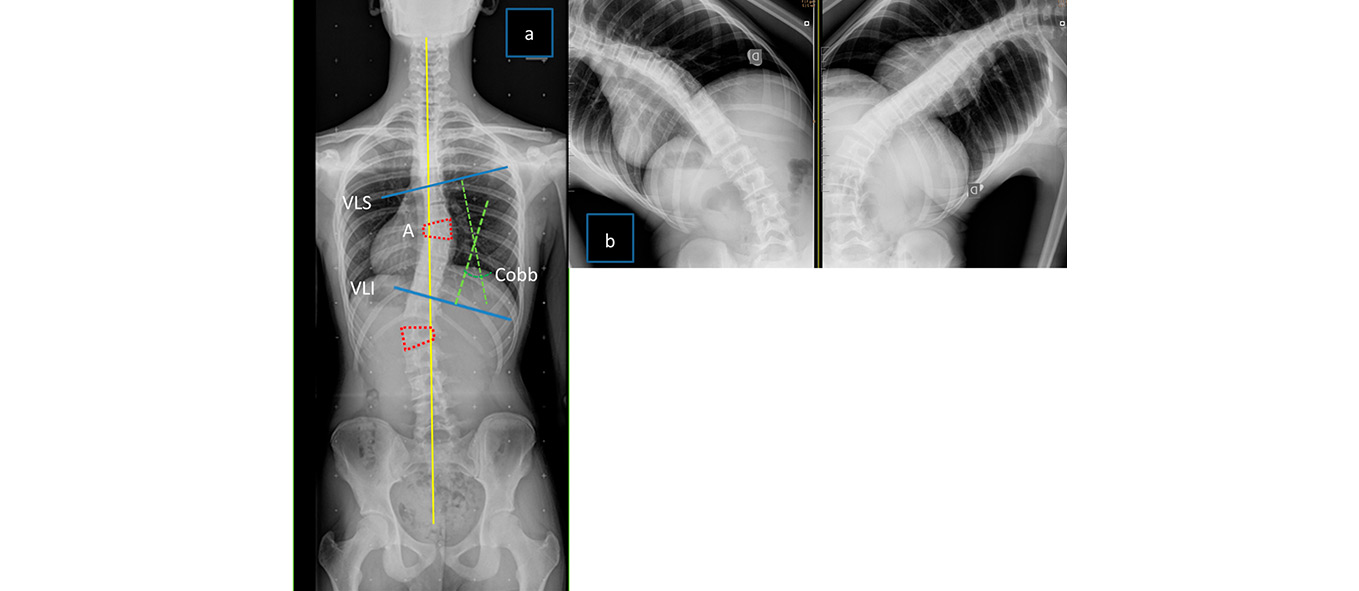
Es la prueba de imagen utilizada habitualmente en el diagnóstico y seguimiento de la EIA. El estudio inicial debe incluir una proyección completa de la columna en 2 proyecciones (posteroanterior y lateral). Ha de visualizarse desde C7 al sacro en la proyección PA, incluyendo ambas crestas ilíacas que permitan valorar el índice de Risser, y desde T1 a sacro en la proyección lateral. Las radiografías (Rx) nos permitirán definir y evaluar la magnitud y la extensión de la curva. En las Rx evaluaremos (Figura 2):
- Identificación de las vértebras límite superior (VLS) e inferior (VLI) de la curva, que son aquellas que presentan sus platillos más inclinados.
- Identificación del ápex (A): vértebra de la curva que se presenta más rotada o trasladada con respecto a la línea media. Es la zona menos flexible.
- Ángulo de Cobb: permite cuantificar la magnitud de la curva en grados. Se mide el ángulo que forma la línea perpendicular a la trazada por el platillo superior de la VLS y la línea perpendicular a la trazada por el platillo inferior de la VLI.
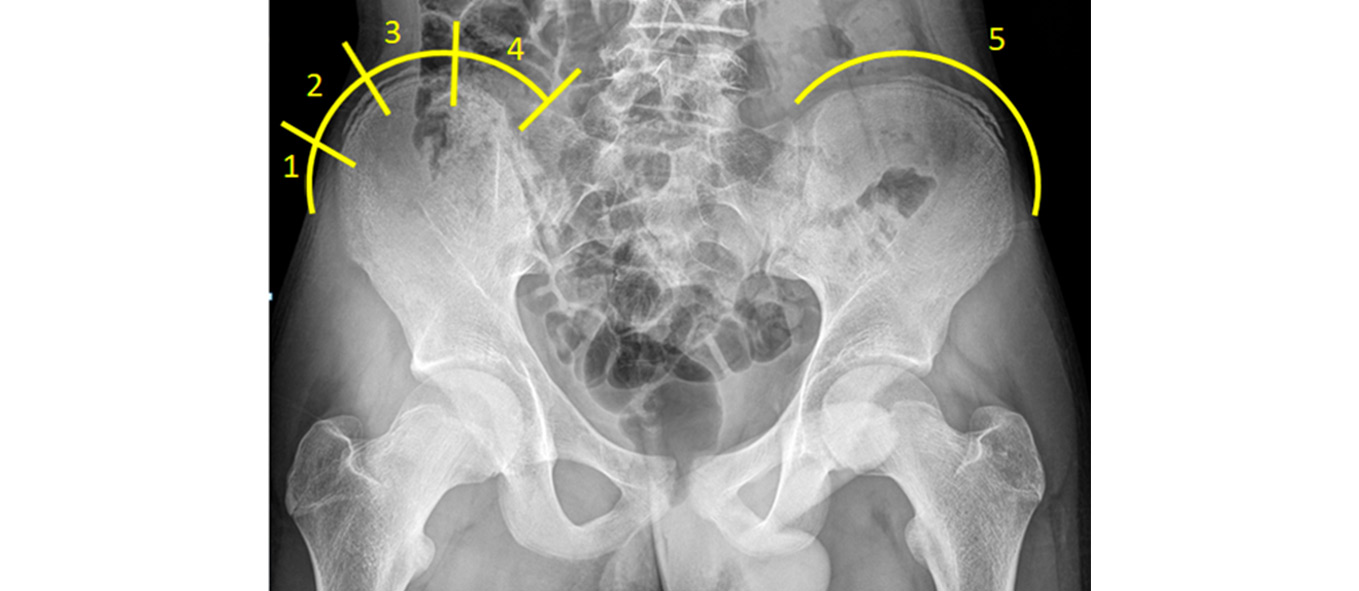
- Determinación de madurez esquelética por el Test de Risser: estado del núcleo secundario de osificación de la cresta ilíaca (Figura 3).
- Valorar el grado de rotación vertebral.
- Determinar el balance sagital en la Rx lateral.
Está demostrado que los estudios radiológicos en escoliosis conlleva un alto índice de exposición a radiación acumulada, con el consecuente aumento del riesgo de sufrir cáncer, especialmente de mama y tiroides y de mortalidad por cáncer de mama
Está ampliamente demostrado que la necesidad de estudios radiológicos en pacientes con escoliosis conlleva un elevado índice de exposición a radiación acumulada, con el consecuente aumento del riesgo de sufrir cáncer, especialmente de mama y tiroides y de mortalidad por cáncer de mama(12). En base a estos hallazgos, a pesar de que no existe un protocolo de seguimiento, se han introducido cambios para tratar de minimizar esta exposición. El más importante es el cambio de proyección de anteroposterior a posteroanterior (PA), lo que reduce de modo importante la radiación de órganos sensibles. Solo en la valoración inicial se solicitarán 2 proyecciones radiológicas. Posteriormente, en general, solo será necesaria la PA. El intervalo entre los estudios radiológicos dependerá de la magnitud de la curva, de la progresión y de la madurez esquelética del paciente. En 2014 la SOSORT (The International Scientific Society on Scoliosis Orthopaedic and Rehabilitation Treatment) publicó un documento de consenso(13) para reducir la exposición de estos pacientes. Para los niños menores de 13 años se recomendaba estudios cada 6 meses. Por encima de esta edad los pacientes con Risser 0 a 3 precisarían estudios anuales, mientras que los pacientes con Risser 4 y 5 repetirían estudios cada 18 meses (Tabla I).
Resonancia magnética nuclear
Se emplea en pocas ocasiones en la EIA. Las indicaciones para realizar estos estudios comprenderían la presencia de dolor, las curvas de patrón atípico (torácica izquierda), una rápida progresión de la curva o la aparición de clínica neurológica o de otros signos de alerta.
Tomografía axial computerizada
No es empleada de rutina en el seguimiento o diagnóstico de la EIA por el alto nivel de radiación.
Se emplea para la planificación preoperatoria o en sospechas de patología oculta.
Cribado de la escoliosis idiopática del adolescente
El cribado sistemático de la escoliosis sigue siendo un tema controvertido
El cribado sistémico de la escoliosis en el adolescente continúa siendo un tema controvertido en la actualidad.
En España el grupo Previnfad (Prevención en la infancia y la adolescencia AEPap/PAPPS) perteneciente a la AEP sugiere no realizar el cribado sistemático(14), al igual que la U. S. Preventive Services Task Force (USPSTF), el National Health Service (NHS) de Reino Unido y la Canadian Task Force on Preventive Health Care (CTFPHC).
Por otro lado la Scoliosis Research Society (SRS), la Pediatric Orthopaedic Society of North America (POSNA), la American Academy of Pediatrics (AAP) y la American Academy of Orthopaedic Surgeons (AAOS) aconsejan realizar un cribado durante los exámenes físicos de rutina a los varones en torno a los 13 o 14 años de edad y en dos ocasiones a las niñas, a los 10 y a los 12 años(2,7).
Tratamiento
El objetivo del tratamiento es evitar la progresión de la curva
El objetivo del tratamiento será detener la progresión de la curva y mantenerla por debajo de los 30º a la madurez esquelética, ya que son estas las curvas, las que pueden progresar en la edad adulta, para evitar las secuelas a largo plazo.
El tratamiento se elegirá en función de la magnitud de la curva, del tipo y la localización, del grado de madurez del paciente, del crecimiento remanente y de factores cosméticos y psicosociales(15).
Hasta la fecha solo dos tratamientos han mostrado su efectividad para evitar la progresión de una curva escoliótica: ortésico y quirúrgico (Tabla II).
Tratamiento conservador
Observación
Se recomienda en aquellas curvas de ≤25° independientemente del grado de madurez esquelética.
Estos pacientes requerirán un seguimiento estrecho para monitorizar la progresión de la curva (aumento >5° de Cobb / 6 meses). Este seguimiento clínico se realizará cada 3 meses en los pacientes con mayor riesgo de progresión (Risser 0 o 1) y cada 6 meses en pacientes más cercanos a la madurez esquelética (Risser ≥3)(15).
Fisioterapia
El tratamiento con corsé se ha mostrado eficaz para detener la progresión de la deformidad
- Ejercicios fisioterapéuticos específicos para la escoliosis (PSSE): incluyen todas las formas de fisioterapia para pacientes ambulatorios con evidencia de tener un efecto sobre la progresión de la escoliosis. Existen diversos métodos de tratamiento que han ido ganando popularidad en los últimos años(16,17).
- A falta de un mayor número de estudios de calidad que aporten un mayor nivel de evidencia, una actualización publicada en 2018 de la guía editada por la SOSORT (The International Scientific Society on Scoliosis Orthopaedic and Rehabilitation Treatment) en 2016 recoge varias recomendaciones con nivel de evidencia I y II con respecto a este tipo de terapia(18), recomendándolos como primer paso para tratar la escoliosis idiopática para prevenir / limitar la progresión de la deformidad y como complemento durante el tratamiento con corsé. Se trata de mejorar la postura y aumentar el cumplimiento del tratamiento ortésico.
- Otros tratamientos como manipulaciones o estimulación eléctrica: no hay evidencia científica que demuestre su beneficio en el tratamiento de la escoliosis.
Ortesis(15,19)
El tratamiento ortésico se recomienda para aquellas curvas entre 25° y 45° con Risser ≤ 2
El objetivo del tratamiento con ortesis es evitar la progresión de la curva raquídea. Se recomienda para aquellas curvas entre 25° y 45° con Risser ≤ 2 con el objetivo de evitar la progresión de la curva, existiendo evidencia científica de su eficacia. Los pacientes deben ser evaluados clínicamente cada 6 meses. El tipo de corsé dependerá de la magnitud y localización de la curva. El tratamiento tiene que continuarse hasta que finalice el pico de crecimiento puberal (Risser 4 o 2 años tras la menarquia en las niñas o Risser 5 en los niños).
Los corsés más empleados son los tipo TLSO (ortesis toraco-lumbo-sacra), como los corsés tipo Boston o Cheneau. Este tipo de ortesis se pueden emplear para curvas dobles o simples con ápex en T7 o inferior. La efectividad de estos corsés es tiempo dependiente. Inicialmente se aconsejaba su uso continuo durante 16 a 23 horas diarias, pudiendo retirarlo para realizar actividades deportivas. En estudios más recientes se ha comprobado que el uso de corsé 16-18 horas diarias consigue beneficios óptimos sobre la progresión de las curvas. Para curvas con ápex por encima de T7 las ortesis TLSO ofrecen un control pobre, siendo necesario el empleo de otro tipo de corsés, como el tipo Milwakee, con extensión cervical.
Otro tipo de ortesis muy empleadas son las de hipercorrección de uso nocturno (Charleston, Providence). Su indicación principal es para curvas moderadas lumbares o toracolumbares, principalmente en aquellos pacientes próximos a la madurez esquelética y con ápex de la curva inferior a T8.
Tratamiento quirúrgico(20)
La cirugía de la escoliosis se reserva para curvas por encima de los 45°
Los objetivos del tratamiento quirúrgico son además de la detención de la progresión, alcanzar la máxima corrección tridimensional, mejorando la apariencia cosmética y equilibrando el tronco así como minimizar las posibles secuelas a largo plazo. Está indicado para curvas por encima de 45° en pacientes inmaduros o por encima de 50° en aquellos con Risser por encima 3. Las técnicas de fusión son las empleadas habitualmente. La fusión puede realizarse por vía anterior, posterior o ambas, dependiendo del tipo y magnitud de la curva. La vía más empleada es la instrumentación posterior. La cirugía presenta una baja tasa de no-unión y otras complicaciones. La SRS estima el riesgo de lesión neurológica por debajo del 1%.
Tablas y figuras
Tabla I. Pruebas de imagen en la EIA
|
RADIOGRAFÍA SIMPLE
|
|
|
RMN |
|
|
TAC |
|
Tabla II. Resumen tratamiento EIA
|
ÁNGULO DE COBB |
TRATAMIENTO |
|
≤ 25° |
OBSERVACIÓN |
|
20 ° con progresión 5° |
CORSÉ |
|
25 ° a 45° |
CORSÉ |
|
≥45° inmaduros |
CIRUGÍA |
|
50° maduros |
CIRUGÍA |
Figura 1. Test de Adams. Medición de giba con escolímetro
Figura 2.
Figura 3. Signo de Risser. Valoración de la madurez esquelética
Bibliografía
- Newton PO, Wenger DR, Yaszay B. Idiopatic scoliosis. En: Stuart L. Weinstein, John M. Flynn. Lovell and Winter’s Pediatric Orthopaedics. 7 ed. Philadelphia: Lippincott Williams and Wilkins; 2014. 629-97.
- Burton MS. Diagnosis and treatment of adolescent idiopathic scoliosis. Pediatr Ann. 2013 ;42(11):224-8.
- Cáceres E, Molina A. Defomidades de la columna vertebral. Escoliosis y cifosis. Generalidades. En: Sociedad Española de Cirugía Ortopédica y Traumatología. Forriol F. Manual de cirugía ortopédica y traumatología. 2ªed. Madrid: Editorial Médica Panamericana; 2010. 645-78.
- Hoashi JS, Cahill PJ, Bennett JT, Samdani AF. Adolescent scoliosis classification and treatment. Neurosurg Clin N Am. 2013 A;24(2):173-83.
- Addai D, Zarkos J, Bowey AJ. Current concepts in the diagnosis and management of adolescent idiopathic scoliosis. Childs Nerv Syst. 2020 ;36(6):1111-19.
- Altaf F, Gibson A, Dannawi Z, Noordeen H. Adolescent idiopathic scoliosis. BMJ. 2013;346-53.
- Horne JP, Flannery R, Usman S. Adolescent idiopathic scoliosis: diagnosis and management. Am Fam Physician. 2014;89(3):193-98.
- Weinstein, SL. The natural history of adolescent idiopathic scoliosis. J Pediatr Orthop. 2019; 39S: 44-46.
- Di Felice F, Zaina F, Donzelli S, Negrini S. The natural history of idiopathic scoliosis during growth: a meta-analysis. Am J Phys Med Rehabil. 2018;97(5):346-56.
- Comité Nacional de Adolescencia SAP; Comité de Diagnóstico por Imágenes SAP; Sociedad Argentina de Ortopedia y Traumatología Infantil; Sociedad Argentina de Patología de la Columna Vertebral (SAPCV); Comité de Diagnóstico por Imágenes; Colaboradores. Consenso de escoliosis idiopática del adolescente [Adolescent idiopathic scoliosis]. Arch Argent Pediatr. 2016 ;114(6):585-94.
- Ng SY, Bettany-Saltikov J. Imaging in the diagnosis and monitoring of children with idiopathic scoliosis. Open Orthop J. 2017;11:1500-20.
- Luan FJ, Wan Y, Mak KC, Ma CJ, Wang HQ. Cancer and mortality risks of patients with scoliosis from radiation exposure: a systematic review and meta-analysis. Eur Spine J. 2020 ;29(12):3123-34.
- Knott P, Pappo E, Cameron M, deMauroy JC, Rivard C, Kotwicki T, et al. SOSORT 2012 consensus paper: reducing x-ray exposure in pediatric patients with scoliosis. Scoliosis 9, 4 (2014).
- Esparza Olcina MJ, García Aguado J, Martínez Rubio A, Mengual Gil JM, Merino Moína M, Pallás Alonso CR et alt. Cribado de la escoliosis idiopática del adolescente. Rev Pediatr Aten Primaria [Internet]. 2015 Jun [citado 2021 Sep 1]; 17(66): e159-e179.
- El-Hawary R, Chukwunyerenwa C. Update on evaluation and treatment of scoliosis. Pediatr Clin North Am. 2014; 61(6):1223-41.
- Fan Y, Ren Q, To MKT, Cheung JPY. Effectiveness of scoliosis-specific exercises for alleviating adolescent idiopathic scoliosis: a systematic review. BMC Musculoskelet Disord. 2020 ;21(1):495.
- Tolo VT, Herring JA. Scoliosis-specific exercises: A state of the Art Review. Spine Deform. 2020;8(2):149-55.
- Negrini S, Donzelli S, Aulisa AG, Czaprowski D, Schreiber S, de Mauroy JC, et al. 2016 SOSORT guidelines: orthopaedic and rehabilitation treatment of idiopathic scoliosis during growth. Scoliosis Spinal Disord. 2018;13:3.
- Gómez JA, Hresko MT, Glotzbecker MP. Nonsurgical management of adolescent idiopathic scoliosis. J Am Acad Orthop Surg. 2016;24(8):555-64.
- Weinstein SL, Dolan LA, Cheng JC, Danielsson A, Morcuende JA. Adolescent idiopathic scoliosis. Lancet. 2008;371(9623):1527-37.