“Mi hijo se queja de dolor en la cadera…”

“Mi hijo se queja de dolor en la cadera…”
L. Rodríguez Molinero.
Doctor en Medicina. Pediatra acreditado en Medicina del Adolescente por la AEP. Centro Médico Recoletas La Marquesina. Valladolid.
Las quejas por dolores articulares o musculares son muy frecuentes en la adolescencia. Las razones de la queja hay que buscarlas en el estilo de vida de esta etapa, asociada a múltiples actividades lúdicas o deportivas que inducen con frecuencia la sobresolicitación del aparato locomotor, además de malas posturas y uso-abuso de mochilas, en ocasiones con exceso de peso. Otras causas son la presencia de un crecimiento acelerado, los cambios hormonales y algunas razones endocrinológicas facilitadoras de la vascularización y metabolismo del hueso.
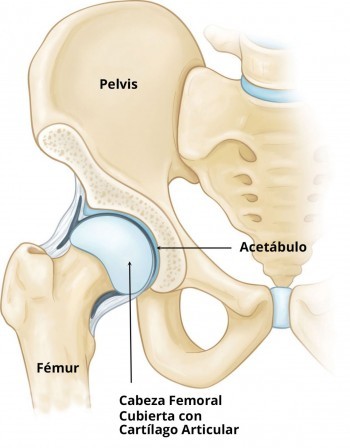
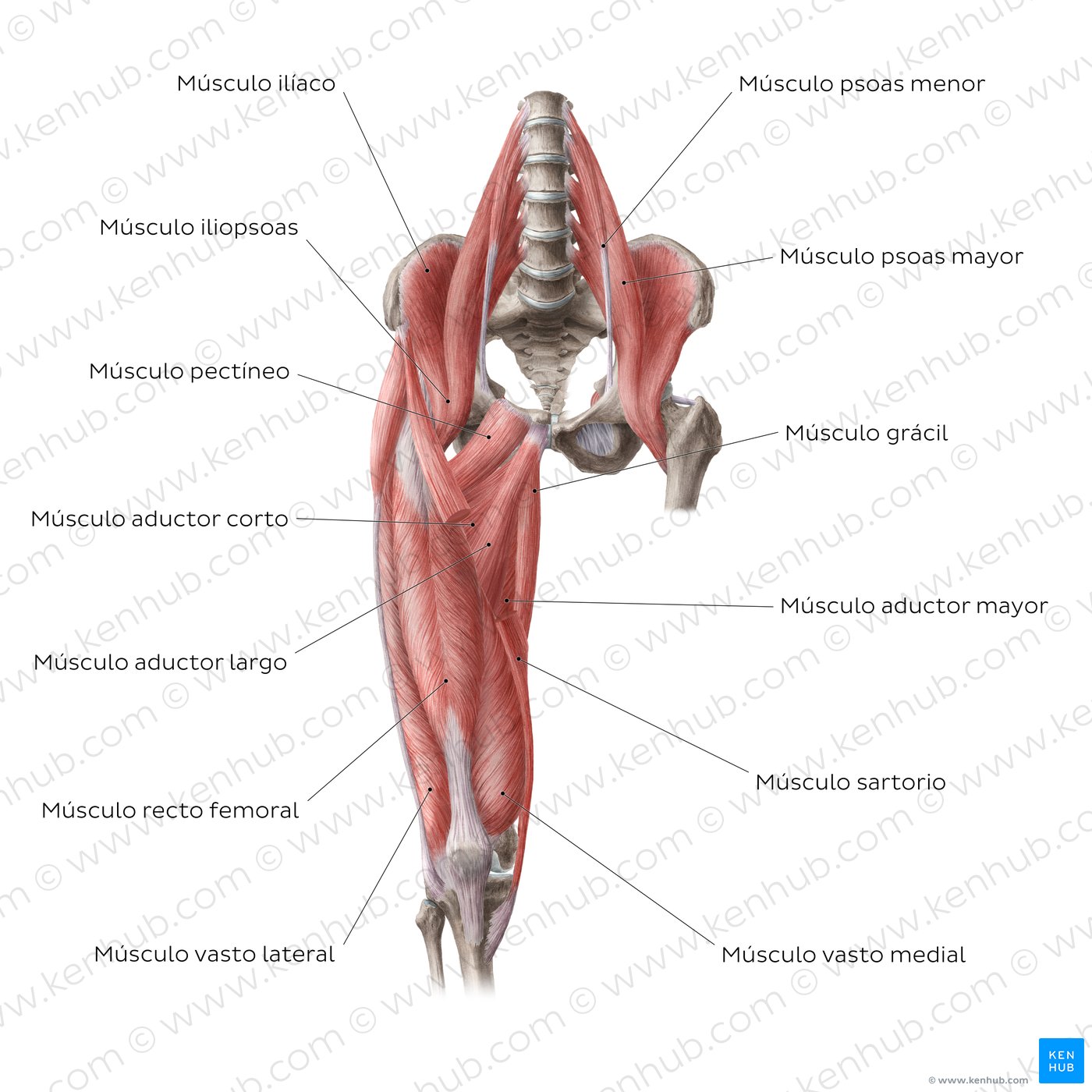
Para comprender bien el dolor de cadera es importante conocer su anatomía y función. Se trata de una articulación entre la cabeza femoral y la pelvis. Tiene una cápsula articular y un ligamento interno (Fig. 1), está rodeada de músculos encargados de dar movilidad a la articulación (Fig. 2) y soporta el peso que le transmite la columna vertebral. Por tanto, cualquier daño que afecte a huesos, cápsula articular, tendones o músculos de la zona, se manifestará con molestias o dolores localizados. Una consideración: en el cuerpo humano, en no pocas ocasiones, el daño producido en una zona puede manifestarse por dolores o molestias en otra zona corporal. Por ejemplo, en este caso, molestias de rodilla pueden expresar una lesión en la cadera, sin olvidar que el esqueleto humano recibe la influencia de la biomecánica para mantener el equilibrio y la función, de forma que al andar o moverse cada hueso y músculo tienen una función solidaria que permite un resultado eficaz del movimiento.
El dolor es un síntoma que hay que atender siempre, porque indica que hay un fallo en alguna función, independientemente de que afecte al bienestar físico, psíquico y social del adolescente. En una palabra, es una queja del cuerpo ante una lesión o daño orgánico o funcional. La respuesta del adolescente al dolor es muy variable, oscilando desde los que lo soportan bien a aquellos que hacen un drama y explotan el síntoma para lograr beneficios adicionales, datos que hay que tener en cuenta para la valoración y el tratamiento más ajustado a la realidad clínica y psico-social.
No vale, por tanto, minusvalorarlo. En la práctica clínica hacemos algunas preguntas para aquilatar y poder interpretar mejor la queja: ¿En qué zona de la cadera se produce? ¿Desde cuándo? ¿Qué actividad física se ha realizado en los últimos días? ¿Cuáles son las actividades deportivas? ¿Tiene dolores en otras articulaciones? ¿A qué cree que se ha debido? ¿Tipo de zapatillas o atuendo deportivo usado? ¿Estos episodios se han producido en otras ocasiones? ¿En el último año ha crecido mucho? ¿El dolor es continuo o intermitente, por el día o las noches y si es por la noche, le impide dormir? ¿Le produce algún tipo de cojera o dificultad al andar? ¿Ha habido en los días previos algún proceso infeccioso vírico-respiratorio? ¿O algún traumatismo en días previos? ¿Hay alguien en la familia con enfermedades neuromusculares o esqueléticas?…
Con estos datos pasamos a explorar. Lo primero sería observar si hay alguna anomalía estructural esquelética, presencia de sobrepeso-obesidad y tipo de marcha, si la situación lo permite, para observar las dificultades para desplazarse. También podemos ver si hay áreas enrojecidas, inflamadas, presencia de hematomas, o dolor a la palpación o presión manual en la zona de la cadera afectada. Solicitamos que mueva la pierna de forma activa hacia arriba, abajo o lateralmente. Después, es el médico quien mueve la pierna en flexión, extensión, separación, aproximación y rotación. Comparando si hay diferencia con la cadera sana, en caso de ser unilateral. Con estos datos se puede hacer un diagnóstico aproximado de la importancia y relevancia del dolor y proponer alguna recomendación. Se puede solicitar, si se considera necesario, alguna prueba de imagen (ecografía, radiografía, RMN o TAC) para afianzar el diagnóstico de sospecha y aquilatar la benignidad o severidad del dolor.
¿A qué se deben estas molestias?
Hay muchas razones, algunas conocidas y otras aún no. El crecimiento acelerado, algunas prácticas deportivas no bien supervisadas ni dirigidas, el uso inapropiado de ropa deportiva, preferentemente calzado, y algunas razones endocrinas. También se describen causas vasculares que contribuyen al mal aporte sanguíneo a la cabeza femoral o zonas de crecimiento del hueso (epífisis).
La sinovitis transitoria de la cadera es la entidad clínica más frecuente por la que se quejan algunos adolescentes. Es benigna, la mayoría de las veces es unilateral y suele ceder con reposo físico y la toma de algún analgésico.
En ocasiones podemos oír que estas molestias se deben al “crecimiento”. No hay razones para tal atribución, y la razón de este argumento es la coincidencia con la etapa de estirón puberal. Se trata de un “cajón de sastre” para justificar una molestia cuya causa no vemos ni comprendemos. En tal caso se tratan de la misma forma: reposo y analgésicos.
¿Cuándo debo preocuparme?
En caso de persistir el dolor o de que se cronifique, si las molestias aumentan de intensidad o impiden el desarrollo de la vida normal del adolescente, aparezcan signos de inflamación claros (enrojecimiento, inflamación), malestar general, cojera significativa y sobre todo fiebre, se impone una consulta con el especialista y la realización de pruebas de imagen y análisis.
Detrás de un dolor de cadera, el médico piensa en otras situaciones, poco frecuentes, ante las cuales hay que estar atentos y derivar al especialista: el deslizamiento de la cabeza femoral (epifisiolisis), el desarrollo anormal de la cadera (displasias de cadera), la destrucción de la cabeza femoral (Enfermedad de Perthes)… Sin olvidar aquellas afecciones que afectan a todo el sistema articular y que cursan con afectaciones no solo de la cadera, sino de otros órganos.
¿Cómo actuar?
La recomendación primera en toda patología osteomuscular es el reposo. Lograr que la unidad articulación-músculo permanezca un tiempo inactiva permite la recuperación funcional. No siempre se puede lograr en jóvenes muy activos o entusiastas de una actividad deportiva exigente. Los analgésicos tipo paracetamol o ibuprofeno pueden ayudar a lograrlo.
Otras medidas, como llevar unos días muletas para descargar el peso en la cadera, el uso de calor local o la colocación de la cadera elevada mediante almohadilla durante el reposo nocturno, también son recomendables.
Algunos ejercicios indicados por el fisioterapeuta contribuyen a mejorar también esta situación.
¿Cuándo incorporarse a la actividad normal?
Cuando el dolor haya desaparecido y la movilidad articular se haya recuperado completamente. Conviene que el acceso a la vida anterior se haga progresivamente y, si hay posibilidad, seguir las indicaciones de entrenadores o responsables deportivos.
Referencias
- Ignacio Martínez Caballero y María Galán Olleros. Sinovitis transitoria de cadera. En familia AEP. https://enfamilia.aeped.es/temas-salud/sinovitis-cadera
- Alonso Hernandez J. Evaluación del niño con cajera. Pediatr Integral 2014; XVIII (7): 456-467. https://www.pediatriaintegral.es/publicacion-2014-09/evaluacion-del-nino-con-cojera/.
Figura 1. Anatomía de la articulación de la cadera
Fuente: https://www.droscartendero.com/es/cirugia-de-cadera/cirugia-conservadora-de-cadera
Figura 2. Musculatura más importante de la articulación de la cadera
Fuente: https://www.kenhub.com/es/library/anatomia-es/cadera-y-muslo