Trastorno por déficit de atención y sus comorbilidades. Enfoque terapéutico
Trastorno por déficit de atención y sus comorbilidades. Enfoque terapéutico
L.S. Eddy Ives.
Centre Mèdic Sant Ramon, Santa Coloma de Gramenet, Barcelona. Hospitales HM Sant Jordi y HM Nens, Barcelona.
Adolescere 2022; X (3): 5-14
Resumen
|
El Trastorno por Déficit de Atención con Hiperactividad (TDAH) es el trastorno psiquiátrico más prevalente de la infancia (5,9%) pudiendo persistir en edad adulta (2,5%). Pocas veces se presenta de forma aislada. Alrededor de un 80% de los casos irá acompañado de un trastorno comórbido y un 50% de dos o más. Se repasa la comorbilidad más prevalente: otros trastornos del neurodesarrollo, otros trastornos psiquiátricos, patologías médicas, y conductas de riesgo. Se aborda el enfoque terapéutico según comorbilidad. Palabras clave: TDAH; Comorbilidad; Tratamiento; Trastornos del neurodesarrollo. |
Abstract
|
Attention Deficit Hyperactivity Disorder (ADHD) is the most prevalent psychiatric disorder in childhood (5.9%) and can persist into adulthood (2.5%). It rarely occurs by itself. About 80% of cases will be accompanied by one comorbid disorder and 50% by two or more. The most prevalent comorbidity is reviewed: other neurodevelopmental disorders, other psychiatric disorders, medical pathologies, and risky behaviors. The therapeutic approach according to comorbidity is addressed. Key words: ADHD; Comorbidity; Treatment; Neurodevelopmental disorders. |
Introducción
El TDAH pocas veces se presenta de forma aislada, sino acompañada de comorbilidad
El Trastorno por Déficit de Atención con Hiperactividad (TDAH) es el trastorno psiquiátrico más prevalente de la infancia. Además, pocas veces se presenta de forma aislada sino acompañado de comorbilidad, que consiste en la presencia de dos o más condiciones nosológicas simultáneas. Según la experiencia de Barkley, el 80% de los niños presentan un trastorno comórbido y hasta un 50% dos o más trastornos(1). El grado de severidad del TDAH aumenta el riesgo de presentar otro trastorno comórbido, de la misma forma que la adversidad socio-económica también. La presencia de comorbilidad implica un peor funcionamiento y pronóstico, y además dificulta la evaluación del TDAH pudiendo enmascarar su existencia.
Entre las conclusiones basadas en evidencia de la declaración de consenso internacional de la Federación Mundial de TDAH(2), cabe destacar: el 5,9% de los niños y adolescentes presentan un TDAH, y el 2,5% de los adultos; la mayoría de los casos de TDAH son ocasionados por la combinación de múltiples riesgos genéticos y ambientales, lo que explica la variabilidad clínica que presentan estos niños; se han encontrado pequeñas variaciones en el cerebro de las personas con TDAH, en comparación con las personas sin TDAH; el TDAH no tratado puede conllevar múltiples situaciones adversas, entre ellas la comorbilidad, objeto de este artículo; y el TDAH cuesta cada año a la sociedad mundial cientos de miles de millones.
Se puede clasificar la comorbilidad que acompaña el TDAH en 4 grupos(3): a) otros trastornos del neurodesarrollo; b) otros trastornos psiquiátricos; c) problemas o patologías médicas; d) conductas de riesgo o situaciones adversas.
Trastornos del neurodesarrollo
Es frecuente la asociación del TDAH con otros trastornos del neurodesarrollo
Es frecuente que los trastornos del neurodesarrollo se asocien entre sí. Por tanto, es más frecuente que en la población general, que un niño con TDAH pueda además presentar cualquier otro trastorno del neurodesarrollo, tales como: trastornos específicos del aprendizaje, trastornos de la comunicación, trastornos motores, trastorno del espectro autista (TEA), y discapacidad intelectual(4,5)(Tabla I). Los trastornos del neurodesarrollo presentan problemas vinculados a la maduración del cerebro. No son problemas estáticos, se manifiestan de forma diferente según la etapa del crecimiento. Muchos de sus síntomas son normales pero su intensidad o forma de presentarse les hace anormal. Los límites con la normalidad son arbitrarios y subjetivos ya que no hay marcadores biológicos. Suelen aparecer de forma precoz y se caracterizan por un déficit del desarrollo que produce deficiencias del funcionamiento personal, social, académico u ocupacional. Afectan la conducta y el aprendizaje.
Además, están los trastornos del neurodesarrollo vinculados a síndromes genéticos y lesiones del sistema nervioso central. Entre los más frecuentes, cabe mencionar: síndrome X-frágil, Prader Willi, Angelman, Williams, Rett, síndrome de Down, neurofibromatosis, parálisis cerebral, daño cerebral adquirido, trastorno del espectro alcohólico fetal (TEAF)(6).
TDAH comórbido con trastornos específicos del aprendizaje
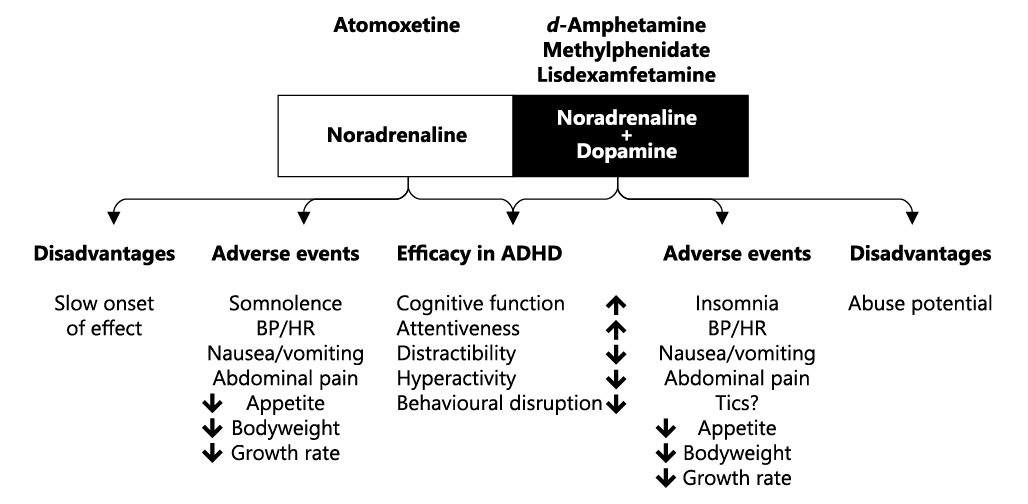
Los trastornos de aprendizaje más frecuentes son la dislexia y discalculia. La prevalencia en la población general es de alrededor del 5-10%, en cambio en los niños con TDAH se sitúa alrededor del 20-40%(7). Por tanto, siempre es conveniente descartar su presencia en el sujeto con TDAH, sobre todo si está teniendo dificultades en el aprendizaje académico. Para su cribado disponemos del PRODISLEX(8) y PRODISCAT(9). La confirmación diagnóstica se obtiene a través del estudio neuropsicológico con diferentes pruebas como son las pruebas de lectura y escritura TALE, PROLEC, PROLEC-SE, PROESC(10). El tratamiento de los trastornos de aprendizaje consiste en aplicar unas adaptaciones escolares o plan individualizado (PI) que comprende la facilitación de un tiempo extra, exámenes orales, evitar poner en evidencia las limitaciones o dificultades del alumno para que no sea ridiculizado, etc. En cada caso se evaluarán sus necesidades. Además de las adaptaciones escolares se recomienda la reeducación psicopedagógica para ayudar al niño a mejorar su lecto-escritura y para desarrollar estrategias compensatorias que le ayuden a avanzar en sus aprendizajes, sin olvidar el tratamiento farmacológico del TDAH, preferentemente con un psicoestimulante (Metilfenidato o Lisdexanfetamina).
TDAH y trastorno de tics
Los tics pueden ser motores o vocales, transitorios o crónicos. Consiste en un movimiento o vocalización súbito, rápido, recurrente y no rítmico. Su aparición siempre es antes de los 18 años. Se considera transitorio cuando dura menos de un año, y persistente o crónico cuando dura más del año. En el Trastorno de tics, los tics motores o vocales son únicos o múltiples, pero no se presentan ambos a la vez. En el Trastorno de Tourette, que es la forma de presentación más grave de los tics, habrá tics motores múltiples y uno o más de tics vocales, no necesariamente de forma concurrente. Los tics motores simples duran milisegundos, en cambio los tics complejos duran más y pueden ser una combinación de tics simples.
Los tics son más frecuentes en el varón (1,5-4:1). Es difícil precisar su prevalencia en la población general, pero según algunos autores sería del orden del 7,8% en escolares y del 3,4% en la adolescencia, que es cuando tienden a mejorar(11). La prevalencia del trastorno de Tourette se sitúa entre 0,4-3%. Ahora bien, los trastornos de tics siguen un orden jerárquico de tal forma que una vez diagnosticado un trastorno de tics en un nivel de la jerarquía no se puede hacer otro diagnóstico por debajo de él. La forma más grave es el Trastorno de Tourette, después viene el Trastorno de tics motores o vocales crónico, y finalmente la forma menos grave es el Trastorno de tics transitorio. Se calcula que el 10% de los niños con TDAH padecen tics. En cambio, el 60% de los niños con Trastorno de Tourette presentan de forma comórbida un TDAH, por tanto, en todo niño con Trastorno de Tourette es importante descartar un TDAH.
Hay factores genéticos, neurobiológicos y autoinmunes que influyen para que un sujeto presente un trastorno de tics. Pero además hay factores ambientales que pueden incrementar su cuadro clínico como es la ansiedad y situaciones estresantes (exámenes).
No se considera la presencia de un trastorno de tics, a excepción de Tourette, una contraindicación para el tratamiento del TDAH con estimulantes
Actualmente no se considera que la presencia de un trastorno de tics sea una contraindicación para el tratamiento del TDAH con estimulantes, ya que hay estudios que muestran incluso una mejoría en los tics al mejorar el cuadro clínico de TDAH(12). Si se observa un incremento importante de los tics, el primer paso es reducir la dosis y si persiste el incremento de tics, valorar el tratamiento del TDAH con un no estimulante como es la Atomoxetina o la Guanfacina. En sujetos con Trastorno de Tourette, de entrada, el tratamiento será con un no estimulante y además se valorará añadir un neuroléptico (Aripiprazol, Risperidona).
TDAH comórbido con TEA
El niño con Trastorno del Espectro Autista presenta deficiencias en la comunicación e interacción social, y patrones restrictivos y repetitivos de comportamiento, intereses o actividades. Puede ir o no acompañado de deterioro intelectual y/o del lenguaje, y deficiencias motoras (caminar extraño, de puntillas). Suelen presentar rigidez cognitiva, por lo que aceptan mal los cambios no previstos, y aumento de sensibilidad según el contexto produciendo sobrecarga sensorial, lo que les ocasiona malestar emocional y conductual(6). Los síntomas están presentes desde las primeras fases del desarrollo y limitan o dificultan el funcionamiento cotidiano. A veces, la primera alerta es el retraso en el habla y la ausencia de juego simbólico.
El TEA no solo se asocia a otros trastornos del neurodesarrollo como es el TDAH, sino también a la discapacidad intelectual, problemas relacionados con el sueño, la alimentación y eliminación, convulsiones, trastorno por tics, problemas gastrointestinales, alteraciones visuales y auditivas, trastornos genéticos, todo ello dificultando el diagnóstico de un TDAH comórbido. Muchas veces es difícil determinar si la falta de atención es debido a la deficiencia en la interacción social y atención compartida y la presencia de unos intereses restringidos, o es debido a un déficit atencional a consecuencia a la presencia comórbida de un TDAH(13), pero el cálculo es que el 30-70% de los niños con TEA presentan además TDAH(14).
El tratamiento del TDAH es más complejo en niños con TEA ya que muchas veces los estimulantes les aumenta su irritabilidad, pudiendo ocasionar agresividad
El tratamiento del TDAH es más complejo en niños con TEA ya que muchas veces los estimulantes les aumenta su irritabilidad e incluso ocasionan agresividad. Es necesario iniciar con dosis bajas y escalar lentamente (en inglés, start low, go slow). Si no hay buena tolerancia se pasa a un no estimulante, Guanfacina o Atomoxetina, siendo a veces necesario añadir un neuroléptico (Aripiprazol, Risperidona, Olanzapina) para el control de las conductas disruptivas(15).
Otros trastornos psiquiátricos
Según la etapa del desarrollo del sujeto, es más frecuente un tipo de trastorno comórbido. En la etapa infantil (6-12 años) es más frecuente que el TDAH presente de forma comórbida un trastorno negativista desafiante (TND) y trastorno específico del aprendizaje. En la etapa de la adolescencia siguen los trastornos del aprendizaje, el TND suele evolucionar a trastorno de conducta, con o sin un trastorno de consumo de tóxicos, y es cuando también suelen aparecer los trastornos emocionales como ansiedad y depresión. En edad adulta, los problemas conductuales suelen evolucionar a trastornos de personalidad antisocial y trastorno de personalidad límite (TLP).
Los trastornos psiquiátricos más frecuentemente comórbidos con el TDAH se agrupan en conductuales y de desregulación emocional. En general, siempre se ha prestado más atención a la comorbilidad con problemas conductuales, que con los de tipo emocional.
TDAH y trastorno negativista desafiante/trastorno de conducta
El trastorno negativista desafiante (TND) consiste en un patrón de enfado o irritabilidad, discusiones o actitud desafiante y conducta vengativa o rencorosa, como mínimo con un individuo que no sea el hermano. La evolución será de un mínimo de 6 meses. Claramente empeora el pronóstico del TDAH. Hay características clínicas del TND que se superponen al TDAH y otros que se observan únicamente en los niños con TND (Tabla II).
El riesgo de presentar comorbilidad con TND aumenta cuando hay muchos factores de riesgo para el TDAH (antecedentes familiares, consumo de tóxicos durante el embarazo) y la presencia de elevada conflictividad en el hogar(16). Requiere intervención psicológica (terapia cognitiva conductual) para trabajar la empatía y las habilidades sociales y también conviene trabajar con los padres para mejorar su estilo de crianza. El riesgo es que evolucione a un trastorno de conducta en la adolescencia. El tratamiento farmacológico inicial será con un estimulante. Si no hay beneficio o hay mucha clínica de irritabilidad y agresividad se añade un no estimulante y/o un neuroléptico, sobre todo si el TND evoluciona hacia un trastorno de conducta.
TDAH y trastornos de ansiedad
TDAH y ansiedad son los dos trastornos psiquiátricos más prevalentes de la infancia
Ambos trastornos por separado son los trastornos psiquiátricos más prevalentes en la infancia. Entre un 25-30% de los niños con TDAH presentan de forma comórbida un trastorno de ansiedad, lo que representa tres veces más que en la población general(17). En la Tabla III se muestran los diferentes tipos de trastornos de ansiedad según el DSM-5, siendo los más frecuentes el trastorno de ansiedad generalizada y el trastorno de ansiedad por separación. El miedo es una respuesta de ansiedad ante un peligro inmediato mientras que la ansiedad es una respuesta anticipatoria a una amenaza futura. Cuando hay ansiedad generalizada habrá una preocupación excesiva, siendo difícil controlar dicha preocupación, y será persistente 6 meses o más. El niño presentará como mínimo uno de los siguientes síntomas (el adulto como mínimo 3): inquietud o “nervios de punta”, fácilmente fatigado, dificultad para concentrarse, irritabilidad, tensión muscular, problemas de sueño, que puede ser dificultad para dormirse o para continuar durmiendo, o sueño inquieto e insatisfactorio. La ansiedad no solo ocasiona una respuesta de malestar emocional, sino también psicofisiológico, como son las palpitaciones, sudoración, temblores, y también conductual de tipo evitativa de la situación supuestamente peligrosa dejando de realizar actividades cotidianas habituales(18). Los síntomas de ansiedad repercuten en el rendimiento escolar y el funcionamiento social y familiar del niño, y se asocian a un aumento del riesgo de presentar un trastorno depresivo o ansioso en la edad adulta(19).
En cierta manera es lógica la aparición de la ansiedad debido a la experiencia del niño con TDAH con frecuentes situaciones adversas o de fracaso: despistes con consecuencias negativas, reprimendas constantes por mala conducta o por no cumplir con las órdenes recibidas, etc. Pero además hay una base genética, igual que para el TDAH, pero independientemente del TDAH. O sea, si hay antecedentes de ansiedad en familiares directos, mayor riesgo que tenga comorbilidad con ansiedad.
En el caso de TDAH comórbido con trastorno de ansiedad, se inicia el tratamiento con psicoestimulantes. Generalmente la sintomatología ansiosa disminuye, probablemente debido a que el niño comienza a tener menos dificultades en su día a día, se relaciona mejor tanto con iguales como con la familia y su rendimiento académico mejora. Otras veces no, sobre todo cuando observamos una base genética para el trastorno de ansiedad. En estos casos suelen mejorar con un fármaco no estimulante como es la Atomoxetina o Guanfacina. A veces será necesario tratar farmacológicamente la ansiedad añadiendo al tratamiento del TDAH un Inhibidor Selectivo de la Recaptación de Serotonina (ISRS)(20).
TDAH y Trastorno obsesivo-compulsivo
En el DSM-5 el trastorno obsesivo-compulsivo (TOC) no está incluido en los trastornos de ansiedad, sino se ha creado un apartado de TOC y otros trastornos afines. El TOC se caracteriza por el hecho que el niño o adolescente presenta obsesiones y/o compulsiones. Las obsesiones son pensamientos o imágenes recurrentes y persistentes, no deseados, sino intrusivos que producen malestar. Los temas más frecuentes son de limpieza y contaminación, temas agresivos (temor a hacer daño intencionadamente), temas sexuales, religiosos, morales, y somáticos (preocupación excesiva por enfermedades). Las compulsiones son conductas repetitivas o actos mentales que el sujeto siente la necesidad de realizar como respuesta a la obsesión. Se hace con la intención de ignorar o neutralizar los pensamientos obsesivos, y así disminuir el malestar que producen. Ejemplos de conductas compulsivas y repetitivas serían lavarse las manos, ordenar, comprobar las cosas; y de actos mentales repetitivos sería rezar, contar, repetir palabras en silencio. Lo hacen de acuerdo con unas reglas que deben realizar de manera rígida o estricta. Estas obsesiones y compulsiones cada vez van ocupando más horas al día (mínimo una hora/día para considerar que es un trastorno), produciendo un deterioro en la vida académica, social y/o laboral. Se habla de formas subclínicas de TOC cuando no hay afectación funcional. No hay que confundir con rituales normales de la infancia que no producen malestar ni son incapacitantes, sino más bien lúdicos.
La presencia de comorbilidad de TDAH y TOC aumenta el riesgo de además presentar comorbilidad con Trastorno de tics y Tourette
Es frecuente que el TOC presente comorbilidad con otros trastornos como es la ansiedad y los trastornos del neurodesarrollo, sobre todo el TDAH, TEA y trastorno de tics y de Tourette. La prevalencia de TOC en la población general es de 1-3%. Alrededor del 11% de los niños con TDAH presentan de forma comórbida un TOC. En cambio, el 17% de los niños y adolescentes con TOC van a cumplir criterios diagnósticos de TDAH(21,22). Este alto grado de comorbilidad sugiere que puede haber factores genéticos comunes. Por lo general, cuando el TOC y TDAH se presentan de forma comórbida, el inicio del TOC suele ser más temprano, es más severo y su curso es más persistente. La presencia de comorbilidad de TDAH y TOC aumenta el riesgo de además presentar comorbilidad con Trastorno de tics y Tourette(23).
El tratamiento para el TOC, sobre todo en las formas subclínicas, es con terapia cognitivo conductual (exposición y prevención de respuesta). Habitualmente el tratamiento farmacológico con un ISRS suele mejorar la clínica, pero a veces será preciso añadir un neuroléptico (Risperidona o Aripiprazol). En cuanto al tratamiento del TDAH, no hay contraindicación absoluta de utilizar psicoestimulantes, pues según una revisión del 2014 no se evidenció que ocasionara un empeoramiento de la sintomatología del TOC(14,24).
TDAH y trastorno depresivo
La prevalencia de depresión en la población general está entre 1,8-3,4%(25). La prevalencia del TDAH en sujetos con trastorno depresivo se sitúa alrededor del 5-16%(26), mientras que alrededor del 20-30% de los sujetos con TDAH tienen un trastorno depresivo asociado(7). En la adolescencia es cuando es más frecuente la comorbilidad con trastorno depresivo. Habrá sintomatología que puede ser coincidente como es la inquietud, falta atencional, falta de motivación (pero no la anhedonia de la depresión), e irritabilidad. Es importante saber desde cuándo está presente la diferente sintomatología pues el TDAH tiene un curso continuo desde la primera infancia, en cambio la sintomatología depresiva tendrá un inicio claro unos años más tarde. Se considera que las dificultades en el día a día del niño con TDAH favorecen la aparición de la depresión. En un estudio prospectivo de Biederman se detectó que el inicio de la depresión en mujeres con TDAH es más temprano, los episodios depresivos eran más duraderos y la tasa de suicidios más elevado, en comparación con sujetos que no tuvieran TDAH(27,28).
Habitualmente se prioriza el tratamiento del trastorno más incapacitante. Si la depresión es leve, se puede iniciar primero el tratamiento del TDAH. Si hay ideación suicida, sin duda primero se trata la depresión y luego el TDAH. A veces será necesario combinar ambos tratamientos para lograr la remisión de la depresión. Se puede utilizar un ISRS para la depresión más un psicoestimulante(14).
TDAH y trastorno por consumo de sustancias
Los sujetos con TDAH tienen el doble de riesgo de presentar un trastorno por uso de sustancias
Los sujetos con TDAH tienen el doble de riesgo de presentar un trastorno por uso de sustancias (TUS)(14). Se calcula que alrededor de la mitad de los sujetos con un TUS tienen un TDAH. Es más frecuente la presencia de TUS si hay comorbilidad con un trastorno de conducta. Además, el sujeto que presenta TDAH y TUS, es frecuente que también tenga trastornos afectivos como ansiedad y depresión(7). El TUS en un sujeto con TDAH suele ser de inicio más temprano, progresa más rápidamente hacia un abuso o dependencia y se cronifica siendo más difícil lograr la remisión del problema. La droga ilegal más frecuentemente utilizada en estos casos en la adolescencia es el cannabis, y en los adultos el alcohol y la cocaína(3).
En el tratamiento del TDAH en un sujeto con TUS, no está contraindicado la utilización del Metilfenidato de liberación prolongada tipo OROS, ya que no puede haber una manipulación del fármaco. Tampoco está contraindicado la Lisdexanfetamina ya que ésta es un profármaco farmacológicamente inactivo hasta que es absorbido en el tracto gastrointestinal e hidrolizado por los glóbulos rojos en dexanfetamina, que es el responsable de la actividad farmacológica. Si además de TDAH y TUS hay ansiedad y/o depresión habría que valorar la utilización de un no estimulante como es la Atomoxetina o Guanfacina.
TDAH y trastorno de la conducta alimentaria
La impulsividad del TDAH favorece conductas de binge eating y de bulimia nerviosa
Se calcula que alrededor de un 11% de las personas con un trastorno de conducta alimentaria (TCA) tienen TDAH, y que el TCA es 3,6 veces más frecuente en los sujetos con TDAH. La impulsividad del TDAH favorece conductas de binge eating y de bulimia nerviosa. Hay autores que hablan de una conducta alimentaria de tipo adictivo(29). Se considera que comparten aspectos neurobiológicos con trastorno por abuso de sustancias, como puede ser el sistema de recompensa, pérdida de control en la ingesta, el craving, etc.
Conviene tener presente que personas con un TCA de tipo restrictivo como es la anorexia nerviosa pueden fingir clínica de TDAH con la intención de lograr un estimulante para disminuir el apetito.
Patologías o problemas médicos
Las patologías médicas asociadas con mayor frecuencia con el TDAH son la epilepsia y la obesidad. También se abordarán en este apartado los problemas del sueño.
Epilepsia
Los estudios muestran una mayor prevalencia de TDAH en niños con epilepsia en comparación con la población general, habiendo algunos autores que lo sitúan en 12-20%, cuando en la población general se sitúa en un 3-7%(30,31). Por tanto, es frecuente tener que abordar su tratamiento farmacológico en niños ya en tratamiento farmacológico por una epilepsia. La guía de práctica clínica NICE (2018)(32) hace hincapié en la importancia de la intervención psicológica, conductual, psicopedagógica y tener presente el tratamiento farmacológico como parte del tratamiento multimodal. En general, los estudios muestran la seguridad y eficacia del metilfenidato en niños con epilepsia bien controlados(33,34). No existe evidencia suficiente que pueda inducir una crisis convulsiva, pero es importante tener presente las interacciones medicamentosas(35). La mayoría de los fármacos antiepilépticos (fenobarbital, topiramato) no han mostrado una influencia negativa sobre la función cognitiva, pero sí sobre la atención y sintomatología hiperactiva. Hay menos estudios que valoran la eficacia y seguridad de los no estimulantes en comparación con la utilización de metilfenidato y los otros fármacos disponibles para el tratamiento del TDAH. La conclusión del metaanálisis de Wernicke et al. es que no hay diferencia significativa en la incidencia de convulsiones como efecto adverso entre la utilización de Metilfenidato, Atomoxetina y placebo(36).
Obesidad
Existen múltiples estudios que muestran una clara asociación entre TDAH y obesidad. Hay diferentes teorías de la causa, pudiendo ser por la impulsividad, falta de conciencia de la ingesta de alimentos realizada, dificultad para seguir una dieta, también por la presencia del trastorno por binge eating, anteriormente abordado dentro del apartado de los TCA. Se considera que la inatención e impulsividad del TDAH favorece una desregulación del patrón alimentario(29). Estudios prospectivos concluyen que el TDAH predijo la posterior aparición de obesidad. Ambos comparten algunos factores de riesgo como es el bajo nivel socioeconómico. Al tratar farmacológicamente el TDAH en adultos que además tenían obesidad, y en los cuales habían fracasado tratamientos previos de la obesidad, se observó una mejoría en la misma. Se consideró que no era por un efecto anorexígeno del estimulante sino por su efecto sobre el control de la impulsividad y sobre la capacidad organizativa(37).
Sueño
Los niños con TDAH tienen mayor riesgo de presentar un sueño inquieto, fragmentado, con fase de sueño retrasada o un despertar temprano
Es importante indagar sobre el sueño ya que es frecuente que los niños con TDAH presenten un sueño más inquieto y fragmentado, una fase de sueño retrasada, o un despertar temprano. La falta de descanso de forma crónica suele ocasionar dificultades atencionales, de regulación emocional y de funcionamiento cognitivo, empeorando la clínica del TDAH. Por tanto, es importante evaluar el sueño y actuar en consecuencia. Si es un problema para iniciar el sueño, la melatonina podría ser beneficiosa. También hay que tener en cuenta que, si se está medicando con un psicoestimulante, éste puede ser la causa de los problemas para iniciar el sueño, pudiendo ser necesario un ajuste de dosis.
Ahora bien, a veces el problema de sueño es debido a una actitud de resistencia para ir a dormir, o que presentan ansiedad o miedo a quedarse solos, o también puede ser por malos hábitos, como utilizar el móvil en la cama dificultando el descanso. Entonces habrá que hacer el oportuno abordaje del problema en cuestión.
OTRAS SITUACIONES ADVERSAS
Accidentes y conductas de riesgo
Los niños con TDAH tienen un riesgo 30% mayor que la población general de sufrir accidentes
Se calcula que los niños con TDAH presentan un riesgo 30% mayor que la población general de sufrir accidentes debido a su falta atencional, su impulsividad y su comportamiento de asumir riesgos, sobre todo si además presentan de forma comórbida un trastorno negativista desafiante(14). Es importante que los cuidadores sean conscientes para proporcionarles la oportuna supervisión sin caer en la sobreprotección.
En la adolescencia el riesgo de accidentes puede tener consecuencias más graves, como son los accidentes de circulación (bicicletas, patinetes o coche). El perfil del conductor con TDAH no bien controlado es de conducir con exceso de velocidad, de forma distraída y también conducción temeraria o agresiva.
Otras conductas de riesgo en la adolescencia son las relacionadas con la actividad sexual. Tienen mayor riesgo de iniciar más tempranamente relaciones sexuales, tener más parejas, y de no usar la conveniente protección, con mayor riesgo de contraer infecciones de transmisión sexual o de tener que afrontar embarazos no deseados(38).
También, en la adolescencia hay un mayor riesgo de abuso de sustancias, anteriormente abordado.
Resumen
El TDAH es un trastorno del neurodesarrollo de elevada prevalencia en la infancia que la mayoría de las veces irá acompañada de uno o varios trastornos o situaciones adversas. Por tanto, es importante evaluarlo de forma temprana y además tener presente todas las demás patologías que pueden acompañarle. El factor positivo es que se dispone de un tratamiento farmacológico eficaz en más del 80% de los casos, y además suele beneficiarse de una intervención psicológica de tipo cognitivo conductual.
Tablas y figuras
Tabla I. Trastornos del neurodesarrollo que pueden presentarse de forma comórbida con el TDAH
|
1. Trastornos específicos del aprendizaje |
|
|
2. Trastornos de la comunicación |
|
|
3. Trastornos motores |
|
|
4. Trastorno del espectro autista (TEA) |
|
5. Discapacidad intelectual (CI < 71) |
|
Tabla II. Clínica TDAH versus Trastorno Negativista Desafiante (TND)*
|
Síntomas superpuestos con TDAH |
Síntomas típicos del TND |
|
Pérdida de control, rabia |
Niega cumplir normas |
|
Enfado, resentido |
Deliberadamente molesta a los demás |
|
Quisquilloso, se molesta fácilmente |
Culpa a otros de sus errores |
|
Discute fácilmente |
Vengativo, rencoroso |
* CADDRA, 2020
Tabla III. Clasificación de los trastornos de ansiedad según DSM-5
|
Bibliografía
- Barkley RA. La Comorbilidad y su Impacto en el Tratamiento del TDAH. Fundación Mapfre. Cursos para profesionales. Disponible en: http://www.educacionactiva.com/doc/conferencia-8-comorbilidad-impacto-tratamiento-tdah.pdf.
- Faraone SV, Banaschewski T, Coghill D, Zheng Y, Biederman J, Mark A. Bellgrove MA. The World Federation of ADHD International Consensus Statement: 208 Evidence-based conclusions about the disorder. Neuroscience and Biobehavioral Reviews 128 (2021) 789–818. Disponible en: https://doi.org/10.1016/j.neubiorev.2021.01.022.
- Sadek J. Clinician’s Guide to ADHD Comorbidities in Children and Adolescents. Case studies. Ed. Springer, 2019. Disponible en: https://doi.org/10.1007/978-3-319-45635-5.
- Artigas-Pallarés J, Narbona J. Trastornos del neurodesarrollo. Barcelona, 2011, Viguera Editores SL.
- Asociación Americana de Psiquiatría. Manual diagnóstico y estadístico de los trastornos mentales, 5ª edición (DSM-5). Ed. Panamericana, 2014. p. 31-86.
- Hernández Martínez M, Pastor Duran X, Navarro Navarro J. Trastorno por déficit de atención con o sin hiperactividad en los niños con síndrome de Down. Rev Med Int Sindr Down 2011; 15(2): 18-22. Disponible en: https://www.elsevier.es/en-revista-revista-medica-internacional-sobre-el-406-articulo-trastorn-per-deficit-d39atencio-amb-X217197481124437X.
- Hervás Zúñiga A, Durán Forteza O. El TDAH y su comorbilidad. Pediatr Integral 2014; XVIII (9): 643-654. Disponible en: https://www.pediatriaintegral.es/wp-content/uploads/2015/01/Pediatr%C3%ADa-Integral-XVIII-9.pdf.
- Salas Vallespir A, Gómez E, Alvarado H, Damians MA, Martorell N, Sancho S (2010). PRODISLEX. Protocolos de detección y actuación en dislexia. Disponible en: https://www.disfam.org/prodislex/.
- Departament d’Ensenyament de la Generalitat de Catalunya. Col·legi de Logopedes de Catalunya (CLC). Protocol de Detecció i Actuació en la Dislexia. Àmbit educatiu. Disponible en: https://www.clc.cat/pdf/module_34/10/prodiscat_3er_4art____ILfFkbkIctg6VoqdA8C7_ca.pdf.
- Mardomingo MJ. Trastornos del aprendizaje. En: Tratado de psiquiatría del niño y del adolescente. Ed. Diaz Santos, 2015; 981-1003.
- Ueda K, Black KJ. A Comprehensive Review of Tic Disorders in Children. J Clin Med 2021; 10: 2479-511. Disponible en: https://doi.org/10.3390/jcm10112479.
- Roessner V, Robatzek M, Knapp G, Banaschewski T, Rothenberger A. (2006). First-onset tics in patients with attention-deficit-hyperactivity disorder: impact of stimulants. Developmental Medicine and Child Neurology 2006; 48: 616-621. Disponible en: https://onlinelibrary.wiley.com/doi/pdf/10.1111/j.1469-8749.2006.tb01326.x.
- Fuentes J, Hervás A, Howlin P, (ESCAP ASD Working Party). ESCAP practice guidance for autism: a summary of evidence-based recommendations for diagnosis and treatment. European Child & Adolescent Psychiatry, 2020. Disponible en: https://link.springer.com/article/10.1007%2Fs00787-020-01587-4.
- CADDRA – Canadian ADHD Resource Alliance: Canadian ADHD Practice Guidelines, 4.1 Edition, Toronto ON; CADDRA, 2020. Disponible en: https://www.caddra.ca/free-guidelines-copy/?acc_key=69fa32897fed349222de046d43e70a0b.
- Mardomingo MJ. Autismo y trastornos generalizados del desarrollo (TGD). En: Tratado de psiquiatría del niño y del adolescente. Barcelona: Ed. Diaz Santos, 2015; 527-77.
- Noordermeer SDS, Luman M, Weeda WD, Buitelaar JK, Richards JS, Hartman CA, et al. Risk factors for comorbid oppositional defiant disorder in attention-deficit/hyperactivity disorder. Eur Child Adolesc Psychiatry (2017) 26:1155–1164. DOI 10.1007/s00787-017-0972-4. Disponible en: https://link.springer.com/article/10.1007/s00787-017-0972-4.
- Jarrett MA, Ollendick TH. A conceptual review of the comorbidity of attention-deficit/hyperactivity disorder and anxiety: implications for future research and practice. Clin Psychol Rev 2008; 28(7): 1266–80. https://doi.org/10.1016/j.cpr.2008.05.004.
- Forcadell López E, Lera Miguel S, Ruiz Sanz F. Trastornos de ansiedad: aspectos comunes. En: Lázaro García M, Moreno Pardillo D, Rubio Morell B, ed. Manual de psiquiatría de la infancia y la adolescencia. Barcelona: Elsevier España; 2021. p. 306-314.
- Soutullo C, Figueroa A. Convivir con niños y adolescentes con Ansiedad. Madrid: Editorial Médica Panamericana; 2010.
- Álvarez MJ, Soutullo C, Díez A, Figueroa A. TDAH y su comorbilidad psiquiátrica. En: Todo sobre el TDAH. Guía para la vida diaria. Tarragona: Ed Altaria; 2013.
- Lázaro García ML. Trastorno obsesivo-compulsivo. En: Lázaro García M, Moreno Pardillo D, Rubio Morell B, ed. Manual de psiquiatría de la infancia y la adolescencia. Barcelona: Elsevier España; 2021. p. 286-297.
- Sheppard B, Chavira D, Assman A, Grados MA, Umaña P, Grarrido H, et al. ADHD prevalence and association with hoarding behaviors in childhool-onset OCD. Depress Anxiety 2010; 27 (7): 667-674.
- Coffey BJ, RapoportJ. Obsessive-compulsive disorder and Tourette’s disorder: where are we now? J Child Adolesc Psychopharmacol 2010; 20(4): 235-6. doi.org/10.1089/cap.2010.2041.
- Pallanti S, Grassi G, Pharmacologic treatment of obsessive-compulsive disorder comorbidity. Expert Opin Pharmacother 2014; 15(17): 2543-52. doi.org/10.1517/14656566.2014.964208.
- Martínez-Martin N. Trastorno depresivo en niños y adolescentes. An Pediatr Contin. 2014;12(6):294-9. Disponible en: https://www.elsevier.es/es-revista-anales-pediatria-continuada-51-pdf-S1696281814702070.
- Bond DJ, Hadjipavlou G, Lam RW, McIntyre RS, Beaulieu S, Schaffer A, Weiss M; Canadian Network for Mood and Anxiety Treatments (CANMAT) Task Force. The Canadian Network for Mood and Anxiety Treatments (CANMAT) task force recommendations for the management of patients with mood disorders and comorbid attention-deficit/hyperactivity disorder. Ann Clin Psychiatry 2012; 24(1): 23-37.
- Biederman J, Ball SW, Monuteaux MC, Mick E, Spencer TJ, McCREARY M, et al. New insights into the comorbidity between ADHD and major depression in adolescent and young adult females. J Am Acad Child Adolesc Psychiatry 2008; 47(4): 426–434. doi.org/10.1097/CHI.0b013e31816429d3.
- Ljung T, Chen Q, Lichtenstein P, Larsson H. Common etiological factors of attention-deficit/hyperactivity disorder and suicidal behavior: a population-based study in Sweden. JAMA. Psychiat 2014; 71(8):958–64. doi.org/10.1001/jamapsychiatry.2014.363.
- El Archi S, Cortese S, Ballon N, Réveillère C, De Luca A, Barrault S, Brunault P. Negative Affectivity and Emotion Dysregulation as Mediators between ADHD and Disordered Eating: A Systematic Review. Nutrients 2020; 12, 3292. doi.org/10.3390/nu12113292.
- Reilly CJ. Attention deficit hyperactivity disorder (ADHD) in childhood epilepsy. Res Dev Disabil 2011; 32: 883-93. doi.org/10.1016/j.ridd.2011.01.019.
- Kaufmann R, Goldberg-Stern H, Shuper A. Attention-deficit disorders and epilepsy in childhood: incidence, causative relations and treatment possibilities. J Child Neurol 2009; 24: 727-33. doi.org/10.1177/0883073808330165.
- NICE GPC 2018. Attention deficit hyperactivity disorder: diagnosis and management. Disponible en: https://www.nice.org.uk/guidance/ng87.
- Tangen RB, Diekroger EA. Practical Considerations for the Assessment and Treatment of ADHD in Children with Epilepsy. Journal of Pediatric Epilepsy 2018; 07(03): 089-096. DOI: 10.1055/s-0038-1676584.
- Tirado Requero P. Epilepsia en el adolescente. Adolescere 2018; VI (1): 44-50. Disponible en: https://www.adolescere.es/epilepsia-en-el-adolescente/.
- Mulas F, Roca P, Ros-Cervera G, Gandía-Benetó R, Ortiz-Sánchez P. Manejo farmacológico del trastorno por déficit de atención/hiperactividad con metilfenidato y atomoxetina en un contexto de epilepsia. Rev Neurol 2014; 58 (Supl 1): S43-S49.
- Wernicke JF, Holdridge KC, Jin L, Edison T, Zhang S, Bangs ME, et al. Seizure risk in patients with attention-deficit-hyperactivity disorder treated with atomoxetine. Dev Med Child Neurol 2007; 49: 498–502.
- Cortese S, Moreira-Maia CR, St. Fleur D, Morcillo-Peñalver C, Rohde LA, Faraone SV. Association Between ADHD and Obesity: A Systematic Review and Meta-Analysis. Am J Psychiatry 2016; 173:34–43; doi.org/10.1176/appi.ajp.2015.15020266.
- Flory K, Molina BSG, Pelham Jr WE, Gnagy E, Smith B. Childhood ADHD Predicts Risky Sexual Behavior in Young Adulthood. Journal of Clinical Child & Adolescent Psychology 2006; 35(4), 571-577. doi.org/10.1207/s15374424jccp3504_8.