El TDAH y su comorbilidad
El TDAH y su comorbilidad
A. Hervás Zúñiga.
MD, MRCPsych, PhD. Psiquiatra. Hospital Universitario Mutua Terrassa. Directora de IGAIN, Barcelona.
Adolescere 2018; VI (2): 54-64
Resumen
|
El trastorno por déficit de atención hiperactividad (TDAH) con frecuencia se asocia a otros trastornos del neurodesarrollo o/y trastornos psiquiátricos. La comorbilidad es la principal causa de severidad en la presentación clínica, así como dificultades de adaptación funcional y continuidad de psicopatología en la edad adulta. Es necesario una evaluación y diagnóstico detallado tanto del TDAH como de la comorbilidad asociada y un planteamiento terapéutico, que en muchos casos incluye tratamiento farmacológico, psicológico, educacional y apoyo psicosocial. Palabras clave: TDAH; Comorbilidad; Neurodesarrollo. |
Abstract
|
Attention-deficit hyperactivity disorder (ADHD) is often associated with other neurodevelopmental disorders and /or psychiatric disorders. Comorbidity is the main cause of severity in the clinical presentation, as well as difficulties in functional adaptation and continuity of psychopathology in adulthood. A detailed assessment and diagnosis of both ADHD and associated comorbidity and a therapeutic approach is necessary, which in many cases includes pharmacological, psychological, educational and psychosocial support. Key words: ADHD; Comorbidity; Neurodevelopment. |
Introducción
El TDAH es un trastorno del neurodesarrollo que presenta alteraciones en la atención, actividad e impulsividad, comienza en la primera infancia, mejora con la edad y en algunos casos persiste a lo largo de la vida. Las alteraciones en la esfera de la hiperactividad-impulsividad se relacionan con dificultades en la inhibición verbal y motora, decisiones impulsivas sin poder retrasar la gratificación ni considerar las consecuencias futuras, excesivo movimiento o habla irrelevante e impulsividad emocional. En el área atencional presentan poca persistencia en las tareas, dificultades en memoria de trabajo, no pueden resistirse a las distracciones y les cuesta reengancharse cuando se les interrumpe.
El DSM5 ha cambiado los criterios de acuerdo a la edad; en mayores de 17 años, son solo necesarios 5 síntomas a diferencia de aquellos menores de 17 años, que requieren 6 síntomas para realizar un diagnóstico. Los síntomas tienen que estar presentes en más de un entorno, deben persistir más de 6 meses, presentarse antes de los 12 años y ser inconsistentes con lo esperado por el nivel de desarrollo del adolescente e impedir su funcionamiento. La base neuropsicológica del TDAH se relaciona principalmente con alteraciones en las funciones ejecutivas. La función ejecutiva regula actividades mayores de nuestra vida: 1) autodisciplina y capacidad de inhibición 2) autogestión del tiempo 3) auto organización y capacidad de resolver problemas 4) automotivación y 5) auto activación y concentración. Los síntomas de hiperactividad e impulsividad se relacionan con alteraciones de la inhibición motora, verbal, cognitiva y emocional y los síntomas de inatención con alteraciones en la meta cognición de la función ejecutiva que comprende alteraciones en la memoria de trabajo verbal y no verbal, dificultades en la planificación y resolución de problemas.
El DSM5 ha cambiado los criterios de acuerdo a la edad; en mayores de 17 años, son solo necesarios 5 síntomas a diferencia de aquellos menores de 17 años, que requieren 6 síntomas para realizar un diagnóstico
Podemos decir que el TDAH no es un problema de habilidades, es una dificultad de hacer lo que se sabe, no de saber lo que hay que hacer. Es un problema del cuando y donde hay que hacer las cosas y no tanto del cómo o del qué y de utilizar el conocimiento del pasado para aplicarlo en el presente.
Los circuitos cerebrales implicados en el TDAH son el sistema atencional anterior, ricos en dopamina y el sistema atencional posterior con preferencia por la noradrenalina, que mejora la relación señal-ruido de las células diana al inhibir la descarga de las neuronas basales. La alteración del neurodesarrollo cerebral en el TDAH se relaciona con un retraso madurativo alrededor de 5 años, con una disminución del volumen total cerebral hasta de un 3,2%, especialmente en las áreas implicadas en el TDAH como es el córtex pre frontal y lóbulo temporal superior y medio.
La prevalencia del TDAH es alta, oscila entre el 5-7%, más frecuente en los niños que en las niñas, con un ratio de 3/1 en estudios poblacionales pero con un ratio mucho mayor en estudios clínicos por una infra detección del TDAH en niñas. En la edad adulta el ratio es igual para ambos géneros y en estudios de prisiones, el TDAH es más frecuente en mujeres. Actualmente existe un debate sobre la existencia del TDAH con inicio en la adolescencia o edad adulta sin historia previa ya que algunos autores han encontrado que hasta un 90% de los casos de TDAH en edad adulta no tenían historia previa en infancia (Moffit et al 2015) mientras que otros autores están en desacuerdo con el TDAH de inicio en edad adulta, proponiendo que en estos casos existen síntomas sutiles en la infancia que pasaron no detectados ni diagnosticados y es en la edad adulta con una mayor exigencia organizativa, cuando los síntomas de TDAH causan interferencia funcional y se diagnostica. En general los estudios demuestran que un 63% de los chicos con TDAH continúan en la edad adulta con síntomas de una manera que cumplen todos o de manera parcial los criterios diagnósticos y en el caso de las chicas en un 24,6%. La persistencia es más frecuente en aquellos que presentan un mayor número de síntomas diagnósticos y en aquellos asociados a comorbilidad en la infancia.
Existe una base genética para el TDAH, esta incrementado en familiares de primer grado y se han implicado genes relacionados con el metabolismo de la dopamina, serotonina, y noradrenalina. Factores ambientales y epigenéticos permanecen mayormente desconocidos pero alteraciones perinatales y prematuridad, exposición prenatal al tabaco y otros tóxicos son factores que se han encontrado podrían alterar la expresión génica (Tabla I).
Comorbilidad del TDAH
La comorbilidad, entendida como la asociación del TDAH con otras entidades del neurodesarrollo o problemas psiquiátricos, es la norma más que la excepción. Se asocia a una mayor severidad sintomatológica, peor funcionamiento psicosocial y peor pronóstico.
La comorbilidad, entendida como la asociación del TDAH con otras entidades del neurodesarrollo o problemas psiquiátricos, es la norma más que la excepción. Se asocia a una mayor severidad sintomatológica, peor funciona-miento psicosocial y peor pronóstico
La comorbilidad se refiere a la combinación de dos o más condiciones nosológicas simultáneas, que se considera en el TDAH la norma más que la excepción. Se asocia a un incremento de severidad, peor funcionamiento psicosocial y pronóstico. Los chicos con TDAH, un 67% se asocia a uno o más trastornos psiquiátricos o del neurodesarrollo comparado con un 11% de los chicos sin TDAH. Un 33% presentan un único trastorno, 16% dos y 18% tres o más.
Las complicaciones de vivir con las dificultades asociadas al TDAH incrementan con la edad, especialmente si no es reconocido y tratado. Un hijo impulsivo, movido, impaciente y con problemas de autocontrol emocional, con rabietas y difícil de llevar, puede causar una importante perturbación familiar y crear dificultades en las relaciones familiares. Si lo padres no entienden que las dificultades que presenta su hijo se deben a problemas de autocontrol y no a una mala conducta, pueden ejercer métodos disciplinarios negativos que pueden provocar un empeoramiento de conducta en el adolescente y problemas emocionales asociados. Lo mismo ocurre si las dificultades atencionales y de función ejecutiva presentes en el chico con TDAH no son identificados y se atribuyen a una falta de motivación e interés por los estudios, vaguedad en su responsabilidad, empeorando su autoestima y provocando aún más deterioro en los estudios y relaciones escolares y familiares. En la adolescencia, las demandas escolares y sociales incrementan y es cuando las comorbilidades emocionales y conductuales más graves aparecen. Al fracaso escolar en aquellos no tratados adecuadamente, se añaden los problemas familiares y sociales que pueden precipitar problemas emocionales, depresión, ansiedad, riesgo de consumo de tóxicos y amistades con problemas.
Comorbilidad con otros trastornos del neurodesarrollo
Los trastornos del neurodesarrollo, se asocian frecuentemente entre ellos por lo cual en la primera infancia el TDAH coexiste con trastornos de lenguaje, aprendizaje, TEA (trastorno del espectro autista) y trastornos por tics. En la adolescencia, los síntomas de los trastornos del neurodesarrollo pueden ser sutiles, enmascarando la comorbilidad pero no la incapacidad funcional asociada.
En la adolescencia, los síntomas de los trastornos del neurodesarrollo pueden ser sutiles, enmascarando la comorbilidad pero no la incapacidad funcional asociada
En los primeros años de la vida, es frecuente que el TDAH se asocie a otros problemas evolutivos como es la coexistencia con un trastorno de lenguaje o con un TEA. Alrededor de un 37% de los casos de TEA se asocian a TDAH. En un 13% de los casos de discapacidad intelectual presentan un TDAH asociado. En un 40% de los casos, el TDAH va asociado a trastornos del aprendizaje, problemas en el área de lectoescritura y en un 47% a alteraciones motoras.
TDAH y discapacidad intelectual
El diagnóstico diferencial del TDAH, en especial el que presenta exclusivamente síntomas de inatención y un tiempo cognitivo lento, se confunde con discapacidad intelectual. El TDAH puede presentarse en adolescentes con discapacidad intelectual, pero esta asociación ha sido muy poco estudiada ya que se han excluido aquellos niños-adolescentes con CI menor de 80 de prácticamente todos los estudios del TDAH.
El diagnóstico diferencial del TDAH, en especial el que presenta exclusivamente síntomas de inatención y un tiempo cognitivo lento, se confunde con discapacidad intelectual
El niño con TDAH puede confundirse con un niño con discapacidad intelectual, en especial aquellos que son inatentos, no presentan hiperactividad –impulsividad y tienen un tiempo de procesamiento lento. En todos los casos el TDAH se acompaña con un rendimiento escolar muy por debajo de sus habilidades cognitivas. El TDAH no es un problema de habilidad cognitiva sino de demostrar su conocimiento.
El TDAH no es un problema de habilidad cognitiva sino de demostrar su conocimiento
El niño con TDAH puede presentar buenas habilidades funcionales en actividades que no requieran mucha concentración y en su autonomía, razonamiento abstracto, cognición social y empatía. Por el contrario el niño con discapacidad intelectual presentara un retraso evolutivo en todo su desarrollo, de manera global, no solo en el aprendizaje. La asociación del TDAH y discapacidad intelectual, es mayormente desconocida, ya que se han excluido de casi la totalidad de los estudios, chicos con capacidad intelectual menor de 80, pero problemas de inhibición conductual y verbal. En personas con discapacidad intelectual se asocia a problemas de conducta, agresividad y un empeoramiento importante en las habilidades funcionales de autonomía. En todos los casos en que el TDAH se asocia a severos problemas de aprendizaje, en especial si se asocia a otros problemas evolutivos con retraso en la aparición de lenguaje, hitos motores y de control de esfínteres, es esencial realizar pruebas de evaluación de la capacidad intelectual. En el tratamiento es importante ajustar las exigencias académicas a la capacidad del niño, realizando evaluaciones psicopedagógicas y adaptaciones curriculares. En los casos en que los síntomas de TDAH son severos e incapacitantes, el tratamiento farmacológico con estimulantes (metilfenidato o lisdesanfetamina) o agonistas alfa adrenérgicos como la guanfacina, están indicados.
En los casos en que los síntomas de TDAH son severos e incapacitantes, el tratamiento farmacológico con estimulantes (metilfenidato o lisdesanfetamina) o agonistas alfa adrenérgicos como la guanfacina, están indicados
TDAH y trastorno de lenguaje
Es una comorbilidad del TDAH presente en la infancia y que en general persiste solo en casos muy graves en la edad adolescente.
El trastorno del lenguaje es una comorbilidad del TDAH presente en la infancia y que en general persiste solo en casos muy graves en la edad adolescente
El trastorno de lenguaje puede asociarse a niños que comienzan a hablar más tarde de lo normal, es decir palabras funcionales más tarde de los 24 meses y frases con 3 palabras incluyendo un verbo, más tarde de los 36 meses. En general son niños que presentan un lenguaje cualitativamente normal pero más inmaduro en su complejidad y estructura gramatical, permaneciendo la comprensión del lenguaje más conservada. Las dificultades de concentración pueden entorpecer la estructuración y desarrollo del lenguaje. En general son niños que compensan sus dificultades comunicativas con gestos y con el contexto y, por lo tanto no están severamente afectadas las habilidades comunicativas, aspecto que les diferencia de aquellos casos en los que el TDAH se acompaña de TEA y de un trastorno de lenguaje, afectada la comunicación verbal, no verbal y limitando severamente las habilidades comunicativas y la comprensión verbal.
Entre los instrumentos generales de evaluación del lenguaje oral se incluyen:
- Peabody: evalúa lenguaje sintáctico.
- PLON- R (Prueba de Lenguaje Oral de Navarra). Sirve para la detección rápida del desarrollo del lenguaje oral. Edad de aplicación: 3 a 6 años.
- BLOC (Batería de Lenguaje Objetiva y Criterio). Evalúa 4 componentes básicos del lenguaje: morfología, sintaxis, semántica y pragmática. No mide fonología. Edad de aplicación: de 5 a 14 años.
- ITPA (Test Illinois de Aptitudes Psicolingüísticas). Evalúa las funciones psicolingüísticas implicadas en el proceso de comunicación. Edad de aplicación: de 2,5 a 10,5 años.
En el caso de que el TDAH se asocie a un trastorno de lenguaje, es necesario combinar el tratamiento del TDAH con terapia específica para los problemas de lenguaje y comunicación.
TDAH y trastorno de tics – Trastorno de la Tourette
El TDAH asociado a tics -T. de Tourette-, es frecuente y se asocia a comorbilidades múltiples entre los que se encuentran los trastornos emocionales, T. obsesivo-compulsivo, problemas conductuales y agresivos.
El TDAH asociado a tics -T. de Tourette-, es frecuente y se asocia a comorbilidades múltiples entre los que se encuentran los trastornos emocionales, T. obsesivo-compulsivo, problemas conductuales y agresivos
Alrededor del 55% de los casos de TDAH se asocian a un trastorno por tics. En la asociación del TDAH con tics, en un 50% de los casos aparece primero la sintomatología del TDHA y es alrededor de los 7 años cuando aparecen los primeros tics. Patrones de rigidez, meticulosidad y orden son frecuentes en esta comorbilidad, por lo demás poco frecuentes en niños con TDAH. Los tics aparece on-off y la presencia de coprolalia, ecopraxia o ecolalia, debería sugerir la exploración de tics en el pasado o bien historia familiar de tics o Tourette. En esta comorbilidad, según avanza la edad, pueden aparecer otras comorbilidades asociadas, pudiendo empeorar de una manera determinante las habilidades funcionales y la capacidad de adaptación. En un 50% de los casos, aparece sintomatología obsesiva-compulsiva, generalmente a partir de los 11 años y en un 25% aparecen conductas agresivas, trastorno de ansiedad, entre otras comorbilidades. Para la evaluación de esta comorbilidad se utilizan escalas como la “Tourette síndrome escala de severidad” (TSSS) (Shapiro et al 1988) y la “Vocal Toc severity” (Walkup et al 1992). Respecto al tratamiento del TDAH asociado a T. de tics – Tourette, debe comenzarse el tratamiento farmacológico con estimulantes con precaución, ya que en 1/3 de los casos puede ocurrir un empeoramiento de los tics. En caso de no respuesta o empeoramiento de los tics, está recomendada la atomoxetina igualmente cuando el TDAH se asocia a trastornos de ansiedad. Se recomienda la guanfacina cuando el TDAH se asocia a severa hiperactividad e impulsividad, labilidad emocional y problemas conductuales. Los antipsicóticos atípicos pueden utilizarse cuando los tics son severos, incapacitantes y no se han podido controlar con las medicaciones recomendadas para TDAH. Debe combinarse el tratamiento farmacológico, en caso de utilizarlo, con psicoeducación, intervención psicosocial y terapia de “hábito reversal”.
TDAH y trastorno de aprendizaje
Cuando el TDAH se asocia a dislexia, se comprometen todos los aspectos de la lectura, incluyendo la comprensión lectora
El TDAH se asocia a dificultades de aprendizaje que son severas cuando va comorbido con T. de aprendizaje. Cuando el TDAH se asocia a dislexia, se comprometen todos los aspectos de la lectura, incluyendo la comprensión lectora.
La disgrafia causa problemas en la expresión escrita independiente de la habilidad de leer. Los niños-adolescentes con este problema, suelen tener dificultades con el deletreo, composición gramatical y la exposición de sus pensamientos en papel. Pueden necesitar hablar mientras escriben. Presentan dificultades en sus habilidades motoras finas y en sostener un bolígrafo apropiadamente. La dispraxia se refiere a dificultades con el movimiento y la coordinación, provocando torpeza psicomotriz, equilibrio precario, dificultades en la coordinación visomotora y dificultades de la habilidad manual. Pueden tener dificultades con el lenguaje, percepción y en organizar sus pensamientos. La discalculia afecta la habilidad para adquirir habilidades aritméticas básicas. Estas dificultades de aprendizaje están frecuentemente asociadas al TDAH.
La dislexia es un problema de aprendizaje que se caracteriza por las dificultades de decodificar, reconocer las palabras de manera precisa y fluida y para adquirir el dominio ortográfico. La dislexia resulta de un déficit en el componente fonológico del lenguaje, no explicado por las capacidades cognitivas del niño.
La dislexia es un problema de aprendizaje que se caracteriza por las dificultades de decodificar, reconocer las palabras de manera precisa y fluida y para adquirir el dominio ortográfico. La dislexia resulta de un déficit en el componente fonológico del lenguaje, no explicado por las capacidades cognitivas del niño
En la dislexia existen dificultades en la mecánica lectora y ortografía, en especial la ortografía natural, resultado de las dificultades de asociar fonemas con sonido pero la comprensión lectora suele estar más preservada. En el TDAH existe una mayor afectación de la comprensión lectora y de la ortografía más ortográfica, estando más preservada la ortografía natural y mecánica lectora. Cuando la dislexia y el TDAH coexisten, todos los aspectos de la lectura, tanto la comprensión como la mecánica lectora resultan severamente afectados.
Cuando la dislexia y el TDAH coexisten, todos los aspectos de la lectura, tanto la comprensión como la mecánica lectora resultan severamente afectados
Deberemos realizan una evaluación diagnóstica de dislexia, siempre que el TDAH se asocie a niños con una disparidad importante entre su capacidad intelectual y habilidades lectoras o que no aprendan a leer. Test rápidos como el RAN/RAS, examina la fluencia verbal con consigna fonética, la conciencia fonológica y las secuencias verbales. Test más específicos como TALE de 1º a 4º de primaria para la evaluación de la lectura y escritura, el PROLEC que examina la identificación de letras, reconocimientos de palabras y procesos sintácticos- semánticos. DST-J (Test para la detección de dislexia en niños) entre los 6-11 años. El tratamiento del TDAH asociado a dislexia debe incluir una evaluación psicopedagógica de las necesidades educativas del niño-adolescente. Valorar la necesidad de una adaptación curricular. Son necesarias adaptaciones educativas informales que incluyan el no hacerles leer en público, valorar el contenido y no la forma de los trabajos escritos, no penalizarles por faltas ortográficas, darles más tiempo en los exámenes y valorar la necesidad de exámenes orales.
TDAH asociado a TEA
El TDAH asociado a TEA presenta severa hiperactividad, impulsividad y frecuentemente, problemas de conducta. Dificultades severas de función ejecutiva, aprendizaje y regulación emocional son frecuentes.
El TDAH asociado a TEA presenta severa hiperactividad, impulsividad y frecuentemente, problemas de conducta. Dificultades severas de función ejecutiva, aprendizaje y regulación emocional son frecuentes
Alrededor de un 30% de los casos de TEA están asociados al TDAH, es decir a la sintomatología del TDAH se añaden las dificultades en la reciprocidad socioemocional, comunicación verbal y no verbal, pragmática de la comunicación y comprensión del lenguaje. Además presentan conductas o intereses repetitivos o/y inflexibilidad al cambio en rutinas o entorno, estereotipias o manierismos motores o/y alteraciones sensoriales. A las dificultades de inhibición cognitiva y de memoria de trabajo del TDAH se asocian las dificultades en planificación y rigidez cognitiva propias del TEA. En estos casos, pueden existir graves problemas de conducta asociados por la rigidez, impulsividad y desregulación emocional. Las confusiones diagnósticas son frecuentes, por la excesiva hiperactividad, impulsividad y dificultades conductuales asociadas y en ocasiones el TEA asociado no se reconoce o pasa inadvertido.
En la exploración diagnóstica, es esencial recoger la historia de la sintomatología del TEA asociada. Instrumentos de evaluación diagnóstica, como el ADI-R y ADOS2 (Rutter et al 2003, 2000) pueden ser de ayuda y también cuestionarios de sintomatología TEA como es el SCQ (Rutter et al 2003) y el SRS (Constantino 2005). El metilfenidato es efectivo en un 60 % de los casos de TEA asociado a TDAH pero en un 40% de los casos, los estimulantes provocan activación emocional o/y cognitiva, irritabilidad, graves problemas de comportamiento o excesiva inhibición y lentitud. En estos casos es necesario retirar la medicación. En caso de que el TEA y el TDAH se acompañen de severa hiperactividad e impulsividad con desregulación emocional, la guanfacina es una buena alternativa. En el caso del TEA asociado al TDAH, siempre debe comenzarse con dosis muy bajas de medicación para descartar que existan efectos secundarios, en especial una hiperactivación. En caso de que exista buena tolerancia, progresivamente y lentamente se van incrementando las dosis de medicación hasta las necesarias y toleradas para controlar los síntomas de TDAH.
Comorbilidad con trastornos psiquiátricos
TDAH asociado a problemas de conducta
La presencia de agresividad en edades tempranas asociado al TDAH incrementa el riesgo de problemas conductuales en la infancia, adolescencia y un incremento de consumo de tóxicos y personalidades antisociales en edad adulta.
La presencia de agresividad en edades tempranas asociado al TDAH incrementa el riesgo de problemas conductuales en la infancia, adolescencia y un incremento de consumo de tóxicos y personalidades antisociales en edad adulta
Los trastornos de conducta se refieren a aquellas acciones y actitudes que no son apropiadas para la edad y que violan las normas familiares, sociales o los derechos de los otros, e incluyen desde conductas menores como las rabietas, hasta acciones antisociales severas como vandalismo, asalto, robo etc. Los trastornos de conducta son frecuentes en niños y adolescentes, entre un 2-9% y mayor en grupos de riesgo socioeconómico. En general son más frecuentes en varones. Un 40% de los casos de TDAH se asocia a TND (Trastorno Negativista Desafiante) y en un 15% a Trastornos de la conducta disocial. En general, la asociación predice mal pronóstico con un incremento de riesgo de asociarse en la vida adulta con consumo de drogas o/y personalidad antisocial. La presencia del TDAH asociado a agresividad y problemas de conducta en la escuela y vida familiar, se relaciona con el mantenimiento de problemas durante la vida adulta. Los chicos agresivos, con TDAH suelen presentar distorsiones cognitivas agresivas atribuyendo intenciones hostiles a los otros. Pueden presentar patrones de conducta impulsivos reactivos, baja tolerancia a la frustración y dificultades en la esfera de la regulación emocional. Menos habilidades verbales y puede asociarse también a déficits cognitivos intelectuales. En estos casos pueden utilizarse cuestionarios de psicopatología general como es el CBCL, SDQ que presentan versiones para niños y adolescentes con información de padres, profesores y autoinformados. Otros cuestionarios más específicos son el “Eyberg Child Behavior Inventory” (Eyberg 1983), el Inventario de hostilidad infantil (Kazdin 1987), la escala de conducta antisocial ASB, ABAS-2 y SENA.
Respecto al tratamiento del TDAH asociado a problemas de conducta es fundamental identificarlos de manera precoz, aplicar programas psicoeducativos a padres y maestros para que aprendan a responder a los problemas planteados por estos chicos, ajustar las demandas de su aprendizaje y preservar su entorno social. Tratamientos cognitivos para ayudarles a corregir distorsiones cognitivas autorreferenciales y habilidades sociales que incluyan patrones de respuesta mejorando sus habilidades verbales y competencia en el manejo de situaciones estresantes e interrelacionales. El tratamiento multimodal es esencial en la comorbilidad del TDAH y trastornos de conducta. Se recomienda la utilización de los estimulantes y en caso de que no respondan, puede utilizarse la guanfacina exclusivamente o en combinación con estimulantes. Se aconseja minimizar el uso de fármacos antipsicóticos en ésta población. (Tabla II).
TDAH y alteraciones emocionales
El TDAH se asocia en la adolescencia, en más de la mitad de los casos, a trastornos emocionales. Un incremento brusco de la irritabilidad, preocupaciones y deterioro del rendimiento escolar se asocia a T. de ansiedad. La depresión se asocia al TDAH y a problemas de la conducta, que puede enmascarar el componente afectivo y puede asociarse a ideación autolítica.
Un incremento brusco de la irritabilidad, preocupaciones y deterioro del rendimiento escolar se asocia a T. de ansiedad
TDAH asociado a trastornos de ansiedad
Entre un 17% de las chicas y un 21% de los chicos con TDAH tienen un trastorno de ansiedad asociado y en la adolescencia puede incrementarse hasta un 50%. Presentan preocupaciones constantes por cualquier razón (ansiedad generalizada), por la separación de sus seres queridos (ansiedad de separación), por la evaluación negativa de sus compañeros (ansiedad social) o ataques agudos de ansiedad con severa sintomatología somática (ataques de pánico). En general la ansiedad se asocia a quejas somáticas y conductas evitativas.
El TDAH asociado a ansiedad agrava los problemas atencionales, la concentración y problemas de aprendizaje, ya asociados al TDAH
El TDAH asociado a ansiedad agrava los problemas atencionales, la concentración y problemas de aprendizaje, ya asociados al TDAH. Proporcionalmente la ansiedad es más frecuente en chicas, inatentas, con graves problemas de aprendizaje. El TDAH asociado a ansiedad, suele presentarse con más capacidad de inhibición, menos conducta de riesgo, una mayor irritabilidad y componente emocional, quejas somáticas y empeoramiento en resultados escolares, autoestima y habilidades sociales. Puede estar precipitado por algún acontecimiento ambiental. Entre las escalas más utilizadas para la evaluación del TDAH asociado a ansiedad están: “Escala de Ansiedad Manifiesta, Revisada” (RCMAS), “Inventario de Ansiedad Estado-Rasgo” (STAIC) , “Monitoreo de ansiedad y trastornos relacionados” (SCARED) y “Escala Multidimensional de Ansiedad para Niños” (MASC). Respecto al tratamiento, es importante realizar un tratamiento psicoeducativo con los padres para que entiendan las dificultades de sus hijos y les ayuden a enfrentarse a las situaciones, modelando patrones seguros de confrontación con las situaciones estresantes y no protegerles.
El tratamiento cognitivo-conductual es el tratamiento de elección dirigido a reconocer las cogniciones distorsionadoras y realizar tratamiento de exposición ante las situaciones evitadas
El tratamiento cognitivo-conductual es el tratamiento de elección dirigido a reconocer las cogniciones distorsionadoras y realizar tratamiento de exposición ante las situaciones evitadas. Terapias de relajación y mindfulness pueden ser útiles. Tratamiento farmacológico para el TDAH asociado a ansiedad puede incluir o bien estimulantes o atomoxetina, aunque se considera que la atomoxetina es el tratamiento de elección en la comorbilidad del TDAH con trastornos de ansiedad. En caso de que no haya una buena respuesta, se puede añadir a los estimulantes, inhibidores selectivos de la recaptación de serotonina, (ISRS) como es el caso de la fluoxetina, sertralina y escitalopran que tienen indicación en adolescentes. La combinación de atomoxetina con ISRS debe utilizarse con mucha precaución por la interacción farmacocinética con el citocromo P450. Es importante tener en cuenta que los estimulantes producen síntomas disfóricos (ansiedad o/y depresión) en un 30% de los casos y en estas situaciones es necesario o bien ajustar la dosis de estimulantes o bien un cambio farmacológico.
TDAH asociado a trastornos depresivos
Siempre debe descartarse una depresión cuando un adolescente con TDAH presenta un incremento brusco de la irritabilidad, problemas de conducta, empeoramiento del rendimiento escolar e intentos autolíticos
La depresión mayor ocurre en un 2-4% de los adolescentes y entre 6-30% de los casos de TDAH, tienen una depresión mayor asociada. Es más frecuente en aquellos casos de TDAH asociado a problemas de conducta y a sintomatología depresiva, en estos casos, puede estar enmascarada por los problemas de conducta. Cuando el TDAH se asocia a un trastorno depresivo, puede existir un incremento brusco de la irritabilidad, agresividad hacia otras personas o hacia ellos mismos, con ideación o/y tentativas de suicidio, consumo de tóxicos o/y conductas delictivas ante una desesperanza respecto a su futuro. Siempre debe descartarse una depresión cuando un adolescente con TDAH presenta un incremento brusco de la irritabilidad, problemas de conducta, empeoramiento del rendimiento escolar e intentos autolíticos. En ocasiones, el cuadro emocional puede ser reactivo a problemas ambientales o bien pueden existir factores biológicos predisponentes, como es historial familiar de depresión. Por lo tanto es importante evaluar que trastorno ocurre primero. Si la depresión es una consecuencia de las dificultades de vivir con el TDAH o una reacción disfórica al tratamiento con estimulantes o una consecuencia de la baja autoestima provocada por el TDAH. En ocasiones los dos trastornos coexisten independientemente. El tratamiento dependerá del mecanismo causante de la asociación. En la evaluación pueden utilizarse cuestionarios como son:
“Inventario de depresión para niños y adolescentes” (BDI), “Inventario para la depresión infantil “ (CDI) y “Escala de depresión infantil y adolescente de Reynolds” (RADS). Respecto al tratamiento requiere un tratamiento combinado. Se recomienda tratar y estabilizar la depresión primero. La primera línea de tratamiento para la depresión es el tratamiento cognitivo-conductual y si son necesarios los ISRS deben utilizarse con precaución por el incremento de riesgo de activación cognitiva, emocional, conductual y pensamientos suicidas.
TDAH, consumo de drogas y otras conductas adictivas
Los adolescentes con TDAH tienen un mayor riesgo de consumo de drogas, siendo el consumo de cannabis, alcohol y nicotina, las más frecuentes. Debe supervisarse cualquier mal uso de los estimulantes, siendo los de acción corta los que presentan más riesgo
Los adolescentes con TDAH tienen un mayor riesgo de consumo de drogas, siendo el consumo de cannabis, alcohol y nicotina, las más frecuentes. Debe supervisarse cualquier mal uso de los estimulantes, siendo los de acción corta los que presentan más riesgo.
El tratamiento farmacológico del TDAH con estimulantes reduce dos veces el riesgo de consumo de drogas años más tarde pero deben evitarse los estimulantes de acción corta
El 50% de los adolescentes con abuso de drogas tienen un TDAH. Consumo de cannabis, alcohol y nicotina son las adiciones más frecuentes asociadas al TDAH, aunque el mal uso de los estimulantes, predominantemente los estimulantes de acción corta, se observa también con frecuencia. En un estudio realizado en España, un 40% de los chicos con TDAH habían utilizado cannabis en comparación con el 14% del grupo control. Se encontraron diferentes factores de predisposición, entre los que se incluían factores genéticos, la automedicación y factores de personalidad como la impulsividad, agresividad y alto nivel en la búsqueda de sensaciones excitantes. Factores psicosociales como fallo académico, problemas sociales y padres con estilo parental permisivo también eran frecuentes (Miranda et al 2015, Cortese et al 2015). Las conductas impulsivas, dificultades de predecir el futuro, así como factores psicosociales y emocionales asociados al TDAH incrementa el riesgo de los adolescentes y adultos para el consumo de drogas. Se asocia a cambios bruscos de conducta, con hurtos en casa o fuera, cambios de amistades, empeoramiento de la actitud en casa y en el colegio, signos visibles de consumo como enrojecimiento de ojos, disminución de la alerta (cannabis) o excitabilidad (cocaína, anfetaminas) y en general una negación del problema en estadios precoces. En la edad adolescente y adulta, las personas con TDAH tienen un riesgo doble de mortalidad por causas no naturales, sobretodo accidentes. Esta asociación va mediada por el consumo de drogas y los problemas de conducta. Es de destacar, que la asociación con mortalidad, ocurre proporcionalmente más frecuente en el género femenino. El tratamiento de elección es multimodal combinando actuaciones hacia la adicción y el TDAH. El tratamiento de la adicción debe ser una prioridad pero los tratamientos concomitantes funcionan mejor. Deben incluir intervenciones psicoeducativas a las familias y a ellos mismos. Los Grupos de autoayuda y la terapia cognitivo-conductual son importantes para que puedan tomar conciencia de sus riesgos y de las consecuencias futuras. El tratamiento farmacológico del TDAH con estimulantes reduce dos veces el riesgo de consumo de drogas años más tarde pero deben evitarse los estimulantes de acción corta.
Adolescentes y adultos con TDAH pueden ser adictivos no solo a drogas sino al juego, video-juegos e internet. Los videojuegos con múltiples jugadores y con juegos de rol presentan un mayor riesgo de conductas adictivas.
TDAH asociado a trastornos alimentarios
El TDAH puede incrementar el riesgo de episodios bulímicos y obesidad por las conductas impulsivas
El TDAH puede incrementar el riesgo de episodios bulímicos y obesidad por las conductas impulsivas. Los adolescentes y adultos con TDAH presentan dos veces más riesgo de desarrollar trastornos alimentarios. Los más frecuentes son episodios bulímicos o de descontrol alimentario asociado a conductas impulsivas. En algunos casos puede estar asociado a obesidad. Hay que tener cuidado en el caso de que se utilicen los estimulantes para perder peso. Hasta un 11% de los adolescentes refieren utilizar los estimulantes para perder peso. La asociación del TDAH con alteraciones alimentarias, puede presentar otras comorbilidades como es la depresión, trastornos del espectro autista y consumo de drogas.
TDAH asociado a trastorno de personalidad
Trastorno límite de personalidad
El TDAH puede ser un factor de riesgo para el trastorno de personalidad borderline y en general ambos trastornos tienen síntomas en común.
El TDAH puede ser un factor de riesgo para el trastorno de personalidad borderline y en general ambos trastornos tienen síntomas en común
Consiste en un patrón generalizado de personalidad con inestabilidad en las relaciones sociales, autoimagen y en el estado de ánimo, fluctuaciones rápidas desde gran autoconfianza a desesperación, miedo al rechazo, esfuerzos para evitar el abandono, alteración de la identidad y tendencia a pensamiento suicida y autolesiones. El TDAH puede ser un factor de riesgo para el trastorno de personalidad borderline y en general ambos trastornos tienen síntomas en común. El tratamiento multimodal es el de elección. Primero hay que tratar el trastorno de personalidad para estabilizarlo, combinando intervención psicosocial y tratamiento cognitivo-conductual. El tratamiento farmacológico del TDAH con estimulantes puede disminuir la impulsividad y alteraciones psicológicas, mejorando la vinculación terapéutica.
Trastorno antisocial de personalidad
El TDAH asociado a trastornos de conducta en la infancia y adolescencia, es un factor de riesgo para la presencia de trastorno de personalidad antisocial en la edad adolescente tardía y en la edad adulta
El TDAH asociado a trastornos de conducta en la infancia y adolescencia, es un factor de riesgo para la presencia de trastorno de personalidad antisocial en la edad adolescente tardía y en la edad adulta. Consiste en la desconsideración y violación de los derechos de las otras personas, presente desde los 15 años que incluye 3 o más criterios: no cumple las reglas sociales, irresponsabilidad, manipulación, indiferencia por el bienestar de los otros, fallo para planificar el futuro, irritabilidad y agresividad. Aquellos que tienen escaso deseo social, poca empatía y frialdad, pueden ser un factor para el desarrollo de un trastorno de la personalidad antisocial con rasgos psicopáticos. El tratamiento con estimulantes y psicosocial es de elección.
Tablas y figuras
Tabla I. Criterios diagnósticos del TDAH que incluye criterios de hiperactividad-impulsividad, déficit atencional y diferentes tipos de presentaciones.
|
|
|
|
|
|
|
En función de los resultados se podrán clasificar las siguientes presentaciones:
|
Tabla II: Criterios diagnósticos de trastorno de conducta y trastorno negativista desafiante por el DSM5.
|
Criterios diagnósticos para el trastorno de conducta |
|
|
Agresión a personas y animales (criterios 1-7), destrucción de la propiedad (criterios 8 y 9), engaño o robo (criterios 10-12) e incumplimiento grave de normas (criterios 13-15): |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
En el mismo diagnóstico se deberá especificar el tipo (Tipo de inicio infantil, Tipo de inicio adolescente o Tipo de inicio no especificado) y si se da con emociones prosociales limitadas, falta de remordimientos o culpabilidad, si se muestra insensible, carente de empatía, despreocupado por su rendimiento o con afecto superficial o deficiente. |
|
Criterios diagnósticos para Trastorno Negativista Desafiante |
|
|
Enfado/irritabilidad
|
|
Discusiones/actitud desafiante
|
|
Vengativo
|
|
|
|
Nota: Se debe considerar la persistencia y la frecuencia de estos comportamientos para distinguir los que se consideren dentro de los límites normales, de los sintomáticos. En los niños de menos de cinco años el comportamiento debe aparecer casi todos los días durante un periodo de seis meses por lo menos, a menos que se observe otra cosa (Criterio A8). En los niños de cinco años o más, el comportamiento debe aparecer por lo menos una vez por semana durante al menos seis meses, a menos que se observe otra cosa (Criterio A8). Si bien estos criterios de frecuencia se consideran el grado mínimo orientativo para definir los síntomas, también se deben tener en cuenta otros factores, por ejemplo, si la frecuencia y la intensidad de los comportamientos rebasan los límites de lo normal para el grado de desarrollo del individuo, su sexo y su cultura. |
Tabla III: Interacciones farmacológicas de estimulantes, Atomoxetina y Guanfacina
|
PSICOESTIMULANTES |
|
|
ATOMOXETINA ( STRATTERA) |
|
|
GUANFACINA XR ( INTUNIV XR) |
|
Información adicional: Canadian ADHD Practice Guidelines 4th Ed. 2018. www.caddra.ca
IMAO: Inhibidores de la Monoamino Oxidasa; SSRIs: Inhibidores selectivos de la recaptación de Serotonina; SNRIs: Inhibidores selectivos de recaptación de Serotonina y Norepinefrina; TCAs: Antidepresivos Tricíclicos.
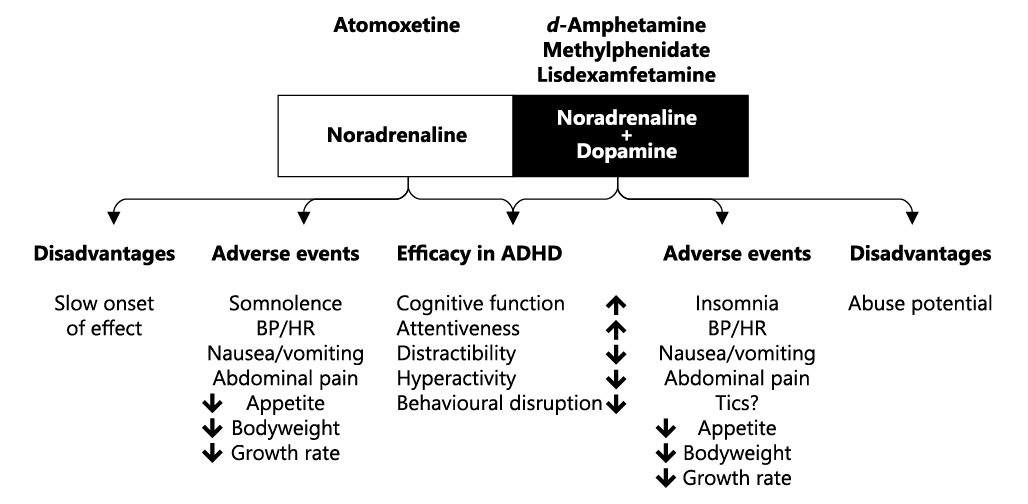
Figura 1: Mecanismos de acción de estimulantes y Atomoxetina, efectos deseables e indeseables asociados
Bibliografía
1. Antshel KM, Zhang-James Y, Faraone SV (2013) The comorbidity of ADHD and autism spectrum disorder. Expert Review of Neurotherapeutics, 13: 1117–28.
2. American Psychiatric Association (2013) Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition (DSM-5). APA.
3. BoleaAlmanac, B, Nutt, DJ, Adamou, M, Asherson, P, Bazire, S, Coghill, D, Heal, D, Müller, U, Nash, J, Santosh, P, Sayal, K, Sonuga-Barke, E, Young, SJ (2014). Evidence-based guidelines for the pharmacological management of attention deficit hyperactivity disorder: Update on recommendations from the British Association for Psychopharmacology. Journal of Psychopharmacology 1–25.
4. Breyer JL, Lee S, Winters K, et al (2014) A longitudinal study of childhood adhd and substance dependence disorders in early adulthood. Psychology of Addictive Behaviors, 28: 238–46.
5. Canadian Attention Deficit Hyperactivity Disorder Resource Alliance (CADDRA). Available from: http://www.caddra.ca (accessed on February 2016).
6. Dalsgaard S, Mortensen P, Frydenberg M, et al (2014) ADHD, stimulant treatment in childhood and subsequent substance abuse in adulthood – a naturalistic long-term follow-up study. Addictive Behaviors, 39: 325–8.
7. Hall, C, Newell, K, Taylor, J, Sayal, K, Swift, K, Hollis, C (2013). Mind the gap’ – mapping services for young people with ADHD transitioning from child to Adult Mental Health Services. BMC Psychiatry 13, 186.
8. Healthcare Improvement Scotland (2012) Attention Deficit and Hyperkinetic Disorders Services Over Scotland. Final Report. NHS Scotland.
9. Hofvander B, Ossowski B, Lundstrom S, et al (2009) Continunity of aggressive antisocial behaviour from childhood to adulthood: the question of phenotype definition. International Journal of Law and Psychiatry, 32: 224–34.
10. National Institute for Health and Clinical Excellence (NICE) (2008). Attention Deficit Hyperactivity Disorder: Diagnosis and Management of ADHD in Children, Young People and Adults. Clinical Guideline 72. NICE: London.
11. NHS Quality Improvement Scotland (2008) ADHD Services over Scotland: Report of the Implementation Review Exercise. NHS Quality Improvement Scotland.
12. Pringsheim T, Hirsch L, Gardner D et al 2015. The Pharmacological Management of Oppositional Behaviour, Conduct Problems, and Aggression in Children and Adolescents With Attention-Deficit Hyperactivity Disorder, Oppositional Defiant Disorder, and Conduct Disorder: A Systematic Review and Meta-Analysis. Part 1: Psychostimulants, Alpha-2 Agonists, and Atomoxetine. Canadian Journal of Psychiatry , 60:42–51.