Análisis de la demanda en el centro de salud mental infantojuvenil durante los años de la pandemia por COVID-19
Análisis de la demanda en el centro de salud mental infantojuvenil durante los años de la pandemia por COVID-19
C. Lombardía Fernández(*), H. Rivera Abello(**), J. Sánchez Martínez(**).
(*)Psiquiatra. Especialista en Psiquiatría Infantojuvenil.(**)Psicólogas clínicas infantojuvenil. Cap de Servei del CSMIJ del Girones i Pla de l´Estany. Intistut Assistencia Sanitaria, Girona.
Adolescere 2022; X (3): 21-29
Resumen
|
La pandemia originada por el COVID-19 ha supuesto un impacto negativo en el bienestar de la población infantojuvenil como lo reflejan investigaciones realizadas en diversos países, entre ellos España. Desde el comienzo de la pandemia, los adolescentes han experimentado impactos directos e indirectos en su salud mental. El estudio de Osgood 2021, mostró que aproximadamente el 70% de los menores informan de algún malestar psicológico, sentimientos de soledad, irritabilidad o inquietud y el 55% se han sentido más “tristes, deprimidos o infelices”. Los síntomas y trastornos de mayor aumento en esta población, especialmente en el género femenino, están relacionados con la depresión, la ansiedad, la ideación suicida y los trastornos alimentarios. En consonancia con estos datos, el acceso a urgencias de adolescentes y adultos jóvenes con crisis de salud mental ha aumentado significativamente en frecuencia. El objetivo de esta ponencia, era comparar los datos que disponemos en nuestro centro CSMIJ (Centro Salut Mental Infanto Juvenil) del Gironès i Pla de L´Estany pre-pandemia 2019 y pandemia 2020-2021-2022, a partir de los registros de actividad. Resultados: En general se observa un aumento del número de visitas e intervenciones realizadas. Destaca el incremento de casos nuevos de trastornos de la conducta alimentaria, los intentos autolíticos, así como la llegada de primeras visitas desde los servicios de urgencia psiquiatría de los hospitales. Hemos querido analizar cómo ha podido impactar la pandemia a nivel de salud mental en colectivos que ya tenían experiencia de adversidades desde edades más tempranas como son los niños y jóvenes que están institucionalizados, en acogimiento residencial CRAES (centros residenciales de acción educativa) y CREI (Centro residencia educativo intensivo). Conclusiones: Los datos recogidos durante estos tres años consecutivos de pandemia confirman lo observado en muchas investigaciones con un aumento en la demanda de casos de TCA y de riesgo de suicidio, también el incremento de urgencias como vía de entrada en la atención de salud mental. Aun así, muchos de los casos, vistos en estos años no tienen un diagnóstico clínico claro y parecen más cuadros de adaptación. Esto va en consonancia con lo que está produciéndose en muchos de los centros de la geografía nacional e internacional. Palabras clave: Adolescentes; COVID-19; Salud mental; Trastornos conducta alimentaria; Suicidio. |
Abstract
|
The COVID-19 pandemic has led to a negative impact on the well-being of the child and adolescent population, as is reflected in research performed worldwide, including in Spain. Since the beginning of the pandemic, adolescents have experienced direct and indirect impacts on their mental health. The study by Osgood 2021 showed that almost 70% of minors expressed some psychological distress, feelings of loneliness and irritability or restlessness, and 55% of them felt more “sad, depressed or unhappy”. The symptoms and disorders with larger increases in this population, especially in the female gender, are related to depression, anxiety, suicidal ideation and eating disorders. In line with this evidence, the access to emergency services by teenagers and young adults with mental health crises has increased significantly. Key words: Teenagers; COVID-19; Mental Health; Eating disorders; Suicide. |
Introducción
El bienestar y la salud mental de sociedades enteras se han visto gravemente afectadas por la crisis producida por la pandemia del COVID-19. Esta época vivida difiere con respecto a otras (asociadas a diferentes desastres) con la respuesta dada por las administraciones públicas para evitar la propagación del virus y sus secuelas, siendo necesarias medidas drásticas como el distanciamiento social y la cuarentena(2).
Aunque la pandemia ha impactado globalmente en la vida de todas las personas, no todas han sido afectadas de la misma manera o en el mismo grado
Aunque la pandemia ha impactado globalmente en la vida de todas las personas, no todas han sido afectadas de la misma manera o en el mismo grado. La inestabilidad económica, vivir en un área fuertemente golpeada por el virus o presentar problemas de salud mental previos se consideran factores de riesgo para aumentar dicho impacto. Estos dos últimos años vividos caracterizados por una suma de factores acumulativos de estrés afecta de forma directa a los/as niños/as, adolescentes y a sus familias(3).
Los jóvenes, en comparación con los adultos, son más vulnerables a la influencia de su entorno inmediato y disponen de menos recursos y experiencias vividas para hacer frente a situaciones estresantes
Los jóvenes, en comparación con los adultos, son más vulnerables a la influencia de su entorno inmediato y disponen de menos recursos y experiencias vividas para hacer frente a situaciones estresantes y a los sentimientos de incertidumbre y su capacidad de hacer frente a la situación están sujetos a factores de riesgo y resiliencia individuales, como precariedad de recursos materiales o de las funciones parentales(4). Figura 1.
Un 37% de los jóvenes encuestados reconocían empeoramiento de su salud mental que se mostraba en forma de ansiedad social y generalizada y depresión(1). Ante este escenario de pandemia, los niños, niñas y adolescentes están expuestos a situaciones estresantes como miedo a contraer la enfermedad, frustración, aburrimiento, sobrecarga de información, pérdida económica familiar y cambios drásticos en los patrones de actividad diaria, que dejan en claro las amenazas multifacéticas del COVID-19.
Otro dato de interés de este estudio informado tanto por los adolescentes como los educadores, era que los déficits de aprendizaje eran el obstáculo mayor para la recuperación del proceso de escolarización(1).
Ezpeleta et al., examinaron las condiciones de vida de los jóvenes durante el confinamiento en nuestro país e identificaron qué variables han afectado a su bienestar psicológico(5). Las variables de mayor influencia fueron: las actividades que realizaban, las preocupaciones que presentaban por la salud, el comportamiento de los adultos, las discusiones familiares y la calidad de las relaciones con los otros(6).
Las tecnologías de la comunicación han jugado dos papeles opuestos: una herramienta de comunicación y socialización, y por otro lado, el abandono de actividades y rutinas
En este marco, la tecnología parece haber jugado dos roles opuestos: por un lado, ha sido una herramienta de comunicación, sociabilización, intercambio, educación y atención a distancia, ayudando así a los jóvenes a preservar la salud mental durante los períodos de aislamiento. Pero también, el uso excesivo de pantallas (sobre todo en juegos en línea), ha generado consecuencias muy negativas, con abandono de actividades y rutinas del día a día como el cuidado personal, el ejercicio y las propias relaciones sociales y dificultades en el sueño, generándose un ambiente muy propicio para las alteraciones conductuales(7,9).
El estudio de Osgood 2021, mostró que aproximadamente el 70% de los menores informan de algún malestar psicológico
El estudio de Osgood 2021, mostró que aproximadamente el 70% de los menores informan de algún malestar psicológico, sentimientos de soledad, irritabilidad o ansiedad y el 55% se han sentido más “tristes, deprimidos o infelices”(1).
Un estudio realizado en China con información recogida de más de 1 millón de niños y adolescentes en edad escolar encontró una prevalencia de ansiedad generalizada del 10,5%(8). Otro en Corea, también(9) con 8.177 estudiantes, halló como el trastorno de ansiedad antes de la pandemia era del 9%, se incrementó a 16% durante el pico máximo de la infección y disminuyó posteriormente a 12,7%. Destacan como factores de riesgo para la depresión y la ansiedad ser estudiante de secundaria, el sexo femenino y padecer depresión antes de la pandemia con prevalencias de 12,3% y 19,9% para el trastorno de ansiedad y depresión, respectivamente, mientras que se identifica la resiliencia como un factor protector.
No podemos olvidar a los adultos y familiares que son los que dan soporte y atención a los menores y en el contexto de la actual pandemia de COVID-19, la mayoría de los padres tuvieron que reorganizar sus vidas para lidiar con el trabajo en el hogar además de la gestión de los niños. Como resultado, esta sobrecarga repentina ha puesto a los padres en condiciones de estrés adicional, aumentando potencialmente el riesgo de que los niños enfrenten problemas emocionales y de comportamiento. En este sentido, destacamos una investigación realizada en 681 padres de EE.UU., Australia y Nueva Zelanda que señalan un aumento del estrés en los padres que ha impactado negativamente en sus propias capacidades de resiliencia, energía y motivación, siendo más evidente en las mujeres en situaciones financieras desfavorecidas y en ambientes rurales(10).
Además, no podemos olvidar a quienes perdieron a sus familiares por el COVID-19 o son separados de sus padres o cuidadores por razones de seguridad, y también a quienes ya padecían algún trastorno y no pueden recibir un tratamiento de salud adecuado.
Pero también se ha detectado un aumento de las tasas de abuso y violencia doméstica (5,1%) debido al confinamiento(10).
Como mencionamos anteriormente, no todos los jóvenes han sido afectados de la misma manera(11). Se ha informado un aumento de los síntomas y la vulnerabilidad durante la pandemia de COVID-19 en personas con trastornos alimentarios, trastorno del espectro autista, demencia, discapacidades intelectuales y trastornos del neurodesarrollo(12,13,14).
En el caso de los pacientes diagnosticados de Trastorno del Espectro Autista, y través de una investigación que utilizó una encuesta realizada a 3.502 cuidadores de menores con esta patología TEA(15), mostró que en el 64% de estos pacientes, la falta de servicios había impactado “severamente o moderadamente” en sus síntomas y conductas. Y aunque muchos tratamientos se realizaban vía telemática, al mes de instaurarse la mayoría reconocían no estar aprovechando dicha forma de tratamiento.
También se ha estudiado el impacto de la pandemia en otra de las patologías del neurodesarrollo más prevalentes, como es el TDAH, donde el desafío ha sido doble tanto para los propios pacientes como para sus cuidadores. Un artículo publicado(16) sobre el efecto del confinamiento en 161 padres de jóvenes y niños con TDAH, señalan un empeoramiento de la salud mental de los padres asociado a las dificultades que encontraron para manejar las conductas de autoprotección y el aprendizaje extraescolar de los hijos con TDAH a la vez que observaron un empeoramiento de los síntomas nucleares y emocionales (menos rutinas diarias, cambios en el patrón del sueño, más dificultades en el aprendizaje remoto y más utilización de medios digitales) de estos pacientes, estando esto asociado de manera significativa con el estado de salud mental general deficiente del cuidador.
Es fácil entender como lo descrito con anterioridad ha llevado a un incremento del riesgo de suicidio entre los adolescentes sobre los primeros meses de la pandemia. Un estudio realizado en Corea con 784 adolescentes, identificó las experiencias de relaciones sexuales, el estado de ánimo depresivo y la infelicidad como factores que incidían en las tendencias suicidas(17,18).
En general, los adolescentes se mostraron optimistas acerca de su capacidad para recuperarse de la pandemia
En general, los adolescentes se mostraron optimistas acerca de su capacidad para recuperarse de la pandemia. En el documento de Osgood(1), realizado en adolescentes, el 67% estuvo de acuerdo con la declaración “Tengo la esperanza de que me adaptaré y me recuperaré de los desafíos de la pandemia”, curiosamente tanto en el 78% de los chicos que habían referido que su salud mental había mejorado durante el pandemia como en el 79% que habían trasmitido que había empeorado. Tal vez estos se puedan interpretar dentro del concepto de “sistema inmunitario de salud mental” muy asociado a la resiliencia innata de los jóvenes.
Método
El Centro de Salud Mental Infantojuvenil del Gironès y Pla de l’Estany tiene un área de referencia de población entre 0 y 18 años de 46.887 personas, correspondiendo a las comarcas del Gironés de 40.248 habitantes y 6.629 habitantes la comarca del Pla de l’Estany.
En julio del 2019, existe un cambio de jefe de servicio que supone un nuevo modelo de atención donde la puerta de entrada en la salud mental es la atención primaria con el fin de reconocer y potenciar el modelo comunitario, lo que suponía incrementar el esfuerzo en primaria para poder atender con mejor calidad a los casos complejos en el CSMIJ.
Destacar que dentro de esta atención existen profesionales, psicólogos, que realizan un trabajo de cooperación e intervención en la salud mental infantojuvenil en primaria (PSP).
El CSMIJ del Girones y Pla de l’Estany tiene entre su población de referencia los niños y jóvenes tutelados por la DGAIA y que viven en residencias (1 Centro de Acogida, 11 CRAES, 1 CREI y pisos tutelados).
Otra población de referencia en nuestro territorio son los jóvenes menores de edad que están internados en el Centro Cerrado de Justicia Infantil de Montilivi.
Los datos han sido obtenidos de varias fuentes. Por un lado, las memorias del servicio como las memorias del programa PSP. Por otro, los propios registros que realizamos donde recogemos primeras visitas, desglosando aquellas que son derivadas desde los servicios de urgencia de psiquiatría, aquellas que vienen a través del código suicido, del programa de colaboración con justicia juvenil, del programa de TCA, y de la Unidad funcional TEA así como las derivadas desde atención primaria.
Presentamos los datos del servicio desde los años 2018 hasta el primer semestre del 2022. (Tabla I).
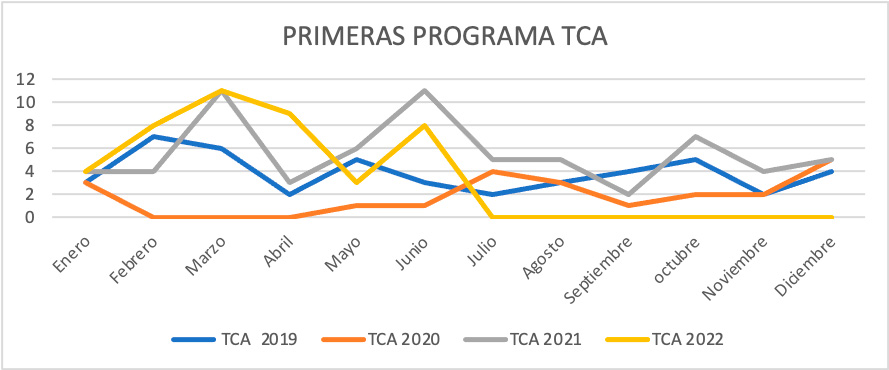
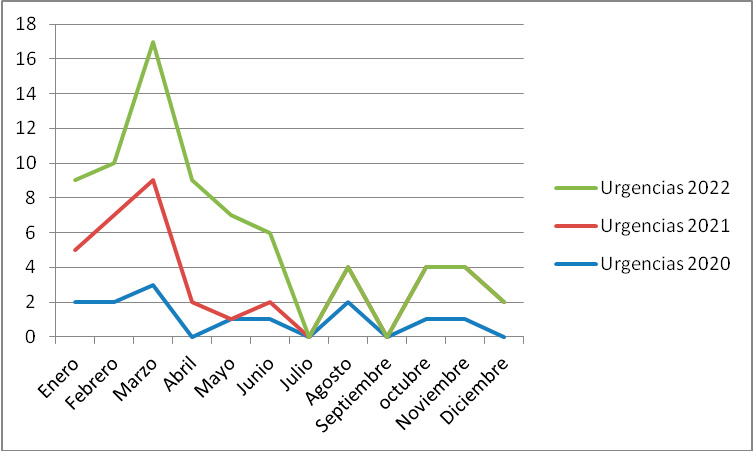
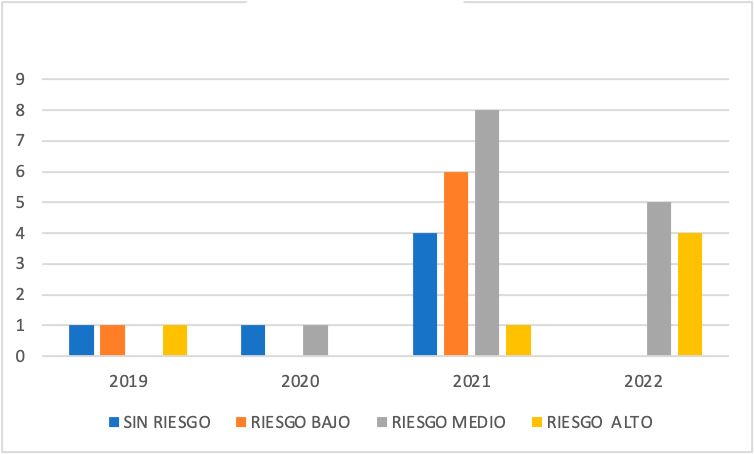
Mostramos las primeras visitas desglosadas por mes y año en el programa TCA como las derivadas desde los servicios de urgencias de Psiquiatría. (Tabla II, Figura 1, Figura 3) así como primeras visitas con Código Riesgo Suicida (Figura 4).
Conclusiones
Este tiempo que hemos denominado de la “era del COVID-19” ha tenido, tiene y va a tener una consecuencia en las dinámicas sociales que va a incidir en la forma de expresar la enfermedad mental y en la forma de atenderla.
Como ha ocurrido en la mayoría de los centros de salud mental durante el confinamiento generalizado y los meses posteriores se estancó el número de primeras visitas presenciales en nuestro centro aunque se incrementaron las intervenciones telemáticas, muchas de ellas programadas como fines preventivos en algunos colectivos de riesgo (TEA, TDAH, jóvenes tutelados por la DGAIA, TCA) y otras en situaciones de crisis o urgencia.
La mayoría de las intervenciones estaban orientadas a trabajar la angustia, tristeza, rabia y, sobre todo, incertidumbre y ayudar a mantener unos hábitos y rutinas de vida lo más saludable posibles.
Desde noviembre de 2021 todos los trastornos mentales se incrementaron en los adolescentes, por ser más vulnerables a descalabros emocionales por su edad y contexto familiar y socioeconómico (Consejo de Salud Mental Generalitat de Cataluña)
Desde el Consell Assessor de Salut Mental de la Generalitat de Catalunya nos informaron como desde el mes de noviembre de 2021 que, en general, todos los trastornos mentales se habían incrementado en los últimos meses entre los adolescentes, considerando a esta población como la más vulnerable para sufrir descalabros emocionales por su edad y contexto familiar y socioeconómico, este último fuera de su control(19).
Las autoridades sanitarias estimaron que la demanda de jóvenes que querían visitarse, o de familias que lo habían solicitado, se había disparado un 30%, especialmente debido a los trastornos de la conducta alimentaria (TCA), las autolesiones y los cuadros ansioso-depresivos, pero también por los trastornos severos de la conducta y de gestión compleja.
En relación al TCA, múltiples informes de diferentes nacionalidades (Europa, Australia y América del Norte) han mostrado un aumento en la incidencia de TCA y también un deterioro de aquellos ya diagnosticados previos al inicio de la pandemia con síntomas y comorbilidades más graves. En general, la incidencia de TCA se incrementó en un 15,3% en el año 2020 en comparación con años anteriores y el número de consultas sobre esta patología creció un 70% en comparación con el año 2019, según el NEDA (National Eating Disorder Association). Este incremento se observó sobre todo en niñas y adolescentes y en trastornos restrictivos. Nuestro centro es una clara muestra de estas estimaciones.
Los aumentos en TCA se debieron a nuevos casos. El porcentaje mensual de niñas con diagnósticos de trastornos alimentarios aumentó con el tiempo en la cohorte prepandémica, en los primeros meses de pandemia hubo una interrupción que después se incrementa, como ha pasado en muchos países.
Hemos observado un aumento en las primeras visitas por gestos autolíticos los cuales se han ido agravando con el transcurso de los meses.
De manera similar, hemos constatado un aumento de los síntomas y la vulnerabilidad durante la pandemia de COVID-19 en personas con trastornos alimentarios, trastorno del espectro autista, demencia y discapacidades intelectuales y del neurodesarrollo.
Las personas con enfermedades mentales graves y desventajas socio‐económicas asociadas corren un riesgo particular de sufrir los efectos directos e indirectos de la pandemia.
La saturación de la red de salud mental, un problema que viene de lejos, se ha visto agravado por la disminución de la actividad general de todos los recursos comunitarios de apoyo en el período del confinamiento y por el aumento posterior de las demandas de visitas.
Promover la investigación en salud mental de la infancia y adolescencia y el cuidado de los jóvenes y sus familias tiene una importancia fundamental en estos momentos de la pandemia.
Debemos avanzar en el estudio de aspectos epidemiológicos, de evaluación, de la neurociencia incluyendo los genéticos y epigenéticos, los biomarcadores de enfermedad mental, pero también en el de los factores de protección y de resiliencia, la prevención y promoción, tratamiento y la respuesta de los sistemas de salud. Las autoridades de salud y los gobiernos deben tratar esto como un problema de salud pública y no como algo cuyo resultado es de corta duración.
Tablas y figuras
Tabla I. Resultados totales
|
ACTIVIDAD |
AÑO 2018 |
AÑO 2019 |
AÑO 2020 |
AÑO 2021 |
AÑO 2022 |
|
ACTIVIDAD GLOBAL |
|||||
Total usuarios Total visitas realizadas Días de espera |
592 1.782 11.607 62 |
635 1.868 11.797 30 |
423 2.670 12.417 16 |
600 1.913 15.215 16 |
341 1.660 6.615 17 |
|
PACIENTES CON TEA |
|||||
Total pacientes masculino Total pacientes femenino Total pacientes TEA |
21 14 28 7 117 32 149 |
25 11 28 8 142 43 185 |
25 12 30 7 142 43 185 |
||
|
1ª VISITAS TCA |
46 |
22 |
67 |
48 |
43 |
|
1ª VISITAS POST-URG PS |
13 |
13 |
27 |
33 |
|
|
CÓDIGO SUICIDIO |
|||||
Total |
1 0 1 1 3 |
0 1 0 1 2 |
6 8 1 4 19 |
0 5 4 0 9 |
|
|
PACIENTES TUTELADOS DGAIA |
|||||
Total |
60 47 15 12 134 |
77 67 22 15 181 |
42 69 22 16 149 |
||
|
PACIENTES CENTRO JUSTICIA |
|||||
|
Usuarios nuevos Usuarios totales |
25 35 |
3 25 |
20 31 |
||
|
PACIENTES ATENDIDOS P.C.P. |
1.718 |
1.703 |
Tabla II. Visitas desglosadas por mes y año de TCA y urgencias psiquiátricas
|
PRIMERAS VISITAS |
PRIMERAS VISITAS A TRAVÉS |
||||||
|
TCA |
TCA 2020 |
TCA |
TCA |
Urgencias |
Urgencias |
Urgencias |
|
|
Enero |
3 |
3 |
4 |
4 |
2 |
3 |
4 |
|
Febrero |
7 |
0 |
4 |
8 |
2 |
5 |
3 |
|
Marzo |
6 |
0 |
11 |
11 |
3 |
6 |
8 |
|
Abril |
2 |
0 |
3 |
9 |
0 |
2 |
7 |
|
Mayo |
5 |
1 |
6 |
3 |
1 |
0 |
6 |
|
Junio |
3 |
1 |
11 |
8 |
1 |
1 |
4 |
|
Julio |
2 |
4 |
5 |
0 |
0 |
0 |
2 |
|
Agosto |
3 |
3 |
5 |
0 |
2 |
2 |
0 |
|
Septiembre |
4 |
1 |
2 |
0 |
0 |
0 |
0 |
|
Octubre |
5 |
2 |
7 |
0 |
1 |
3 |
0 |
|
Noviembre |
2 |
2 |
4 |
0 |
1 |
3 |
0 |
|
Diciembre |
4 |
5 |
5 |
0 |
0 |
2 |
0 |
|
TOTAL |
46 |
22 |
67 |
43 |
13 |
27 |
33 |
Figura 1. Factores de riesgo y protección de los TCA
|
FACTORES DE RIESGO |
FACTORES DE PROTECCIÓN |
|
|
Modificada de: Kelsey Osgood Hannah Sheldon-Dean(1).
Figura 2. Evolución por mes y año de las primeras visitas de TCA
Figura 3. Evolución por mes y año de las primeras visitas derivadas desde urgencias psiquiátricas
Figura 4. Primeras visitas por código de riesgo suicida por año
Bibliografía
- Kelsey Osgood Hannah Sheldon-Dean, Child Mind Institute Harry Kimball, Child Mind Institute The Impact of the COVID-19 Pandemic on Children’s Mental Health What We Know So Far. 2021 CHILDREN’S MENTAL HEALTH REPORT.
- Jamile Marchi, Nina Johansson, Anna Sarkadi y Georgina Warner. The impact of the COVID-19 pandemic and social infection control measures on the mental health of children and adolescents: a scoping review. Front Psychiatry. 2021; 12: 711791. Publicado en línea el 6 de septiembre de 2021. doi: 10.3389/fpsyt.2021.711791.
- Camila Saggioro de Figueiredo, Poliana Capucho Sandre, Liana Catarina Lima Portugal, Thalita Mázala-de-Oliveira, Luana da Silva Chagas, Ícaro Raony, Elenn Soares Ferreira, Elizabeth Giestal-de-Araujo, Aline Araujo dos Santos, y Priscilla Oliveira-Silva Bomfim. Impact of the COVID-19 pandemic on the mental health of children and adolescents: Biological, environmental and social factors Neuropsychopharmacol Biol Psychiatry. 2 de march of 2021; 106: 110171. Publicado en línea el 11 de noviembre de 2020. doi: 10.1016/j.pnpbp.2020.110171.
- Sélim Benjamin Guessoum, Jonathan Lachal,, Emilie Carretier, Sevan Minassian, Laelia Benoi, Marie Rose Moro. Adolescent psychiatric disorders during the COVID-19 pandemic and lockdown. Psychiatry Research Volume 291, September 2020, 113264.
- Ezpeleta L., Navarro J.B., de la Osa N., Trepat E., Penelo E. Life conditions during COVID-19 lockdown and mental health in Spanish adolescents. Int. J. Environ. Res. Public Health. 2020;17:7327.doi: 10.3390/ijerph17197327. [PMC free article] [PubMed] [CrossRef] [Google Scholar.
- Rosa Bosch, Mireia Pagerols, Raquel Prat, Gemma Español-Martín, Cristina Rivas, Montserrat Dolz, Josep Maria Haro, Josep Antoni Ramos-Quiroga, Marta Ribasés, y Miquel Casas. Changes in the Mental Health of Children and Adolescents during the COVID-19 Lockdown: Associated Factors and Life Conditions Int.J. Environ. Res. Public Health 2022,19(7): 4120.Publicado en línea el 30 de marzo de 2022. doi: 10.3390/ijerph19074120.
- Claudio Brasso, Silvio Bellino, Cecilia Blua, Paola Bozzatello and Paola Rocca El impacto de la infección por SARS-CoV-2 en la salud mental de los jóvenes: una revisión narrativa. The impact of SARS-CoV-2 infection on the mental health of young people: a narrative review. Biomedicines. 2022 april; 10(4): 772. Publicado en línea el 25 de marzo de 2022. doi: 10.3390/biomedicines10040772.
- Zuguo Qin, MPH, Lei Shi, MD, Yaqing Xue, MD, Huang Lin, MPH, Jinchan Zhang, MPH, Pengyan Liang, MPH, Zhiwei Lu, MPH, Mengxiong Wu, MPH, Yaguang Chen,MPH, Xiao Zheng, MD, Yi Qian, MD, Ping Ouyang, MD, Ruibin Zhang, PhD, Xuefeng Yi, MD, y Chichén Zhang, MD. Prevalence and risk factors associated with self-reported psychological distress among children and adolescents during the COVID-19. pandemic in China. JAMA Network Open. 2021 Jan; 4(1): e2035487. Published online January 26, 2021. doi:10.1001/jamanetworkopen.2020.35487.
- Hojun Lee, Yeseul Noh, Ji Young Seo, Sang Hee Park, Myoung Haw Kim, y Seunghee Won. Impact of the COVID-19 pandemic on the mental health of adolescent students in Daegu, Korea. J Korean Med Sci. 2021 29 de noviembre; 36(46): e321. Publicado en línea el 10 de noviembre de 2021. doi:10.3346/jkms.2021.36.e321.
- Douglas K. Novins, MD, Joel Stoddard, MD, MAS, Robert R. Althoff, MD, PhD, Alice Charach, MD, MSc, FRCPC, Samuele Cortese, MD, PhD, Kathryn Regan Cullen, MD, Jean A. Frazier, MD, Stephen J. Glatt, PhD, Schuyler W. Henderson, MD, MPH, Ryan J. Herringa, MD, PhD, Leslie Hulvershorn, MD, MSc, Christian Kieling, Doctora enMedicina, Doctorado, Anne B. McBride, Doctora en Medicina,Elizabeth McCauley, PhD, ABPP, Christel M. Middeldorp, MD, PhD, Angela M. Reiersen, MD, MPE, Carol M. Rockhill, MD, PhD, MPH, Adam J. Sagot, DO, FAPA, Lawrence Scahill, PhD, Emily Simonoff, MD, FRCPsych, S. Evelyn Stewart, MD, Eva Szigethy, MD, PhD, Jerome H. Taylor, MD, Tonya White, MD, PhD, y Bonnie T Zima. Research priorities in child and adolescent mental health emerging from the COVID-19 pandemic. J. Am Acad Child Adolesc Psychiatry. 2021 may; 60(5): 544–554.e8. Publicado en línea el 17 de marzo de 2021. doi: 10.1016/j.jaac.2021.03.005.
- Meichun Mohler-Kuo, Shota Dzemaili, Simon Foster, Laura Werlen, y Susanne Walitza Stress and mental health among children/adolescents, their parents and young adults during the first COVID-19 lockdown in Switzerland. Int.J. Environ. Res. Public Health. 2021 mayo; 18(9): 4668. Publicado en línea el 27 de abril de 2021. doi: 10.3390/ijerph18094668.
- Alana K. Otto, Jessica M. Jary, Julie Sturza, Catherine A. Miller, Natalie Prohaska, Terrill Bravender, Jessica Van Huysse; Medical Admissions Among Adolescents With Eating Disorders During the COVID-19 Pandemic. Pediatrics, October 2021; 148 (4): e2021052201 https://doi.org/10.1542/peds.2021-052201.
- Stephen Zipfel, Ulrike Schmidt, Katrin E Giel. The hidden burden of eating disorders during the COVID-19 pandemic. COMMENT| VOLUME 9, ISSUE 1, P9-11, JANUARY 01, 2022.
- Pål Surén, MD, PhD; Anne Benedicte Skirbekk, MD, PhD; Leila Torgersen, PhD; Lasse Bang, PhD; Anna Godøy, PhD; Rannveig Kaldager Hart, PhD. Eating Disorder Diagnoses in Children and Adolescents in Norway Before vs During the COVID-19 Pandemic JAMA Network Open. 2022;5(7):e2222079 doi:10.1001/jamanetworkopen.2022.22079 (Reprinted) July 13, 2022.
- White, L.C., Law, J.K., Daniels, A.M., Toroney, J., Vernoia, B., Xiao, S., The SPARK Consortium, Feliciano, P., Chung, W.K. (2020). Brief Report: Impact of COVID-19 on individuals with ASD and their caregivers: A perspective form the SPARK cohort. Journal of Autism and Developmental Disorders (2020). https://doi.org/10.1007/s10803-020-04816-6.
- Hui-Wen Tseng, Ching-Shu Tsai, Yu-Min Chen, Ray C. Hsiao, Fan-Hao Chou, y Cheng-Fang Yen. Poor Mental Health in Caregivers of Children with Attention Deficit Hyperactivity Disorder and its Relationship to Caregivers’ Difficulties in Managing Behaviors and Worsening of Children’s Psychological Symptoms During the COVID-19 Pandemic. Int.J. Environ. Res. Public Health. 2021 september; 18(18): 9745. Publicado en línea el 16 de septiembre de 2021. doi: 10.3390/ijerph18189745.
- John D Lantos 1, Hung-Wen Yeh 2, Fajar Raza 1, Mark Connelly 3, Kathy Goggin 2 4, Shayla A Sullivant 5 Suicide Risk in Adolescents During the COVID-19 Pandemic. Pediatrics 2022 Feb 1;149(2):e2021053486. doi: 10.1542/peds.2021-053486.
- Park, JY., Lee, I. Factors influencing suicidal tendencies during COVID-19 pandemic in Korean multicultural adolescents: a cross-sectional study.BMC Psychol 10, 158 (2022). https://doi.org/10.1186/s40359-022-00867-9.
- Josep Moya, M. Teresa Anguera, Marcos Antonio Catalán, Ester Fornells. La Pandemia de la covid-19 : interrogantes, incertidumbres y algunas respuestas. Febrero 2022.