Cuidados paliativos en el adolescente
Cuidados paliativos en el adolescente
R. Martino Alba. Especialista en Pediatría. Jefe de Sección de Cuidados Paliativos Pediátricos. Hospital Infantil Universitario Niño Jesús. Madrid. Director Master Universitario en Cuidados Paliativos Pediátricos. UNIR.
Adolescere 2021; IX (2): 90-99
Resumen
|
Los cuidados paliativos son la asistencia activa, holística, de personas de todas las edades con sufrimiento severo relacionado con la salud, debido a una enfermedad grave, y especialmente de quienes están cerca del final de la vida. Los cuidados paliativos pediátricos son diferentes a los que se proporcionan a los adultos. Aproximadamente la mitad de los pacientes que se atienden son preadolescentes, adolescentes o adultos jóvenes. Muchos de ellos no enferman en esa edad, sino que arrastran desde su infancia la vivencia de una enfermedad que les ocasiona cada vez más problemas clínicos y más limitaciones personales, tanto en sus capacidades como en sus expectativas y les va haciendo cada vez más diferentes entre sus iguales. La atención a adolescentes con enfermedades incurables representa un reto especial para los profesionales puesto que, la perspectiva de muerte supone una gran ruptura con las fortalezas y las esperanzas propias de esta etapa y, al mismo tiempo, se trata de personas vulnerables experimentando situaciones de fragilidad, indefensión y desvalimiento. El objetivo terapéutico es mejorar su situación en cada momento para que vivir lo más plenamente posible en lo que para cada persona tiene valor. La información, según la Ley de Autonomía del Paciente y del Derecho a la Información Clínica debe ser veraz, comprensible y que sirva para tomar decisiones. Palabras clave: Cuidados paliativos; Adolescentes; Comunicación; Toma de decisiones. |
Abstract
|
Palliative care is the active and holistic care of people of all ages with severe health-related suffering due to serious illness, and especially those near the end of life. Pediatric palliative care is different from that provided to adults. About half of the patients seen are tweens, teens, or young adults. Many of them do not fall ill at that age, but have suffered from their childhood the experience of a disease that causes them progressively more clinical problems and personal limitations, both in their capacities and in their expectations and, hence making them more different from their peers. The care of adolescents with incurable diseases represents a special challenge for professionals since the prospect of death represents a great clash with the strengths and hopes of this stage and, at the same time, they are vulnerable people experiencing situations of fragility, helplessness and defenselessness. The therapeutic objective is to improve their situation at all times so that they can live as fully as possible within what is valuable to that person. The information, according to the Patient Autonomy Law and the Right to Clinical Information, must be truthful, understandable and useful for making decisions. Key words: Palliative care; Adolescents; Communication; Decision-making. |
Cuidados paliativos pediátricos: conceptos básicos
Los cuidados paliativos son la asistencia activa, holística, de personas de todas las edades con sufrimiento severo relacionado con la salud, debido a una enfermedad grave, y especialmente de quienes están cerca del final de la vida. Su objetivo es mejorar la calidad de vida de los pacientes, sus familias y sus cuidadores(1).
Lo paliativo es, fundamentalmente, un enfoque, un modo de mirar al paciente como persona y dar valor a su riqueza y multidimensionalidad como ser humano. Proporcionar una atención integral supone contemplar los problemas y dar respuesta a las necesidades que se presentan en las diferentes esferas y ámbitos de la persona: lo físico, lo psicológico, lo social y lo espiritual.
En el ámbito clínico, problemas son todas las alteraciones de sistemas orgánicos que acontecen en el paciente. Con frecuencia estos pacientes tienen pluripatología.
Llamamos necesidades a aquellas que son importantes para el paciente. Esta distinción ayuda a establecer prioridades en la atención y objetivos en el tratamiento a corto y medio plazo, por ejemplo. En los pacientes que se pueden comunicar, la valoración del síntoma (lo que percibe) adquiere más relevancia que la del signo (lo que vemos).
Pero el paciente es persona y, como tal, sus necesidades son aquellas que para él son importantes: familia, amigos, ocio y son esas prioridades lo que, en cuidados paliativos, ha de guiar la atención del equipo.
Los cuidados paliativos pediátricos son un modo de prestar la atención centrada en las personas. Y las personas son el paciente, la familia y los profesionales que los atienden. Por eso, quien se dedica a los cuidados paliativos ha de atender a estas tres poblaciones, porque todas, cada una en su medida, sufren por el hecho de la enfermedad y la perspectiva de la muerte.
Aunque la cultura general e incluso la médica los asocian con el cáncer terminal, los enfermos que pueden necesitar una atención paliativa presentan patologías muy diversas. En la Unidad de Atención Integral Paliativa Pediátrica del Hospital Infantil Niño Jesús de Madrid, los niños con cáncer refractario al tratamiento suponen aproximadamente el 30% de los pacientes atendidos y el resto (70%) son niños que padecen enfermedades neurológicas, neurodegenerativas, malformaciones congénitas, etc.
En cuidados paliativos pediátricos, se identifican diferentes grupos de pacientes susceptibles de recibir atención paliativa en función de los diagnósticos, las opciones terapéuticas, la progresión de la enfermedad y su trayectoria clínica
En cuidados paliativos pediátricos, se identifican diferentes grupos de pacientes susceptibles de recibir atención paliativa en función de los diagnósticos, las opciones terapéuticas, la progresión de la enfermedad y su trayectoria clínica. En la Tabla I se muestran estos grupos, definidos en Reino Unido a finales de los 80, en la clasificación utilizada en España, modificada por Martino.
“Las edades del hombre…”
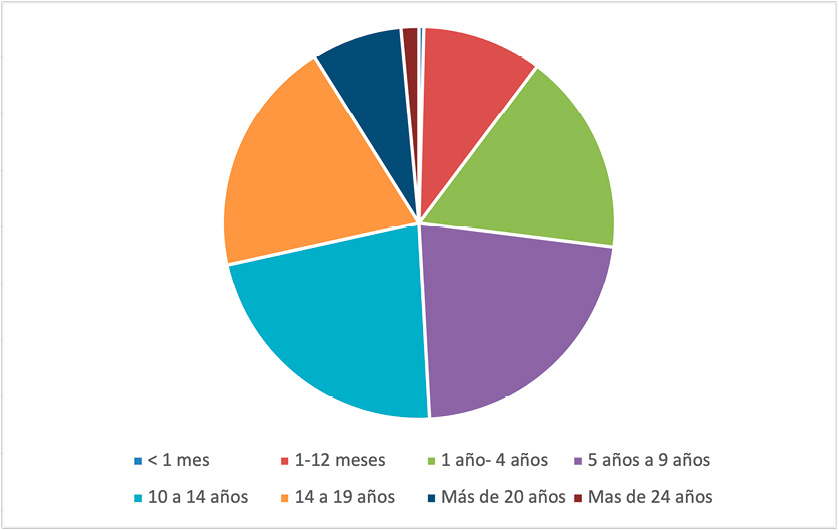
Los cuidados paliativos pediátricos son diferentes a los que se proporcionan a los adultos por muchas razones(2). Una de las más evidentes es la variabilidad en las edades de atención. Se inician, a veces durante el embarazo ante el diagnóstico prenatal de un síndrome polimalformativo o una enfermedad que va a limitar la vida del paciente a partir del nacimiento e incluyen pacientes que llegan a la edad adulta con enfermedades incurables adquiridas en la infancia. Aproximadamente la mitad de los pacientes que se atienden son preadolescentes, adolescentes o adultos jóvenes (Figura 1). La media de edad de los pacientes atendidos en la UAIPP es de 10 años.
Muchos de ellos no enferman en esa edad, sino que arrastran desde su infancia la vivencia de una enfermedad que les ocasiona cada vez más problemas clínicos y más limitaciones personales, tanto en sus capacidades como en sus expectativas y les va haciendo cada vez más diferentes entre sus iguales.
- A algunos el diagnóstico de incurabilidad les puede llegar durante la adolescencia, interrumpiendo una trayectoria vital más o menos normalizada. Sería el caso, por ejemplo, de pacientes con diagnóstico de cáncer o con lesiones graves por un accidente de tráfico.
- Hay otro grupo de pacientes con enfermedades graves que llegan a la adolescencia, y además podemos prever que sobrevivan hasta el periodo de adulto o adulto joven, como en la enfermedad de Duchenne o la fibrosis quística, siempre que dispongan de recursos sanitarios suficientes.
- Un grupo especial es el de aquellos pacientes que padecen enfermedades metabólicas, degenerativas, que se diagnostican en los primeros años de vida y progresan haciéndoles cada vez la vida más difícil, con dependencia de dispositivos para sostener funciones vitales y en las que, la adolescencia suele ser el final de su vida.
- Hay niños que tienen una situación que resulta incurable desde el nacimiento y que sin embargo, con un buen cuidado, no fallecen en la edad infantil y llegan a la adolescencia. Tal sería al caso de un paciente con una encefalopatía isquémica perinatal grave, con secuelas neurológicas y escoliosis progresiva. En este caso hablaríamos de un largo periodo de adaptación a la enfermedad en la infancia pero una nueva necesidad de adaptarse a los cambios que puede traer la adolescencia, en un contexto de gran limitación y dependencia.
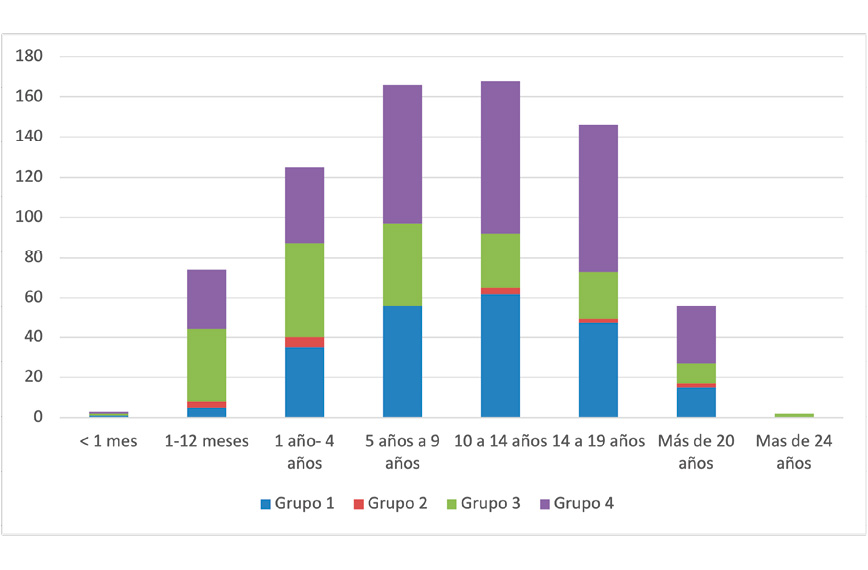
En la Figura 2 se muestra la distribución de los pacientes por edades y grupos de la ACT. La mayor parte de los pacientes atendidos a partir de los 10 años pertenecen a los grupos 3 y 4. Muchos de ellos con múltiples problemas y discapacidad. Los pacientes del grupo 1 son, principalmente pacientes con cáncer.
Algunos pacientes con necesidades paliativas pueden alcanzar la mayoría de edad. En estos casos se plantea la idoneidad de mantener el seguimiento por equipos pediátricos o la de realizar una transición a equipos de adultos
Algunos pacientes con necesidades paliativas pueden alcanzar la mayoría de edad. En estos casos se plantea la idoneidad de mantener el seguimiento por equipos pediátricos o la de realizar una transición a equipos de adultos. Para la mayoría de pacientes y familias, esto último supone un cambio (y un reto) que son reacios a afrontar. En aquellos casos en los que la posibilidad de muerte este próxima a los 18 años o en los que la enfermedad o características del paciente sean típicamente pediátricas, puede ser adecuado extender la atención pediátrica en el tiempo. Un 15% de los pacientes atendidos son mayores de 18 años.
En el caso de los grupos 3 o 4 padecen enfermedades adquiridas en la infancia de gran complejidad, a cuyo manejo no están acostumbrados los especialistas de adultos. En el caso de los pacientes con cáncer, el modo de atención, comunicación y relación desde los profesionales dedicados a los niños o adolescentes es diferente. Por otro lado, el ingreso hospitalario en servicios de oncología de adultos resulta, muchas veces, hostil y crea inseguridades a los jóvenes que son atendidos allí.
Sin embargo no realizar sistemáticamente esta transición puede privarle de que se atiendan las necesidades que el paciente puede tener como adulto. Más que fijar una edad determinada, se recomienda establecer un marco de tiempo individualizado, acordado con el paciente, su familia y los profesionales implicados para que el paciente vaya conociendo la atención que va a pasar a recibir, abarcando recursos médicos, sociales y psicológicos.
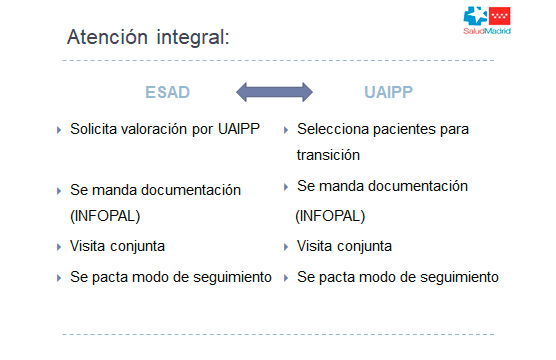
En la Comunidad de Madrid se ha establecido un protocolo de atención para los pacientes de más de 18 años, estableciendo una colaboración entre los equipos de adultos y la UAIPP. (Tabla II) (Figura 3).
Los adolescentes: de “jugar con la muerte a enfrentarse a ella”
En la sociedad actual, la muerte se ha medicalizado y urbanizado. El diagnóstico de muerte solo lo pueden hacer los médicos. La muerte se entiende como el resultado de algo que la medicina no ha conseguido y la mayoría de los fallecimientos se producen en los hospitales. La muerte ha salido de los hogares, donde acontecía como proceso natural y se traslada a las ciudades, a los entornos sanitarios, a los tanatorios. La atención a la muerte se profesionaliza, llegando a un cierto grado de despersonalización. El protagonismo pasa de las familias y los hogares a los profesionales y las instituciones.
La atención a la muerte se profesionaliza, llegando a un cierto grado de despersonalización. El protagonismo pasa de las familias y los hogares a los profesionales y las instituciones
La muerte de un hijo constituye un tabú en la sociedad. No existe ninguna palabra que describa el estado permanente de la pérdida de un hijo. Cuando muere un niño se convierte en noticia y se buscan culpables o responsables de este hecho. A los niños se les oculta la muerte de familiares utilizando expresiones que la disfrazan y no ayudan a entenderla como algo universal e irreversible.
Por otro lado, los medios de comunicación y las nuevas tecnologías muestran la muerte ajena de modo habitual y proporcionan acceso a numerosas muertes a personas de todas las edades.
Los juegos de más popularidad e impacto entre los niños y adolescentes les incorporan como homicidas, víctimas o espectadores y el grado de implicación y el número de muertes es premiado o castigado. El ranking que se establece entre iguales por las destrezas en el juego es el resultado de la efectividad en conseguir más muertos.
Corresponde a la etapa de la adolescencia la opción por el riesgo, rebasar los límites establecidos, mostrar la propia fuerza, mejorar la propia imagen y vivir en una conciencia de aparente invulnerabilidad. Además, el proceso de cambio que se produce requiere alejarse de “los mundos seguros” de la infancia y la familia y asumir un tránsito durante el que el presente, lo inmediato, el corto plazo es la medida de los objetivos, los planes y las expectativas.
Los jóvenes con enfermedades potencialmente mortales no son ajenos a estos cambios, a los que se sumarán las pérdidas adicionales que supone su problema de salud. Además, encontrarán muchas más barreras que dificultaran alcanzar hitos y las metas propias de la adolescencia, que en último término conforman las experiencias sobre las que asienta el desarrollo de una personalidad consolidada y adulta(3).
Como sanitarios centrados en el cuidado de un adolescente que padece una enfermedad grave, es fácil pasar por alto estas necesidades y no atender a esta fuente de importante sufrimiento, que puede resultar tanto o más importante que el físico.
En esta etapa de la vida, el adolescente también va definiendo su propia espiritualidad entendida como la construcción de un significado y propósito en la propia experiencia y la conexión con los demás, la naturaleza y lo sagrado.
La atención a adolescentes con enfermedades incurables representa un reto especial para los profesionales puesto que, la perspectiva de muerte supone una gran ruptura con las fortalezas y las esperanzas propias de esta etapa y, al mismo tiempo, se trata de personas vulnerables experimentando situaciones de fragilidad, indefensión y desvalimiento.
Capacitación específica
Los cuidados paliativos pediátricos presentan características diferenciales con respecto a los cuidados paliativos de los adultos, por lo que se requieren servicios pediátricos específicos con profesionales adecuadamente capacitados
Los cuidados paliativos pediátricos presentan características diferenciales con respecto a los cuidados paliativos de los adultos, por lo que se requieren servicios pediátricos específicos con profesionales adecuadamente capacitados(2).
Trabajar en cuidados paliativos pediátricos requiere competencias y habilidades específicas que se ponen en juego con personas que sufren y en tiempo real. El campo de conocimientos abarca distintas disciplinas, más allá de lo puramente médico, para poder realizar un enfoque integral del paciente. Pero, para aprender cuidados paliativos no bastan las competencias técnicas. Es necesario trabajar con uno mismo para desarrollar lo propio, lo personal y ejercitar, además, los aspectos interpersonales.
Si el objetivo es dar respuesta a las personas en su realidad, su entorno y tener en cuenta sus prioridades, es necesario hacerse experto en relaciones personales:
- Relación entre el paciente y los profesionales
- Relación entre el paciente y su familia y su entorno
- Relación entre la familia y los profesionales
- Relación entre los distintos profesionales
En el mundo de la empresa cada vez se da más importancia a esto para el desarrollo de un trabajo específico en un puesto. Es lo que actualmente se conoce como las Soft Skills o habilidades blandas(4). Ver Tabla II.
Sin comunicación, negociación, trabajo en equipo, resolución de problemas o toma decisiones… no son posibles los cuidados paliativos. Denominar a esto habilidades blandas supone no darles el valor que tienen. Lo que para otros son “soft kills” en paliativos son “core skills” y constituyen parte de las competencias y habilidades esenciales en cuidados paliativos(5,6).
La clave de la atención paliativa son los equipos interdisciplinares. En ellos conviven distintos profesionales, que se complementan los unos a otros en edades, experiencia y modo de ser, que ponen al paciente en el centro de su foco y que están dispuestos a dar y a ceder en beneficio del paciente.
En los equipos se ejercitan constantemente las habilidades de negociación y mediación, que luego van a ser necesarias en la atención in situ al paciente, a la familia o con otros profesionales de distintas especialidades.
El negociador está dispuesto a ceder parte de lo propio para conseguir un bien común. El mediador sabe acompañar y conducir las relaciones y las tensiones entre otras personas para conseguir un bien que satisfaga a todas las partes.
En la atención a los adolescentes que se rebelan contra su situación y sus figuras de autoridad, cuando además hay padres separados, hay que conseguir pactos por el cuidado que permitan al paciente cumplir lo que es importante para él.
Comunicación y toma de decisiones
Los cuidados paliativos pediátricos se ocupan de la vida de la persona. El objetivo terapéutico es mejorar su situación en cada momento, para vivir lo más plenamente posible en lo que para cada persona tiene valor.
En cuidados paliativos se trabaja por principios:
- El niño es un persona
- La atención está al servicio del mejor interés del paciente
- La muerte ni se adelanta ni se retrasa
Para identificar el mejor interés del paciente hay que preguntarle, escucharle y dar valor a sus manifestaciones en función de su competencia, aun cuando contradigan, aparentemente el juicio de sus adultos responsables o de los profesionales que lo atienden.
Para que pueda darse una relación terapéutica es necesario que se establezca una relación de confianza suficiente que solo es posible en el marco de una buena comunicación. Las habilidades de comunicación forman parte del programa de formación de la especialidad de pediatría aunque la realidad es que, no existen cursos reglados para aprenderlas y entrenarlas(7).
Comunicarse con niños de diferentes edades, aprender a identificar lo bueno para el paciente en aquellos que no se pueden comunicar verbalmente por edad o discapacidad constituye un desafío constante en el ámbito de la pediatría y, sobre todo, cuando de lo que se trata es de hablar “sobre lo malo y escoger lo bueno” para la vida de otros.
El paciente, también si es un niño, es el titular del derecho a la información. Se debe informar al paciente explorando, en cada momento, lo que sabe y lo que quiere saber. La información, según la Ley de Autonomía del Paciente y del Derecho a la Información Clínica(8) debe ser veraz, comprensible y que sirva para tomar decisiones. Y la información no es un momento, sino constituye un proceso.
En situaciones de incurabilidad, de incertidumbre en el pronóstico, de riesgo para la vida, las emociones condicionan la capacidad de la persona para comprenderlas, para aceptarlas, para afrontarlas. La persona filtra la información negativa, aferrándose a una esperanza que puede generar expectativas no realistas.
Y eso le sucede a todas las personas implicadas: al propio paciente, a su familia y a los profesionales. Este es un campo de trabajo para los profesionales porque, en muchos casos, la dificultad para manejar las propias emociones condiciona que la información que se da no sea lo suficientemente veraz o comprensible para que pueda participar en la toma de decisiones.
El equipo debe tener ciencia, paciencia y perseverancia a lo largo del proceso de información y comunicación. Cuando se dan malas noticias hay que estar dispuesto a apoyar a quien la recibe y a asumir las reacciones emocionales que se puedan suscitar.
Cuanto antes se identifica que el paciente ha entrado en una situación de irreversibilidad en su vida y antes podemos proporcionarle atención paliativa, más se puede aportar a que este periodo de su vida se viva mejor.
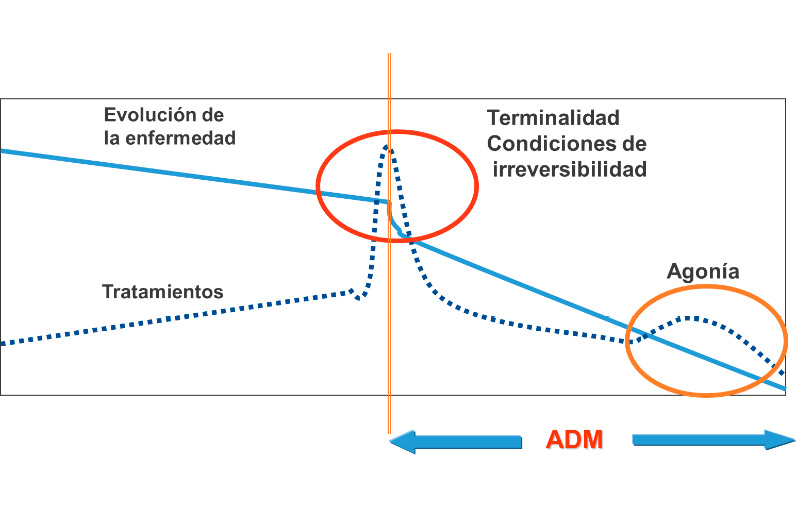
En cuidados paliativos pediátricos se define el punto de inflexión como un período en la vida del niño en la que se reconoce un empeoramiento de su situación basal, una mayor fragilidad, menores intervalos libres de síntomas, más ingresos hospitalarios o más complicaciones
En cuidados paliativos pediátricos se define el punto de inflexión como un período en la vida del niño en la que se reconoce un empeoramiento de su situación basal, una mayor fragilidad, menores intervalos libres de síntomas, más ingresos hospitalarios o más complicaciones(9). (Figura 4).
Identificar el punto de inflexión permite adecuar los tratamientos a lo que el adolescente necesita. Hay que tratar lo tratable y no tratar lo intratable. No hay que privarles de lo que les beneficia pero tampoco hay que ponerles tratamientos que no mejoran su vida y pueden resultar inútiles en su objetivo a costa de proporcionarles más dolor y sufrimiento.
Se trata de adecuar las medidas diagnósticas, terapéuticas y de monitorización a los objetivos terapéuticos definidos para cada fase de la enfermedad y en función de la situación clínica y personal del paciente.
Lo bueno para el paciente (el mejor interés del paciente) va cambiando a lo largo del tiempo y de su evolución clínica. Como consecuencia, los objetivos terapéuticos también van cambiando y, por tanto, las medidas terapéuticas se adaptan a lo que le paciente necesita en cada momento.
La eutanasia que viene…
Eutanasia: etimológicamente significa buena muerte. El concepto de eutanasia se refiere exclusivamente la acción u omisión, directa e intencionada, encaminada a provocar la muerte de una persona que padece una enfermedad avanzada o terminal, a petición expresa y reiterada de ésta.
En España se ha presentado en el parlamento una proposición de ley para legalizarla. En el texto se especifica que solo se plantea para mayores de 18 años pero incluye la posibilidad de aplicarla en casos de grave discapacidad.
El peligro está en plantear decisiones de eutanasia por sustitución donde, adultos presuntamente competentes, padres, tutores legales o profesionales sanitarios decidan sobre la vida de personas que, por edad, capacidad cognitiva o situación clínica no puedan expresar su propio bien. La compasión mal entendida, la pretensión “por evitar el sufrimiento” de los niños, o el deseo de evitarse el propio sufrimiento al contemplar el sufrimiento ajeno pueden llevar a decidir que determinados niños no viven una vida que merezca ser vivida y proponer una “buena muerte” sin haber garantizado una “buena vida”.
No se puede plantear una opción de eutanasia si no se ha garantizado que el niño recibe los tratamientos adecuados a su situación clínica y personal y la familia tiene el apoyo y las ayudas necesarias para poder cuidar de su hijo a lo largo de las diferentes fases de su vida
Para poder decidir con libertad sobre la propia vida, y sobre la propia muerte, hay que tener alternativas. Si la muerte es la única opción que se presenta no hay capacidad de elección. Por tanto, no se puede plantear una opción de eutanasia si no se ha garantizado que el niño recibe los tratamientos adecuados a su situación clínica y personal y la familia tiene el apoyo y las ayudas necesarias para poder cuidar de su hijo a lo largo de las diferentes fases de su vida. En la atención paliativa se puede modificar el “cómo” morir, pero nunca el “cuándo”, ni adelantando ni retrasando el momento de la muerte.
En Bélgica, en el año 2014, el parlamento aprobó un proyecto de ley que modificaba la ley de eutanasia aprobada de 2002, para introducir la posibilidad de que la eutanasia sea solicitada por un menor, cualquiera que sea su edad, con tal de que se le considere competente para ello. Eso abre un debate en relación a la donación de órganos por parte de los adolescentes, pues en los Países Bajos se sugiere que los órganos procedentes de adolescentes muertos por eutanasia están en mejores condiciones(10).
Actualmente en España se está promoviendo la donación de órganos en menores, incorporando la posibilidad de donación en asistolia. La Sociedad Española de Cuidados Paliativos Pediátricos ha participado, con la AEP (Asociación Española de Pediatría) en la redacción del documento de la ONT (Organización Nacional de Trasplantes) para asegurar que la persona que fallece sea respetada en su proceso de morir(11).
Tablas y figuras
Tabla I. Grupos de pacientes en cuidados paliativos pediátricos
|
Clasificación de pacientes en cuidados paliativos pediátricos según R. Martino |
||||
|
ACT |
Subgrupo |
Definición |
Ejemplos |
Característica principal |
|
1 |
a |
Enfermedad que limita la vida en la que un tratamiento curativo es posible pero puede fallar |
Cáncer |
Curación posible |
|
|
b |
Situación amenazante para la vida de forma aguda en paciente previamente sano |
Sepsis |
Muerte es posible |
|
2 |
|
Enfermedades en las cuales hay una fase prolongada de tratamientos intensivos que pueden prolongar la vida y permiten actividades normales del niño, pero la muerte prematura es posible |
Fibrosis quística Distrofia Muscular Duchenne |
Fase de normalidad posterior al diagnóstico |
|
3 |
a |
Enfermedades progresivas sin posibilidades de tratamiento curativo en las que el tratamiento es exclusivamente paliativo |
Mucopolisacaridosis |
Implacable Evolución usual en años |
|
|
b |
Enfermedades progresivas sin posibilidades de tratamiento curativo en las que el tratamiento es exclusivamente paliativo |
Atrofia Muscular Espinal I Cáncer metastásico |
Implacable Evolución usual en meses |
|
4 |
|
Situaciones no progresivas con alteraciones neurológicas severas las cuales pueden causar mayor susceptibilidad a complicaciones del estado de salud |
Parálisis cerebral infantil grave Síndromes polimalformativos |
Impredecible |
|
5 |
a |
Condición limitante de la vida diagnosticada prenatalmente |
Trisomías Anencefalia |
Cuidados paliativos durante el embarazo |
|
|
b |
Condición amenazante o limitante diagnosticada tras el nacimiento |
Prematuridad extrema |
Diagnostico no esperado. Incertidumbre pronóstica |
ACT: Grupos creados por la Asociación de Padres de Niños con Enfermedad Terminal de Reino Unido
Tabla II. Criterios de transición a cuidados paliativos de adultos
|
Tabla III. Soft skills
|
Inteligencia emocional |
|
Gestión del tiempo |
|
Habilidades de negociación |
|
Habilidades de comunicación |
|
Profesionalidad y actitud |
|
Liderazgo |
|
Colaboración y trabajo en equipo |
|
Capacidad de resolución de problemas |
|
Flexibilidad y adaptación al cambio |
Figura 1. Distribución de pacientes atendidos por edades en UAIPP
Figura 2: Pacientes por edades y grupos ACT
Figura 3. Procedimiento de colaboración entre equipos para la atención a >18 años
Figura 4: Punto de Inflexión
Adaptada de: Martino Alba R. El proceso de morir en el niño y en el adolescente. Pediatría Integral. 2007; 11: 926-34.
Bibliografía
- IAHPC. Definición de Cuidados Paliativos. 2018. https://hospicecare.com/what-we-do/projects/consensus-based-definition-of-palliative-care/definition/.
- Jordan M, Keefer PM, Lee YLA, Meade K, Snaman JF, Wolfe J et al. Top Ten Tips Palliative Care Clinicians should know about Caring for Children. J Palliat Med 2018; 20 (20): 1-7; DOI: 10.1089/jpm.2018.0482.
- Rigal Andrés M, Rincón Fernández C, Martino Alba R. Vivir (y morir) a mi manera. La atención a adolescentes en cuidados paliativos. Adolescere 2015; III (3): 30-49.
- https://growlia.com/9-soft-skills-que-no-pueden-faltar-en-tu-equipo-en-2019/.
- Gamondi C, Larkin Ph, Payne S. Core competencies in palliative care: an EAPC White Paper on palliative care education. –Part 1. European Journal of Palliative Care 2013; 20(2):86-91.
- Gamondi C, Larkin Ph, Payne S. Core competencies in palliative care: an EAPC White Paper on palliative care education. –Part 2. European Journal of Palliative Care 2013; 20(3):140-145.
- https://www.mscbs.gob.es/profesionales/formacion/docs/Pediatrianuevo.pdf.
- Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica. Última actualización 06/12/2018. https://www.boe.es/eli/es/l/2002/11/14/41/con.
- Martino Alba R. El proceso de morir en el niño y en el adolescente. Pediatría Integral. 2007; 11: 926-34.
- Bollen JAM, ten Hoopen R, van der Hoeven MAHBM,et al. Organ donation after euthanasia in children: Belgian and Dutch perspectives. Arch Dis Child Month 2018;(0):1–4. doi:10.1136/archdischild-2018-315560.
- https://www.aeped.es/sites/default/files/documento_donacion_pediatrica_aep_ont_20191025_consulta_publica.pdf.