Otras alteraciones frecuentes de la piel adolescente: hiperhidrosis, dishidrosis, autolesiones y tics, tatuajes, piercings y estrías de distensión
Otras alteraciones frecuentes de la piel adolescente: hiperhidrosis, dishidrosis, autolesiones y tics, tatuajes, piercings y estrías de distensión
G. Nieto González.
Hospital Clínico Universitario Río Hortega de Valladolid.
Fecha de recepción: 22-02-2022
Fecha de publicación: 28-02-2022
Adolescere 2022; X (1): 73-82
Resumen
|
La hiperhidrosis primaria supone un motivo de consulta frecuente que se manifiesta en un patrón palmo-plantar o axilar principalmente. En la primera línea de tratamiento se presentan las sales de aluminio, la iontoforesis es muy eficaz en la variante palmo-plantar y es inocua, la infiltración con toxina botulínica o el uso de anticolinérgicos pueden ser de gran ayuda en casos más severos. La dishidrosis es un tipo de eczema de manos (menos frecuente en pies) vesiculoso con intenso prurito que cursa en brotes. Se trata de una dolencia muy prevalente, su control fundamental es con corticoides tópicos. Las complicaciones dermatológicas del arte corporal (tatuajes, piercings…) son frecuentes, principalmente reacciones inflamatorias locales y sobreinfecciones, que en su mayor parte son evitables. Debemos instar a la reflexión previa y elección correcta de profesionales y técnicas. Las conductas repetitivas centradas en el cuerpo (autolesiones, tricotilomanía, onicofagia, etc.), pueden ser un signo visible de estrés significativo o un indicativo de un trastorno psicológico más profundo que debemos explorar y tratar. La edad de aparición, las circunstancias y tipo de “agresión” marcarán la necesidad de mayor o menor intervención por nuestra parte (herramientas de terapia conductual, psicofármacos, etc.). Las estrías de distensión son muy características de la edad adolescente, aunque en la mayoría de los casos van a mejorar con el tiempo y son fundamentalmente un trastorno estético. Pueden ser una fuente de estrés o frustración que podemos mejorar. Palabras clave: Hiperhidrosis; Dishidrosis; Tatuaje; Piercing; Tricotilomanía; Onicofagia; Estrías. |
Abstract
|
Primary hyperhidrosis is a frequent reason for consultation that manifests itself in a palmo-plantar or axillary pattern mainly. In the first line of treatment aluminum salts are presented, iontophoresis is very effective in the palmo-plantar variant and is harmless, and infiltration with botulinum toxin or the use of anticholinergics can be very helpful in more severe cases. Dyshidrosis is a type of vesicular eczema of the hands (less common on the feet) with intense itching that occurs in outbreaks. It is a very prevalent ailment, and its main control is with topical corticosteroids. Dermatological complications of body art (tattoos, piercings…) are frequent, mainly local inflammatory reactions and superinfections, which for the most part ,are avoidable. We must insist on prior reflection and the correct choice of professionals and techniques. Body-focused repetitive behaviors (self-harm, trichotillomania, onychophagia, etc.), may be a visible sign of significant stress or an indication of a deeper psychological disorder that we should explore and treat. The age of onset, the circumstances and type of “aggression” will mark the need for more or less intervention on our part (behavioral therapy tools, psychoactive drugs, etc.). Stretch marks are very characteristic of adolescent age, although in most cases they will improve over time and are fundamentally an aesthetic disorder. Hence, they can be a source of stress or frustration, that we can improve. Key words: Hyperhidrosis; Dyshidrosis; Tattoo; Piercing; Trichotillomania; Onychophagia; Stretch marks. |
Hiperhidrosis
La hiperhidrosis primaria es la más frecuente (93% de los casos) y la de mayor interés en la adolescencia
La sudoración excesiva afecta al 4,8% de la población de EE.UU. Se puede dividir en dos tipos: primaria y secundaria. La hiperhidrosis primaria es la más frecuente (93% de los casos) y la de mayor interés en la adolescencia. La edad de aparición es entre los 14 y 25 años, será la que abordaremos en este artículo. La hiperhidrosis se define como la sudoración excesiva en áreas localizadas de: palmas, plantas, axilas o región craneofacial; afecta por igual a ambos sexos, de un 35 a 56% de los pacientes presentan antecedentes familiares, con un patrón de herencia autosómico dominante de penetrancia incompleta(1).
La hiperhidrosis se define como la sudoración excesiva en áreas localizadas de: palmas, plantas, axilas o región craneofacial; afecta por igual a ambos sexos
La hipótesis de la etología de la hiperhidrosis primaria incluye una disfunción del sistema nervioso autónomo conectado con un control central disfuncional de las emociones, la emotividad o el estrés, pueden desencadenar la sudoración, que suele presentarse en dos patrones: palmoplantar (la más frecuente 50-60%) y axilar (30-50%) que puede coexistir, pero cuando el patrón se presenta antes de la pubertad la afectación palmo-plantar puede llegar a representar el 88% de los casos, mientras que si se inicia después de la pubertad la localización axilar es la más prevalente (Fig.1). En la afectación axilar puede haber asimetría de la sudoración, generalmente la axila derecha produce más sudoración, no suele producirse mal olor (bromhidrosis) probablemente porque la cantidad excesiva de sudoración ecrina diluye la sudoración apocrina y las bacterias que causan el olor(1,2).
El tratamiento de primera línea son los tratamientos tópicos basados en las sales de aluminio (hexahidrato de aluminio 10-35% o Cloruro de aluminio del 10-20%)
El tratamiento de primera línea son los tratamientos tópicos basados en las sales de aluminio (hexahidrato de aluminio 10-35% o Cloruro de aluminio del 10-20%), que se depositan en el conducto sudoríparo y lo bloquean temporalmente. Se aplica por la noche con la superficie seca unos días seguidos, de 3-5 días, y luego en terapia de mantenimiento de 1 a 3 noches a la semana. El efecto dura días y la eficacia es leve-moderada, un 50% de los pacientes mejoran después de 4-6 semanas. Puede aparecer sensación de quemazón o dermatitis en el área aplicada por la irritación de las sales de aluminio, razón por la cual no se debe aplicar a diario.
En segunda línea de la variante palmoplantar podremos utilizar la iontoforesis con agua de grifo, durante 20 minutos 2 o 3 veces por semana. No se conoce el mecanismo de acción, pero se cree que obstruye el conducto sudoríparo en el estrato córneo. El efecto dura días, dada la seguridad del procedimiento (solo suele producir un leve hormigueo) es una excelente opción en la población adolescente, con tasa de eficacia por encima del 70%. La infiltración de toxina botulínica está indicada en nuestro país para la hiperhidrosis axilar severa y persistente que interfiere con las actividades de la vida cotidiana y resistente a tratamiento tópico, su infiltración se tolera bien (con o sin anestesia tópica) y la duración es de meses(2,3). La infiltración de toxina en la variante palmoplantar se puede realizar fuera de ficha técnica, pero es compleja por la necesidad del bloqueo anestésico para su realización, además de que su coste-efectividad está más discutido. Cuando la afectación es multifocal, general y/o los tratamientos previos resultan ineficaces o insuficientes se puede usar anticolinérgicos orales (fuera de ficha técnica) incluso como primera opción terapéutica, como por ejemplo, oxibutinina oral, que es un fármaco efectivo y eficiente para el tratamiento de la hiperhidrosis primaria. La mayoría de los pacientes se controlan con dosis de mantenimiento 7,5 a 15 mg/24 horas, repartido en dos o tres tomas, generalmente con dosis iniciales de 5mg con incremento progresivo para mayor tolerabilidad; a medida que se usan dosis más altas la eficacia aumenta, pero también los efectos secundarios: xerosis ocular y bucal, cefalea, nauseas, estreñimiento, retención urinaria, etc. Hay que destacar que el mayor inconveniente puede ser (más que los efectos secundarios) la sensación de medicalización por la toma de un fármaco dos o tres veces al día, hecho que puede mejorar usando el fármaco de manera intermitente en determinadas épocas de año(4). Otras técnicas que pueden ser de utilidad, pero que no comentaremos son: termólisis con microondas, terapia láser, terapia con ultrasonidos o técnicas quirúrgicas como la simpatectomía.
Dishidrosis
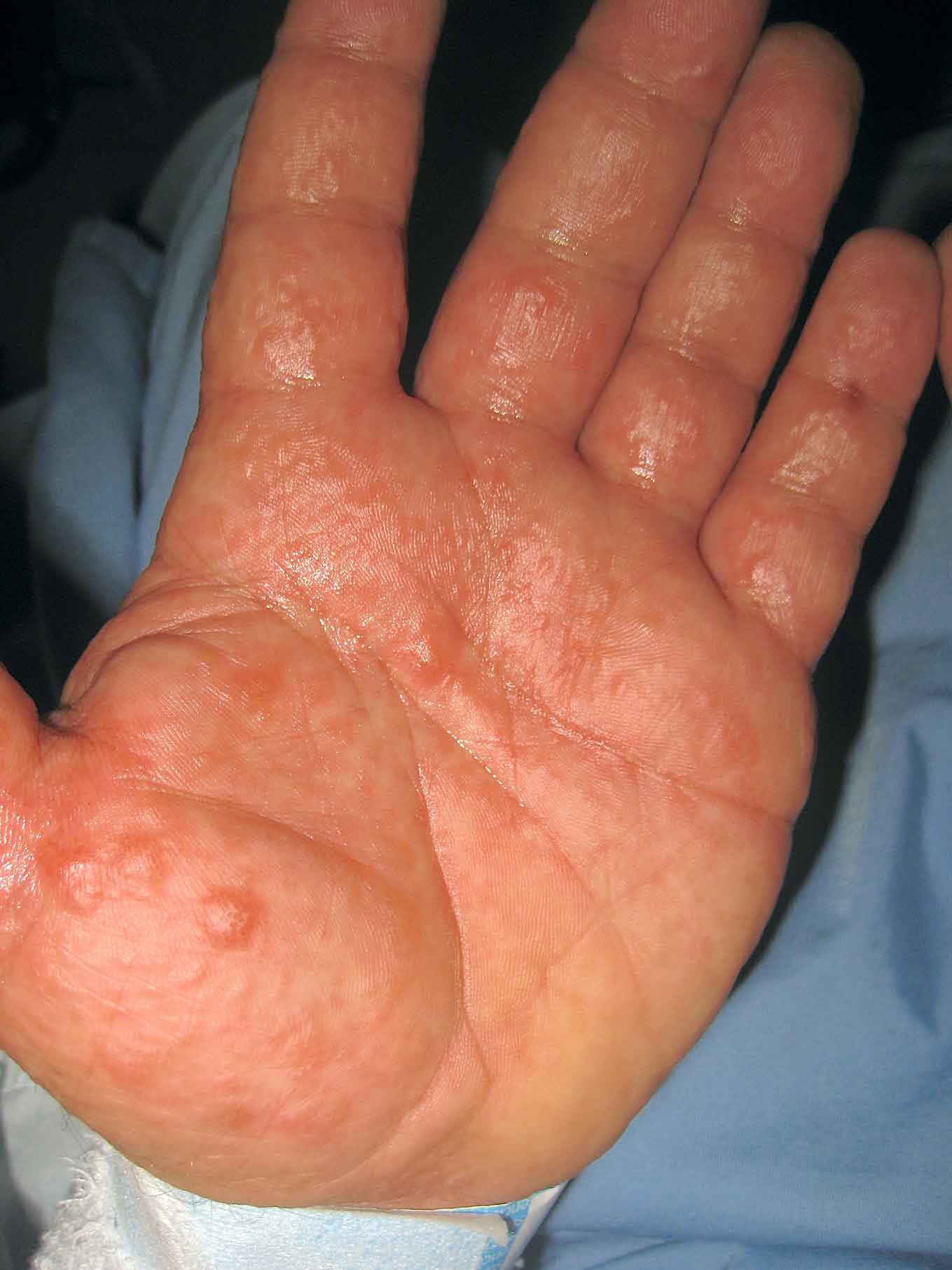
La dishidrosis es una enfermedad que cursa en brotes de vesículas intensamente pruriginosas, firmes, en caras laterales y mediales de dedos de manos y en menor medida en los pies
Algunos sinónimos de esta enfermedad son: eczema dishidrótico, dermatitis vesicular de manos y pies aguda y recidivante o pónfolix (variante de ampollas más grandes). Se trata de una enfermedad que cursa en brotes de vesículas intensamente pruriginosas, firmes, en caras laterales y mediales de dedos de manos (Fig. 2) y en menor medida en los pies, de distribución generalmente simétrica(5). El término “dishidrosis” se utilizó por primera vez en 1873 para describir las ampollas en las palmas de las manos y las plantas de los pies, que se creía que estaban relacionadas con las glándulas sudoríparas, sin embargo, el eczema dishidrótico no está relacionado con ninguna anomalía de las glándulas sudoríparas(6). La prevalencia exacta es desconocida, pero puede representar del 5 al 20% de las consultas por eczema de manos(7).
La etiología no está clara, aunque en muchos pacientes se puede considerar una expresión tardía de dermatitis atópica, siendo en este caso de curso más prolongado y con mayor tendencia a las recidivas, en otros pacientes pueden ser una manifestación de alergia de contacto (en particular la alergia a los metales como el níquel); cabe destacar también que un factor que puede desencadenar los brotes es el estrés emocional. Otros factores de riesgo pueden ser: tabaquismo, exposición a rayos ultravioleta o la hiperhidrosis.
Las vesículas pueden variar de tamaño, de milimétricas a varios centímetros (pónfolix), de contenido claro que pueden sobreinfectarse; en su fase resolutiva lo que se observa es descamación laminar, el diagnóstico es eminentemente clínico. Los principales diagnósticos diferenciales son las pustulosis palmo plantares y las tiñas inflamatorias de manos y pies(5,8).
Los corticoides tópicos y en algunos casos sistémicos son la base del tratamiento de la dishidrosis, en cursos crónicos o recidivantes pueden ser de interés los inhibidores de la calcineurina tópicos
Los corticoides tópicos y en algunos casos sistémicos son la base del tratamiento, en cursos crónicos o recidivantes pueden ser de interés los inhibidores de la calcineurina tópicos (tacrólimus y pimecrólimus). En la fase aguda inicial puede ser de interés el uso complementario de soluciones astringentes aplicadas en fomentos, como por ejemplo, el sulfato de zinc y/o cobre o el permanganato potásico.
La regulación de la sudoración palmo plantar también puede contribuir a un mejor control de la enfermedad en los casos de hiperhidrosis asociada. Debe considerarse la posible asociación con dermatitis irritativa o alérgica subyacente que empore los brotes o los desencadene.
Complicaciones dermatológicas de tatuajes, perforaciones, dilataciones o implantes (body art)
En los últimos años ha habido un incremento en la práctica del arte corporal, tanto en el número de personas que lo incorporan a su cuerpo como en variedad de técnicas: tatuajes, piercings, escarificaciones, dilataciones o implantes cutáneos o subcutáneos. Todas estas prácticas tienen asociadas diversas complicaciones que se han de tener en cuenta (infecciones, desgarros, deformidades, alergias, transmisión de enfermedades…) y deben por tanto planificarse(9). En este sentido es recomendable la búsqueda de buenos profesionales que cumplan las medidas higiénico sanitarias y ofrezcan a los pacientes un correcto asesoramiento previo y seguimiento de las posibles complicaciones.
Tatuajes
Las alergias a los tatuajes y las reacciones locales pueden causar cuadros muy pruriginosos y persistentes con patrones muy variados
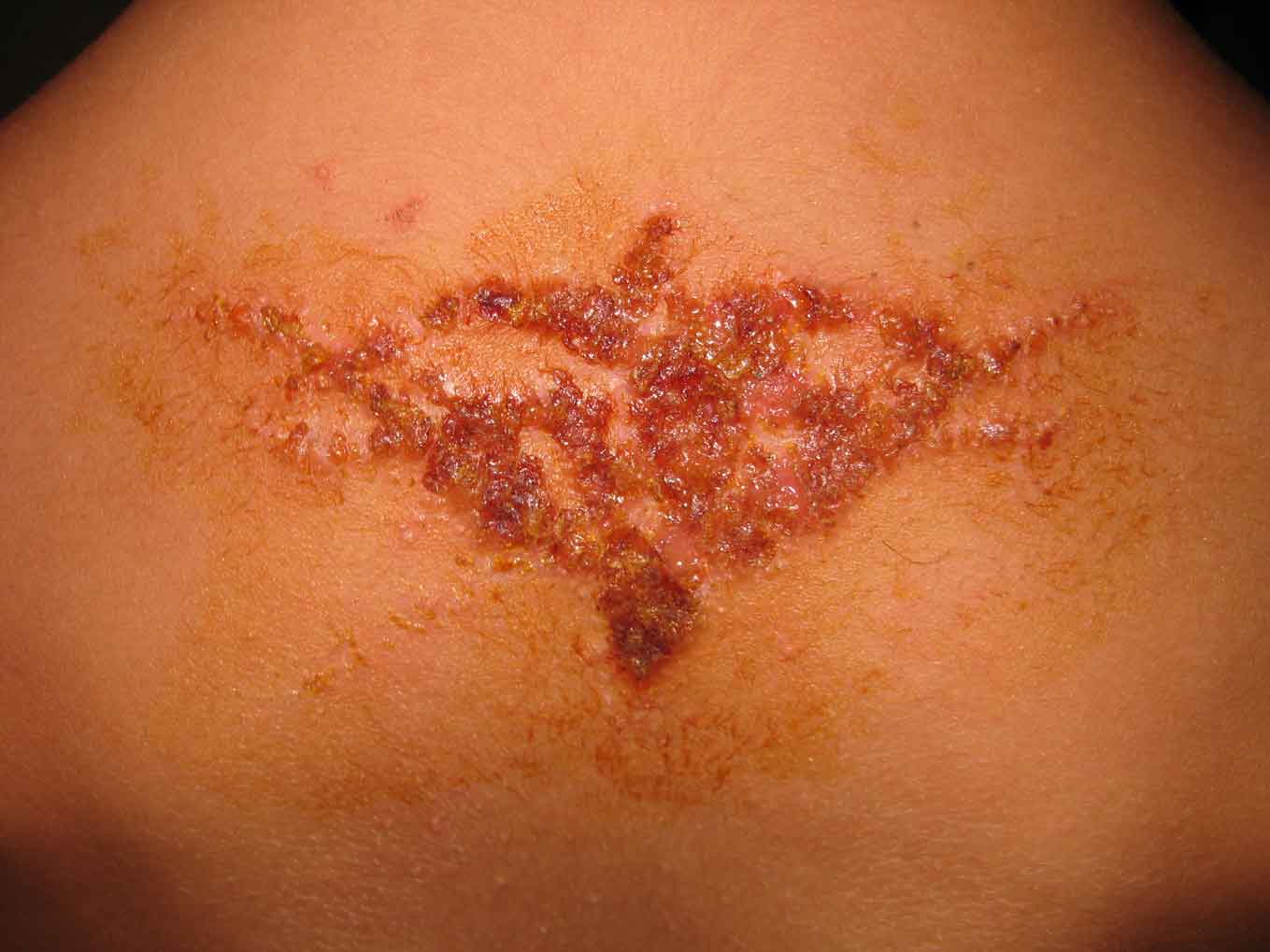
Existen tatuajes permanentes o temporales (como los de henna), las complicaciones asociadas a las tintas, procedimientos e instrumental son muy variadas y frecuentes. La sensibilidad al sol es una de las complicaciones leves más consultadas, mientras que las alergias a las tintas son una de las reacciones adversas más conocidas, en especial al pigmento rojo, que con mucho, es el más frecuente en producirlo; también es habitual en azules o verdes. Las alergias a los tatuajes y las reacciones locales pueden causar cuadros muy pruriginosos y persistentes con patrones muy variados: papulo-nodular, tipo placa, hiperqueratósico, ulceronecrótico, linforeactivo, neurosensorial y cicatricial. El patrón papulo-nodular es muy común y se observa especialmente en tatuajes y revestimientos negros (no es una reacción alérgica) y puede resolverse espontáneamente en meses. Las complicaciones infecciosas (verrugas, moluscos contagiosos, hepatitis, HIV, herpes simple y papiloma virus, infecciones bacterianas, micobacterias y fúngicas) depende sobre todo de las condiciones higiénico-sanitarias, la técnica o la contaminación de las tintas(10). Los tatuajes temporales de henna, que son muy populares en la edad pediátrica, producen con mucha frecuencia reacciones de hipersensibilidad, principalmente por la parafenilendiamina (PPD), colorante sintético, que se mezcla con la henna para conseguir mayor duración del tatuaje temporal y un tono más oscuro (henna negra); la PPD es un potente y frecuente sensibilizante (Fig. 3). El tratamiento principal es la aplicación de corticoides tópicos y antibiótico tópico si hay sobreinfección.
Perforaciones (piercings)
La perforación más habitual es la de la oreja, en especial recorriendo todo el hélix en el tercio superior y medio, siendo aquí la complicación fundamental la pericondritis
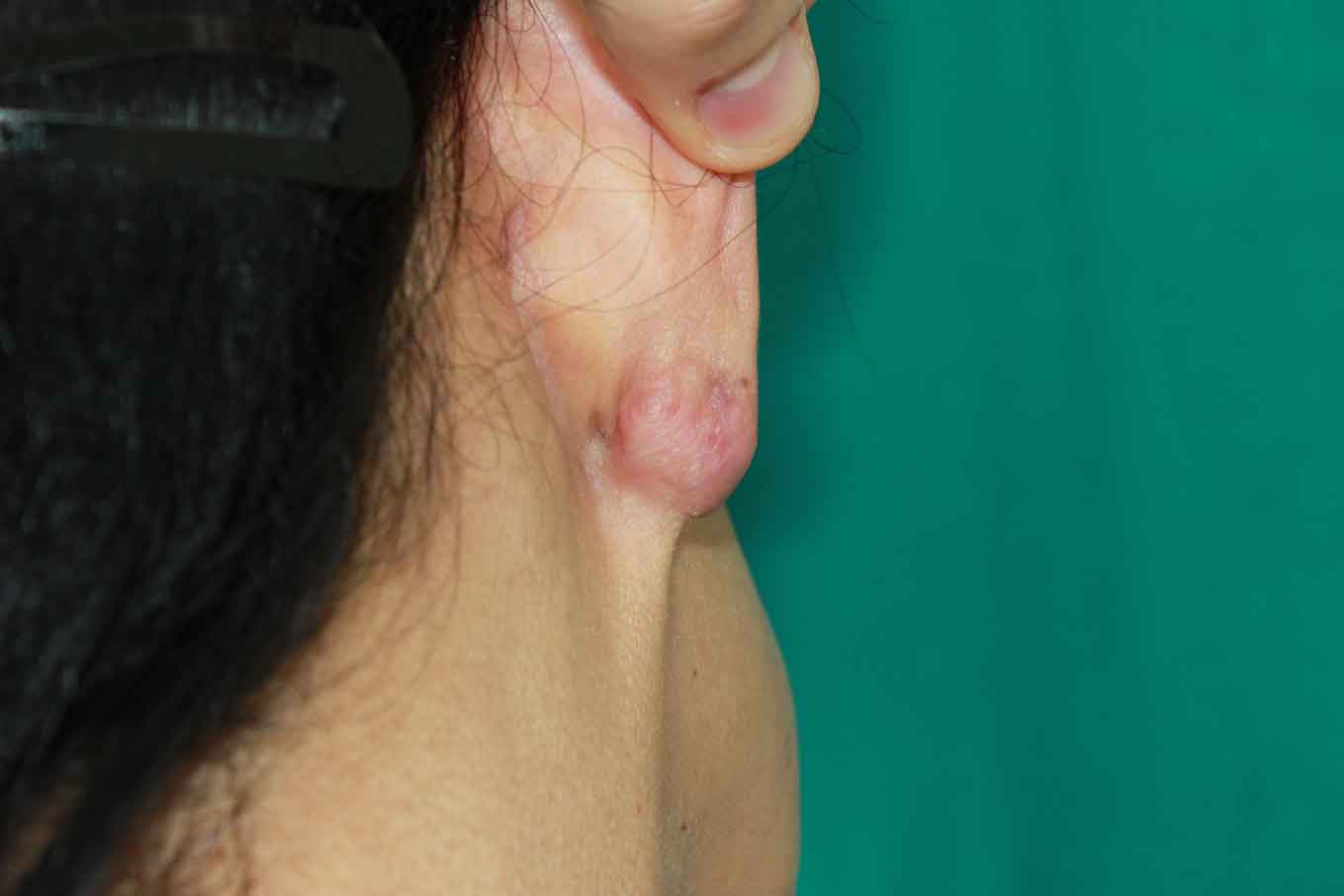
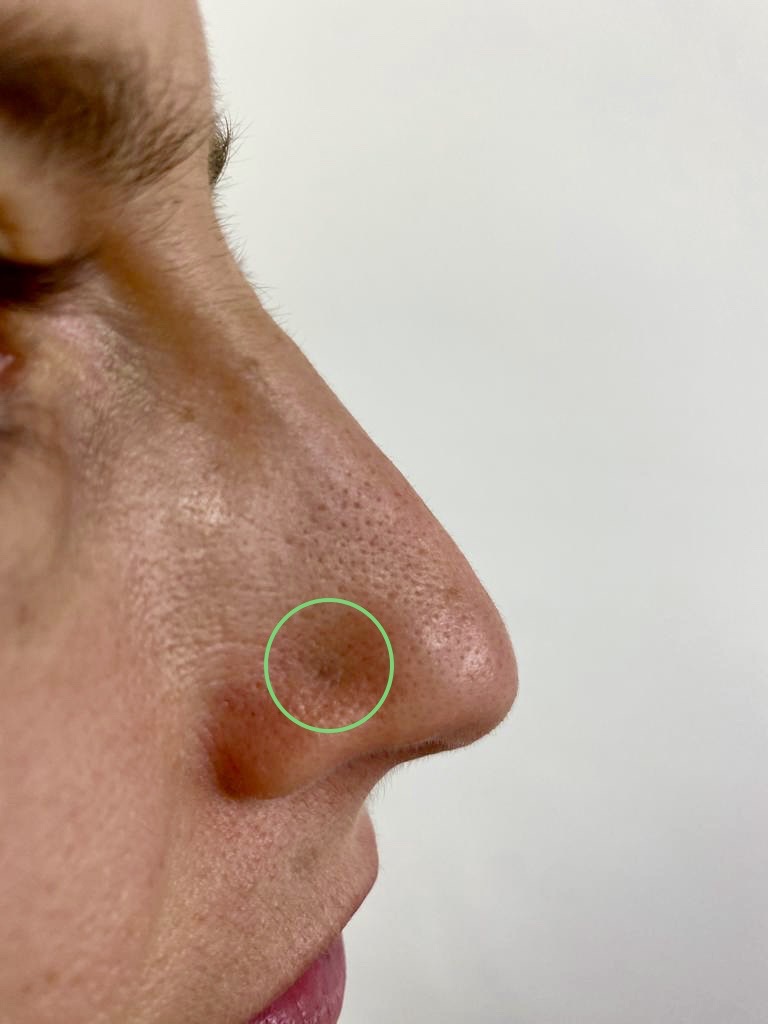
La perforación más habitual es la de la oreja, en especial recorriendo todo el hélix en el tercio superior y medio, siendo aquí la complicación fundamental la pericondritis por la perforación del cartílago auricular, que en casos graves pues llegar a provocar una “oreja en coliflor” y también se han reportado casos de “shock endotóxico”; son infecciones que progresan rápidamente, en la fase temprana de la infección, el tratamiento debe centrarse en la erradicación de Pseudomona aeruginosa y Estafilococo aureus(11), las fluorquinolonas tienen una excelente penetración en piel y cubren ambas bacterias, pero debe restringirse su uso en la etapa infantil. En la oreja también es habitual la formación de queloides (Fig. 4). Otra zona muy frecuente para la realización de piercings es el apéndice nasal, normalmente en aletas nasales o tabique nasal (generalmente en la parte carnosa por debajo del tabique), pudiéndose provocar hematomas, infecciones (en especial por estafilococo, muy útil la mupirocina tópica) y deformidades(12). Al retirar el piercing definitivamente de la aleta nasal, puede no cerrar el orificio espontáneamente o permanecer un punto de tatuaje azulado permanente (Fig. 5). Otras localizaciones frecuentes y sus complicaciones: ceja y labios (sangrado, desgarro y extrusión del piercing), lengua (peligro de atragantamiento, alteraciones dentales y dificultad en intubaciones de emergencia), ombligo (orificio permanente y sobreinfecciones), pezón (mastitis, dolor y problemas en la lactancia), genitales masculinos (ruptura uretral y parafimosis)(13). En la prevención es fundamental realizar las perforaciones con profesionales cualificados que realicen un procedimiento “quirúrgico” (medidas antisépticas y ambiente estéril). Clave de igual manera son los cuidados posteriores corporales y del piercing, ya que se trata de un objeto ajeno al cuerpo que debe desinfectarse y removerse periódicamente.
Dilataciones
En las dilataciones la principal consideración a reflexionar por el paciente es que la deformación será permanente y su corrección siempre será quirúrgica
En nuestro medio se realiza casi exclusivamente la dilatación de lóbulo auricular, que consiste en la introducción progresiva durante semanas o meses de un dilatador, que se va intercambiando sucesivamente en tamaño creciente para ir aumentando el diámetro de la dilatación hasta el tamaño deseado. En este caso, aunque puede haber complicaciones como dolor, desgarros o sangrado, la principal consideración a reflexionar por el paciente es que la deformación será permanente y su corrección siempre será quirúrgica, no pudiendo en ningún caso recuperar por completo la morfología del lóbulo original.
“Implantes”
La citamos como una moda extrema, incipiente y peligrosa para que se tenga en cuenta que consiste en implantar de manera subcutánea o parcialmente subcutánea prótesis ad hoc, para alterar la forma de la superficie cutánea o incluso prótesis con parte de exposición al exterior que funcionan como “apéndices” ornamentales. Las complicaciones pueden ser numerosas y graves dependiendo del material utilizado, la zona anatómica, el profesional y la medidas higiénico-sanitarias.
A pesar de las anteriores complicaciones citadas, si somos interpelados por un paciente pidiendo consejo en la realización de alguna de estas técnicas, debemos dar una información veraz y objetiva, aconsejando cuales consideramos criterios de calidad y buenas practicas e incentivar una correcta reflexión previa a la realización del acto, para facilitar la correcta elección de profesional y/o técnica por parte del paciente. Una posición para con nuestro paciente por el contrario, paternalista y eminentemente disuasoria, puede socavar la confianza del paciente y por tanto nuestro criterio puede verse comprometido (opinión del autor).
Autolesiones, trastorno obsesivo-compulsivo y sus manifestaciones cutáneas
Autolesiones
Las autolesiones “no suicidas”, se caracterizan por ser lesiones superficiales habitualmente por medio de cortes, laceraciones o quemaduras
Las autolesiones “no suicidas”, se caracterizan por ser lesiones superficiales habitualmente por medio de cortes, laceraciones o quemaduras. No hay intento suicida (aunque se debe explorar) y el objetivo habitualmente es reducir las emociones negativas o resolver una dificultad interpersonal, las lesiones pueden provocarse con objetos afilados (cuchillo, tijera, aguja…), cigarrillos (u otras fuentes de calor) y con objetos romos aplicados con fuerza en la piel. Las localizaciones más habituales donde se realizan estas autolesiones son la cara dorsal de los antebrazos (dorso de manos) y la parte anterior de los muslos. A menudo son las cicatrices el único signo visible de la conducta, en la mayoría de las ocasiones se trata de cicatrices hipopigmentadas de bordes artefactados en las localizaciones citadas. Este trastorno suele comenzar en la adolescencia, pudiendo continuar durante años. La mayoría de los pacientes no buscan ayuda médica, aunque si admitirán que se infringen las lesiones así mismos.
Se asocia de forma clásica a trastorno de personalidad límite; la depresión y la ansiedad son más frecuentes en los sujetos afectos. En la vertiente terapéutica la seguridad del paciente es lo primordial, para posteriormente determinar las necesidades psicológicas del paciente y desarrollar métodos alternativos para cubrir dichas necesidades(14).
Las compulsiones son conductas mentales repetitivas que el sujeto se siente obligado a realizar para reducir la ansiedad o el malestar
Varios trastornos, como el obsesivo compulsivo y relacionados, manifiestan en la piel algunas de las consecuencias de sus conductas que debemos conocer. Las obsesiones son pensamientos o pulsiones recurrentes, intrusivas y no deseadas. Las compulsiones son conductas mentales repetitivas que el sujeto se siente obligado a realizar para reducir la ansiedad o el malestar. Muchas de estas compulsiones se caracterizan por ser conductas repetitivas centradas en el cuerpo; a menudo su inicio se produce en la infancia o la adolescencia, algunas de ellas son:
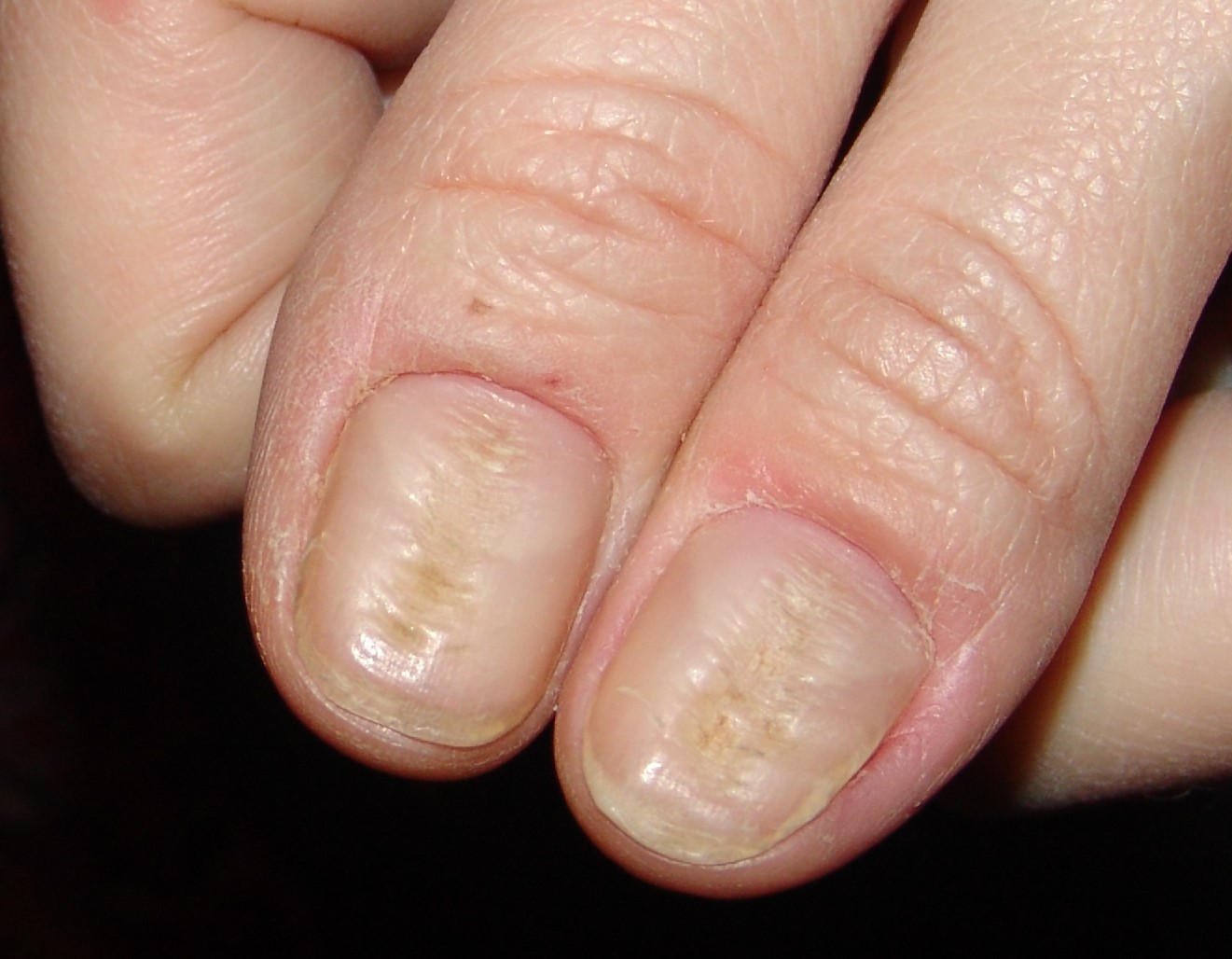
Onicofagia (morderse las uñas)
Uno de los trastornos más frecuentes y recurrentes con prevalencia de 20-30% en la población general(15), que acarrea importantes riesgos de sobreinfección en los pliegues ungueales (paroniquia), distrofia ungueal por afectación de la matriz, hemorragias subungueales o incluso en algunos casos graves osteomielitis. Una variante de la onicotilomanía (compulsión centrada en el aparato ungueal) que suele estar asociada a la onicofagia es la compulsión de tirar, pellizcar o morder las cutículas y pliegues ungueales, ampliando los riesgos y las consecuencias asociadas a la onicofagia. Aunque puede parecer un trastorno menor afecta a la calidad de vida y es un importante marcador de estrés(16).
Deformidad de la uña del pulgar por hábito-tic
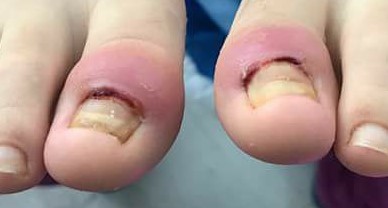
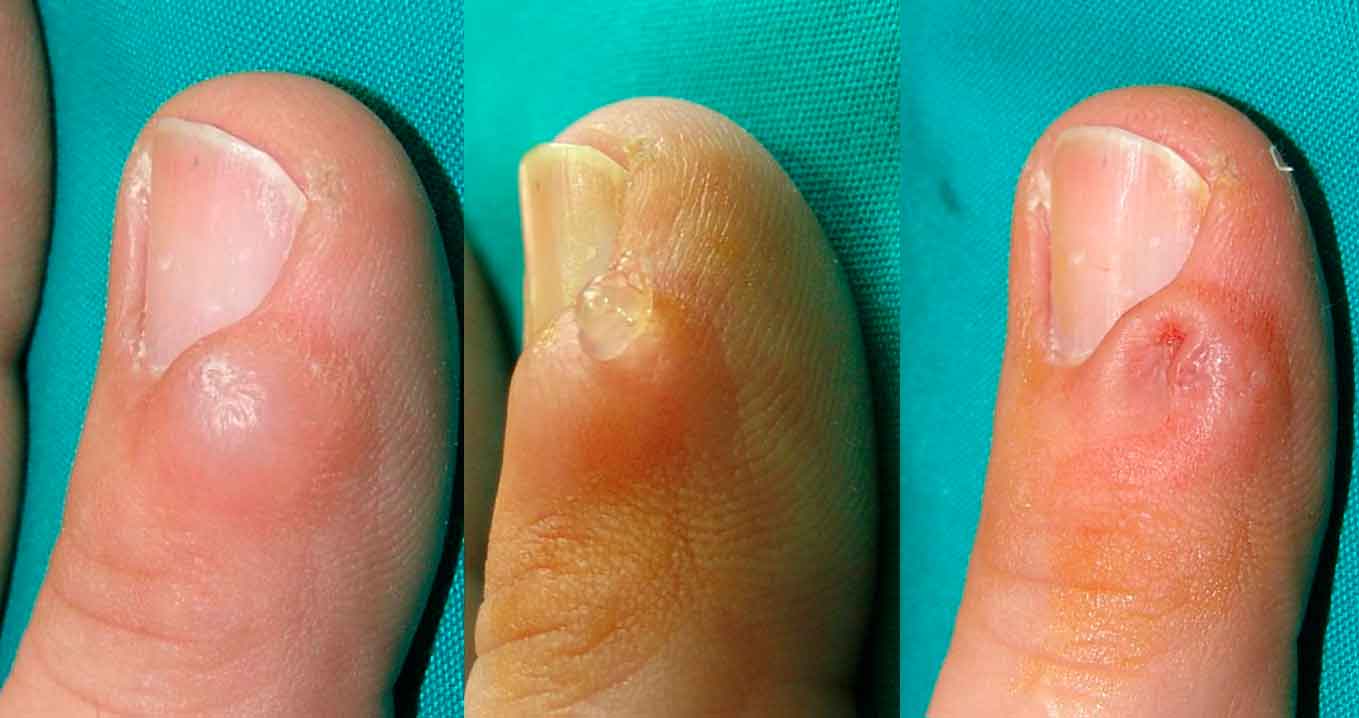
Se produce por raspado y/o golpeteo continuo del dedo índice sobre la matriz del pliegue proximal del pulgar de la misma mano, que con los meses o años puede terminar provocando una distrofia de la uña en forma de surco o hundimiento longitudinal en la lámina ungueal (onicorresis) o una distrofia canaliforme media(17) (Fig. 6).
Morderse los labios
El chupeteo o mordisqueo de los labios es otra compulsión frecuente en la que se suele observar denudación laminar de los labios, que suele conllevar heridas, sangrado, sobreinfección y virus del herpes simple recidivante. Se produce de manera más frecuente si el paciente previamente experimenta xerosis labial o queilitis atópica, ya que esa alteración previa del labio provoca una mayor centralización de la compulsión en la zona(14).
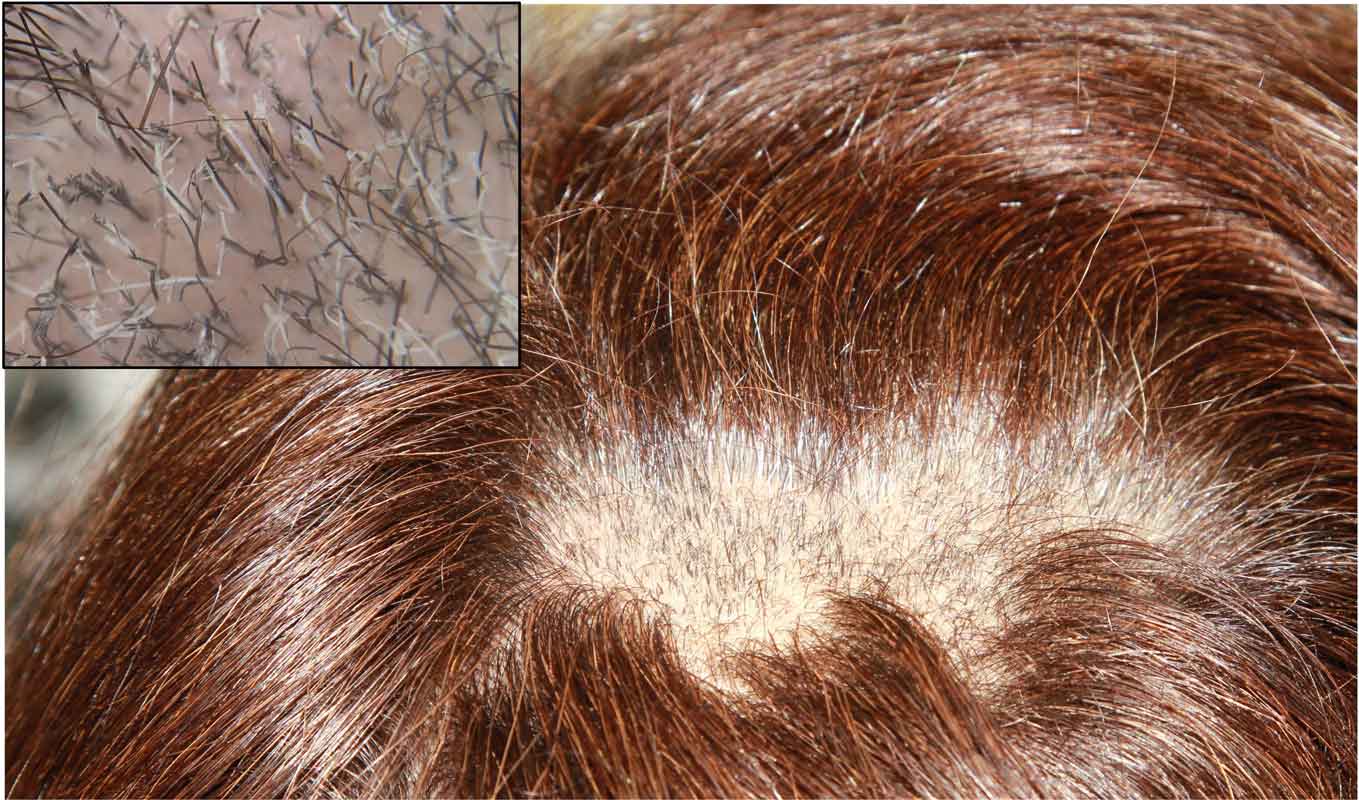
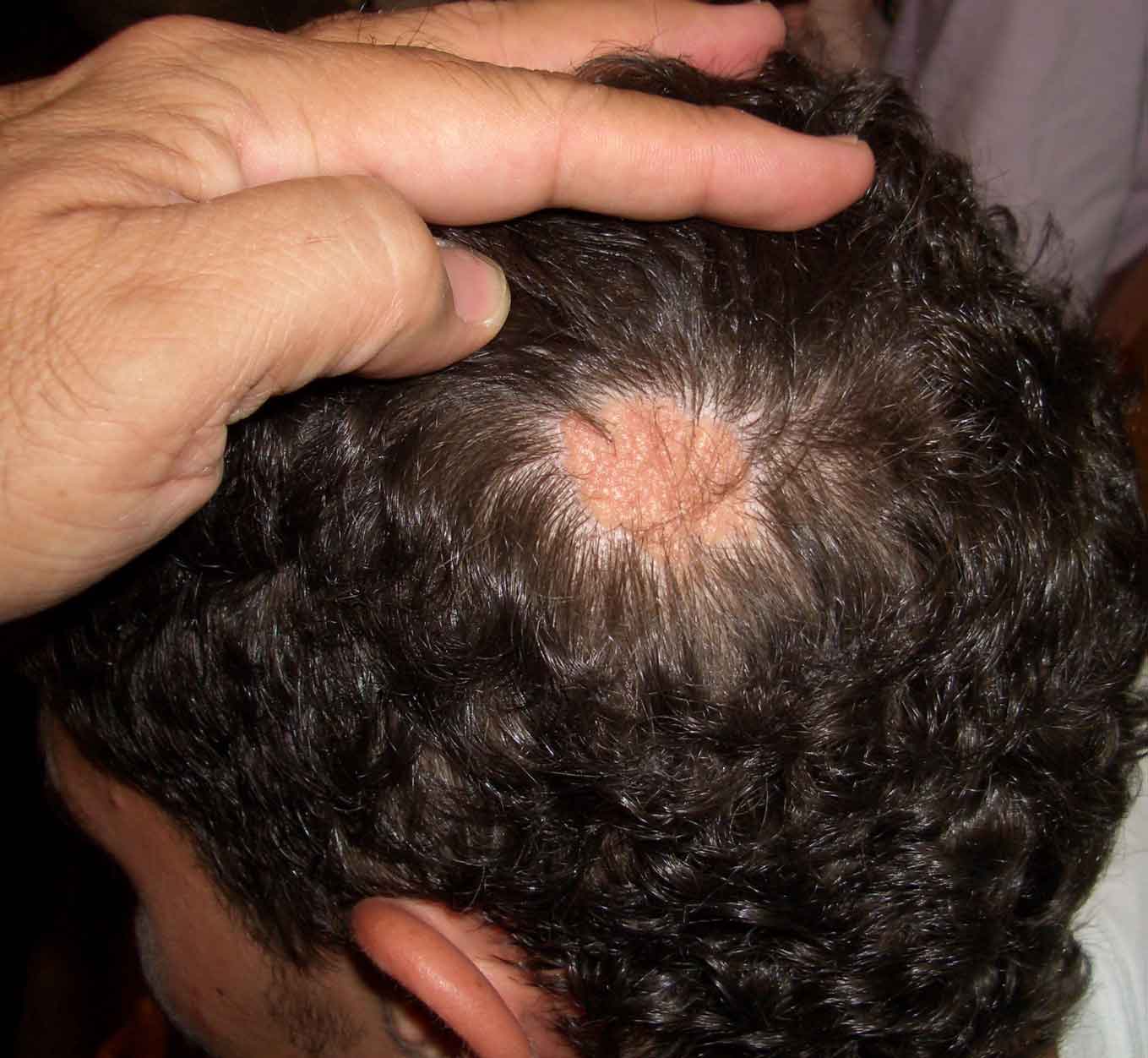
Tricotilomanía
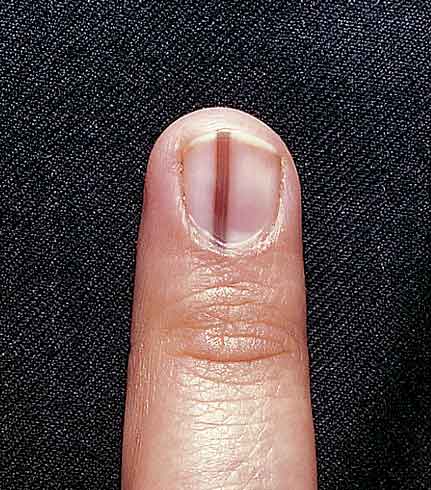
La tricotilomanía se trata de la tracción, rascado o manipulación repetitiva de folículos pilosos, generalmente cuero cabelludo, cejas o pestañas
Se trata de la tracción, rascado o manipulación repetitiva de folículos pilosos, generalmente cuero cabelludo, cejas o pestañas. El momento máximo de inicio es alrededor de la pubertad, entre los 9 y los 13 años con un fuerte predominio femenino(18). Puede ser un diagnóstico difícil, siendo el principal diagnóstico diferencial la alopecia areata o una tiña no inflamatoria de cuero cabelludo, la exploración minuciosa buscado pelos rotos a diferentes alturas o desflecados (Fig. 7), que intercalan zonas de alopecia con zonas normales; los bordes irregulares de la placa y la ausencia de descamación o eritema son algunos de los hallazgos. Las lesiones suelen ser únicas y se suelen situar en el vértex o zonas parietales. Una dificultad sobreañadida que puede aparecer para su diagnóstico es la falta de reconocimiento del acto por parte del paciente, que en algunos pacientes puede ser un acto automático y poco consciente; el acto puede verse precedido de ansiedad o de aburrimiento y en algunos pacientes el tirar del pelo da lugar a gratificación o placer. La tricotilomanía se clasifica en trastornos obsesivo-compulsivos, pero el significado puede ser muy diferente según la edad de presentación: en la edad preescolar suele ser un hábito transitorio (similar a chuparse el dedo) y basta con hacer conscientes a los padres para que sea superado, sin embargo, en preadolescencia y adolescencia puede anunciar un curso crónico recidivante que requiere mayor intervención. La terapia conductual (refuerzo positivo, entrenamiento para revertir hábitos y autocontrol) es eficaz cuando se trabaja de manera adecuada(19). Algunos de los fármacos que pueden ser de utilidad en algunos casos son los antidepresivos, la olanzapina o la N-acetilcisteina*(20).
Otras
Morderse las mejillas (provocando fibromas en mucosa yugal), chuparse el pulgar u otros dedos, pellizcarse la nariz (rinotilexomanía), trastornos por excoriaciones (acné escoriado, dermatitis artefacta…). Gran parte de todos estos pacientes presentan más de una de estas conductas repetitivas centradas en el cuerpo. El espectro psicológico es muy amplio, pudiendo formar parte de trastornos psiquiátricos complejos, pero también en muchos pacientes la función psicológica está relativamente intacta(14).
* N-acetilcisteina (NAC): queremos destacar la posible utilidad de este fármaco por su seguridad, sencillo manejo y uso habitual en la edad pediátrica. Es reconocido por su papel en la sobredosis de paracetamol y como mucolítico. Durante la última década, ha habido una creciente evidencia del uso de NAC en el tratamiento de trastornos psiquiátricos y neurológicos. Existen revisiones sistemáticas en las que encontramos evidencia favorable para el uso de NAC en varios trastornos psiquiátricos y neurológicos, particularmente autismo, enfermedad de Alzheimer, adicción a la cocaína y al cannabis, trastorno bipolar, depresión, tricotilomanía, onicofagia, excoriaciones, trastorno obsesivo-compulsivo o esquizofrenia, entre otros(21). En general, el tratamiento con NAC parece ser seguro y muy bien tolerado. Se necesitan ensayos controlados más amplios y bien diseñados porque a pesar de todo, por ahora la evidencia tiene un bajo poder estadístico y en algunos casos con resultados contradictorios(22).
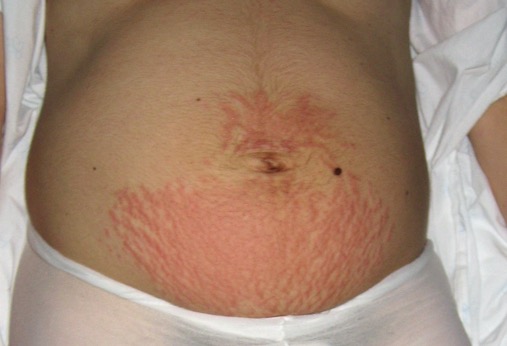
Estrías de distensión
Las estrías de distensión son lesiones atróficas lineales, resultado de la cicatrización dérmica y la atrofia epidérmica
Las estrías se asocian a diversos procesos fisiológicos como pubertad o embarazo (Fig. 8), la ganancia o pérdida de peso y los trastornos causantes de hipercortisolismo. Son una alteración frecuente, que ocurren en muchos grupos de edad, pero uno de los más consultados es la adolescencia. Son lesiones atróficas lineales, resultado de la cicatrización dérmica y la atrofia epidérmica(23). La epidermis es delgada con pérdida de papilas dérmicas y crestas intercelulares y la dermis muestra una disminución en los componentes de la matriz extracelular, colágeno, fibronectina, fibrilina y elastina causadas por un estiramiento mecánico excesivo de la piel hasta el punto de romper las fibras elásticas dérmicas, con fibroblastos locales incapaces de reparar o reemplazar adecuadamente los componentes(24). La pubertad es uno de los periodos clave en la formación de estas estrías por el rápido crecimiento y/o incremento de volumen del paciente en este periodo. Son más frecuentes en raza caucásica y dos veces más frecuentes en mujeres que en hombres, pueden aparecer en la pubertad con una incidencia de 25-35%(23).
Clínicamente se manifiestan como lesiones atróficas, lineales, múltiples, simétricas y bien delimitadas, que siguen las líneas de tensión. Son principalmente un problema cosmético, aunque en algunos casos raros pueden llegar a ulcerarse. Durante la pubertad aparecen en áreas en las que se experimenta un rápido incremento de tamaño, siendo en las niñas las localizaciones más comunes los muslos, caderas, nalgas y mamas, mientras que en los niños suelen aparecen en hombros, muslos, nalgas y región lumbosacra. También pueden aparecer con menos frecuencia en abdomen, brazos, cuello y axilas.
Los hallazgos histológicos son similares a las cicatrices, la epidermis está atrófica en estadios avanzados, hay disminución del grosor dérmico con alteración en la disposición de los haces de colágeno y existe una reducción de las fibras elásticas. El diagnóstico es habitualmente sencillo dadas las localizaciones características, la disposición paralela y la simétrica en el cuerpo. En el caso de que la edad, la evolución del paciente o un excesivo número de lesiones no encajen con el patrón habitual de desarrollo de dicha dolencia, deberemos buscar causa de hipercortisolismo, como por ejemplo, la ingesta o aplicación de corticoesteroides de manera prolongada.
Aunque no tiene consecuencias médicas, suponen un factor generador de estrés. En primer lugar, hemos de tranquilizar al paciente y advertirle que de manera espontánea la mayoría de ellas mejoran con el tiempo. El tratamiento médico tópico con tretinoina (ácido retinoico) se cree que aumenta los niveles de colágeno tisular a través de la estimulación de los fibroblastos y puede inhibir la activación de las enzimas que degradan la matriz después del daño cutáneo inducido por los rayos ultravioleta, lo que implica que también puede proteger la piel(25). Su uso en crema 0,1% puede mejorar el aspecto de las estrías y ha demostrado que disminuye la longitud y anchura; su uso puede provocar eritema, descamación y prurito, pero mejora tras un periodo de tolerancia de la piel, en el que se puede espaciar su aplicación. Otros tratamientos tópicos que han demostrado utilidad son las combinaciones de tretinoina 0,05%/ácido glicólico 20% y ácido ascórbico al 10%/ácido glicólico al 20%. Hay otras muchas modalidades terapéuticas disponibles, pero ninguna puede erradicar por completo las estrías: láser, fototerapia, tratamientos de peeling con ácidos, inyección de colágeno, lipólisis láser, técnicas de radiofrecuencia y microdermoabrasión. La mayoría de los tratamientos tienen como objetivo aumentar la producción de colágeno, reducir el eritema o aumentar la pigmentación(24).
Aunque las estrías no tienen consecuencias médicas, suponen un factor generador de estrés
Tablas y figuras
Figura 1. El test del yodo-almidón
Consiste en aplicar una solución de yodo en alcohol para después espolvorear almidón, permite delimitar las zonas de sudoración con más precisión en las axilas, apareciendo una coloración violácea en presencia de sudor.
Figura 2. Eczema dishidrótico, en fase aguda, de toda la palma de mano y dedos
Figura 3. Eczema agudo con sobreinfección de costras melicéricas, provocado por un tatuaje temporal de henna
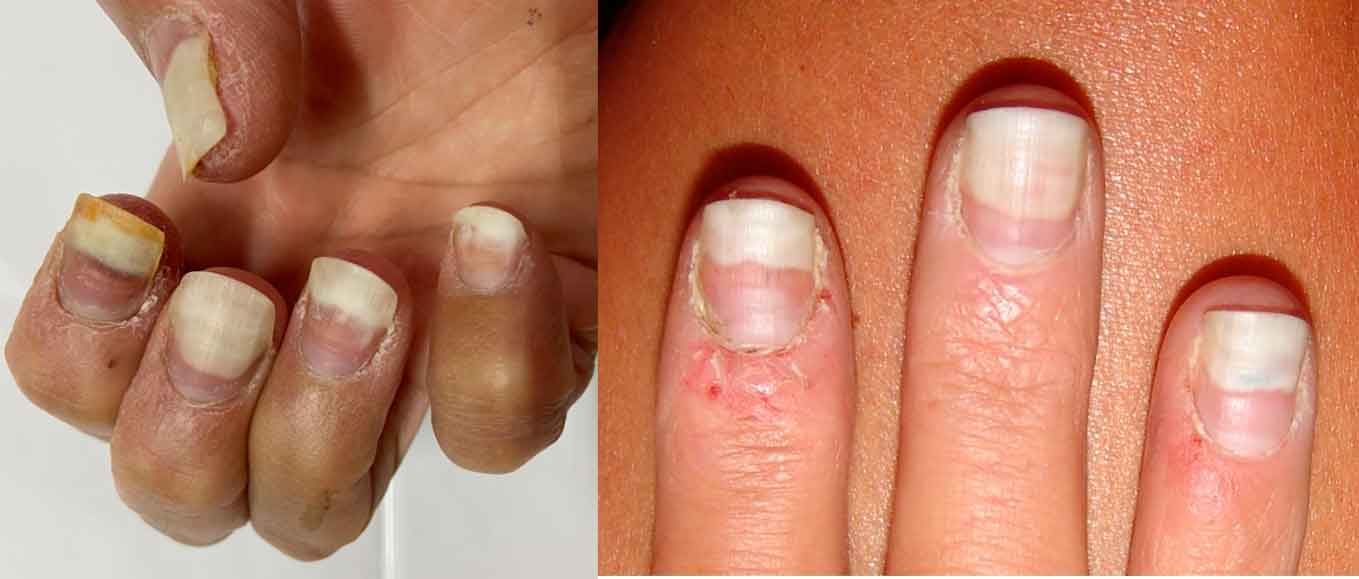
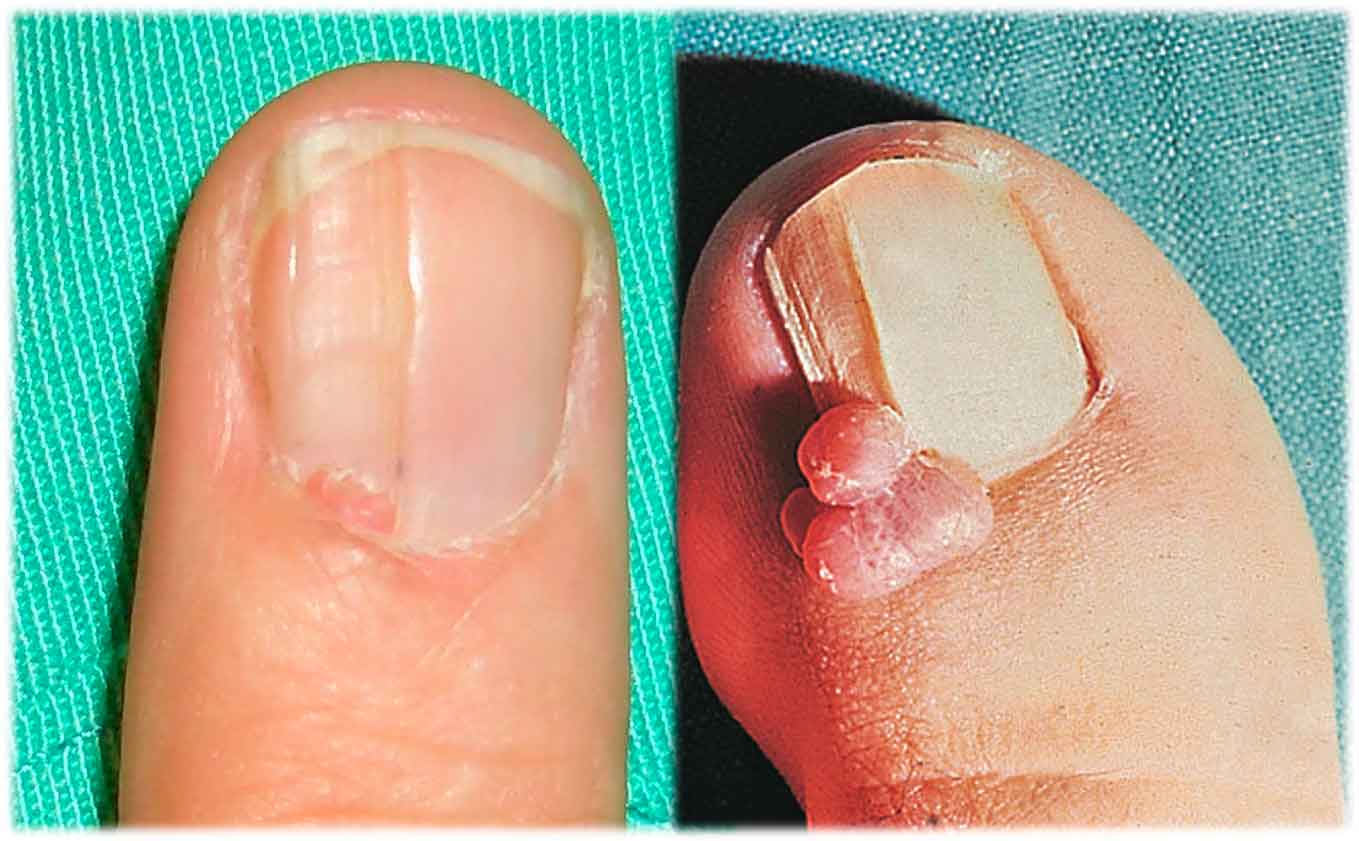
Figura 4. Formación de un queloide en el lóbulo auricular por piercing
Figura 5. Tatuaje y cicatriz azulada permanente tras retirada de piercing años atrás en aleta nasal derecha
Figura 6. Distrofia canaliforme media en la lámina de ambos pulgares
Provocada por el golpeteo continuo de la matriz ungueal en el pliegue próxima de ambos dedos como un hábito-tic.
Figura 7. Placa alopécica de tricotilomanía
Podemos apreciar la presencia de folículos a diferentes alturas, rotos, desflecados con evidentes signos de fricción y traumas de repetición.
Figura 8. Estrías de distensión abdominales en fase inflamatoria provocadas por el embarazo
Imagen tomada en el puerperio inmediato.
Bibliografía
- Nawrocki S, Cha J. The etiology, diagnosis, and management of hyperhidrosis: A comprehensive review: Therapeutic options. J Am Acad Dermatol. 2019 Sep;81(3):669-680. doi: 10.1016/j.jaad.2018.11.066. Epub 2019 Jan 31. PMID: 30710603.
- Jami L. Miler. Enfermedades de las glándulas sudoríparas ecrinas y apocrinas. En: Bolognia JL, Schaffer JV, Cerroni L. Dermatología. Barcelona: Elsevier; 2018. p. 633-640. ISBN: 978-0-7020-6275-9.
- Wechter T, Feldman SR, Taylor SL. The Treatment of Primary Focal Hyperhidrosis. Skin Therapy Lett. 2019 Jan;24(1):1-7. PMID: 30817880.
- Toledo-Pastrana T, Márquez-Enríquez J, Millán-Cayetano JF. Estudio multicéntrico sobre el uso de oxibutinina oral en hiperhidrosis local y multifocal. Actas Dermo-Sifiliográficas. Volume 108, Issue 6, 2017, Pages 597-599, ISSN 0001-7310.
- Rieder N, Fritsch PO. Otras erupciones eccematosas. En: Bolognia JL, Schaffer JV, Cerroni L. Dermatología. Barcelona: Elsevier; 2018. p. 237-238. ISBN: 978-0-7020-6275-9.
- Lofgren SM, Warshaw EM: Dyshidrosis: epidemiology, clinical characteristics, and therapy. Dermatitis. 2006, 17:165-181. doi: 10.2310/6620.2006.05021.
- Agner T, Aalto-Korte K, Andersen KE, Foti C, Gimenéz-Arnau A, Goncalo M, et al. Classification of hand eczema. J Eur Acad Dermatology Venereol. 2015, 29:2417-2422. doi: 10.1111/jdv.13308.
- Calle Sarmiento PM, Chango Azanza JJ. Dyshidrotic Eczema: A Common Cause of Palmar Dermatitis. Cureus. 2020 Oct 7;12(10):e10839. doi: 10.7759/cureus.10839. PMID: 33173645; PMCID: PMC7647841.
- Pérez-Cotapos ML. Dermatosis del adolescente. Rev. Med. Clin. Condes – 2011; 22(6) 785-792.
- Serup J, Carlsen KH, Sepehri M. Tattoo complaints and complications: diagnosis and clinical spectrum. Curr Probl Dermatol. 2015;48:48-60. doi: 10.1159/000369645. Epub 2015 Mar 26. PMID: 25833625.
- Hanif J, Frosh A, Marnane C, Ghufoor K, Rivron R, Sandhu G. Lesson of the week: “High” ear piercing and the rising incidence of perichondritis of the pinna. BMJ. 2001 Apr 14;322(7291):906-7. doi: 10.1136/bmj.322.7291.906. PMID: 11302908; PMCID: PMC1120071.
- Meltzer DI. Complications of body piercing. Am Fam Physician. 2005 Nov 15;72(10):2029-34. PMID: 16342832.
- Lee B, Vangipuram R, Petersen E, Tyring SK. Complications associated with intimate body piercings. Dermatol Online J. 2018 Jul 15;24(7). doi: 13030/qt5gp333zr. Erratum in: Dermatol Online J. 2018 Aug 15;24(8): PMID: 30261561.
- Duncan KO, Koo JYM. Enfermedades psicocutáneas. En: Bolognia JL, Schaffer JV, Cerroni L. Dermatología. Barcelona: Elsevier; 2018. p. 128-136. ISBN: 978-0-7020-6275-9.
- Leung, A. K., & Robson, L. M. (1990). Nailbiting. Clinical Pediatrics, 29(12), 690-692.
- Pacan P, Reich A, Grzesiak M, Szepietowski JC. Onychophagia is associated with impairment of quality of life. Acta Derm Venereol. 2014 Nov;94(6):703-6. doi: 10.2340/00015555-1817. PMID: 24535041.
- Madke B, Gadkari R, Nayak C. Median canaliform dystrophy of Heller. Indian Dermatol Online J. 2012 Sep;3(3):224-5. doi: 10.4103/2229-5178.101832. PMID: 23189265; PMCID: PMC3505440.
- Sah DE, Koo J, Price VH. Trichotillomania. Dermatol Ther. 2008 Jan-Feb;21(1):13-21. doi: 10.1111/j.1529-8019.2008.00165.x. PMID: 18318881.
- Xu L, Liu KX, Senna MM. A Practical Approach to the Diagnosis and Management of Hair Loss in Children and Adolescents. Front Med (Lausanne). 2017 Jul 24;4:112. doi: 10.3389/fmed.2017.00112. PMID: 28791288; PMCID: PMC5522886.
- Harrison JP, Franklin ME. Pediatric trichotillomania. Curr Psychiatry Rep. 2012 Jun;14(3):188-96. doi: 10.1007/s11920-012-0269-8. PMID: 22437627; PMCID: PMC3366724.
- Deepmala, Slattery J, Kumar N, Delhey L, Berk M, Dean O, et alt. Clinical trials of N-acetylcysteine in psychiatry and neurology: A systematic review. Neurosci Biobehav Rev. 2015 Aug;55:294-321. doi: 10.1016/j.neubiorev.2015.04.015. Epub 2015 May 6. PMID: 25957927.
- Naveed S, Amray A, Waqas A, Chaudhary AM, Azeem MW. Use of N-Acetylcysteine in Psychiatric Conditions among Children and Adolescents: A Scoping Review. Cureus. 2017 Nov 29;9(11):e1888. https://doi.org/10.7759/cureus.1888. PMID: 29392100; PMCID: PMC5788395.
- Maari C. Powell J. Atrofias del tejido conjuntivo. En: Bolognia JL, Schaffer JV, Cerroni L. Dermatología. Barcelona: Elsevier; 2018. p. 1727-1728. ISBN: 978-0-7020-6275-9.
- Elsedfy H. Striae distensae in adolescents: A mini review. Acta Biomed. 2020 Mar 19;91(1):176-181. doi: 10.23750/abm.v91i1.9248. PMID: 32191678; PMCID: PMC7569590.
- Hague A, Bayat A. Therapeutic targets in the management of striae distensae: A systematic review. J Am Acad Dermatol. 2017 Sep;77(3):559-568.e18. doi: 10.1016/j.jaad.2017.02.048. Epub 2017 May 24. PMID: 28551068.