Otros trastornos del sueño en la adolescencia: hipersomnias, parasomnias, trastornos del movimiento y del ritmo circadiano
Otros trastornos del sueño en la adolescencia: hipersomnias, parasomnias, trastornos del movimiento y del ritmo circadiano
M. Merino Andreu
Neurofisióloga. Unidad Pediátrica de Trastornos de Sueño. Hospital Universitario La Paz. Madrid. Unidad de Sueño. Hospital Ruber Internacional. Madrid
Fecha de recepción: 1 de Septiembre 2013
Fecha de publicación: 30 de octubre 2013
Adolescere 2013; I (3): 29-66
Resumen
|
Durante el sueño ocurren cambios importantes en la actividad cerebral y otras funciones cerebrales. En la adolescencia estos cambios son mucho más rápidos y más frecuentes que en otras edades por lo que el sueño es fundamental en esta etapa del desarrollo. Afecta y es afectado por cualquier alteración que ocurra a nivel físico, emocional o conductual. Según la clasificación internacional vigente para los trastornos de sueño, existen 88 entidades que están reunidas en 6 grandes grupos. La mayoría de ellas se manifiestan como una dificultad para conciliar el sueño y/o despertares frecuentes por lo que el insomnio no debe ser considerado como una única entidad sino como un síntoma con múltiples etiologías. Un correcto abordaje de estos problemas conseguirá mejorar el sueño nocturno y también la alerta y conducta del adolescente durante el día, evitando problemas académicos, de consumo de tóxicos e, incluso, accidentes. Palabras clave:insomnio, narcolepsia, somnolencia, inquietas, melatonina |
Abstract
|
During sleep, important changes occur in brain activity and other body functions. In adolescence these changes are faster and more frequent than another age so sleep is crucial at this developmental stage. It affects and is affected by any change that occur on physical, emotional or behavioral field. According to current international classification of sleep disorders, there are 88 entities that are assembled into 6 major groups. Most of them manifest as difficulty falling asleep and / or frequent awakenings so that insomnia should not be considered as a single entity but as a symptom with multiple etiologies. A correct approach to these problems get better night sleep and daytime alertness and behavior, preventing academic problems, drug use and even road accidents. Key words: insomnia, narcolepsy, somnolence, restless, melatonin |
Hipersomnias
La hipersomnia es un síntoma frecuente, que afecta a más del 50% de los adolescentes.
Hipersomnia o somnolencia diurna excesiva (SDE) es la incapacidad de permanecer despierto y alerta durante el periodo de vigilia, con episodios no intencionados de sueño en circunstancias inapropiadas1 . Esta SDE interfiere negativamente en las actividades sociales y escolares y en la calidad de vida del adolescente. Es un síntoma frecuente, que afecta a más del 50% de los adolescentes. En nuestro país, el 52,8% de los adolescentes de 13-14 años acudía a clase con somnolencia por dormir menos de 8 horas2 .
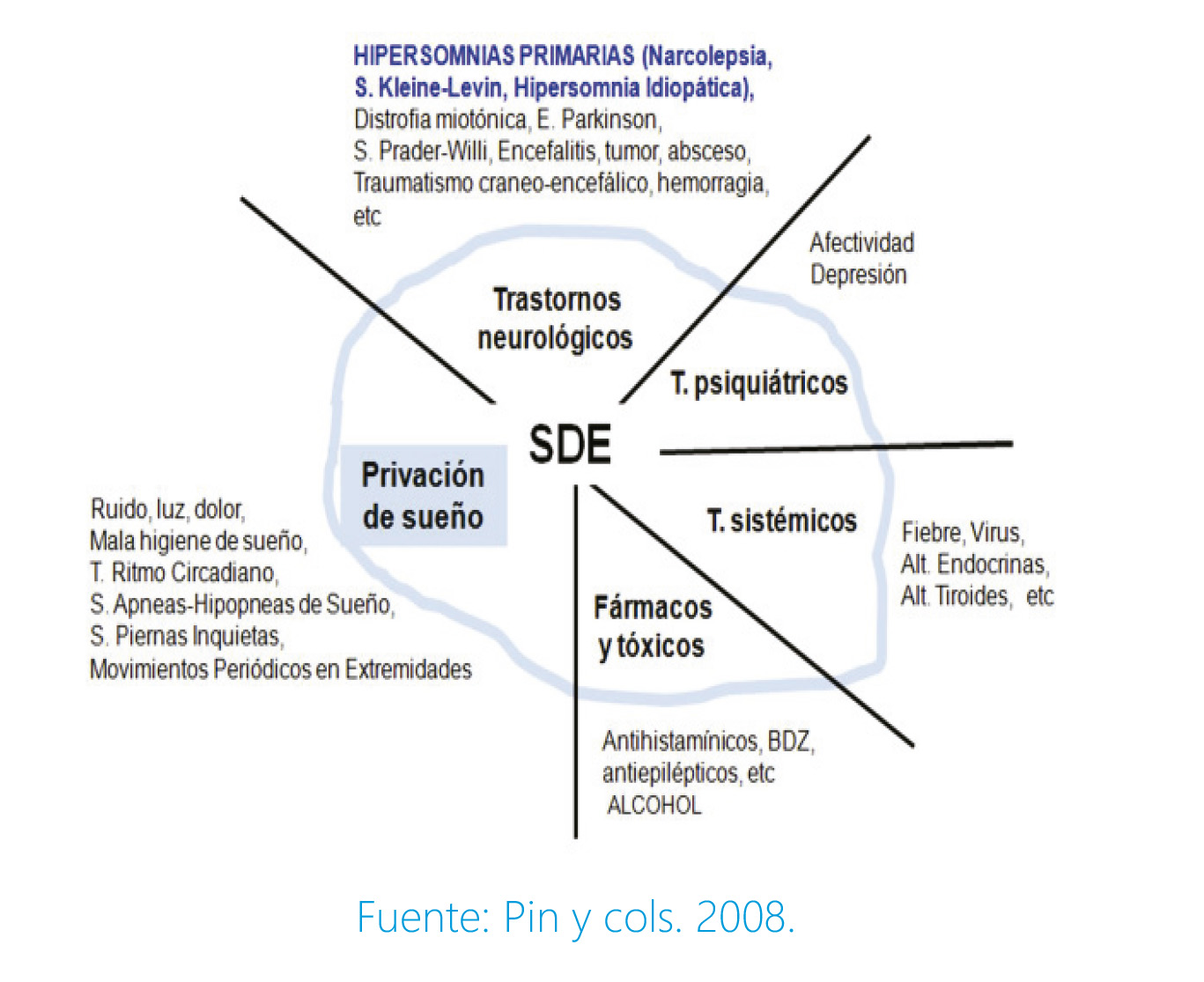
En la SDE influyen muchos factores que pueden verse en la figura 1, hipersomnias primarias (narcolepsia, s. Kleine-Levin, hipersomnia idiopática) o hipersomnias secundarias, como la privación crónica de sueño (causa más frecuente de SDE y habitualmente relacionada con el uso de nuevas tecnologías y otras causas de insomnio), patologías subyacentes, tratamientos farmacológicos o tóxicos ó un trastorno con origen en el SNC.
Es muy importante que el pediatra de AP conozca estos trastornos porque la somnolencia diurna suele pasar desapercibida, considerando que los problemas de sueño únicamente son aquellos que cursan con insomnio. Para su evaluación debe realizar una completa historia clínica (evaluando la cantidad de sueño, patrón de sueño de los días escolares y fines de semana, ronquido, movimientos de los miembros, despertares, siestas, medicaciones, drogas…), exploración física, pudiendo recurrir a determinadas herramientas como agendas /diarios de sueño durante al menos 2 semanas consecutivas, cuestionarios e incluso videos. Se debe derivar a una Unidad del sueño si no se encuentra una causa para la hipersomnia, para realizar una Polisomnografía (PSG) seguida de un Test de latencias Múltiples de Sueño (TLMS).
NARCOLEPSIA: La narcolepsia es un trastorno crónico con importantes consecuencias en la calidad de vida y que debuta típicamente en la adolescencia aunque un tercio de pacientes describen el inicio de los síntomas en la infancia. Es una enfermedad poco frecuente, que afecta a un 0.25-0.56% de la población, sin predominio de ningún sexo y con dos picos de incidencia (a los 15 años y a los 30-35 años).
La mayoría de los casos son esporádicos pero existe más riesgo de desarrollar una narcolepsia en familiares de primer grado de pacientes narcolépticos. Se ha relacionado la narcolepsia con un déficit de hipocretina-1 y con una destrucción de neuronas hipotalámicas que secretan este neurotransmisor. La mayoría de los pacientes con narcolepsia y cataplejia tienen un déficit de hipocretina-1 en LCR3 y el antígeno de histocompatibilidad HLA DQA1* 0102 y DQB1* 0602 (90% de adultos narcolépticos y 12-38% de los sujetos sanos). Para que exista la enfermedad es necesaria la existencia de fenómenos autoinmunes y factores externos como infecciones, traumatismos o vacunas4 . En la mayoría de los casos, la narcolepsia es idiopática pero algunos trastornos médicos y neurológicos pueden provocar esta enfermedad: S. Prader-Willi, Distrofia Miotónica, S. Down, traumatismos, tumores intracraneales, trastornos de origen vascular o infecciones.
CLÍNICA: Los síntomas característicos de la narcolepsia son los siguientes:
• Somnolencia Diurna Excesiva (SDE): Es el síntoma universal, interfiere significativamente la calidad de vida y, a menudo, es la manifestación inicial. Aparece, usualmente, en forma de siestas breves de aparición brusca e irreprimibles que mejoran temporalmente la SDE.
La causa más frecuente de SDE es la privación crónica de sueño habitualmente relacionada con el uso de las nuevas tecnologías.
• Cataplejia: Es el segundo síntoma más importante en la narcolepsia y es patognomónico de esta enfermedad, aunque con unas características atípicas. Aparece en el 80% de los casos pediátricos y raramente es el síntoma inicial. Se caracteriza por una pérdida brusca y breve de tono muscular sin pérdida de conciencia, habitualmente desencadenada por una emoción intensa (por ejemplo, risa, sorpresa), miedo, angustia, ejercicio intenso o fatiga. Las manifestaciones pueden ser sutiles (debilidad facial, parpadeo, caída de la mandíbula, lenguaje entrecortado) o más llamativas, como caída de la cabeza o flexión de rodillas, llegando a caer al suelo en algunos casos. En un tercio de los adolescentes con narcolepsia existe una forma de estatus catapléjico localizado en músculos faciales (“facies catapléjica”) y sin un claro desencadenante emocional, caracterizado por protrusión de la lengua.
• Alucinaciones hipnagógicas e hipnopómpicas (AH): Son descritas como “sueños vividos” con síntomas visuales, auditivos y táctiles que aparecen al inicio (hipnagógicas) o final de la noche (hipnopómpicas).
• Parálisis de sueño (PS): Es la sensación de inmovilidad breve que aparece al inicio del sueño o al final del mismo. Las AH y la PS a veces aparecen asociadas y se manifiestan en un 40-80% de los pacientes narcolépticos y también en sujetos no narcolépticos, desencadenados por estrés o privación de sueño.
• Trastornos del sueño nocturno: Es una manifestación muy frecuente en la narcolepsia (90% de los pacientes), con despertares frecuentes, apneas y/o sacudidas musculares.
• Otros síntomas: Comportamientos automáticos, obesidad, sobrepeso, depresión, problemas escolares, disartria, visión borrosa, cefaleas y pubertad precoz
El tratamiento de la SDE se basa en un aspecto no farmacológico (información, adecuada higiene de sueño y siestas breves programadas).
TRATAMIENTO: El tratamiento se basa en un aspecto no farmacológico (información, adecuada higiene de sueño y siestas breves programadas) y en el uso de fármacos, con el objetivo de conseguir una calidad de vida similar a la de un adolescente sano aunque, en muchos casos, se deben utilizar medicamentos que no han sido autorizados en menores de 16 años.
a) Psicoestimulantes (modafinil, metilfenidato): En la actualidad, para combatir la SDE, el metilfenidato (MF) es la única opción terapéutica en niños por una reciente normativa de la European Medicines Agency. MF es un estimulante del sistema nervioso central que se ha utilizado ampliamente en el TDAH y las dosis empleadas son muy similares. El modafinil, promotor de la vigilia no anfetamínico, sin actividad beta adrenérgica, tiene menos efectos secundarios y se puede utilizar en adolescentes con somnolencia diurna excesiva.
b) Antidepresivos: En adolescentes con cataplejia se recomiendan antidepresivos tricíclicos o ADTC (clomipramina, imipramina) o inhibidores de la recaptación de serotonina y otras monoaminas o IRSS (venlafaxina, fluoxetina). Todos ellos tienen en común la supresión o reducción del sueño REM por lo que pueden controlar la cataplejia pero si se suprimen bruscamente puede desencadenarse un rebote o estatus catapléjico.
c) Oxibato sódico (OS): Es un agonista del receptor GABA-B, que ha sido autorizado en USA y Europa para combatir la cataplejia y otros síntomas de la narcolepsia. Su uso está permitido únicamente en mayores de 16 años, aunque existen algunos estudios que confirman su eficacia y seguridad en niños y adolescentes5. El OS se administra en medio hospitalario y sus efectos adversos incluyen nauseas, enuresis, hipertensión arterial y pesadillas.
d) Otros: Algunos niños con cataplejia han respondido brevemente a la Inmunoglobulina IV6.
HIPERSOMNIA IDIOPÁTICA (HI): Es un trastorno crónico raro (prevalencia 0.005%), caracterizado por una SDE continua sin causa aparente y sin cataplejia. La HI suele diagnosticarse en adultos jóvenes y es muy rara antes de la adolescencia, con una cierta agregación familiar. Su tratamiento es similar al de la narcolepsia aunque con menor respuesta1 .
SÍNDROME DE KLEINE-LEVIN (SKL): Es un trastorno de sueño muy raro, más frecuente en varones adolescentes, caracterizado por episodios prolongados de hipersomnia recurrente, que puede acompañarse de síntomas conductuales (conductas compulsivas alimentarias y sexuales) y cognitivos (desrrealización, irritabilidad, confusión) que sugieren una participación del hipotá lamo y sistema límbico. Habitualmente de origen idiopático, puede estar asociado a infecciones virales o tumores que afectan al SNC, sin que se haya implicado ningún HLA específico. La evolución es favorable, con mejoría progresiva y desaparición de los síntomas años despué s de su inicio. El carbonato de litio, carbamacepina o amantadina se han utilizado para prevenir la SDE y los psicoestimulantes solo han sido eficaces transitoriamente para la SDE1 .
Parasomnias
La parasomnias pueden aparecer durante el sueño NREM (trastornos del arousal) o durante el sueño REM.
Las parasomnias son trastornos del sueño provocados por fenómenos físicos o conductas no deseables o molestas que ocurren predominante o exclusivamente durante el sueño. Las parasomnias son eventos de curso habitualmente benigno que aparecen a una determinada edad, en pacientes genéticamente susceptibles (con antecedentes familiares) y en los que los episodios aparecen relacionados con factores desencadenantes (fiebre, estrés, falta de sueño, etc). Aparecen durante el sueñ o NREM (trastornos del arousal) o durante el sueño REM. Los trastornos del arousal incluyen el sonambulismo, los terrores del sueño o nocturnos y los despertares confusionales . Estos trastornos implican un despertar parcial que aparecen durante el sueño profundo, en la primera mitad de la noche, acompañados de apertura de ojos y amnesia del episodio. Su diagnóstico es clínico, sin necesidad de realizar habitualmente ninguna prueba complementaria. Las parasomnias asociadas al sueño REM están asociadas al sueño REM e incluyen las pesadillas y el trastorno de conducta en sueño REM1 .
SONAMBULISMO: El sonambulismo es común en niños y adolescentes, generalmente benigno y autolimitado. Durante los episodios de sonambulismo, que surgen bruscamente, el niño o adolescente se levanta de la cama y camina sin ser completamente consciente de lo que le rodea. El paciente sonámbulo también puede correr muy agitado y puede realizar tareas complejas. Durante los episodios puede murmurar o dar respuestas ininteligibles o carentes de significado, siendo difícil despertarle.
TERRORES DEL SUEÑO (TERRORES NOCTURNOS): Muy raros en adolescentes, los terrores del sue ño se caracterizan por un despertar parcial brusco acompañado de una respuesta autonómica y conductual de intenso miedo, con agitación, llanto inconsolable y palpitaciones.
DESPERTAR CONFUSIONAL: El despertar confusional, también conocido como borrachera del sueño, es frecuente en niños menores de cinco años y má s raro en adolescentes. El niño se despierta progresivamente desorientado y habla de forma lenta e incoherente, con un comportamiento inapropiado.
A menudo existe confusión entre los trastornos del arousal y episodios de epilepsia nocturna, que también suelen aparecer al comienzo de la noche aunque suelen ser más frecuentes y están acompañados de conductas estereotipadas. En estos casos o cuando los eventos son muy persistentes, es recomendable remitir al paciente a una Unidad de Sueño para realizar pruebas complementarias (polisomnograma); en otros casos, el diagnóstico es clínico.
PESADILLAS: Las pesadillas, a diferencia de los terrores del sueño, suelen ocurrir en la última media hora del sueño, durante la fase REM, los adolecentes no suelen presentar antecedentes familiares de trastornos del arousal, se despiertan fácilmente del episodio y recuerdan lo sucedido. Suelen estar asociadas con estados de ansiedad o vivencias estresantes.
TRASTORNO DEL COMPORTAMIENTO DURANTE EL SUEÑO REM: Se caracteriza por comportamientos violentos o vigorosos durante el sueño REM. Afecta principalmente a adultos mayores de 50 años aunque también se ha descrito en adolescentes con narcolepsia, síndrome de la Tourette y autismo. Debe confirmarse mediante un estudio polisomnográfico nocturno.
TRATAMIENTO: Las parasomnias en sueño NREM suelen ser fenómenos habitualmente benignos y autolimitados que desaparecen con el tiempo y no requieren tratamiento específico. Unas adecuadas medidas de higiene de sueño son el pilar fundamental, adoptando medidas especiales de seguridad. Cuando existen pesadillas es muy importante reducir la ansiedad o eliminar las circunstancias precipitantes. El uso de fármacos está muy restringido porque no se dispone de estudios fiables para los fármacos utilizados hasta ahora: benzodiacepinas, antidepresivos y melatonina.
Trastornos de movimiento relacionados con el sueño. Síndrome de piernas inquietas
El Síndrome de Piernas Inquietas (SPI) es un trastorno neurológico caracterizado por una necesidad urgente de mover las piernas, que es el síntoma cardinal, acompa ñado generalmente por una sensación desagradable. Estos síntomas aparecen o se agravan al final del día y en situaciones de reposo, aliviándose temporalmente con el movimiento1 . Estos criterios se aplican a pacientes de más de 13 años de edad (a diferencia de los criterios empleados entre 2-12 años). En un 74% de los pacientes pediátricos se acompa ña de movimientos periódicos en las extremidades (MPE), que son sacudidas bruscas, pseudorrítmicas y estereotipadas, que son más habituales en las piernas. Existe un trastorno de sueño cuando estos MPE son muy persistentes (más de 5 por hora de sueño, registradas mediante polisomnografía) y provocan insomnio. Un 2% de los menores de 18 años presentan criterios diagnósticos de SPI definitivo7 , sin predominio de ningún sexo con síntomas severos en la mitad de ellos.
Un 2% de los menores de 18 años presentan criterios diagnósticos de SPI definitivo, sin predominio de ningún sexo.
ETIOPATOGENIA: Las causas del SPI y del MPE son múltiples. El 70% de niños y adolescentes con SPI tienen algún familiar de primer grado afectado de SPI (generalmente la madre)6 , asociándose a variantes gené ticas (MEIS1 y MAP2K5/LBXCOR)8 . Por otra parte, la deficiencia de hierro es un factor de riesgo para el SPI en niños y adolescentes, como cofactor en la síntesis de dopamina (responsable del control de movimientos). El mejor marcador de ferropenia es la concentración sérica de ferritina, relacionada con la gravedad del SPI6 . Trastornos médicos y neurológicos (uremia, insuficiencia hepática, apneas de sue ño, etc), fármacos y drogas (antihistamínicos, antieméticos, etc) también pueden provocar síntomas de SPI y MPE.
CONSECUENCIAS DEL SPI: En la edad pediátrica tiene un enorme impacto en la calidad de vida pero es difícil de diagnosticar porque los adolescentes describen los sí ntomas de forma imprecisa y los síntomas son atípicos (inconstantes y presentes durante todo el día). Suele existir insomnio de conciliación y despertares nocturnos, que provocan: inquietud vespertina (60%), irritabilidad (55%), “falta de energía” (45%), inatención (40%), dificultad para realizar las tareas escolares(35%), síntomas depresivos (hasta un 14.4%) y ansiedad (casi un 8%). Es muy frecuente la asociación con el Trastorno por Dé ficit de Atención e Hiperactividad (TDAH): un 25% de adolescentes con TDAH tienen síntomas de SPI y hasta un 35% de niños con SPI tienen TDAH1,9 . TDAH y SPI comparten mecanismos etiopatogénicos (ferritina, función dopaminérgica) y se agravan mutuamente, por lo que es necesario un despistaje y tratamiento integral6 .
Es muy frecuente la asociación con el Trastorno por Déficit de Atención e Hiperactividad (TDAH): un 25% de adolescentes con TDAH tienen síntomas de SPI y hasta un 35% de niños con SPI tienen TDAH.
DIAGNÓSTICO: El diagnóstico del SPI es clínico1 y se debe realizar una correcta anamnesis, con una exploración clí nica completa junto con algunas pruebas complementarias (analítica, incluyendo metabolismo de hierro y ferritina, teniendo en cuenta que puede existir una falsa elevación de la ferritina como reactante de fase aguda). Es recomendable remitir al paciente a una Unidad de Sueño para realizar otros estudios: Polisomnografía (PSG), que permite la identificación y cuantificación de los MPE y descarta la existencia de otros trastornos de sueño (por ejemplo, apneas de sueño), Actigrafí a (sistema de registro portátil de los movimientos) o el Test de Inmovilización Sugerida (valora el grado de disconfort y los MPE durante la vigilia previa al sueño). Además se debe investigar si existen patologías cuyas manifestaciones sean similares al SPI (Tabla 1).
TRATAMIENTO: El manejo del SPI en niños es difícil y como en los adultos, siempre debe ser individualizado. La decisión de tratar o no tratar depende de la severidad de los síntomas y del impacto en la calidad de vida del paciente. En todos los casos existen una serie de medidas generales que pueden ayudar, con una correcta higiene de sueño. Los suplementos orales de hierro mejoran los síntomas del SPI y se recomienda iniciar el tratamiento si la concentración de ferritina s érica es inferior a 50 μgr/l10 , durante 3 meses y con un control hematológico posterior. El tratamiento farmacológico del SPI no está autorizado en menores de 18 a ños. Se pueden utilizar fármacos dopaminérgicos a dosis bajas (levodopa-carbidopa, ropinirol, pramipexol y rotigotina), que pueden provocar somnolencia diurna, nauseas y vómitos, o fármacos que consiguen reducir el discomfort (clonidina, gabapentina) o los MPE (clonazepam). Los estimulantes utilizados en pacientes con TDAH no empeoran los síntomas de SPI ni el sueño.
Trastornos del ritmo circadiano del sueño
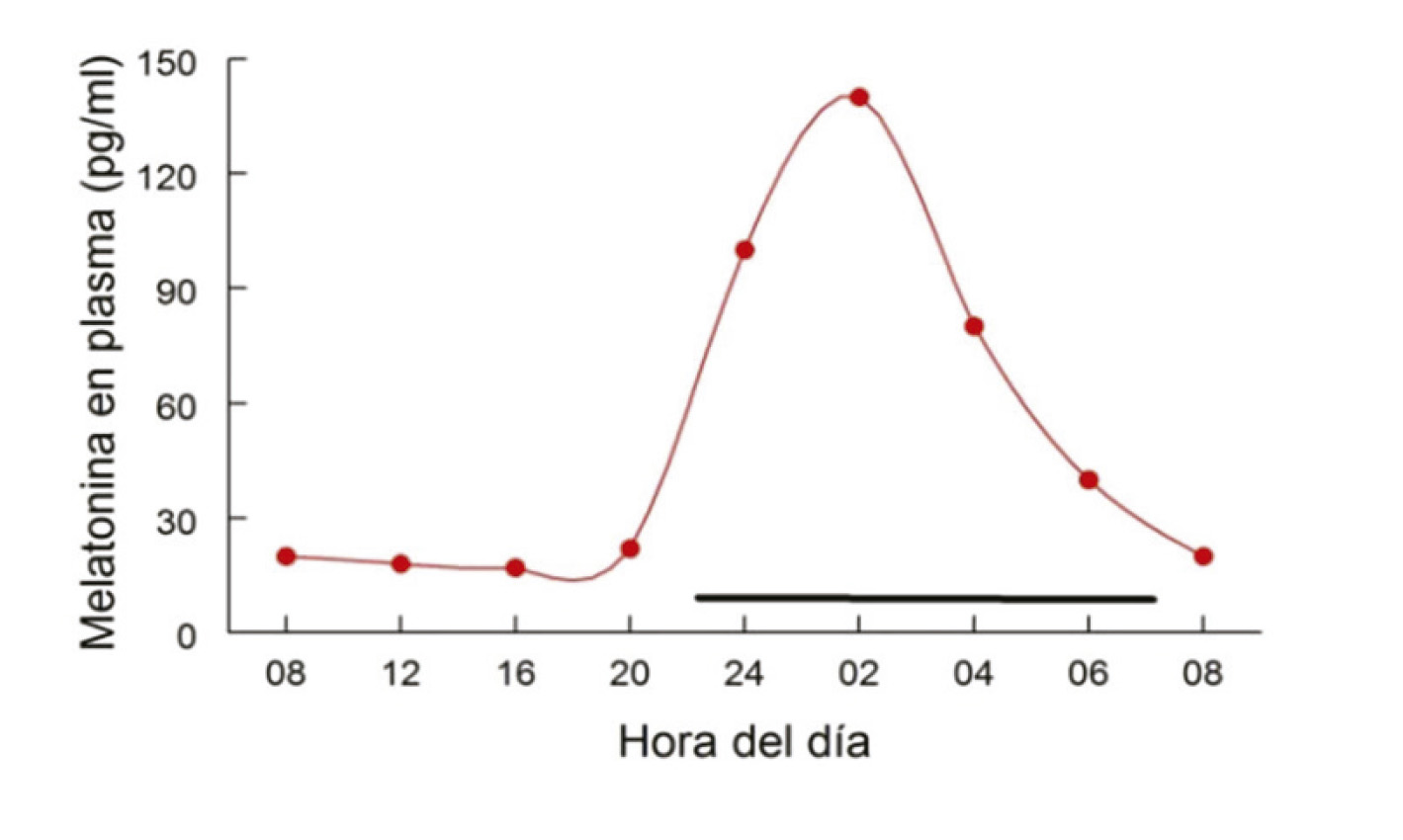
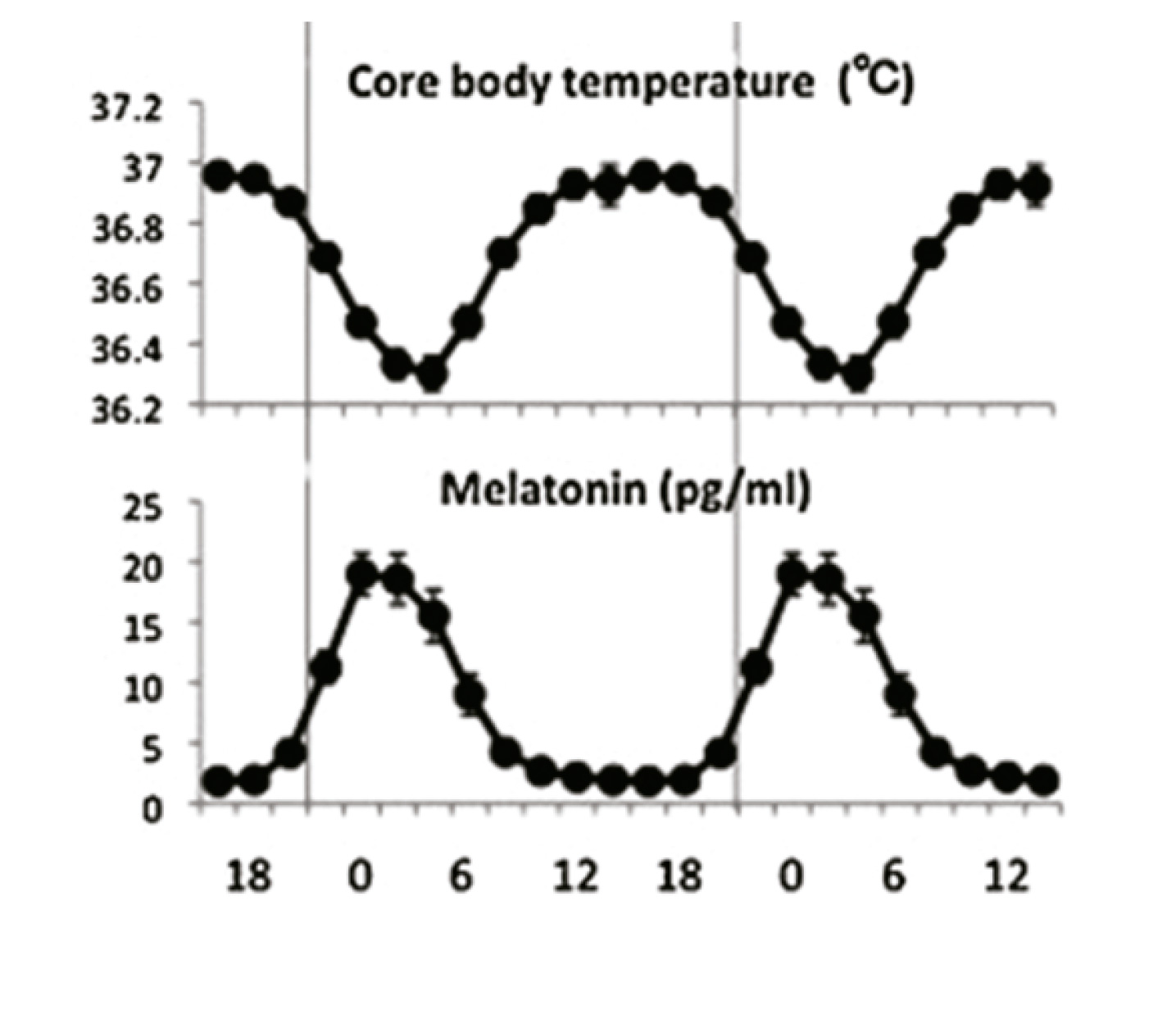
En mamíferos, el ritmo biológico más importante es el ciclo vigilia-sueño, que aparece con una periodicidad circadiana, es decir, cada 24 horas. En los seres humanos, el marcapasos circadiano o reloj biológico se encuentra en los Núcleos Supraquiasmáticos (NSQ) del hipotálamo anterior. Este reloj interno se sincroniza con el ciclo d ía-noche a través de señales externas del entorno (zeitgebers ), de las cuales la más potente es la luz-oscuridad. El estímulo luminoso modula la síntesis de melatonina en la glándula pineal y sus niveles se incrementan gradualmente tras el anochecer (20-21 h), con una concentraci ón máxima a las 02-04h AM; luego disminuye lentamente durante la segunda mitad de la noche, alcanzando el mínimo valor a las 07-08h AM. La melatonina también está relacionada con la temperatura corporal, con una distribución circadiana inversa a la de la melatonina. Figura 2.
En los Trastornos del Ritmo Circadiano la cantidad y calidad del sueño es normal pero ocurren en un momento incorrecto de acuerdo a los horarios habituales.
En los Trastornos del Ritmo Circadiano (TRC) la cantidad y calidad del sueño es normal pero ocurren en un momento incorrecto de acuerdo a los horarios habituales. En ellos, el marcapasos circadiano está retrasado o adelantado respecto a la hora deseada o puede estar, simplemente, desajustado. Los niños y adolescentes con un TRC no han entrenado correctamente su reloj biológico a los zeitgebers ambientales y tienen un retraso de fase (Síndrome de Retraso de Fase, SRF), un adelanto de fase (Síndrome de Adelanto de Fase, SAF), un RC de más de 24 horas (Curso libre, “Free-Running” ó Síndrome hipernictemeral) o un patrón irregular de los episodios de sueño y vigilia. En pediatría, los TCR son relativamente frecuentes y se observan en un 10% de los todos los niños. Habitualmente existe un componente genético, con antecedentes familiares afectos. Desde el punto de vista cl ínico, estos trastornos suelen provocar somnolencia diurna por el débito de horas de sueño que ocurre a diario.
El diagnóstico de los TRC es fundamentalmente clínico. El patrón de vigilia-sueño debe ser evaluado en todos los casos mediante un diario o agenda de sueño durante al menos 2 semanas.
El diagnóstico de los TRC es fundamentalmente clínico. El patrón de vigilia-sueño debe ser evaluado en todos los casos mediante un diario o agenda de sueño durante al menos 2 semanas, en el que se reflejen horas de sue ño, toma de fármacos, alcohol o tabaco, práctica de deportes y otros factores que pueden influir. (ver agenda de sueño en página 39). Por otra parte, para obtener mayor precisión, será necesario un registro actigráfico de la actividad motora, para establecer los episodios de reposo y actividad. La polisomnograf ía no suele ser necesaria y solo se debe realizar para descartar otros trastornos de sueño. La determinación de “marcadores” (hora de inicio de secreción de melatonina y hora de la mínima temperatura corporal) confirma el diagnóstico porque establece qué hora es en el cerebro.
La melatonina exógena, que posee un efecto inductor de sueño o cronobiológico (o cronorregulador) en función del momento de administración, no modifica esta curva.
El adolescente con SRF tiene dificultad para conciliar el sueño por la noche, dificultad para despertar por la mañana y se queja de somnolencia diurna en horario escolar.
SÍNDROME DE RETRASO DE FASE (SRF): En este trastorno, presente en un 5-10% de los adolescentes, el episodio mayor de sueño est á retrasado significativamente y de forma persistente al menos 1 hora respecto a la hora deseada de acostarse y levantarse. Son los llamados “buhos” y suelen tener familiares con el mismo problema. Característicamente, el adolescente tiene dificultad para conciliar el sueño por la noche, dificultad para despertar por la mañana y se queja de somnolencia diurna en horario escolar. La calidad y cantidad de sueño son normales cuando se le deja dormir a sus horas preferidas (fines de semana, vacaciones) pero, a la larga, este trastorno provoca síntomas depresivos y déficit de atención, con m ás problemas escolares que otros adolescentes. El SRF también condiciona unos malos hábitos alimentarios y estos adolescentes prefieren no desayunar aunque cenan copiosamente.
Es importante señalar que el SRF no es el resultado de unas preferencias sociales ni de una sobrecarga de actividades escolares pero favorece muchas actividades sociales al final del día o en horario nocturno (teléfono, m óvil, chat).
Tratamiento del SRF
1. Medidas de higiene de sueño: Horarios regulares para ir a la cama y levantarse por la mañana, limitar la actividad física y excesiva exposición lumínica al final del día, evitar el tabaco y bebidas con cafeína después de las 19 horas, dormir solo cuando se tiene necesidad de dormir y realizar rutinas relajantes antes de acostarse
2. Fototerapia: Por la mañana temprano, para adelantar la fase, debe exponerse a una luz artificial con lámpara a una intensidad de 2500 luxes durante 20 minutos o la luz natural durante 1-2 horas. La eficacia de la fototerapia es mayor si se combina con ejercicio (a la misma hora).
3. Melatonina: Los estudios evaluados demuestran que la melatonina es eficaz clínicamente en el tratamiento de adolescentes con SRF, en general a una dosis de 1-5 mg y unas 4-6 h antes del DLMO o la hora preferida para acostarse, con el fin de conseguir el efecto cronobiológico, ajustando de forma progresiva. Este efecto se mantiene si se continúa su uso en el tiempo y no se observan efectos adversos o comorbilidades (por ejemplo, somnolencia antes de lo deseado), ajustando el momento de administración11,12.
4. Ejercicio: matutino o después de comer
5. Cronoterapia: Si no mejora con las medidas citadas, el paciente debe retrasar sistemáticamente la hora de acostarse 3 horas/d hasta alcanzar la hora deseada. Este proceso normalmente dura 1 semana y debe concienciarse el propio adolescente y la familia13.
Tablas y figuras
Tabla I. Diagnóstico diferencial del SPI
|
1. TDAH |
— Algunos niños con SPI son incapaces de permanecer sentados en clase, se muestran “hiperactivos” y no atienden. |
|
2. Discomfort posicional |
|
|
3. Dolores de Crecimiento (DC) |
— Molestias recurrentes a veces dolorosas, que se manifiestan en piernas y a la hora de acostarse, sin limitación funcional ni inflamación. Suelen existir antecedentes familiares, aunque no se alivian con los movimientos y si lo hacen con masaje y analgésicos. Los DC aparecen hasta en un 85% de los niños con SPI. |
|
4. Tics Motores |
— Movimientos diurnos involuntarios rápidos, bruscos y repetidos, no dolorosos. |
|
5. Dolores Musculares |
— Dolor relacionado con el ejercicio, sin patrón circadiano y no se alivian con el movimiento. |
|
6. Calambres Musculares |
— Contracciones dolorosas bruscas, breves e involuntarias, palpable, localizadas en una pantorrilla. Habitualmente nocturnos, se resuelven espontáneamente o con masaje. |
|
7. Patología ósea |
— Enfermedad de Osgood-Schlatter: Dolor a la palpación de la región anterior de la tibia en varones adolescentes. Mejoran con reposo y analgésicos. — Condromalacia patelar: Degeneración del cartílago que se encuentra debajo de la rótula, que cursa con dolor al subir o bajar escaleras. |
|
8. Acatisia |
— Sensación de intranquilidad (hipercinesia) en extremidades inferiores, que aparece estando sentado (no tumbado) y se alivia con el movimiento. Puede aparecer tras la administración de neurolépticos. |
|
9. Otros |
— Enfermedades dermatológicas, reumatológicas, polineuropatía periférica, radiculopatía o miopatía. Los MPE deben diferenciarse del mioclono hípnico (sacudidas aisladas al inicio del sueño), crisis mioclónicas o parasomnias. |
Figura 1. Factores que influyen en la somnolencia diurna excesiva.
Figura 2A. Fluctuación de la concentración de melatonina durante 24 horas.
Figura 2B. Distribución circadiana de la curva de melatonina endógena y temperatura corporal central.
Bibliografía
1. ICSD, International Classification of Sleep Disorders. 2ª ed. Westchester, IL: AASP; 2005.
2. Pin. G.; Cubel Alarcón, M.; Martin González, G.; Lluch Roselló, A.; Morell Salort, M. Hábitos y problemas con el sueño de los 6 a los 14 años en la Comunidad Valenciana. Opinión de los propios niños. An Pediatr (Barc). 2011;74:103-15.
3. Nishino S, Ripley B, Overeem S, Lammers GJ, Mignot E. Hypocretin (orexin) deficiency in human narcolepsy. Lancet. 2000;355(9197):39-40.
4. Wijnans L, Lecomte C, de Vries C, Weibel D, Sammon C, Hviid A, Svanström H, Mølgaard-Nielsen D, Heijbel H, Dahlström LA, Hallgren J, Sparen P, Jennum P, Mosseveld M, Schuemie M, van der Maas N, Partinen M, Romio S, Trotta F, Santuccio C, Menna A, Plazzi G, Moghadam KK, Ferro S, Lammers GJ, Overeem S, Johansen K, Kramarz P, Bonhoeffer J, Sturkenboom MC. The incidence of narcolepsy in Europe: before, during, and after the influenza A(H1N1)pdm09 pandemic and vaccination campaigns. Vaccine. 2013 Feb 6;31(8):1246-54
5. Murali H, Kotagal S. Off-label treatment of severe childhood narcolepsy-cataplexy with sodium oxybate. Sleep. 2006;29(8):1025-9
6. Merino-Andréu M, Martínez-Bermejo A. Narcolepsia con y sin cataplejia: una enfermedad rara, limitante e infradiagnosticada. An Pediatr (Barc). 2009;71:524-34.
7. Picchietti D, Allen RP, Walters AS, Davidson JE, Myers A, Ferini-Strambi L. Restless legs syndrome: prevalence and impact in children and adolescents–the Peds REST study. Pediatrics. 2007 Aug;120(2):253-66.
8. Muhle H, Neumann A, Lohmann-Hedrich K, Lohnau T, Lu Y, Winkler S, Waltz S, Fischenbeck A, Kramer PL, Klein C, Stephani U. Childhood-onset restless legs syndrome: clinical and genetic features of 22 families. Mov Disord. 2008 Jun 15;23(8):1113-21.
9. Merino-Andreu M. Attention deficit hyperactivity disorder and restless legs syndrome in children. Rev Neurol. 2011 Mar 1;52 Suppl 1:S85-95.
10. Simakajornboon N, Kheirandish-Gozal L, Gozal D. Diagnosis and management of restless legs syndrome in children. Sleep Med Rev. 2009 Apr;13(2):149-56.
11. Buscemi N, Vandermeer B, Hooton N, et al. The efficacy and safety of exogenous melatonin for primary sleep disorders. A meta-analysis. J Gen Intern Med . 2006;20:1151-1158.
12. van Geijlswijk IM, Korzilius HPLM, Smits MG. The use of exogenous melatonin in delayed sleep phase disorder: a meta-analysis. Sleep. 2010;33:1605-14
13. Jack RL, Auckley D, Auger RR et al. Circadian rhythm sleep disorders: part II, advanced sleep phase disorder, delayed sleep phase disorder, free-running disorder, and irregular sleep-wake rhythm. An American Academy of Sleep Medicine review. Sleep. 2007;30:1484-1501.