Problemas respiratorios en COVID-19
Problemas respiratorios en COVID-19
M.A. Zafra Anta.
Facultativo Especialista de Área en Pediatría en el Área de Neumopediatría del Hospital Universitario Fuenlabrada, Madrid.
Adolescere 2020; VIII (3): 56-63
Resumen
|
Se expone la patología respiratoria asociada a coronavirus COVID-19 mediante tres casos clínicos que presentan anosmia o neumonía. La mayoría de los adolescentes tienen un curso asintomático o leve-moderado; pero algunos pueden tener complicaciones o enfermedad grave, muy grave. Se revisan los factores de riesgo. Se hace una rápida revisión de cómo afecta en el aparato respiratorio el COVID-19 a los adolescentes, y se señalan algunos datos actuales conocidos sobre adolescentes con asma o con fibrosis quística. Palabras clave: Coronavirus; COVID-19; SARS-CoV-2; SARS-CoV-2 neumonía; Asma; Anosmia, Pediatría; Adolescente. |
Abstract
|
The respiratory pathology associated with coronavirus COVID-19 is described through three clinical cases that present anosmia or pneumonia. Most adolescents have an asymptomatic or mild to moderate course; however some may have complications or very severe illness. The risk factors are reviewed. A quick review is made of how COVID-19 affects the adolescent respiratory system, and some current data known about adolescents with asthma or cystic fibrosis are pointed out. Key words: Coronavirus; COVID-19; SARS-CoV-2; SARS-CoV-2 pneumonia; Asthma; Anosmia; Paediatrics; Adolescent. |
Introducción
En la actual pandemia por el nuevo Coronavirus (Severe Acute Respiratory Syndrome) Coronavirus 2, SARS Cov-2, que produce la enfermedad COVID-19, resulta necesaria una actualización continua
En la actual pandemia por el nuevo Coronavirus (Severe Acute Respiratory Syndrome) Coronavirus 2, SARS Cov-2, que produce la enfermedad COVID-19, resulta necesaria una actualización continua y estar alerta de la información que ofrecen las publicaciones y sociedades científicas.
En la edad pediátrica, especialmente en los grupos de mayores de un mes de edad y menores de 10 años, se tiene menor riesgo de desarrollar síntomas graves o intensos por COVID-19 que en la edad adulta: hasta el 95% de todos los casos pediátricos son asintomáticos o tienen cursos clínicos leves o moderados(1). Sin embargo, a partir de los ocho-diez años se va incrementando progresivamente la probabilidad de padecer cuadros más graves. La explicación de la menor afectación de la COVID-19 en la edad pediátrica resulta de varios factores de la interacción del virus con el huésped, con la expresión de los receptores ACE 2, con la capacidad de determinar una respuesta hiperinflamatoria así como en el daño endotelial previo del individuo(1).
Caso 1. Alteración de olfato en varón de quince años
Se trata de un adolescente varón, de quince años de edad, que residía en la provincia de Madrid, en la fecha de mayo de 2020. La madre consultó telefónicamente a su médica de Atención Primaria pues su hijo parecía haber perdido el olfato, y quería saber la causa. Además el chico tenía molestias digestivas y había realizado dos deposiciones blandas. La consulta se desarrolló por conversación telefónica pues por la situación epidemiológica de pandemia de coronavirus COVID-19 en esas fechas los Centros de Salud no tenían acceso personal directo, en presencia, sino mediante un cribado y consulta telefónica.
Preguntado por la médica, el adolescente no fumaba y no tomaba o inhalaba otras drogas. No tenía fiebre. Posiblemente “había pasado el COVID” pues hacía un mes estuvo dos o tres días con dolor faríngeo leve, cansancio, sin otros síntomas, sin fiebre, esto a las dos semanas de que su padre fuera diagnosticado de COVID-19 leve, con fiebre de pocos días de duración, cefalea y tos, sin necesidad de ingreso, con test diagnóstico de PCR positivo. El adolescente refería que no se hizo el test de la PCR. Desde entonces creía que no percibía los olores apenas, pero tampoco le había llamado la atención.
La madre confirmó estos términos de la conversación telefónica de su hijo con la médica. Cuando destapó la cacerola de pescado cocinado de la que comió su hijo, refería que claramente olía mal, parecía estar en mal estado; era una comida preparada hacía unos días. Por tanto, la madre opinaba que su hijo había perdido el olfato: “Si no es por tabaco, será por el COVID-19”. La médica le dio consejos sobre observación (de exantemas en piel o dolor abdominal intenso o mareo) por lo que debería acudir a las urgencias hospitalarias; y ante una posible intoxicación alimentaria leve, le dio recomendaciones de dieta, hidratación y analgesia con paracetamol.
En dos días la madre y la médica establecieron nuevo contacto telefónico. El chico había evolucionado bien de su cuadro digestivo, sin datos de alarma o agravamiento. La madre preguntó si por la falta de olfato no debería acudir a un especialista ORL, que lo ha leído en Internet.
Caso 2. Fiebre de ocho días de duración, y tos en varón de diez años
Se trata de un adolescente varón, de diez años de edad, que vivía en una ciudad de la periferia de Madrid. En una fecha de septiembre de 2020, fue remitido a Urgencias hospitalarias por tener fiebre de ocho días de evolución, hasta 39ºC, además de tos seca, dolor faríngeo 3 días, disminución del apetito, náuseas y cansancio, sin diarrea. No tenía factores de riesgo de agravamiento de COVID-19. Había seguido consultas telefónicas con su pediatra de Atención Primaria, al tercer día de síntomas le había realizado una PCR para coronavirus, que resultó positiva, así como lo había sido la semana anterior también a los demás convivientes del domicilio, que tenían síntomas leves y contacto con otro familiar en una fiesta privada, donde se reunieron diez personas, que fueron seguidos en rastreo y con recomendaciones de aislamiento-cuarentena.
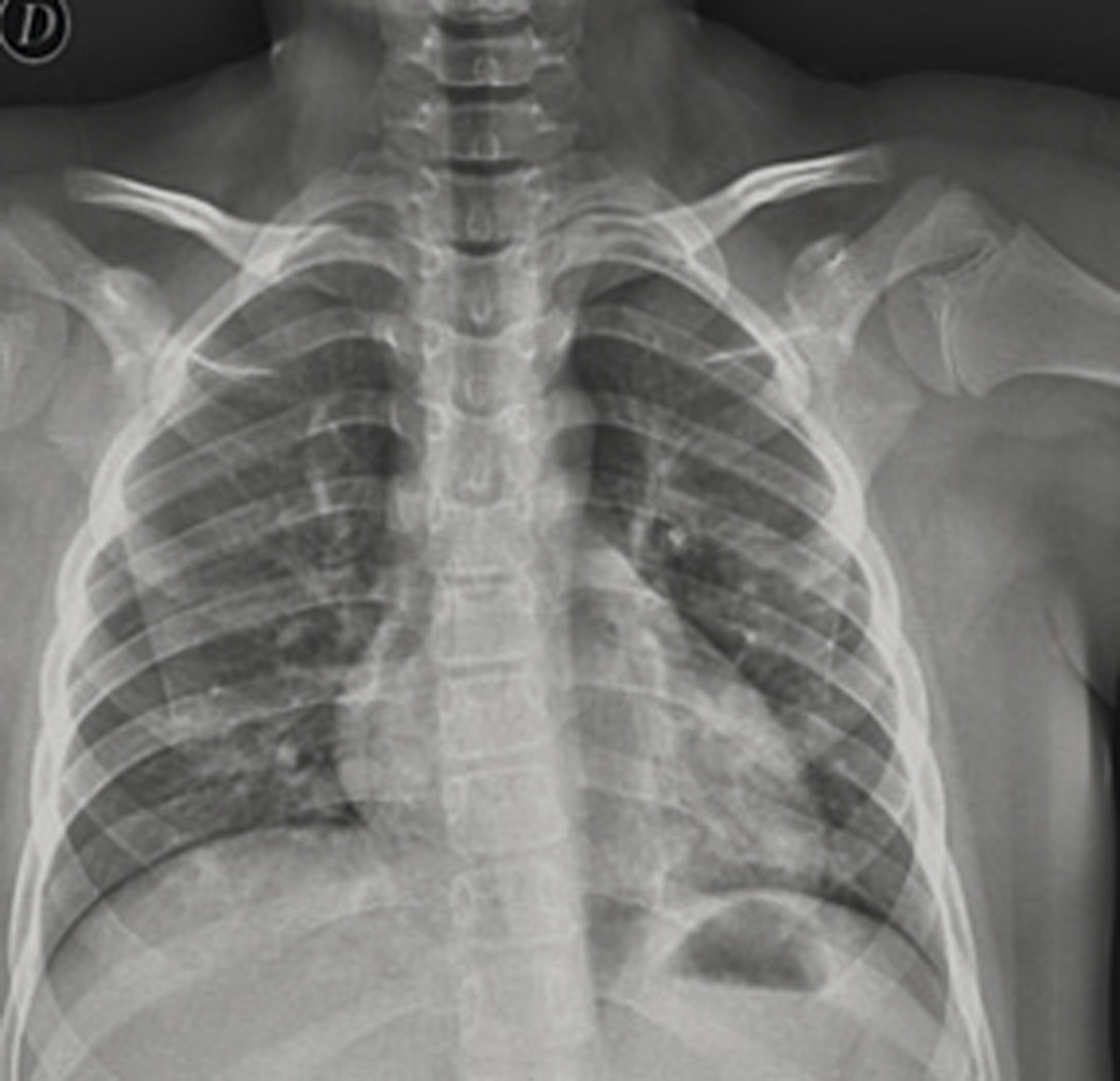
En Urgencias, a nuestro paciente de 10 años se le tomó la saturación pulsioximétrica (SpO2), normal, 97%, las constantes, sin taquipnea, taquicardia leve, con fiebre de 38,1ºC. La tensión arterial fue normal. La exploración fue normal, salvo muy aislados crepitantes en bases pulmonares. Se realizó analítica, que resultó en parámetros de normalidad: hemograma, gasometría, iones, creatinina, aminotransferasas, lactadodeshidrogenasa, creatínkinasa, coagulación, dímero D. No había elevación de la PCR (Proteína C Reactiva) ni de la procalcitonina (PCT). Se realizó radiografía simple de tórax posteroanterior. (Figura 1).
En la radiografía de tórax se apreciaban infiltrados basales tenues, sin derrame ni otros datos, compatible con infección por COVID-19.
Se decidió la hospitalización del paciente para observar evolución por los días sucesivos de fiebre, sin otro tratamiento que analgesia. Pasadas doce horas de ingreso, ya no volvió a presentar fiebre.
La monitorización de la SpO2 fue normal, no precisó oxigenoterapia. Recibió el alta hospitalaria en las 48 horas siguientes, con un control clínico y radiológico en 6 semanas, más los controles telefónicos y clínicos seriados por Atención Primaria.
Caso 3. Fiebre, tos y dolor torácico en mujer de veintiún años
Se trata de una mujer de veintiún años de edad, que vivía en una ciudad de la periferia de Madrid. Acudió, en una fecha de septiembre de 2020, a urgencias hospitalarias por presentar desde las 48 horas previas tos, dolor torácico y sensación de dificultad respiratoria. Llevaba 7 días más con fiebre (total de nueve días), hasta 38,7ºC, además de mialgias y diarrea leve en número. Había seguido consultas telefónicas por su médico de familia, en Atención Primaria: al tercer día de síntomas le realizaron una PCR para coronavirus, que resultó positiva, y con recomendaciones de aislamiento pues vivía con su padre, que tiene factores de riesgo (hipertensión arterial y obesidad). Ella estaba tomando anovulatorios.
En urgencias del hospital se objetivó una SpO2 de 96%, en la exploración física tenía un índice de masa corporal de 33, sin taquipnea ni taquicardia, quizá una leve hipoventilación en las bases pulmonares.
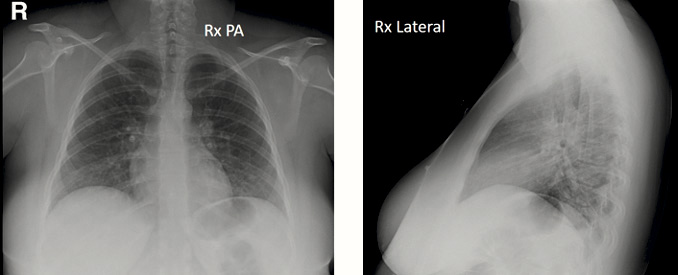
Se realizó una radiografía simple de tórax en proyecciones PA y lateral (Figura 2).
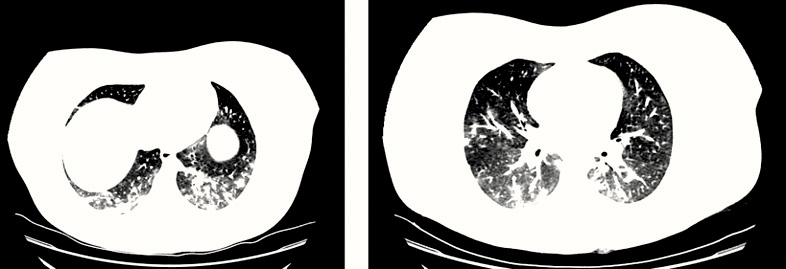
La analítica resultó en parámetros de normalidad: hemograma, gasometría, iones, creatinina, aminotransferasas, lactadodeshidrogenasa, creatínkinasa, albúmina, coagulación; todo, excepto el dímero D, que estaba elevado (982 ng/ml, siendo el rango de normalidad de 200 a 500), y la ferritina elevada, en 445 ng/ml. Había también leve-moderada elevación de PCR (6,63 mg/dl), pero no de la PCT (0,04 ng/ml). El electrocardiograma fue sin hallazgos patológicos. Se indicó la realización de angiotomografía computarizada de tórax por la clínica, analítica y los factores de riesgo de trombosis-tromboembolismo (medicación con anovulatorios y obesidad) (Figura 3). Se realizó el diagnóstico de bronconeumonía de extensión moderada y se descartó la presencia de tromboembolismo pulmonar.
Se recomendó el manejo ambulatorio con aislamiento domiciliario hasta nueva indicación de Atención Primaria, y la observación de signos de alarma para volver a consultar. Se prescribió antibioterapia oral (cefalosporina), corticoterapia oral, protector gástrico y analgesia. Se recomendó movilización, instrucciones de ejercicios y actividad, líquidos abundantes. La evolución fue favorable, sin complicaciones.
Discusión de los casos
La mayoría de las infecciones COVID-19 en pediatría son asintomáticas. La afectación respiratoria en el SARS-Cov2 o COVID-19 es la clínica más frecuente
La mayoría de las infecciones COVID-19 en pediatría son asintomáticas. La afectación respiratoria en el SARS-Cov2 o COVID-19 es la clínica más frecuente.
La disminución de la percepción del olfato se reconoce como uno de los síntomas más frecuentes en adultos, aunque no exclusivos de la infección por COVID-19. En una revisión de Walker et al(2) se expone que más del 50% de los pacientes sintomáticos con COVID-19 pierden el sentido del olfato, en adolescentes parece que el porcentaje es menor(1), un 10%. La fisiopatología apunta a una disfunción neurosensorial, no neuronal. La mayoría de los pacientes mejoran claramente antes de 4 semanas del inicio de los síntomas (más del 90%). Por tanto la mayoría de los pacientes con pérdida aguda de olfato en contexto de la actual pandemia no precisan más que establecer su diagnóstico de infección por coronavirus SARS Cov-2, el estatus de enfermedad y aislamiento hasta pasar la fase de contagiosidad(2), como en nuestro caso clínico. En el caso de infección por COVID-19 las recomendaciones respecto a la pérdida de olfato serían: ofrecer tranquilidad, hay controversia en cuanto al uso de corticoides nasales tópicos, pero no están contraindicados, no se usan corticoides sistémicos para esta indicación. Se deben dar consejos de seguridad: cuidado con las comidas caducadas, como en nuestro caso, cuidado con el humo, etc. A partir de las 2-4 semanas se recomienda iniciar un entrenamiento olfativo para ir recuperando el sentido del olfato.
Sin embargo, es crucial hacer un diagnóstico diferencial, por cuanto si no se trata de una infección COVID-19 hay que realizar estudios por el especialista ORL si dura más de 4-6 semanas, con nasofibroscopia, y se debe considerar la realización de tomografía facial-craneal, especialmente si hay signos-síntomas neurológicos asociados(2).
Los posibles mecanismos de causas de anosmia en general, pueden ser por alteración de conducción, neurosensorial o mixtas
Los posibles mecanismos de causas de anosmia en general, pueden ser por alteración de conducción, neurosensorial o mixtas (Tabla I).
Los síntomas más frecuentes de la COVID-19 en adolescentes son fiebre, cefalea, mialgias, dolor de garganta, tos y dificultad respiratoria(1). Entre los adolescentes se afectan por igual varones y chicas.
La neumonía en la edad pediátrica es menos frecuente o sintomática que en la edad adulta, y más leve que por encima de los 50-60 años. Tiene un componente de la propia infección vírica, con alteración citopática de los neumocitos; pero también tiene un componente inmunomediado, de inflamación, que puede desencadenar la llamada “tormenta inflamatoria” o estado hiperinflamatorio que desencadena la COVID-19 en los cuadros graves, con elevación de citosinas proinflamatorias (interleukinas IL-1, IL-6, TNF-alfa y otras)(1,3). No hay que olvidar que el SARS Cov-2 determina no solo una enfermedad respiratoria sino que es multisistémica.
No hay imagen radiológica patognomónica; pero sí es muy típica la afectación de lesiones nodulares difusas uni o bilaterales, más en las bases, tipo bronconeumonía
No hay imagen radiológica patognomónica; pero sí es muy típica la afectación de lesiones nodulares difusas uni o bilaterales, más en las bases, tipo bronconeumonía. En niños, en la práctica se solicita en muchas ocasiones solo la proyección posteroanterior (PA). Puede ser útil solicitar además de la proyección PA una proyección lateral, pues tiene más sensibilidad para el estudio de lesiones en las bases pulmonares. Las alteraciones son muy evidentes en la tomografía computarizada, incluso con radiografía de tórax simple normal o poco expresiva(4). La tomografía puede mostrar opacidades en imagen de “vidrio esmerilado” dispersas, localizadas subpleurales o extendidas de las lesiones subpleurales, también puede mostrar consolidación con signo de halo. La tomografía es útil para el estudio de complicaciones, y especialmente para la valoración de tromboembolismo pulmonar(3,4). Las complicaciones graves en la edad pediátrica son poco frecuentes; pero también existen(3). En un estudio de cohortes multinacional, multicentro, de niños y adolescentes con COVID-19 en Europa(5), publicado en septiembre de 2020, donde se recogía el registro de niños hospitalizados, se evaluaron 582 pacientes pediátricos. Tenían patología previa 25%. Ingresaron en la UCI el 13% de los hospitalizados. Precisaron ventilación mecánica el 4%, y solo un caso precisó Oxigenación de Membrana Extracorpórea (ECMO). Cuatro casos tuvieron evolución fatal, todos ellos eran mayores de 10 años de edad; de ellos dos no tenían patología previa. Algunos autores han clasificado los estados de la infección por COVID-19 según la gravedad: si no hay neumonía, si hay hipoxemia o no, o si hay afectación hiperinflamatoria y multisistémica(3,6).
En el manejo de las neumonías, hay que tener en cuenta que a la semana de inicio de los síntomas (6-10 días) puede haber un empeoramiento brusco inesperado
En el manejo de las neumonías, hay que tener en cuenta que a la semana de inicio de los síntomas (6-10 días) puede haber un empeoramiento brusco inesperado.
Los posibles factores de riesgo de agravamiento de infección COVID-19 a tener en cuenta en el manejo del paciente se citan en la Tabla II.
En la edad pediátrica, en aquellos casos con patología asociada de riesgo o si la evolución clínico-analítica así lo señala, no hay que olvidar la profilaxis de tromboembolismo pulmonar con enoxaparina(7,8). Las situaciones de riesgo vienen señaladas en el trabajo de la AEP: enfermedad oncológica activa, antecedentes familiares o personales de eventos tromboembólicos, obesidad, en pacientes con disfunción severa de ventrículo izquierdo (FE < 18 30%) o en pacientes graves con imposibilidad de deambulación, especialmente en niños mayores de 12 años y adolescentes. El embarazo en adolescentes también confiere especiales riesgos(7).
La “hipoxemia feliz”, o mejor “hipoxemia silenciosa”, consiste en que hay pacientes con trabajo respiratorio importante y con saturaciones bajas, que no tienen gran sensación de disnea
Respecto de la vigilancia de la dificultad respiratoria hay que señalar la llamada “hipoxemia feliz”, o mejor “hipoxemia silenciosa”, que es especialmente desconcertante y consiste en que hay pacientes con trabajo respiratorio importante y con saturaciones bajas, que no tienen gran sensación de disnea(9). Se les nota al hablar, por la disnea de esfuerzo, ello ha sido importante en la monitorización de la SpO2 con pulsímetros dactilares o en el seguimiento médico telefónico. Es posible que el coronavirus tenga una acción idiosincrásica sobre los receptores implicados en la quimiosensibilidad al oxígeno, o se reduce la respuesta del cerebro a la hipoxia(9).
Las recomendaciones actuales generales de ingreso y manejo en cuidados intensivos pediátricos (UCIP) pueden verse en la publicación de Kache et al(10).
En pacientes pediátricos con asma, las informaciones actuales es que, al menos en asma con buen control, la enfermedad COVID-19 no es más grave. En un estudio europeo, restrospectivo en un hospital de Estrasburgo(11), en una serie de casos, con 106 pacientes con neumonía, 23 con asma (4 eran <18 años) el asma no pareció incrementar el riesgo de padecer neumonía grave por SARS-CoV-2.
No había diferencias en estancia hospitalaria, ingreso en UCI, necesidades de O2. Además, la neumonía por SARS-CoV-2 no indujo una exacerbación grave de asma.
Aunque el asma en los niños es muy variable tanto en los desencadenantes como en la gravedad, la COVID no produce especialmente incremento de broncoconstricción, no produce más sibilancias
Aunque el asma en los niños es muy variable tanto en los desencadenantes como en la gravedad, la COVID no produce especialmente incremento de broncoconstricción, no produce más sibilancias.
No hay datos actualmente de ello. No se sabe por qué. Igual ocurría con el SARS Cov-1; pero otros coronavirus sí son desencadenantes de broncoespasmo.
Las posibles explicaciones de que el SARS Cov-2 no determine frecuentes sibilancias son las siguientes(12): Hay pocos receptores ACE2 en epitelio bronquial (sí en nasal y neumocitos), o bien, el empeoramiento de COVID-19 va asociado a un descenso de cifras de eosinófilos, que los pacientes con asma tienen incrementados habitualmente, o también que los corticoides inhalados solos o asociados a broncodilatadores inhiben la replicación, como el caso de coronavirus-229E humano, en parte por inhibir la expresión del receptor y/o la función endosomal y reducir la producción de citokinas (IL-6, IL-8). Por otro lado, la alergia, presente en muchos asmáticos, disminuye el IFN y la respuesta proinflamatoria de chemokinas en la vía aérea por los virus.
Respecto del control del asma, en el trabajo de Papadopoulos et al(12), se cita que la evitación de los desencadenantes y la adherencia al tratamiento parece que mejoraron el control del asma en los niños, incluso bajo la presión del confinamiento. Los niños/adolescentes con asma no parecen necesitar medidas profilácticas adicionales de la enfermedad coronavirus 2019 cuando el asma está bien controlada.
Durante la pandemia, los servicios de asma pediátrica limitaron las consultas y establecieron clínicas virtuales. El control del asma de sus pacientes se mantenía o incluso mejoraba, mientras que se consideraba que la adhesión al tratamiento era mayor.
En el contexto de la pandemia, hay que tener en cuenta que tanto el diagnóstico como el manejo del asma y otras infecciones respiratorias (realización de espirometría, test de esfuerzo, nebulizaciones de fármacos, etc.) pueden generar o dispersar aerosoles, y con ello aumentar la posibilidad de contagio. Hay que revisar y actualizar continuamente las recomendaciones de prevención de infección por coronavirus en las unidades de función pulmonar de los diferentes ámbitos asistenciales (como la Actualización del 20 de mayo 2020 en https://drive.google.com/file/d/1DQgTeca76H1VtkDg6-KhPqb-kOmVoLkl/view).
Hay que señalar otras patologías respiratorias como la fibrosis quística (FQ), en la que la COVID-19 podría determinar incremento de morbilidad y gravedad de los cuadros, además, la inmunosupresión relacionada con el trasplante de pulmón podría actuar como un factor de riesgo de mortalidad en pacientes con FQ. Hacen falta más estudios para valorar esto anterior. Véase la revisión de Mondéjar-López y cols(13) de la incidencia y resultados de una cohorte de seguimiento nacional, en España, ECFSPR (hasta mayo de 2020). Si bien solo 2 eran menores de 18 años. Ninguno de los pacientes no trasplantados e incluidos en el Registro Nacional ECFSPR ha muerto; tampoco el paciente que estaba trasplantado. Hasta esa fecha de mayo, la incidencia acumulada era aparentemente baja en comparación con la población general.
La actualización constante en los problemas respiratorios y la COVID-19 es necesaria para el manejo de estos pacientes, y nos deparará guías para su diagnóstico y tratamiento. También nos ofrece algunas informaciones inesperadas, como la de que la vacuna BCG podría ser un factor protector parcialmente de la gravedad(14), o si asistiremos a patología postCOVID, a secuelas, no solo psicológicas o sociales, sino derivadas de la activación inmunológica o de otros factores, como se vio históricamente con las pandemias de gripe o polio.
Tablas y figuras
Tabla I. Causas de anosmia en general
|
Anosmia predominantemente de conducción |
Anosmia predominantemente neurosensorial |
|
CAUSAS COMUNES Rinitis alérgica Rinosinusitis con o sin pólipos nasales Inhalación de drogas: cocaína y otras Desviación septal, obstrucción nasal CAUSAS MENOS COMUNES Granulomatosis Iatrogénica: medicación (IECA, otros), |
Postviral: COVID-19, gripe, rinovirus. Traumatismo craneoencefálico Trastornos psiquiátricos Tumores Tabaquismo Enfermedades endocrinas Inhalación de metales pesados y solventes Congénita (síndrome de Kallman) |
Referencia: Walker A, Pottinger G, Scott A, Hopkins C. Anosmia and loss of smell in the era of COVID-19. BMJ. 2020;370:m2808. Disponible en http://dx.doi.org/10.1136/bmj.m2808. Acceso: [29 de septiembre de 2020].
Tabla II. Factores de riesgo de agravamiento de infección COVID-19 en edad pediátrica-adolescente
|
Inmunodeprimidos |
|
|
Cardiopatías |
|
|
Patología respiratoria crónica |
|
|
Otros |
|
Tomado de referencias 3 y 8: Deville JG et al(3) y Asociación Española de Pediatría (AEP). Documento de manejo clínico del paciente pediátrico con infección por SARS-CoV-2(8).
Figura 1. Caso clínico dos. Varón de 10 años con fiebre
Radiografía de tórax PosteroAnterior. Se apreciaban infiltrados basales tenues, sin derrame ni otros datos.
Figura 2. Caso clínico tres. Mujer de 21 años con fiebre y dolor torácico. Radiografía simple de tórax
Radiografía de tórax en proyección PosteroAnterior izquierda de la imagen, y Lateral. Sin opacidades pulmonares visibles con esta técnica. Placa posteroanterior normal. Placa lateral escasamente inspirada.
Figura 3. Caso clínico tres. Mujer de 21 años con fiebre y dolor torácico. Angiotomografía
Angiografía en Tomografía Computadorizada de Tórax, dos cortes seleccionados. Compatible con bronconeumonía por COVID-19 de extensión moderada sin signos de derrame pleural. Afectación parenquimatosa bilateral con múltiples consolidaciones alveolares parcheadas mal definidas, de pequeño tamaño y morfología redondeada afectando a todos los lóbulos, predominio en los inferiores. Pequeñas dilataciones bronquiales, que provocan una leve distorsión del parénquima pulmonar. Sin evidencia de tromboembolismo pulmonar. No hay signos de hipertensión pulmonar ni sobrecarga de cavidades cardíacas derechas.
Bibliografía
1. Deville JG, Song F, Oullette CP, Edwards MS, Torchia MM. Coronavirus disease 2019 (COVID-19): Clinical and manifestadions and diagnosis in children. Post TW, ed. UpTo-Date. Waltham, MA: UpToDate Inc. https://www.uptodate.com Acceso: [6 de octubre de 2020].
2. Walker A, Pottinger G, Scott A, Hopkins C. Anosmia and loss of smell in the era of COVID-19. BMJ. 2020;370:m2808 Disponible en: http://dx.doi.org/10.1136/bmj.m2808. Acceso: [29 de septiembre de 2020].
3. Deville JG, Song F, Oullette CP, Edwards MS, Torchia MM. Coronavirus disease 2019 (COVID-19): Management in children. Post TW, ed. UpToDate. Waltham, MA: UpToDate Inc. https://www.uptodate.com Acceso: [7 de octubre de 2020].
4. Xia W, Shao J, Guo Y, Peng X, Li Z, Hu D. Clinical and CT features in pediatric patients with COVID-19 infection: different points from adults. Pediatr Pulmonol. 2020;55 (5): 1169-1174.
5. Götzinger F, Santiago-García B, Noguera JA, Lanaspa M, Lancella L, Calò FI, et al. COVID-19 in children and adolescents in Europe: a multinational, multicentre cohort study. Lancet Child Adolesc Health. 2020; 4: 653–61.
6. Liguoro I, Pilotto C, Bonanni M, Ferrari ME, Pusiol A, Nocerino A, et al. SARS-COV-2 infection in children and newborns: a systematic review. Eur J Pediatr. 2020; 179 (7): 1-18.
7. Martinelli I, Ferrazzi E, Ciavarella A, Erra R, Iurlaro E, Ossola M, et al. Pulmonary embolism in a young pregnant woman with COVID-19. Thrombosis Research. 2020; 191: 36–37.
8. Asociación Española de Pediatría (AEP). Documento de manejo clínico del paciente pediátrico con infección por SARS-CoV-2. Disponible en: https://www.analesdepediatria.org/contenidos/pdf/Recomendaciones_pediatricas_COVID1.pdf?5. Acceso: [29 de septiembre de 2020].
9. Tobien MJ, Laghi F, Jubran A. Why COVID-19 Silent Hypoxemia Is Baffling to Physicians. Am J Respir Crit Care Med. 2020; 202 (3): 356-360. Disponible en: https://doi.org/10.1164/rccm.202006-2157CP. Acceso: [29 de septiembre de 2020].
10. Kache S, Chisti MJ, Gumbo F, Mupere E, Zhi X, Nallasamy K, et al. COVID-19 PICU guidelines: for high- and limited-resource settings. Pediatr Research. 2020. Disponible en: https://doi.org/10.1038/s41390-020-1053-9 Acceso: [7 de octubre de 2020].
11. Grandbastien M, Piotin A, Godet J Abessolo-Amougou I, Ederlé C, Enache I, et al. SARS-CoV-2 Pneumonia in Hospitalized Asthmatic Patients Did Not Induce Severe Exacerbation. Am Acad Allergy, Asthma Immunol. 2020; 8 (8): 2600-07.
12. Papadopoulos NG, Custovic A, Deschildre A, Mathioudakis AG, Phipatanakul W, Wong G, et al. Impact of COVID-19 on pediatric asthma: Practice adjustments and disease burden. J Allergy Clin Immunol: In Practice. 2020; 8 (8): 2592-2599.e3. Disponible en: https://www.sciencedirect.com/science/article/pii/S2213219820305997. Acceso: [29 de septiembre de 2020].
13. Mondéjar-López P, Quintana-Gallego E, Giron-moreno R, Cortell-Aznar I, Ruiz de Valbuena-Maiz M, Diab-Cáceres L, et al. Impact of SARS-CoV-2 infection in patients with cystic fibrosis in Spain: Incidence and results of the national CF-COVID19-Spain survey. Respiratory Medicine 170 (2020) 106062. Disponible en: https://www.resmedjournal.com/article/S0954-6111(20)30202-X/fulltext Acceso: [29 de septiembre de 2020].
14. Escobar LE, Molina-Cruz A, Barillas-Mury C. BCG vaccine protection from severe coronavirus disease 2019 (COVID-19). PNAS. 2020; 117 (30): 17720-26. Disponible en: https://www.pnas.org/lookup/suppl/ doi:10.1073/pnas.2008410117/-/DCSupplemental. Acceso: [29 de septiembre de 2020].
Problemas nutricionales
Problemas nutricionales
J.M. Moreno Villares.
Director del Departamento de Pediatría. Clínica Universidad de Navarra, Madrid.
Adolescere 2020; VIII (3): 30e1-30e6
Resumen
|
Las repercusiones de la pandemia por el SARS-COVID-19 no se limitan a la afectación de los adolescentes infectados, en la que el manejo nutricional es similar al de otras infecciones respiratorias agudas, incluyendo el de aquellos pocos pacientes que precisaron ingreso en la UCP. Palabras clave: Infección respiratoria; Obesidad; Vitamina D; Actividad física. |
Abstract
|
The repercussions of the SARS-COVID-19 pandemic are not limited to the illness of infected adolescents, in which nutritional management is similar to that of other acute respiratory infections, including that of those few patients who required admission to the PICU. In this small group of patients, the existence of obesity has been identified to constitute a risk for greater severity. Prolonged confinement has meant modification of life habits, mainly food and physical activity. Not all these modifications have had a negative impact: the availability to dedicate more time to cooking, the possibility of eating as a family, and less consumption of fast food. Others however, such as increased intake of sugary foods or increased number of hours of sedentary lifestyle have had negative connotations. It is difficult to quantify the repercussions on health status, especially on body weight, nor on some groups of adolescents with chronic diseases, especially eating disorders. There is no specific food or nutrient with direct actions on the virus, although some epidemiological studies point to the role of vitamin D on immunity and the possibility of promoting it by increasing its plasma levels, although well designed clinical studies are necessary to confirm it. Key words: Respiratory infection; Obesity; Vitamin D; Physical activity; Covid-19. |
Introducción
La pandemia por SARS-CoV2 nos ha puesto delante de retos difícilmente imaginables hace apenas menos de un año. Nunca en tiempos tan recientes habíamos sido tan conscientes de nuestra vulnerabilidad, pero también de nuestra capacidad de responder adecuadamente si se trabaja en común, de una forma organizada y dirigida. La Medicina, la salud, ha vivido y vive en primera línea las consecuencias de la pandemia. Sabemos más que en el comienzo de la misma allá por finales de febrero de 2020: de sus efectos sobre el organismo y las consecuencias a corto y medio plazo. Abordar la pandemia ha supuesto también modificar nuestros hábitos de vida. No había experiencias sobre un confinamiento prolongado fuera de épocas de guerra o desastres naturales y siempre había ocurrido en ámbitos geográficos determinados y por periodos concretos.
En esta presentación abordaremos las repercusiones que la pandemia ha tenido y puede tener sobre la salud de los adolescentes, en especial en lo relacionado a su alimentación y a su estado nutricional. Finalizaremos la exposición revisando cuanto podemos hacer para mejorar la respuesta inmune por medio de los hábitos saludables.
Las repercusiones de la infección por
SARS-COVID-19 en el estado nutricional
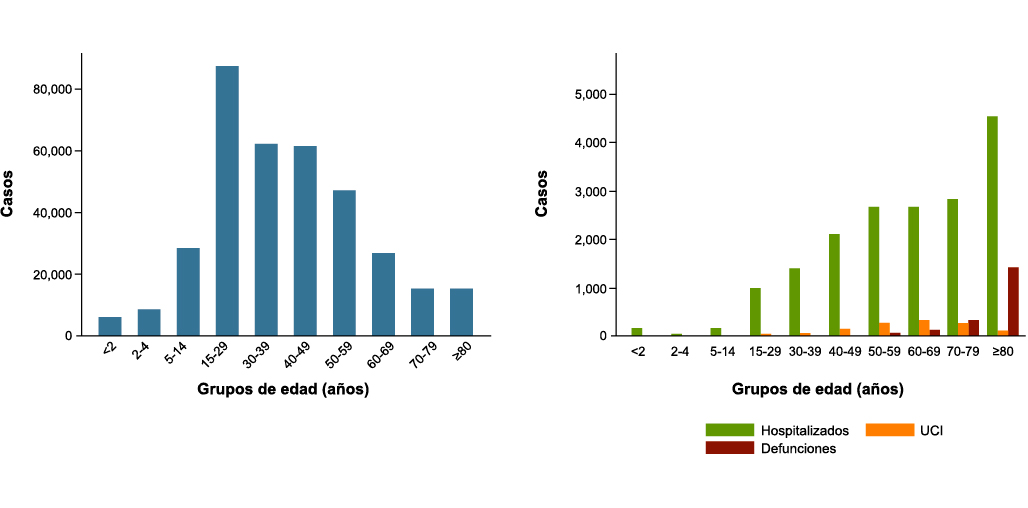
El número de pacientes pediátricos que se vieron afectados en la primera ola de la pandemia es ciertamente desconocido, pues en los momentos iniciales se limitó la realización de test diagnósticos (fundamentalmente la Reacción en cadena de la Polimerasa, RT-qPCR) a aquellos pacientes con sintomatología grave y/o que requerían ingreso hospitalario. Afortunadamente el número de sujetos < 19 años ingresado fue bajo, y muy inferior el de aquellos que precisaron ingreso en la UCIP. En la fase actual de la epidemia es bastante similar (Figura 1).
Por lo tanto, salvo en los escasos adolescentes que padecieron un cuadro grave que obligara a un ingreso en UCI o un síndrome multinflamatorio sistémico (SMIS) asociado a COVID, cuyo manejo nutricional se escapa al objetivo de esta revisión, los niños y adolescentes con infección leve o moderada no vieron afectada de forma importante su situación nutricional ni precisaron modificaciones dietéticas específicas.
La Sociedad Europea de Cuidados Intensivos Pediátricos en colaboración con ESPEN está en el proceso de publicar unas recomendaciones sobre el abordaje nutricional del SMIS en su fase aguda y en su recuperación.
La obesidad como factor de riesgo de gravedad
Desde los primeros reportes publicados sobre la evolución de los pacientes infectados, se comprobó una incidencia más elevada y una gravedad mayor en los pacientes con obesidad. Qingxian et al fue el primero en comunicar que la obesidad se asociaba a un riesgo mayor de desarrollar neumonía(1).
En el grupo de 383 pacientes ingresados se evidenció que el riesgo de desarrollar neumonía grave era 2,42 veces mayor en los pacientes con obesidad cuando se comparaba con sujetos con normopeso. Simonnet et al analizaron 124 pacientes que ingresaron en la UCI. Aquellos con IMC > 35 kg/m2 tenían un riesgo 7 veces mayor de necesitar ventilación mecánica que aquellos con IMC < 25 (OR, 7.36; 95% CI, 1.63-33.14)(2). En el estudio de Petrelli et al en 4103 pacientes con COVID-19 en Nueva York, el 26,8% de los infectados tenían obesidad, pero en los ingresados el % subía al 39,8% (frente al 14,5% de los no-obesos). Tener un IMC > 40 kg/m2 constituyó el factor de riesgo de ser hospitalizado más potente (OR, 6.2; 95% CI, 4.2-9.3).
La obesidad se asocia a un mayor riesgo de desarrollar neumonía. Tener un IMC > 40 kg/m2 constituye el factor de riesgo más potente de ser hospitalizado
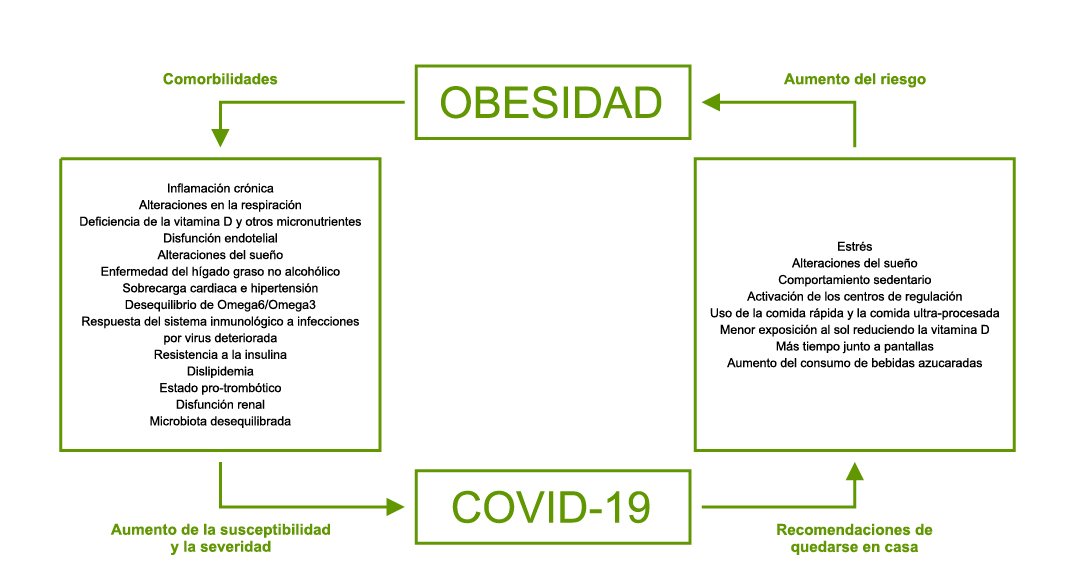
Los datos en población infantil y juvenil son más escasos, pero apuntan a mayor posibilidad de desarrollar una forma grave de la enfermedad en presencia de obesidad(3,4). Los mecanismos que relacionan ambas entidades son múltiples y hacen referencia tanto a la obesidad en sí como a sus comorbilidades (Figura 2). El interés potencial de esta asociación radica en el hecho de la creciente tasa de obesidad infanto-juvenil, que les hace susceptibles a distintas enfermedades, también a la mayor gravedad de algunas infecciones locales o sistémicas.
Las repercusiones del confinamiento
Con el fin de evitar la propagación de la pandemia en la mayoría de los países se inició un periodo de confinamiento, que en ocasión fue prolongado (hasta 3 o más meses) y que se ha seguido, en muchos lugares, de una limitación de las actividades fuera del domicilio. Comenzamos a conocer las repercusiones de este hecho tanto sobre los hábitos, en especial la alimentación, como sobre el estado nutricional de la población. Por una aparte, el confinamiento obligado se tradujo en mayor tiempo para poder cocinar y menor número de posibilidades de comer fuera de casa, al tiempo que la actividad física disminuyó considerablemente.
En una encuesta multinacional realizada en 820 adolescentes de 10 a 19 años que recoge en un cuestionario estandarizado las prácticas de consumo de alimentos antes y durante el confinamiento se observó un aumento en el número de veces en las que se consumían legumbres, frutas y verduras, pero también de alimentos fritos y de dulces y una disminución en el número de veces que consumían
comida rápida(5). En una muestra parcial del mismo estudio se evidenció un mayor consumo de alimentos ultra procesados y una marcada disminución de la actividad física(6).
En una encuesta en adolescentes antes y durante el confinamiento se observó un incremento en el consumo de legumbres, frutas, verduras y alimentos fritos y dulces, así como una disminución en comida rápida
No es sencillo encontrar datos contrastados sobre los efectos del confinamiento sobre el peso, a la luz de las modificaciones observadas en los estilos de vida. En la encuesta de He et al se observó que los individuos que no estaban especialmente preocupados por su peso fueron menos conscientes de la ganancia de peso durante el confinamiento que aquellos con un IMC ≥24(7). Otros estudios, sin embargo, no encuentran una diferencia en la ganancia de peso entre jóvenes universitarios durante la cuarentena a pesar de tener la apreciación contraria(8). Tener un carácter optimista y mantener niveles adecuados de actividad física son elementos “protectores” frente a las variaciones en el peso.
El confinamiento fue un gran reto para las personas con un trastorno de la conducta alimentaria.
Aumentó de forma considerable la preocupación por el peso, la comida, la impulsividad en la actividad física junto a los sentimientos de soledad, tristeza y pérdida de paz interior. El número de terapias disminuyó, aunque en algunos casos se sustituyó por videoconsultas o consultas telefónicas y abren una vía prometedora para el seguimiento y el apoyo a estos pacientes en tiempos difíciles(9). Las repercusiones de la pandemia en otros colectivos de adolescente con necesidades especiales han sido escasamente estudiadas.
En los trastornos de la conducta alimentaria el número de terapias disminuyó, aunque en algunos casos se sustituyó por videoconsultas o consultas telefónicas
¿Se puede mejorar la respuesta inmune desde la alimentación? Mitos y realidades
La relación entre nutrición e inmunidad es conocida desde antiguamente. El círculo vicioso desnutrición-infección- pobreza está en el origen de la mitad de los fallecimientos de los niños < 5 años en el mundo.
Una alimentación suficiente y equilibrada es esencial en el desarrollo del sistema inmune y, por tanto, en la defensa frente a la infección. Algunos nutrientes, como la vitamina A, D y E, minerales como el zinc y el selenio y la fibra y los ácidos grasos polinsaturados de cadena larga, tienen efectos sobre el sistema inmune. Una depleción de estos nutrientes (lo que se conoce como “hambre selectiva”) puede llevar a una disminución en la defensa frente a las infecciones y a un aumento en la carga de enfermedad. En virtud de este hecho, algunos autores sugieren aumentar los aportes de estos micronutrientes para disminuir el riesgo de infección (Tabla I)(10). Sin embargo, excepto para la vitamina D existen pocos estudios clínicos robustos concluyentes.
Otros componentes de la dieta como los polifenoles han sido y son objeto de investigación también, al bloquear la liberación de citoquinas inflamatorias(11).
Hablaremos con un poco más de detalle de la vitamina D. Además de ser una hormona implicada en numerosas funciones del organismo, la vitamina D es un importante modulador de la inmunidad innata y adaptativa. Se ha descrito la asociación entre niveles bajos de Vitamina D y un aumento en la susceptibilidad a las infecciones, pero su papel causal todavía es controvertido. En un metaanálisis ya clásico, Martineau et al demostraron que la suplementación con vitamina D protegía frente a las infecciones respiratorias agudas, en especial en los pacientes deficitarios en la misma (niveles de 25OH < 10 ng/ml)(12). Algunos trabajos señalan este mismo papel en el caso de las infecciones respiratorias agudas en población infanto-juvenil, pero con las mismas limitaciones a la hora de establecer una relación causal y, por tanto, indicar una recomendación.
La vitamina D es un importante modulador de la inmunidad innata y adaptativa. Se ha demostrado que la suplementación protegía frente a las infecciones respiratorias agudas, en especial en los deficitarios
Epidemiológicamente se ha observado una mayor incidencia de infección por COVID-19 y mayor gravedad en su presentación en los países con más alta prevalencia de sujetos con insuficiencia o deficiencia en vitamina D. Radujkovic et al, en un estudio observacional en 185 pacientes diagnosticados de infección por coronavirus, encontraron que los niveles medios de vitamina D eran inferiores en los pacientes que requirieron ingreso frente a los que no lo necesitaron. En los que ingresaron, los que eran vitamina D deficientes tenían una edad superior, la duración del ingreso fue mayor, así como la necesidad de ventilación. También los niveles de IL-6 (70,5 vs 29,7 pg/mL)(13).
No existen datos similares en población infantil o en adolescentes.
En los últimos años, no relacionados con la infección por COVID-19 pero si con las infecciones respiratorias, se ha evaluado la eficacia de algunos remedios tradicionales caseros como es el caso de la miel, la cebolla o la clásica sopa de pollo o de gallina, con resultados que, además de hacernos sonreír, nos muestran una cierta eficacia con escasos efectos adversos. No deberíamos, por tanto, desestimarlos alegremente. Sin embargo, no existen datos sobre su eficacia ni en la prevención ni en el tratamiento de la infección por COVID-19(14).
Conclusiones
Una pandemia como la que estamos viviendo supone un gran desafío para la comunidad científica.
El desarrollo de técnica de diagnóstico rápido y, sobre todo, la búsqueda de remedios eficaces para frenar la transmisión y para curar a los pacientes infectados, son un objetivo prioritario que debe buscarse en el marco de investigación rigurosa y que no ponga en riesgo la salud de la población.
Supone también una batalla frente al engaño y el fraude que surgen fácilmente cuando hay situaciones desesperadas y las alternativas que se ofrecen no cubren las expectativas de la población.
Algunos hechos son constatados: aunque en la población infantil y juvenil el número de casos que precisan hospitalización es bajo y aun inferior el de los que requieren ingreso en UCI, los pacientes con sobrepeso u obesidad tienen un mayor riesgo. En la prevención de esta o de futuras pandemias este es un argumento más para continuar trabajando porque los adolescentes sigan una dieta saludable y hagan actividad física diaria, sobre todo al aire libre. Una consideración especial tienen los adolescentes con trastornos de la conducta alimentaria. Las nuevas tecnologías de la información aplicadas a la salud (e-health) abren un campo prometedor en el seguimiento de estos pacientes.
Ningún nutriente específico por si solo ha demostrado eficacia en el tratamiento de la infección por COVID-19, aunque los datos preliminares apuntan al papel de la vitamina D. No parece, por tanto, descabellado garantizar un aporte suficiente en aquellos adolescentes con infección, en especial si presentan niveles insuficientes de 25-OH-vitD.
Ningún nutriente específico por si solo ha demostrado eficacia en el tratamiento de la infección por COVID-19, aunque los datos preliminares apuntan al papel de la vitamina D
Por último, los remedios naturales, pueden tener un escaso potencial terapéutico, pero forman parte del cuidar y sentirse cuidado que contribuyen en esta y en otras crisis al bienestar general. Pero este hecho no obvia la necesidad de realizar ensayos clínicos rigurosos en busca de remedios eficaces frente al virus.
Tablas y figuras
Tabla I. Ingestas recomendadas de nutrientes para mantener una función inmune óptima
|
Nutriente |
Justificación |
Recomendaciones |
|
Vitaminas y |
Las deficiencias en estos micronutrientes afectan negativamente la función inmune |
Dieta equilibrada. En caso de ingesta insuficiente suplemento de vitaminas y minerales |
|
Vitamina C |
Dosis ≥200 mg/día se asocian a niveles en sangre adecuados. Durante las infecciones aumentan las necesidades |
Ingesta diaria de 200 mg/día en individuos sanos. |
|
Vitamina D |
La suplementación diaria de vitamina D reduce el riesgo de infecciones respiratorias agudas |
Ingesta diaria de 2000 UI/día |
|
Zinc |
La deficiencia de zinc se asocia a infecciones respiratorias y diarreas en niños |
8-11 mg/día |
|
Ácidos grasos n-3 |
Efecto anti-inflamatorio |
Ingesta diaria de 250 mg/día |
Figura 1. Distribución del número de casos por grupos de edad y situación clínica. Casos de COVID 19 notificados a la Red Nacional de Vigilancia Epidemiológica con inicio de los síntomas y diagnóstico posterior al 10 de mayo de 2020
Tomado del Informe nº 44. Situación de COVID-19 en España. Casos diagnosticados a partir 10 de mayo. Informe COVID-19. 16 de septiembre de 2020. Equipo COVID-19. RENAVE. CNE. CNM (ISCIII)).
Figura 2. Relaciones entre obesidad y enfermedad por SARS-CoV2
Bibliografía
- Qingxian C, Fengjuan C, Fang L, Xiaohui L, Tao W, Qikai W, et al. Obesity and COVID-19 severity in a designated hospital in henzhen, China (3/13/ 2020). Lancet. 2020: https://ssrn.com/abstract¼3556658. https://doi.org/10.2139/ssrn.3556658.
- Simonnet A, Chetboun M, Poissy J, Raverdy V, Noulette J, Duhamel A, et al. High prevalence of obesity in severe acute respiratory syndrome coronavirus-2 (SARS-CoV-2) requiring invasive mechanical ventilation [published online ahead of print April 9, 2020]. Obesity (Silver Spring), https://doi.org/10.1002/oby.22831.
- Zhang F, Xiong Y, Wei Y, Hu Y, Wang F, Li G, et al. Obesity predisposes to the risk of higher mortality in young COVID-19 patients. J Med Virol. 2020, http://dx.doi.org/10.1002/jmv.26039 [Epub ahead of print].
- Kass DA, Duggal P, Cingolani O. Obesity could shift severe COVID-19 disease to younger ages. Lancet. 2020 May 16;395(10236):1544-1545. doi: 10.1016/S0140-6736(20)31024-2. Epub 2020 May 4. PMID: 32380044; PMCID: PMC7196905.
- Ruiz-Roso MB, de Carvalho Padilha P, Mantilla-Escalante DC, Ulloa N, Brun P, Acevedo-Correa D, et al. Covid 19 Confinement and Changes o Adolescent´s Dietary Trends in Italy, Spain, Chile, Colombia and Brazil. Nutrients. 2020 Jun 17;12(6):1807. doi: 10.3390/nu12061807. PMID: 32560550; PMCID: PMC7353171.
- Ruíz-Roso MB, de Carvalho Padilha P, Matilla-Escalante DC, Brun P, Ulloa N, Acevedo-Correa D, et al. Changes of Physical Activity and Ultra-Processed Food Consumption in Adolescents from Different Countries during Covid-19 Pandemic: An Observational Study. Nutrients. 2020 Jul 30;12(8):2289. doi: 10.3390/nu12082289.
- He M, Xian Y, Lv X, He J, Ren Y. Changes in Body Weight, Physical Activity, and Lifestyle During the Semi-lockdown Period After the Outbreak of COVID-19 in China: An Online Survey. Disaster Med Public Health Prep. 2020 Jul 14:1-6. doi: 10.1017/dmp.2020.237. Epub ahead of print. PMID: 32660669; PMCID: PMC7385320.
- Keel PK, Gomez MM, Harris L, Kennedy GA, Ribeiro J, Joiner TE. Gaining “The Quarantine 15:” Perceived versus observed weight changes in college students in the wake of COVID-19. Int J Eat Disord. 2020 Aug 28:10.1002/eat.23375. doi: 10.1002/eat.23375. Epub ahead of print. PMID: 32856752; PMCID: PMC7461524.
- Schlegl S, Maier J, Meule A, Voderholzer U. Eating disorders in times of the COVID-19 pandemic-Results from an online survey of patients with anorexia nervosa. Int J Eat Disord. 2020 Aug 25:10.1002/eat.23374. doi: 10.1002/eat.23374. Epub ahead of print. PMID: 32841413; PMCID: PMC7461418.
- Calder PC, Carr AC, Gombart AF, Eggersdorfer M. Optimal Nutritional Status for a Well-Functioning Immune System Is an Important Factor to Protect against Viral Infections. Nutrients. 2020 Apr 23;12(4):1181. doi: 10.3390/nu12041181. PMID: 32340216; PMCID: PMC7230749.
- Messina G, Polito R, Monda V, Cipolloni L, Di Nunno N, Di Mizio G, et al. Functional Role of Dietary Intervention to Improve the Outcome of COVID-19: A Hypothesis of Work. Int J Mol Sci. 2020 Apr 28;21(9):3104. doi: 10.3390/ijms21093104. PMID: 32354030; PMCID: PMC7247152.
- Martineau AR, Jolliffe DA, Hooper RL, Greenberg L, Aloia JF, Bergman P, et al. Vitamin D supplementation to prevent acute respiratory tract infections: systematic review and meta-analysis of individual participant data. BMJ. 2017 Feb 15;356:i6583. doi: 10.1136/bmj.i6583. PMID: 28202713; PMCID: PMC5310969.
- Radujkovic, A, Hippchen T, Tiwari-Heckler S, Dreher S, Boxberger M, Merle U. Vitamin D Deficiency and Outcome of COVID-19 Patients. Nutrients 2020, 12, 2757.
- Thota SM, Balan V, Sivaramakrishnan V. Natural products as home-based prophylactic and symptom management agents in the setting of COVID-19 [published online ahead of print, 2020 Aug 17]. Phytother Res. 2020;10.1002/ptr.6794. doi:10.1002/ptr.6794.
Nutrición en el adolescente: aclarando mitos
Nutrición en el adolescente: aclarando mitos
J.M. Moreno Villares
Departamento de Pediatría. Clínica Universidad de Navarra. Jefe de Departamento. Profesor asociado de Pediatría. Universidad de Navarra. M.J. Galiano Segovia. Pediatra. Centro de Salud Maria Montessori. Leganés. Madrid.
Adolescere 2019; VII (2): 14-21
Resumen
|
Un número importante de adolescentes padece problemas relacionados con los hábitos de vida. Uno de cada 5 adolescentes presenta obesidad, solo un 57% de chicos y un 37% de chicas realizan al menos 60 minutos de actividad física moderada a intensa cinco o más días a la semana y casi uno de cada tres adolescentes padecen una enfermedad crónica. Esta situación convierte a la adolescencia en una etapa de riesgo nutricional, en la que la influencia de otros actores distintos de los profesionales de la salud no contribuye a que emerja un mensaje concreto y positivo sobre los hábitos saludables, en especial los que hacen referencia a la alimentación. Además, en esta etapa de la vida se opta con frecuencia por formas menos convencionales de alimentación (dieta vegetariana, alimentación orgánica, etc.), que no bien orientadas pueden causar deficiencias nutricionales. Se repasan también en este artículo algunas modificaciones en la dieta que se realizan intentando disminuir o eliminar síntomas digestivos que ocurren con una frecuencia elevada en la población adolescente (retirada de gluten, dietas restrictivas en azúcares o en histamina, etc.). Por último, se abordan de forma breve algunas consideraciones sobre la frecuencia de deficiencia en vitamina D en los adolescentes o la relación entre la microbiota intestinal y el estado de salud. Palabras clave: Vegetarianismo; Dolor abdominal; Dieta sin gluten; FODMAPs; Alimentación orgánica; Vitamina D. |
Abstract
|
A significant number of adolescents suffer from problems related to their life habits. One in 5 adolescents presents obesity, however only 57% of boys and 37% of girls perform at least 60 minutes of moderate to intense physical activity five or more days a week and almost one in three adolescents suffer from a chronic disease. This situation turns adolescence into a stage of nutritional risk, in which the influence of actors, other than health professionals, does not contribute to channel a specific and positive message about healthy habits, especially those that refer to feeding. In addition, in this stage of life less conventional forms of nutrition (vegetarian diet, organic nutrition, etc.) are often opted for, which if incorrectly guided, can cause nutritional deficiencies. This article also reviews certain changes made in the diet aiming to reduce or eliminate digestive symptoms that occur with high frequency in the adolescent population (gluten withdrawal, restrictive diets in sugars or histamine, etc.). Finally, some considerations about the frequency of vitamin D deficiency in adolescents or the relationship between intestinal microbiota and health status are briefly addressed. Key words: Vegetarianism; Abdominal pain; Gluten-free diet; FODMAPs; Organic nutrition; Vitamin D. |
La adolescencia es esencialmente una época de cambios. Cambios físicos que hacen que se transforme en un individuo adulto. Cambios emocionales que le permiten definir su personalidad. Como todo momento de cambio es también una etapa de vulnerabilidad. En el Libro Blanco de la Nutrición Infantil en España se recoge un análisis DAFO de los aspectos que tienen relevancia en la nutrición en esta etapa de la vida (Figura 1).
Además, aunque las cifras varían en cada país, se estima que uno de cada 5 adolescentes presenta obesidad, que solo un 57% de chicos y un 37% de chicas realizan al menos 60 minutos de actividad física moderada a intensa cinco o más días a la semana y que casi uno de cada tres adolescentes padecen una enfermedad crónica. Esta situación convierte a la adolescencia en una etapa de riesgo nutricional, en la que la influencia de otros actores (influencers, redes sociales, publicidad, etc.) no contribuye a que emerja un mensaje concreto y positivo sobre los hábitos saludables, en especial los que hacen referencia a la alimentación.
En un artículo reciente en Adolescere el Dr. Vitoria y cols revisaban los aspectos generales de la nutrición en el adolescente(1). En este artículo repasaremos de forma sucinta algunos de los mitos relacionados con la alimentación en esta etapa de la vida.
Adolescentes: veganos de verdad o por moda
Las dietas vegetarianas son aquellas que están exentas de carne y productos cárnicos (incluyendo aves de corral, caza silvestre y sus derivados) y pescados (incluyendo mariscos y sus derivados). Según el tipo de dieta vegetariana, puede incluir huevos o productos lácteos (ovo/lácteo-vegetariana) o puede excluir cualquier producto de origen animal, incluida la miel (dieta vegana). En Estados Unidos de Norteamérica alrededor del 2% de los adolescentes (13-17 años) no comen carne, pescado ni pollo y un 6% no comen carne. En Europa el porcentaje de población vegetariana es superior al español y sigue en aumento (8-10% en adultos). En España no existen datos contrastados.
Las principales razones que esgrimen para seguir una dieta vegetariana son:
- preocupación por los derechos de los animales
- creencias culturales o religiosas
- dietas o preocupaciones sobre la salud
- decisión familiar o
- apetencias o rechazos a determinados alimentos
La Academia Americana de Nutrición y Dietética considera que estas dietas, bien planeadas, son adecuadas para todas las etapas del ciclo vital, incluida la infancia y la adolescencia(2). Los estudios realizados en niños y adolescentes muestran que su crecimiento y desarrollo están dentro del rango normal, aunque existe una tendencia a presentar un menor índice de masa corporal en relación a su población de referencia. Sin embargo, una dieta vegetariana o vegana mal planificada, como cualquier otro tipo de alimentación desequilibrada, puede tener consecuencias negativas sobre la salud y el crecimiento. Debe garantizarse el aporte de algunos nutrientes clave: vitamina B12, vitamina D, hierro, yodo y ácidos grasos n-3(3).
Los adolescentes que siguen una dieta vegetariana o vegana mal planificada, como cualquier otro tipo de alimentación desequilibrada, puede tener consecuencias negativas sobre la salud y el crecimiento
Sin embargo, la planificación no es probablemente el fuerte de los adolescentes. Tampoco el leer guías o recomendaciones. Además, algunas situaciones son de especial riesgo, como es el caso de la adolescente vegetariana embarazada, en el que la deficiencia en B12 puede tener repercusiones graves para su hijo.
Por otra, parte no existen estudios robustos sobre los efectos a largo plazo en la salud de los adolescentes que sigan dietas veganas: los estudio son heterogéneos, las muestras pequeñas, existe un sesgo de clase social y hay ausencia de estudios recientes(4,5).
Por último, los profesionales de la salud que atienden adolescentes deben estar alerta en caso del adolescente en quien se sospeche un trastorno de la conducta alimentaria y decide seguir una dieta vegetariana. Puede ser una forma de evitar alimentos de mayor contenido calórico, al tiempo que lo hace de una forma “socialmente aceptable”. Hasta un 45-50% de las pacientes con anorexia nerviosa refieren haber seguido algún tipo de dieta vegetariana.
¿Comer ecológico es comer mejor?
La agricultura o la ganadería ecológica, (también conocida como orgánica o biológica) es un sistema para cultivar una explotación agrícola que combina la tradición y el uso de los últimos avances técnicos para obtener alimentos ecológicos de manera sostenible y equilibrada, optimizando al máximo los recursos naturales, sin emplear productos químicos de síntesis ni organismos genéticamente modificados (OGM) y respetando la fertilidad de la tierra. Aunque el interés por la comida ecológica se ha despertado en algunos segmentos sociales –en especial jóvenes con formación universitaria-, su uso en adolescentes es bastante limitado, en parte por su acceso limitado a estos productos. No obstante, como resumen de los datos disponibles podemos señalar que se conoce mucho sobre el impacto medio-ambiental, pero bastante menos sobre los beneficios nutricionales y los resultados sobre
beneficios para la salud son bastante limitados. Las administraciones, en el caso de España la Agencia Española de Consumo y Seguridad Alimentaria (AECOSAN) velan porque el contenido en plaguicidas, pesticidas, etc. de los alimentos se mantenga dentro de los límites permitidos (http://www.aecosan.msssi.gob.es/AECOSAN/web/seguridad_alimentaria/subseccion/programa_control_residuos.htm.)
A la luz de las evidencias científicas disponibles, la Academia Americana de Pediatría (AAP), en relación con la alimentación orgánica, señala que el pediatra debe aconsejar que los niños y sus familias sigan una dieta saludable, rica en frutas, verduras, cereales integrales, lácteos desnatados o semidesnatados, con independencia de su fuente de producción. Además, debe dar información veraz de lo que se sabe y de lo que no se sabe sobre la alimentación orgánica y referir a fuentes fiables si las preguntas se dirigen al contenido y al efecto de los pesticidas en los alimentos(6).
El pediatra debe aconsejar que los adolescentes y sus familias sigan una dieta saludable, rica en frutas, verduras, cereales integrales, lácteos (semi o desnatados) con independencia de su fuente de producción
¿Es verdad que sin gluten se vive mejor?
El 30% de los adolescentes europeos de 11 a 18 años padecen un trastorno digestivo funcional, de los que el dolor abdominal crónico es el más frecuente(7). Aunque el origen del cuadro es multifactorial, con frecuencia llevan a una serie elevada de pruebas complementarias y a modificaciones en la dieta no siempre justificadas(8). Uno de los productos que “sufren” las consecuencias es el gluten, acción que se ve apoyada por la opinión de personajes públicos (deportistas, actores, cantantes) que justifican parte de su bienestar –y de su éxito- en seguir una dieta sin gluten. El consumo de productos sin gluten se ha duplicado en los último cinco años, mientras que el número de individuos celíacos diagnosticados de novo permanece estable. Algunos de estos individuos o bien han sido diagnosticados de sensibilidad al gluten no celíaca (SGNC) –pocos con confirmación con prueba de provocación- o han decidido de forma unilateral la retirada del gluten de su dieta(9).
El gluten es una proteína amorfa que se encuentra en la semilla de muchos cereales como son el trigo, la cebada, el centeno, el triticale, la espelta, así como sus híbridos y derivados. Representa un 80% de las proteínas del trigo y está compuesta por gliadina y glutenina. El grano de estos cereales no está compuesto únicamente por gluten, sino que existen otras partes como son el almidón, el germen o el salvado, que si se extraen de manera cautelosa y con un control exhaustivo se podrían emplear como ingredientes en alimentos sin gluten. Esta proteína es la responsable de la elasticidad de la masa de harina y confiere la consistencia y esponjosidad de los panes y masas horneadas. Por este motivo es apreciado en alimentación, por su poder espesante. En el horneado, el gluten es el responsable de que los gases de la fermentación queden retenidos en el interior de la masa, haciendo que esta suba, impulsándola hacia arriba. Después de la cocción, la coagulación del gluten es responsable de que el bollo no se desinfle una vez cocido.
En ocasiones, algunos de estos síntomas digestivos inespecíficos (dolor abdominal, flatulencia, distensión o pesadez postprandial) mejoran al disminuir o evitar el consumo de gluten, probablemente por la disminución en la ingesta de fructanos que con frecuencia se encuentran en los productos elaborados con cereales, fundamentalmente trigo(10). Los fructanos son una familia de polisacáridos y oligosacáridos formados exclusivamente por unidades de D-fructosa. Los encontraremos exclusivamente en fuentes alimentarias vegetales, entre las que destacan los provenientes de la familia de las aliáceas. Por ejemplo en los puerros, el ajo o la cebolla, pero también en los espárragos, las alcachofas y, por supuesto, el trigo, el centeno y sus derivados. Es por eso que algunos autores proponen sustituir el término SGNC por el de intolerancia al trigo.
Es cierto que la retirada del gluten de la dieta no conlleva ningún riesgo nutricional, sin embargo realizarlo en base a un diagnóstico no preciso contribuye a aportar tranquilidad al paciente y su familia, si los síntomas persisten después de su retirada.
La retirada del gluten de la dieta no conlleva riesgo nutricional, pero realizarlo en base a un diagnóstico no preciso contribuye a aportar tranquilidad al paciente y su familia si los síntomas persisten tras la retirada
Azúcares, oligosacáridos, monosacáridos y polioles altamente fermentables (FODMAPs), etc.
La Organización Mundial de la Salud (OMS) en el año 2015 recomendó que el consumo de azúcares libres debiera reducirse a menos del 10% de la ingesta calórica total, con el fin de disminuir las morbilidades asociadas a un consumo elevado, en especial el sobrepeso y la obesidad. Con datos recientes de población española (estudio ANIBES), sólo algo más del 50% de los adolescentes cumplen esta recomendación, siendo la ingesta media de azúcares libres aproximadamente del 17%. En el grupo de los adolescentes los refrescos azucarados junto con los dulces constituyen el grupo de alimentos que mayor contribuyen a esa cifra(11). Queda, por tanto, tarea por hacer.
Por otra parte, y como se comentaba en el apartado anterior, ese aumento en síntomas digestivos inespecíficos que se agrupan con más o menos suerte dentro de los Trastornos Digestivo Funcionales (TDF), definidos por los criterios ROMA(12), puede verse influido en parte por el tipo de alimentación. El consumo de un número elevado de alimentos ultraprocesados, muchos de ellos elaborados con cereales refinados –y por tanto, con una cierta cantidad de FODMAPS- puede estar en la base de algunos de estos síntomas. Se entiende como dieta pobre en FODMAP aquella con un bajo contenido en oligosacáridos fermentables (fructologosacáridos, galactoligosacáridos), disacáridos (lactosa), monosacáridos (fructosa) y polialcoholes (sorbitol, manitol, maltitol, xilitol) (63). Los fructanos y los fructooligosacáridos se encuentran presentes de manera natural en alimentos como el ajo y el trigo, los galactooligosacáridos en las legumbres, la lactosa en productos lácteos, fructosa en algunas frutas como manzana y pera y polialcoholes en frutas con huesos. Aunque la evidencia científica es todavía insuficiente como para recomendar el tratamiento del dolor abdominal crónico con una dieta baja en FODMAPs(13), no parece desacertado recomendar una alimentación más basada en productos naturales y disminuir el consumo de alimentos ultraprocesados.
La evidencia científica es insuficiente para recomendar el tratamiento del dolor abdominal con una dieta baja en FODMAP
Otro tanto podría decirse de la fructosa. Usada por su poder edulcorante fundamentalmente en productos de repostería y similares, la capacidad de absorción en el ser humano es limitada, por lo que una sobrecarga de fructosa puede dar lugar a los síntomas digestivos de la malabsorción de azúcares. Sin embargo, el resultado del test de hidrógeno espirado con fructosa –usado habitualmente como la prueba diagnóstica de rutina- no predice la respuesta a la dieta de exclusión, probablemente porque la fisiopatología de los síntomas sea compleja(14).
¿Existe la migraña abdominal? El déficit de DAO
En otras ocasiones el dolor abdominal se presenta como exacerbaciones periódicas sobre una base de un dolor abdominal habitual. Cuando se acompaña de cefalea y con una sintomatología similar a la migraña puede etiquetarse de migraña abdominal, y ser subsidiario de un tratamiento farmacológico similar a ésta. En otras ocasiones el cuadro no tiene una semiología tan característica y se aboga como causa por una posible deficiencia de deamino oxidasa (DAO) que es una de las enzimas que degrada la histamina. La histamina es una amina activa que se encuentra en distintas concentraciones en alimentos de consumo ordinario. Una deficiencia en su metabolismo da lugar a un aumento en sus niveles circulantes y a la aparición de sintomatología que puede ser muy variopinta: reacciones urticariformes, síntomas gastrointestinales similares a los de los trastornes funcionales, mialgias, cefalea, etc. Sin embargo, no se ha encontrado correlación entre la sintomatología y los niveles de DAO, lo que dificulta la interpretación de los síntomas. La suplementación con DAO y el uso de una dieta pobre en histamina se ha visto eficaz en la reducción de alguno de los síntomas en un estudio reciente(15).
En estudios recientes, la suplementación con DAO y el uso de una dieta pobre en histamina se ha visto eficaz en reducir algunos de los síntomas del dolor abdominal
Más proteína para el músculo
Es corriente la pregunta de algunos adolescentes, en especial varones, sobre si pueden tomar suplementos proteicos para mejorar su masa muscular. Esta pregunta se ve fuertemente apoyada, muchas veces, en el entorno de algunos lugares de entrenamiento, en especial en determinadas especialidades deportivas. La respuesta es, a la base de la evidencia disponible, que consumir una carga proteica superior a las recomendaciones, en relación con la ingesta energética, no mejora el rendimiento muscular. Aunque aparentemente se correlaciona la ingesta proteica con la masa muscular o, incluso con el rendimiento, las diferencias no se mantienen cuando se corrigen con la ingesta de hidratos de carbono (y, por tanto, de energía)(16). La respuesta debe ser, por tanto clara: No, los atletas adolescentes no necesitan suplementos proteicos para mejorar ni su masa muscular ni su rendimiento, siempre que sigan una dieta equilibrada y suficiente para sus necesidades.
Microbiota y cerebro
El interés por el papel de la microbiota intestinal en la génesis de numerosas enfermedades ha crecido exponencialmente en los últimos años. La disbiosis intestinal puede estar en el origen de algunas enfermedades inflamatorias, alérgicas o autoinmunes(17) o con la obesidad(18). La disbiosis (también llamada disbacteriosis) es el desbalance del equilibrio microbiano de la microbiota normal, debido a cambios cuantitativos o cualitativos de su composición, cambios en su funcionamiento o actividades metabólicas, o bien, a cambios en su distribución. La revisión de este tema tan apasionante se escapa a las
posibilidades de esta revisión, pero permítanme dejar sólo un apunte: no es de extrañar que se intente establecer alguna correlación entre la disbiosis y el aumento en las enfermedades psiquiátricas en la edad juvenil(19).
¿Puede ser verdad que tantos sean deficientes en vitamina D?
Sorprende la elevada prevalencia de deficiencia en vitamina D en la población, especialmente en la población adolescente(20). La vitamina D (colecalciferol) es una prohormona sintetizada básicamente en la piel bajo la influencia de la irradiación solar que requiere de una doble hidroxilación, hepática (calcidiol) y renal (calcitriol), para su activación funcional. La exposición a la radiación ultravioleta tipo B induce la síntesis endógena de vitamina D a partir del 7-dehidrocolesterol epidérmico siendo ésta la principal fuente de vitamina D, mientras que menos del 10% derivaría de fuentes dietéticas naturales. Es probable que la deficiencia se deba tanto a una inadecuada exposición solar como al consumo de pocos alimentos que contengan vitamina D, unida en el caso de los adolescentes a factores hormonales.
Es probable que la deficiencia se deba tanto a una inadecuada exposición solar como al consumo de pocos alimentos que contengan vitamina D, unida en el caso de los adolescentes a factores hormonales
Por sus características especiales la adolescencia es una etapa de mayor riesgo nutricional, originado tanto por el aumento en las necesidades de energía y nutrientes en esta etapa como por las particularidades de la personalidad del adolescente, que vive entre dos aguas –saliendo de las aguas tranquilas y nítidas de la infancia y nadando hacia las aguas bravas de la edad adulta-. Los requerimientos nutricionales de esta edad están claramente definidos y gran parte de la tarea de su cumplimento radica en que se hayan aprendido buenos hábitos nutricionales en edades más tempranas y que seamos capaces de que el adolescente comparta el mayor número de comidas en familia en esta etapa. Tiene también importancia que los profesionales de la salud que les atienden estén al tanto de sus preocupaciones –imagen corporal, cuidado del medio, responsabilidad social, etc. – para poder acompañarles de la mejor manera posible en esa travesía. Desmitificar algunas de las ideas sobre las propiedades o perjuicios de determinados alimentos o patrones de alimentación, de forma didáctica y atractiva es un reto.
En este momento de sus vidas estar cerca es mucho más útil que dar consejos.
Tablas y figuras
Tabla I. Alimentos desaconsejados en la dieta FODMAPs
|
FRUCTOSA
|
|
LACTOSA
|
|
FRUCTANOS
|
|
GALACTANOS
|
Tomado del Documento de consenso sobre las Dietas de exclusión en el Síndrome del Intestino Irritable. Sociedad Española de Patología Digestiva, 2019
Tabla II. Alimentos permitidos en la dieta FODMAPs
|
FRUTAS
|
|
VERDURAS
|
|
ESPECIAS
|
|
LÁCTEOS
|
|
EDULCORANTES
|
|
CEREALES
|
Tomado del Documento de consenso sobre las Dietas de exclusión en el Síndrome del Intestino Irritable. Sociedad Española de Patología Digestiva, 2019
Figura 1. Análisis DAFO de las características de la adolescencia que tienen influencia en su alimentación
|
DEBILIDADES |
AMENAZAS |
|
|
|
FORTALEZAS |
OPORTUNIDADES |
|
|
Tomado del Libro Blanco de la Nutrición Infantil en España, 2015.
Artículos de interés
1. Varea Calderón V, Moreno Aznar L. Nutrición en la adolescencia. En Libro Blanco de la Nutrición Infantil en España. Cátedra Ordesa. Granada, 2015. Pags 123-30.
2. Mie A, Andersen HR, Gunnarsson S, Kahl J, Kesse-Guyot E, Rembiałkowska E, et al. Human health implications of organic food and organic agriculture: a comprehensive review. Environ Health. 2017 Oct 27;16(1):111. doi: 10.1186/s12940-017-0315-4.
3. DeGeeter C, Guandalini S. Food Sensitivities: Fact Versus Fiction. Gastroenterol Clin North Am. 2018 Dec;47(4):895-908. doi: 10.1016/j.gtc.2018.07.012.
4. Documento de consenso sobre las Dietas de exclusión en el Síndrome del Intestino Irritable. Sociedad Española de Patología Digestiva, 2019 (En: http://sepd.es/storage/PDFs/Doc_SII_DIGITAL_vf_bp.pdf). (consultado en mayo de 2019).
5. Deficiencia en vitamina D en los adolescentes: https://www.uptodate.com/contents/vitamin-d-insufficiency-and-deficiency-in-children-and-adolescents(consultado en mayo de 2019).
6. Cruchet S, Lucero Y, Cornejo V. Truths, Myths and Needs of Special Diets: Attention-Deficit/Hyperactivity Disorder, Autism, Non-Celiac Gluten Sensitivity, and Vegetarianism. Ann Nutr Metab. 2016;68 Suppl 1:43-50. doi: 10.1159/000445393.
Bibliografía
1. Vitoria Miñana I, Correcher Medina P, Dalmau Serra J. La nutrición del adolescente. Adolescere 2016; 4 (3): 6-18.
2. Melina V, Craig W, Levin S. Position of the Academy of Nutrition and Dietetics: Vegetarian Diets. J Acad Nutr Diet. 2016; 116(12):1970-80.
3. Baroni L, Goggi S, Battino M. Planning Well-Balanced Vegetarian Diets in Infants, Children, and Adolescents: The VegPlate Junior. J Acad Nutr Diet, 2018 (en prensa).
4. Schürmann S, Kersting M, Alexy U. Vegetarian diets in children: a systematic review. Eur J Nutr. 2017 Aug;56(5):1797-1817. doi: 10.1007/s00394-017-1416-0.
5. Cofnas N Is vegetarianism healthy for children?, Critical Reviews in Food Science and Nutrition, 2018 DOI: 10.1080/10408398.2018.1437024.
6. Forman J, Silverstein J; Committee on Nutrition; Council on Environmental Health; American Academy of Pediatrics. Organic foods: health and environmental advantages and disadvantages. Pediatrics. 2012 Nov;130(5):e1406-15. doi: 10.1542/peds.2012-2579.
7 . Scarpato E, Kolacek S, Jojkic-Pavkov D, Konjik V, Živković N, Roman E, et al. MEAP Group. Prevalence of Functional Gastrointestinal Disorders in Children and Adolescents in the Mediterranean Region of Europe. Clin Gastroenterol Hepatol. 2018 Jun;16(6):870-876. doi: 10.1016/j.cgh.2017.11.005.
8. Llanos-Chea A, Fasano A. Gluten and Functional Abdominal Pain Disorders in Children. Nutrients. 2018 Oct 12;10(10). pii: E1491. doi: 10.3390/nu10101491.
9. Pinto-Sanchez MI, Verdu EF. Non-celiac gluten or wheat sensitivity: It’s complicated! Neurogastroenterol Motil. 2018 Aug;30(8):e13392. doi:10.1111/nmo.13392.
10. Skodje GI, Sarna VK, Minelle IH, Rolfsen KL, Muir JG, Gibson PR, et al. Fructan, Rather Than Gluten, Induces Symptoms in Patients With Self-Reported Non-Celiac Gluten Sensitivity. Gastroenterology. 2018 Feb;154(3):529-539.e2. doi: 10.1053/j.gastro.2017.10.040.
11. Ruiz E, Varela-Moreiras G. Adequacy of the dietary intake of total and added sugars in the Spanish diet to the recommendations: ANIBES study. Nutr Hosp. 2017 Oct 15;34(Suppl 4):45-52. doi: 10.20960/nh.1571.
12. Hyams JS, Di Lorenzo C, Saps M, Shulman RJ, Staiano A, van Tilburg M. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterology. 2016;150:1456-68.
13. Dionne J, Ford AC, Yuan Y, Chey WD, Lacy BE, Saito YA, et al A Systematic Review and Meta-Analysis Evaluating the Efficacy of a Gluten-Free Diet and a Low FODMAPs Diet in Treating Symptoms of Irritable Bowel Syndrome. Am J Gastroenterol. 2018 Sep;113(9):1290-1300. doi: 10.1038/s41395-018-0195-4.
14. Helwig U, Koch AK, Koppka N, Holtmann S, Langhorst J. The Predictive Value of the Hydrogen Breath Test in the Diagnosis of Fructose Malabsorption. Digestion. 2019;99(2):140-147. doi: 10.1159/000489877.
15. Izquierdo-Casas J, Comas-Basté O, Latorre-Moratalla ML, Lorente-Gascón M, Duelo A, Soler-Singla L, Vidal-Carou MC. Diamine oxidase (DAO) supplement reduces headache in episodic migraine patients with DAO deficiency: A randomized double-blind trial. Clin Nutr. 2019 Feb;38(1):152-158. doi:10.1016/j.clnu.2018.01.013.
16. Gracia-Marco L, Bel-Serrat S, Cuenca-Garcia M, Gonzalez-Gross M, Pedrero-Chamizo R, Manios Y, et al ; HELENA Study Group. Amino acids intake and physical fitness among adolescents. Amino Acids. 2017 Jun;49(6):1041-1052. doi: 10.1007/s00726-017-2393-6.
17. DeGruttola AK, Low D, Mizoguchi A, Mizoguchi E. Current Understanding of Dysbiosis in Disease in Human and Animal Models. Inflamm Bowel Dis. 2016;22(5):1137–1150. doi:10.1097/MIB.0000000000000750.
18. Carding S, Verbeke K, Vipond DT, Corfe BM, Owen LJ. Dysbiosis of the gut microbiota in disease. Microb Ecol Health Dis. 2015;26:26191. Published 2015 Feb 2. doi:10.3402/mehd.v26.26191.
19. McVey Neufeld KA, Luczynski P, Dinan TG, Cryan JF. Reframing the Teenage Wasteland: Adolescent Microbiota-Gut-Brain Axis. Can J Psychiatry. 2016 Apr;61(4):214-21. doi:10.1177/0706743716635536..
20. Durá- Trave T, Gallinas-Victoriano F, Chueca Guindulain MJ, Berrade Zubiri S. Deficiencia de vitamina D en escolares y adolescentes con un estado nutricional normal. Nutr. Hosp. 2015; 32: 1061-6.