Estrategias para mejorar la vacunación del adolescente. Parte 2
Estrategias para mejorar la vacunación del adolescente. Parte 2
MI Hidalgo Vicario.
Pediatra. Doctora en Medicina. Acreditada en Medicina de la Adolescencia. Experta Universitaria en vacunas en Atención Primaria por la Universidad Complutense de Madrid. Centro de Salud Universitario Barrio del Pilar. DAN. SERMAS Madrid.
Fecha de recepción: 31 de julio 2018
Fecha de publicación: 15 de octubre 2018
Adolescere 2018; VI (3): 57-69
Resumen
|
En la primera parte del artículo se presentaron las características de la adolescencia, sus problemas y patologías más frecuentes así como sus necesidades de salud, entre ellas la vacunación; asimismo cuales son los desafíos y las barreras que existen para vacunar a esta edad tanto por parte de los profesionales, de los padres y de los propios adolescentes. En esta segunda parte, se expondrán las estrategias específicas para conseguir aumentar la vacunación en esta población. Palabras clave: Vacunación; Adolescencia; Estrategias vacunales; barreras para la vacunación. |
Abstract
|
The first part of the article presents the characteristics of adolescence, its most frequent problems and pathologies, as well as its health needs, including vaccination. Also, the challenges and barriers to vaccination during this age from the professional, parent and adolescent perspective are analyzed. In the second part, the specific strategies to increase vaccination in this population will be presented. Key words: Vaccination; Adolescence; Vaccination strategies; Barriers to vaccination. |
Introducción
En general, las barreras para vacunar a la población adolescente que presentan los padres y adolescentes se pueden resumir en tres aspectos:
Las barreras para vacunar a los adolescentes se resumen en: (1) falta de conocimientos tanto de los padres como de los adolescentes (2) no acudir a la consulta del profesional (3) la toma de decisión de vacunar que en general depende de los padres y es preciso dar más protagonismo a los jóvenes
- Los conocimientos que tienen sobre la vacunación: No conocer las recomendaciones, los miedos a los posibles efectos secundarios de las vacunas, y el impacto de los continuos cambios en el calendario vacunal de las diferentes CC.AA.
- La falta de prevención: bien porque las familias no reciben recordatorios y desconocen cuándo deben acudir a la consulta, o porque el joven no acude a esta.
- La toma de decisión de vacunar: en general son los padres los que la toman y es preciso dar un mayor protagonismo a los adolescentes.
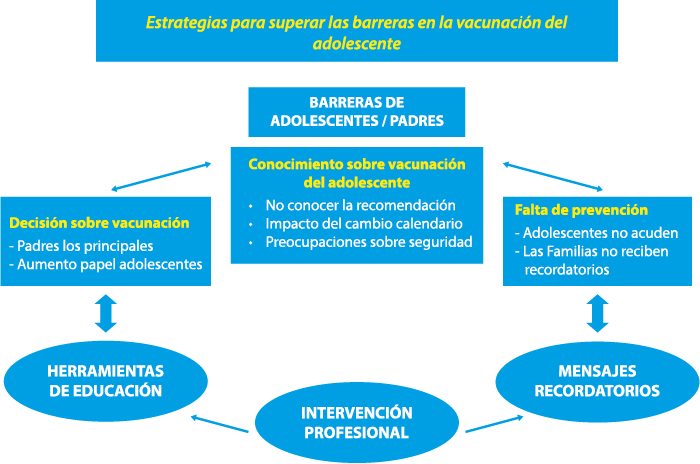
Los profesionales sanitarios deben actuar sobre estos tres aspectos, manteniendo actualizados sus conocimientos y utilizando herramientas de educación sanitaria y mensajes recordatorios (Figura 1).
A continuación se exponen las estrategias generales y cómo actuar específicamente con los adolescentes y sus padres.
Estrategias generales
Los profesionales sanitarios pueden realizar diferentes actividades que van a favorecer la vacunación(1,2,3):
Los profesionales en cada consulta con el joven deben tener en mente el “ahora o nunca” ya que el adolescente puede no volver a la consulta
- En cada consulta del joven, bien sea en el control periódico de salud o en una consulta espontánea, debe verse siempre como una potencial oportunidad para vacunar. Los profesionales deben tener en mente el “ahora o nunca” ya que el adolescente puede no volver a la consulta(1).
- Recomendar firmemente y de forma universal la vacunación como algo esencial para mantener la salud. Si las vacunas se ofrecen como algo opcional, se abre la puerta para el rechazo. Se debe informar al paciente y a su familia sobre las vacunas que le corresponden (calendario vacunal) y también sobre las que no estén incluidas en el calendario. No se debe favorecer una vacuna sobre otra cuando estas tienen características equivalentes.
El profesional debe recomendar firmemente y de forma universal la vacunación
- Explorar los valores y las preocupaciones tanto de los padres como de los jóvenes y aclarar todas las dudas que tengan.
- Si hay vacilación/dudas hacia una determinada vacuna, se debe responder a todas las preguntas. Se aconseja usar el “Guiding style”(3,4) que consiste en aproximarse a los padres inseguros con una actitud de ayuda: (a) pedir permiso; (b) abordar las preocupaciones; (c) ofrecer fuentes serias; (d) determinar la disposición para el cambio.
Si hay dudas para vacunar, se aconseja el “Guiding style” que consiste en aproximarse a los padres inseguros con una actitud de ayuda:
(a) pedir permiso; (b) abordar las preocupaciones; (c) ofrecer fuentes serias; (d) determinar la disposición para el cambioSe aconseja realizar preguntas abiertas: “¿Qué preocupaciones tiene? ¿Puedo ayudarle?. Algunos padres pueden estar, sin más, buscando información y los profesionales deben recordar que las inmunizaciones constituyen el núcleo del cuidado preventivo.
También se puede enfatizar, “Este es mi trabajo: ayudar a cuidar la salud de su hijo/o ayudar a cuidar tu salud”. “Le informo sobre las vacunas recomendadas y también sobre las enfermedades que previenen para así proteger a su hijo/o protegerte de la mejor forma posible”.
No sirven y son contraproducentes determinadas estrategias como: usar un estilo directo “Esto es lo que debe hacer”, usar información y persuasión para lograr el cambio ya que originan el rechazo, no darse cuenta de las señales de rechazo, usar jerga o fuentes de información desacreditadas, exagerar la seguridad de las vacunas o utilizar la confrontación.
En la Tabla I se exponen las estrategias útiles e inútiles para hablar sobre la vacunación(4).
- Enfocar la información en los beneficios de la vacuna. Educar al paciente y a su familia sobre las enfermedades que previenen las vacunas es clave. Por ejemplo, informar y reforzar el hecho de que la vacuna contra el virus del papiloma humano (VPH) puede prevenir un cáncer, que la vacuna contra el tétanos, difteria, pertusis acelular (Tdap) previene la tos ferina, el tétanos y la difteria y que la vacuna del meningococo puede prevenir una meningitis. Una información actualizada sobre la situación y los brotes de las enfermedades puede ser una herramienta para conversar. Los profesionales también pueden aumentar la confianza de los padres y del paciente al comentar que administran las mismas vacunas a sus familias y a ellos mismos.
- Informar sobre cuando es adecuado administrar las diferentes vacunas y porqué son necesarias para de esta forma completar el calendario vacunal. Por ejemplo, respecto a la vacuna del PMV hay que informar: cuándo se debe administrar, la importancia de recibir la vacuna antes de que un adolescente esté expuesto al VPH por actividad sexual y cuándo hay que volver para cada dosis de recuerdo. Las visitas de seguimiento de la vacunación, deben programarse antes de que la familia deje el entorno sanitario de atención.
- Ante el rechazo a una vacuna, el profesional siempre debe perseverar. La perseverancia es crítica para aumentar las tasas de vacunación. En una encuesta dirigida por la Academia Americana de Pediatría en 2006 y en otra encuesta de seguimiento en 2013, se observó que entre el 30-50% de los padres aceptaron vacunar a sus hijos aunque inicialmente se habían negado(5,6).
Ante el rechazo a una vacuna, el profesional siempre debe perseverar
Los profesionales deben tener en cuenta los sentimientos y creencias de los padres, enfatizar en los beneficios y aclarar errores. La información siempre debe adaptarse culturalmente(7).
Compartir estadísticas y material educativo puede ser útil, pero se debe evitar dar excesiva información. Se aconseja “fragmentación y control” es decir, proveer información en pequeñas cantidades, seguido por una comprobación de que se ha entendido esa información. Esta técnica contrasta con la práctica común de proporcionar grandes cantidades de información antes de verificar lo asimilado(4).
Aproximación al adolescente
Como ya hemos comentado, cada visita del joven debe verse siempre como una oportunidad de actualizar y completar el Calendario vacunal(8). A continuación exponemos las intervenciones que han demostrado ser efectivas entre los jóvenes.
- Las consultas mejoran fomentando y manteniendo una buena relación con ambos padres y con el adolescente.
- En cada consulta del joven, se debe realizar educación para la salud sobre todos sus problemas y necesidades, no solo sobre la vacunación; también se darán guías anticipadas para que conozcan los cambios que se van a ir produciendo con la edad(9).
La Educación para la salud es una combinación de actividades de información y de educación que tienen como finalidad lograr un arraigo de los hábitos positivos en las personas y colectivos, así como modificar las actividades contrarias a las mismas. El ámbito de actuación es socio-sanitario: escuela, familia y comunidad. La educación al adolescente se realiza:
La Educación para la salud es una combinación de actividades de información y de educación que tienen como finalidad lograr un arraigo de los hábitos positivos en las personas y colectivos, así como modificar las actividades contrarias a las mismas
- Con una atención individualizada.
- Informando teniendo en cuenta los aspectos emocionales (las actitudes y las motivaciones) además de entrenar las habilidades sociales (Ejemplo: que los adolescentes aprendan como decir no al sexo, a las drogas… y si a las vacunas).
- Analizando los factores de riesgo y promoviendo los factores de protección para conseguir un desarrollo juvenil positivo (desarrollo normal y saludable en todas las circunstancias, no solo en la adversidad) y aumentar la resiliencia.
- El aprendizaje debe ser continuo en el tiempo para procurar la salud.
- Es necesario comprender el desarrollo cognoscitivo del adolescente(9,10) así se facilitará la interacción con los adolescentes y su cuidado de la salud. Durante la adolescencia, como ya hemos comentado, la mente se está desarrollando y se pasa del pensamiento concreto de la adolescencia inicial, a ir progresivamente adquiriendo habilidades de razonamiento y la capacidad de pensar de manera abstracta con proyección de futuro, típico de la adolescencia media y tardía.
- Los adolescentes pueden no percibir las consecuencias de sus conductas de riesgo(9,10), influye en ello el sentimiento de omnipotencia e inmortalidad (a ellos no les va a pasar nada), la necesidad de experimentar y la atracción por el riesgo (la velocidad, drogas…), el identificarse con ideas opuestas a las de los padres, la influencia de los amigos y la dificultad para planificarse al madurar antes los circuitos de recompensa que los de la corteza prefrontal. Es importante tener en cuenta estos aspectos y ayudarles a reflexionar sobre ello. Es necesario identificar en el joven la experimentación normal, del riesgo moderado y grave.
- En la visita con el adolescente, una parte de ella debe realizarse entre el profesional y el joven sin la presencia de sus padres (privacidad), y la confidencialidad es fundamental para que los jóvenes se sientan más cómodos y puedan hablar de todo lo que le preocupa. El profesional debe saber cómo comunicarse con el adolescente y lo que debe evitar (sermones unidireccionales, mal manejo de la confidencialidad, la intimidación…). A continuación se expone la forma en que el profesional debe acercarse al adolescente(9):
En la visita con el adolescente, una parte de ella debe realizarse entre el profesional y el joven sin la presencia de sus padres (privacidad), y la confidencialidad es fundamental para que los jóvenes se sientan más cómodos y puedan hablar de todo lo que les preocupa
- Hablar con interés, respeto y empatía. Usar un lenguaje sencillo que le hagan sentirse a gusto, evitando el argot juvenil ya que dará sensación de falsedad y nunca se debe interrogar.
- Preguntas abiertas: ¿qué opinas de las vacunas? ¿Por qué? ¿Cómo?…
- Hacer de abogado y consejero, sin juzgar.
- Informar según el desarrollo del joven: “Las vacunas evitan enfermedades infecciosas graves”, “La vacunación protege tu salud”…
- Evitar el papel de sustituto del padre u de otro adolescente ya que el adolescente desea que le atienda alguien con madurez, conocimiento y autoridad.
- Felicitar siempre por las conductas saludables: Ejemplo “Muy bien que te has vacunado”, el joven necesita oír que toma decisiones normales saludables y que muchos otros también las practican.
- Criticar la actividad, nunca al adolescente: “El no vacunarse es peligroso porque pone en riesgo tu salud: cáncer de cérvix, meningitis y otras infecciones graves”.
- Expresar nuestro interés y preocupación por él. ”Estoy preocupado ya que no estas vacunado y pones en riesgo tu salud”.
- Inculcar responsabilidad, asertividad, autoestima… en definitiva, los factores protectores.
- La consultoría, no consiste en dar consejos al joven, sino en orientarle para buscar soluciones tras reflexionar… en definitiva la entrevista motivacional.
- La entrevista motivacional es una estrategia que se puede usar para acercarse al adolescente.
Es una forma de guiar centrada en la persona para obtener y fortalecer la motivación para el cambio. La idea detrás de ella es, el cambio de comportamiento que se produce al tener el paciente que reflexionar sobre la necesidad de protección contra enfermedades prevenibles (p. ej., cáncer cervical y meningitis). Mejora la aceptación de las vacunas y ayuda a superar las dudas.La entrevista motivacional es una estrategia que se puede usar para acercarse al adolescente.Es una forma de guiar centrada en la persona para obtener y fortalecer la motivación para el cambio
En 1984, Prochaska y DiClemente formularon la hipótesis de que los cambios de conducta siguen una serie de etapas más o menos estandarizadas, tanto en los cambios espontáneos como en aquellos que siguen a recomendaciones terapéuticas. Estos estadios corresponden a lo que denominaron: “las etapas del cambio”. Este modelo fue inicialmente utilizado para predecir el abandono del tabaquismo en fumadores. Sin embargo, en los últimos años, el modelo ha ido adquiriendo consistencia y ha sido aplicado en un amplio espectro de cambios de conducta: disminución de prácticas de riesgo para la infección por el VIH, ejercicio físico, dieta saludable, etc…Es una estrategia terapéutica para el cambio, considerando que el cambio se produce desde la persona, no se le puede forzar pero si potenciar ya que tratar de forzarlo puede ser iatrogénico. El propio adolescente, a través de las preguntas del profesional, elabora unos razonamientos propios que le llevan a descubrir que le conviene un cambio y que posee la capacidad para realizarlo. Los principios básicos son: empatía y aceptación, hablar de las discrepancias, evitar la discusión, aceptar las resistencias del paciente, fomentar la autoeficacia y el optimismo.
Con las habilidades de la entrevista, se ayuda a los pacientes a avanzar en las etapas de cambio que, según Prochasca y Diclemente, incluyen 5 fases:
(1) La Precontemplación, el individuo no considera la posibilidad del cambio.
(2) Contemplación está considerando la posibilidad de cambiar.
(3) Preparación, está planificando y comprometiéndose con el cambio.
(4) Acción, está realizando la conducta del cambio.
(5) Mantenimiento, sostener a largo plazo el cambio. Este ciclo incluye la posibilidad de recaída, la que siempre debe ser anticipada para diseñar con el adolescente como se enfrentará a ello.
- Programas comunitarios con espacios de participación juvenil también han demostrado que ayudan a evitar los riesgos.
Con todo ello, la colaboración de los padres, los médicos y la comunidad, se facilita que el adolescente pase de ser un “mero receptor” a ser un individuo activo e informado que busca opciones sanas para ellos mismos. En definitiva se potencia al adolescente en todos los aspectos no solo en aspectos puntuales.
Aproximación a los padres
Hay pocas estrategias basadas en la evidencia, para la comunicación con los padres y en la comunidad(11). Las sugerencias que se exponen a continuación pueden ser útiles, aunque los efectos no están probados.
Hay pocas estrategias basadas en la evidencia, para la comunicación con los padres y en la comunidad
- La mayoría de las intervenciones con los padres se han basado en El modelo de déficit de información. Se asume que todos los errores son debidos a la falta de conocimiento de la población y se propone como solución, dar más información. Pero la simple información, a menudo, no conduce a cambiar los puntos de vista de la población y puede crear una dinámica en la cual el paciente y los padres sean menos receptivos(11). Corace(12) refiere que “El conocimiento es el primer paso necesario, pero no es suficiente para conseguir el cambio de conducta”. Por ello se recomienda la educación de los padres en las posibles consecuencias de no vacunar y usar el “Guiding style”(3,4) ya comentado (Fig. 1).
La imposibilidad de los médicos en influir en la decisión de vacunar solamente corrigiendo la información falsa está muy documentada, y en ocasiones puede ser más peligrosa que beneficiosa. Los siguientes consejos pueden ser útiles(13):
- Establecer que la vacunación es una elección normal.
- Evitar repetir información equivocada, ya que puede reforzarla.
- Identificar el mito como mito y explicar que es falso.
- Centrarse en hechos simples y correctos ya que si la verdad es muy complicada, es más fácil aceptar los mitos.
- En vez de refutar lo incorrecto de una creencia, dar una nueva información.
- Orientar la conversación hacia las enfermedades que previenen.
- Al dar evidencias a favor/en contra de una creencia, la gente acepta más fácilmente la evidencia que ya existe y es mucho más crítico con la que lo rehúsa.
- Contar historias: Anécdotas personales, la decisión de vacunar a sus propios hijos…y siempre evitar las tácticas de miedo.
- El papel de los médicos es crucial para influir en los padres sobre la vacunación ya que les dan una gran confianza. Si la relación entre ellos no es buena, la influencia es negativa(14).
El papel de los médicos es crucial para influir en los padres sobre la vacunación ya que les dan una gran confianza. Si la relación entre ellos no es buena, la influencia es negativa
Una “aproximación asumida/dada por hecho” del pediatra hacia la vacunación del paciente. Ejemplo: “Juan tiene vacunas hoy”, es mucho más eficaz para conseguir vacunar que una “aproximación participativa: “¿Que opina sobre las vacunas de Juan?”. Esta última pregunta invita a la conversación, a tomar decisiones compartidas pero también al rechazo.
En la forma asumida, por un lado se mejora la vacunación, pero por otro aquellos padres que esperan poder hablar sobre la vacuna, pueden sentirse menos satisfechos. La aproximación participativa conduce a tomar las decisiones compartidas y ha llegado a ser el modelo de aproximación (más que la paternalista de hace años) aunque no es fácil aplicarla por los pediatras ya que los pacientes pediátricos no saben participar en estas charlas; y además este sistema no se adapta a las vacunas porque los beneficios de la vacunación, en la infancia, claramente superan los riesgos.
- En varios países como EE.UU. se han demostrado los efectos positivos de los recordatorios para vacunar: mensajes de texto o correos electrónicos, correo postal, llamadas telefónicas, folletos en la sala de espera de la consulta, uso de la tablet…etc.(2,3,13,15)
En varios países como EE.UU. se han demostrado los efectos positivos de los recordatorios a las familias para vacunar
- La entrevista motivacional. La Academia Americana de Pediatría, la enumera como una técnica de comunicación útil, y consiste en que el profesional se involucra en una conversación abierta con un individuo para realizar un intercambio de opiniones al objeto de aprovechar el deseo de la persona y la motivación para cambiar.
En lugar de intentar responder con argumentos persuasivos o dar grandes conferencias, en la entrevista motivacional, el profesional crea un ambiente de confianza, al reflejar las preocupaciones de los padres, transmitiendo empatía y comprensión. El pediatra puede orientar la conversación sobre las preocupaciones de los padres ante una determinada vacuna (que ya les ha asegurado que ha escuchado y entiende) y la enfermedad que previene, porque hay evidencia de que centrarse en la enfermedad en lugar de en la barrera, es más probable que mejore la intención de vacunar.
Helperin S A,(16) establece ocho pasos para responder a los padres que dudan de las vacunas (Tabla II). Lo más importante es comprender las razones para las dudas y en que estadio se encuentran los padres que dudan, esto ayudará al profesional a dirigir la conversación. Es importante dar mensajes claros (Tabla III). En la Tabla IV se puede observar la clasificación paterna respecto a su posición hacia la vacunación (estadio en el que se encuentra) y las estrategias a seguir por el profesional(3).
Fomentar la vacunación frente al
virus del papiloma humano (VPH)
En la adolescencia es importante recomendar todas las vacunas del calendario. La tasa de vacunación del VPM es más baja que la de otras vacunas como, por ejemplo, la del Tdpa debido a las preocupaciones y miedos de los padres (efectos secundarios, que puede promover la promiscuidad…) a la falta de conocimiento, también a que el profesional no le ofreció la vacuna, no se la recomendó con interés o no le hablo sobre su seguridad… A continuación se expone cómo puede el profesional actuar para conseguir aumentar la vacunación:
- Recomendar claramente la vacuna. Que es eficaz y segura y que está en el Calendario vacunal.
- Que previene un cáncer. Esta es una razón importante para que los padres acepten la vacuna.
- Hablar del calendario de vacunación, dosis y la edad de recomendación. Que vacunar más joven mejora la respuesta inmunitaria. La recomendación es que los individuos más jóvenes de
15 años requieren solo dos dosis de vacuna, comparados con los mayores de 15 años que necesitan
3 dosis (tanto con Cervarix como con Gardasil 9). - No retrasar la vacunación ya que puede ser perjudicial. Intentar predecir cuándo el joven tendrá relaciones sexuales es difícil y poco práctico. Establecer la/las dosis de revacunación. Como ya se ha comentado, el adolescente, comparado con otras edades, es menos probable que vuelva a consulta para el seguimiento y revacunación y se deben aprovechar todas las oportunidades.
- Coadministrarla con otras vacunas para incrementar la vacunación. Evitar las falsas contraindicaciones.
- Aclarar la idea errónea de los padres, sobre que la vacuna del VPH puede promover la promiscuidad.
En la Tabla V se puede ver un ejemplo de cómo abordar esta vacuna con los padres.
La negativa de los padres a vacunar plantea un conflicto de valores y tiene efectos en la población
La negativa de los padres a vacunar plantea un conflicto de valores entre el derecho de los padres a la crianza de sus hijos, según sus creencias y el de justicia, al poner en riesgo la protección del hijo y de la comunidad(17). En España, la ley protege la capacidad de decisión de los padres, al no obligar al cumplimiento del calendario oficial. Salvo riesgo de salud pública y de forma temporal, en que el juez puede establecerlo.
La negativa de los padres a vacunar plantea un conflicto de valores entre el derecho de los padres a la crianza de sus hijos, según sus creencias y el de justicia, al poner en riesgo la protección del hijo y de la comunidad
Los niños y adolescentes sufren las decisiones de los padres en el ejercicio de su representación legal y patria potestad, pero hay dos límites que los padres no pueden traspasar:
- El bien del hijo menor de edad, derecho a que se proteja su bienestar. Aunque los padres no vacunen, la inmunidad de grupo puede proteger, salvo en el caso del tétanos donde es necesario la vacunación individual.
- El bien de la comunidad, derecho a no poner en peligro la Inmunidad de grupo.
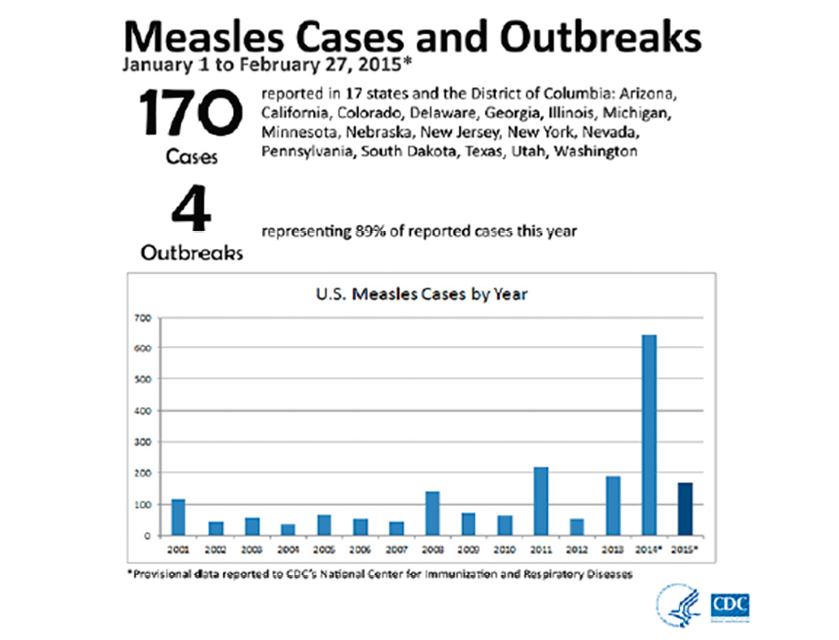
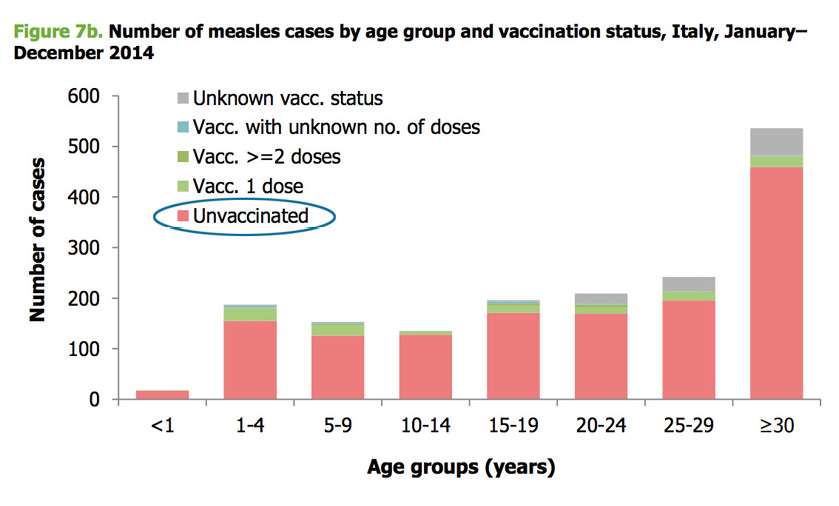
Podemos preguntarnos: ¿Qué pasaría si todos los padres hicieran lo mismo y no se vacunase a los hijos?. En las Figuras 2 y 3 podemos observar los brotes de sarampión en EE.UU. en 2014 y 2015 así como en Italia en 2014; en ambos estudios se observó como la mayoría de las personas que cogieron el sarampión eran las que no estaban vacunadas.
En EE.UU. (Figura 2): Durante el año 2014, hubo 667 casos confirmados de sarampión. Esta es la mayor cantidad de casos desde que se documentó la eliminación del sarampión en EE.UU. en el 2000. Fueron asociados a casos traídos de Filipinas donde hubo un brote. Durante el año 2015, hubo un brote multi-estatal, 188 casos de sarampión notificados en 24 estados y Washington D.C., relacionado con un parque de atracciones en California. En Italia (Figura 3) se observan las tasas elevadas entre 0-4 años e igualmente en adolescentes y jóvenes adultos entre 15-19, 20-24 y 25-29 años.
En nuestro país las vacunas no son obligatorias, para administrarlas solo se requiere la aceptación de los padres, un Consentimiento Informado verbal es suficiente si los padres están presentes. Tras informar a los padres, si estos no aceptan, se puede seguir perseverando en futuros encuentros.
En nuestro país las vacunas no son obligatorias, para administrarlas solo se requiere la aceptación de los padres, un Consentimiento Informado verbal es suficiente si los padres están presentes. Tras informar a los padres, si estos no aceptan, se puede seguir perseverando en futuros encuentros
La negativa persistente se debería documentar, tanto en la historia clínica, en el registro de vacunación, y también a través de un Certificado / Formulario de renuncia a la vacunación, donde se especifique:
La negativa persistente de los padres a vacunar a su hijo, se debería documentar, tanto en la historia clínica, en el registro de vacunación, y también a través de un Certificado/ Formulario de renuncia a la vacunación
- Identificación del niño/adolescente, padres y el pediatra
- Aclarar que se ha recibido la información oportuna
- Determinar la comprensión y la capacidad
- Determinar de quien es la responsabilidad de la decisión
- Especificar la negativa a cada una de las vacunas
- Dejar claro siempre la posibilidad de vacunar si se cambia de opinión
Existen varios formularios como el de la Academia Americana de pediatría y también de la AEP este último disponible en:
http://vacunasaep.org/sites/vacunasaep.org/files/renuncia-de-los-padres-a-vacunar.pdf
Qué se puede hacer en el futuro para fomentar
la vacunación
Se plantean diferentes actuaciones para fomentar la vacunación:
- Leyes de vacunas. Algunos profesionales son partidarios de “La obligación de vacunar” esto es algo muy controvertido ya que quita autonomía y libertad. Esto se puede ver como una injerencia del Estado en la vida privada, lo cual generaría más rechazo. Pueden ser de utilidad establecer certificados vacunales, no solamente para entrar en la guardería o en el colegio, también en campamentos, en la universidad o en el trabajo.
- Rechazar a la familia en la consulta por no aceptar las vacunas. Algunos pediatras(18) refieren que los que no se vacunan ponen en peligro a sus otros pacientes en la consulta y comentan que esta política convence a los padres para vacunar, aunque no existen datos que lo confirmen; pero hay que tener en cuenta que algunos pacientes no se vacunan por prescripción médica y hay un porcentaje de pacientes que, aunque se vacunen, no quedan inmunes. También se debe tener en cuenta que las ideas y valores de los padres pueden ser muy diferentes; los profesionales tampoco rechazan a otros pacientes porque no sigan sus indicaciones médicas (casos de obesidad, hipertensión, uso de drogas…etc.)
Si se hace eso, seríamos autoritarios y es mucho mejor una relación deliberativa, persuasiva y tolerante, teniendo en cuenta las altas coberturas vacunales de nuestro país. Se tendrán en cuenta los aspectos éticos y legales; el pediatra debe actuar siempre en el mejor interés del menor.
- Estímulos para el cambio de conducta. Políticas públicas basadas en incentivos (nudges o pequeños empujones)(19). En algunos países como Australia, el estado estableció incentivos económicos directos o indirectos -reducciones fiscales- a los padres para estimular la vacunación de sus hijos, de esta forma se incrementó la vacunación de un 75% en 1997 a un 94% en 2001, aunque parece que con esta actuación también se afecta la libertad de los padres…
- Intervenciones electrónicas y recordatorios médicos. Es una aproximación prometedora, ya que los médicos tienen poco tiempo en las consultas y los padres de esta forma pueden buscar y recibir información on line sobre las vacunas. Varios estudios en EE.UU. han mostrado el éxito en el uso de mensajes de texto, llamadas telefónicas, portales web, promoción on line sobre las vacunas aunque hay poca evidencia todavía.
- Valores personales. La Teoría del comportamiento planificado, describe las actitudes, percibe la autoeficacia para el cambio y las normas subjetivas que influencian en la intención y finalmente en la conducta. El hecho de que el profesional se alinee con los valores personales de los padres(20), puede mejorar la comunicación de las ideas científicas incluyendo la información sobre las vacunas.
- Normas sociales. La mayoría de las familias en nuestro país aceptan las vacunas, de esta forma la vacunación es una opción predeterminada por las normas sociales y se favorece vacunar.
- Intervenciones en la comunidad, entrenamiento de los padres en defensa de las vacunas ya que pueden ser buenos comunicadores y consejeros en su comunidad.
- Aumentar el acceso a la vacunación a escuelas, clínicas, otros lugares… allí donde se encuentran los jóvenes.
Necesidad de seguir vacunando en la adolescencia
Los programas de vacunación, en general, se han enfocado hacia lactantes y niños sin tener en cuenta que los adolescentes y los adultos también deben continuar la vacunación para que no reaparezcan enfermedades ya desaparecidas (Ej. el tétanos). Los pediatras tienen la responsabilidad de vacunar a la población bajo su cuidado, tanto niños como adolescentes, para evitar las enfermedades prevenibles.
Los pediatras tienen la responsabilidad de vacunar a la población bajo su cuidado, tanto niños como adolescentes, para evitar las enfermedades prevenibles
¿Por qué?
- Las vacunas son seguras
- Proporcionan beneficios individuales y colectivos
- Los riesgos siempre serán inferiores a los beneficios
- La enfermedades inmunoprevenibles siguen existiendo
- No existen otras alternativas eficaces
- La existencia de individuos no vacunados, aumenta las posibilidades de adquisición de la enfermedad
- No es mejor padecer la enfermedad que vacunarse
- La disminución de las enfermedades inmunoprevenibles, no es debida a la mejora de higiene
- El estar vacunado no aumenta posibilidades de adquirir la infección
- Las vacunas no sobrecargan el sistema inmune
¿Cuándo?
Tanto en los controles periódicos de salud y de forma oportunista. También en certificados escolares, deportivos, para viajar al extranjero…etc.
Se deben aprovechar todas las oportunidades para vacunar: controles periódicos de salud, de forma oportunista, en certificados escolares, deportivos, para viajar al extranjero…. etc
Al realizar la Historia clínica, además de saber cómo entrevistar y abordar al joven, se debe evaluar el calendario vacunal. Valorar los riesgos laborales/escolares, presencia de conductas de riesgo, de enfermedad crónica, situación social, marginación, viajes, inmigración…, entre otras.
En circunstancias especiales
Se seguirán las mismas normas que en otras edades de la vida(21).
Embarazo:
Las vacunas inactivadas, las de toxoides y las polisacáridas son seguras en el embarazo aunque se suele esperar al 2º-3º trimestre de gestación para administrarlas. La antigripal se puede administrar en cualquier trimestre. La Tdpa se administra a la embarazada preferiblemente entre las 27-28 y 36 semanas de gestación para proteger al lactante los primeros 3 meses. Con las Inmunoglobulinas durante el embarazo no hay riesgo. Las vacunas de organismos vivos (SRP -Sarampión, rubeola y parotiditis-, Varicela, TBC-BCG) están contraindicados por el riesgo teórico de transmisión del microrganismo vacunal al feto, aunque en los casos en que por error se administraron, no se vieron problemas, luego si sucediera esa situación no se aconseja abortar. Tras las vacunas de virus vivos, se debe evitar el embarazo 28 días tras su administración.
Las vacunas inactivadas, las de toxoides y las polisacáridas son seguras en el embarazo aunque se suele esperar al 2º-3º trimestre de gestación para administrarlas
Exposición a sangre o material biológico (pinchazo accidental)
Riesgo de VHB-Virus hepatitis B- (7-40%), VHC- Virus hepatitis C- (0,6-0,7%) y VIH- inmunodeficiencia humana- (0,2-0,5%) según las diferentes fuentes.
La actuación a seguir: retirar el objeto del accidente, limpieza de la zona, dejar fluir la sangre, lavar la herida con agua y jabón, antiséptico (nunca lejía), cubrir herida con apósito. Si es posible obtener sangre de la persona fuente de la exposición para ver el estado de portador. Si no es posible, realizar a la persona serología basal tras el accidente para conocer su estado de inmunización con seguimiento a las 6 semanas y 3-6 meses de la exposición. Para exposición a VHB se dispone de vacuna VHB y a veces es necesario Inmunoglobulina HB, no hay vacuna para VHC, y para VIH se dispone de tratamiento con antirretrovirales.
Tras agresión sexual
Tras una agresión sexual es importante una valoración de la persona afectada con profilaxis de una posible Infección de trasmisión sexual (gonorrea, clamidia, tricomonas…) y también iniciar la anticoncepción de emergencia. Además hay que valorar la posible transmisión de VHB, VHA- hepatitis A (contacto oro-anal), VHC (no hay vacuna) y para la posible infección por VIH se administra tratamiento con antirretrovirales. Repetir controles serológicos posteriores.
Mordedura de animal
Desde 1975 no hay casos de rabia en nuestro país trasmitidos por animales terrestres a excepción de Ceuta y Melilla; en la península solo hay riesgo a través de murciélagos. En caso de mordedura sospechosa la actuación será: Limpiar la herida con abundante agua y jabón 5-15 min, solución antiséptica pavidona yodada. No se recomienda suturar la herida, solo poner un vendaje compresivo.
Ante riesgo de rabia, se administrara Inmunoglobulina hiperinmune antirrábica a 20 UI /Kg; la mitad por vía IM y el resto infiltrada alrededor de la herida además de la vacuna inactivada.
Valorar la vacuna antitetánica según la situación vacunal y antibiótico amoxicilina-clavulánico.
Los adolescentes con Inmunodeficiencias y con enfermedades crónicas también deben vacunarse
Los adolescentes con inmunodeficiencias y enfermedades crónicas también deben vacunarse, están contraindicadas, salvo excepciones, las vacunas de virus vivos; se suelen administrar las inactivadas y se aconseja vacunar a los convivientes
Están contraindicadas, salvo excepciones, las vacunas de virus vivos; se suelen administrar las inactivadas aunque la inmunogenicidad y efectividad es menor. Se aconseja vacunar a los convivientes.
Conclusiones
- La adolescencia tiene unas características y necesidades propias de salud; es preciso conocer los retos, desafíos y las barreras en la vacunación del adolescente tanto las generales, dependientes del profesional y de los padres, como las específicas del propio joven.
- Cada consulta con el adolescente es una oportunidad para vacunar “ahora o nunca” ya que puede que no vuelva a la consulta. El profesional debe evitar las falsas contraindicaciones que conducen a la pérdida de ocasiones para vacunar.
- La formación del profesional es prioritario y debe recomendar firmemente y de forma universal la vacunación.
- El profesional debe explorar los valores/las preocupaciones tanto de los padres como de los adolescentes y responder a todas sus dudas, centrándose en los beneficios (enfermedades que previenen las vacunas). Si hay rechazo de los padres o del joven siempre se debe perseverar.
- En las estrategias con los adolescentes. Es importante saber entrevistarles, adaptarnos al nivel de desarrollo del joven, teniendo en cuenta la privacidad y la confidencialidad. Es fundamental la Educación para la salud, la Entrevista motivacional y establecer Programas comunitarios con la participación del propio joven.
- En cuanto a las estrategias con los padres, es preciso saber aproximarse según la posición que tengan frente a las vacunas. Establecer confianza y reconocer su autonomía. Educar en las posibles consecuencias de no vacunar, usar el “Guiding Style”, la entrevista motivacional y los recordatorios de vacunación.
- En España la vacunación no es obligatoria. La negativa de los padres a vacunar, plantea un conflicto de valores entre el derecho a educar según las creencias de los padres y el de justicia (el riesgo del hijo y de la comunidad). Si la negativa es persistente, se debe utilizar un Certificado/ Formulario de rechazo.
Los profesionales sanitarios son responsables de evitar las enfermedades prevenibles mediante la vacunación de la población bajo su cuidado para así reducir la carga de enfermedad. Es rentable invertir y vacunar a los adolescentes ya que de esta forma se garantiza la salud y el futuro de todos.
Tablas y figuras
Tabla I. Estrategias útiles e inútiles para conseguir la vacunación del adolescente
|
INÚTILES |
ÚTILES |
|
Estilo directo: “Esto es lo que debe hacer” |
“Guiding style”*: ¿Puedo ayudarle? |
|
Efecto rechazo: usar información y persuasión para lograr cambio |
Reconocer situación, escuchar, empatizar, Valorar el lenguaje corporal |
|
No darse cuenta de las señales de rechazo |
Expresar nuestra preocupación |
|
Usar jerga |
Pedir permiso para hablar del tema |
|
Fuentes de información desacreditadas |
Dar / ofrecer fuentes apropiadas |
|
Exagerar la seguridad de las vacunas |
Informar sobre los beneficios y los riesgos |
|
Confrontación |
Estar preparado para el cambio |
*“Guiding style” aproximación a padres inseguros con actitud de ayuda: (a) pedir permiso (b) abordar preocupaciones (c) ofrecer fuentes serias (d) determinar la disposición al cambio.
Modificado de: Bernstein HH, Bocchini JA, AAP. COMMITTEE ON INFECTIOUS DISEASES. Practical Approaches to Optimize Adolescent Immunization. Pediatrics. 2017;139(3): e20164187
Tabla II. Aproximación para responder a los padres inseguros acerca de la vacunación
|
Modificado de: Halperin SA. How to manage parents unsure about immunization. Can J CME.2000; 12(1): 62-65
Tabla III. Dar mensajes claros
|
MENSAJES CLAROS |
|
“Las vacunas son seguras y efectivas y si su hijo no está vacunado, puede adquirir enfermedades graves” |
|
“No vacunarse a tiempo puede tener consecuencias para otros, como un hermano recién nacido con tosferina grave” |
|
Supuestos: ¿Cómo se sentiría si su hijo tuviera una enfermedad grave por no haberle vacunado? |
|
La estrategia de esperar a cuando el riesgo se presente, no funciona |
|
Usar cifras positivas :“La vacuna es efectiva al 99%”, mejor que “hay un 1% de efectos secundarios” |
Tabla IV. Aproximación a los padres según la posición en que se encuentran hacia la vacunación
|
POSICIÓN PATERNA HACIA LA VACUNACIÓN |
ESTRATEGIAS |
|
Aceptan sin cuestionar (acción, mantenimiento) |
|
|
Aceptan con precaución (acción, mantenimiento) |
|
|
Dudan por mala información (contemplativo o preparación) |
|
|
Vacunación selectiva/tarde. (contemplativo o preparación) |
|
|
Rehúsan por creencias filosóficas o religiosas (precontemplativo) |
|
Tabla V. Ejemplo de conversación con un padre sobre la vacuna del papiloma
|
Profesional: Parece que está preocupado por la vacuna del VPH. Es comprensible. (empatía). He tenido muchas preguntas sobre este tema. ¿Le importa compartir sus preocupaciones? (guía y observar lenguaje verbal). |
|
Padre: He oído que es una vacuna para prevenir una enfermedad que se transmite por relaciones sexuales, y a mi hija le falta mucho tiempo para tenerlas. |
|
Profesional: Entiendo que le preocupe ya que su hija solo tiene 12 años (empatía). ¿Le parece bien si revisamos porque esta aconsejado ponérsela? (pedir permiso). |
|
Padre: Claro. |
|
Profesional: Se trata de prevenir un cáncer. Casi todos contactamos con este virus a lo largo de la vida, así que la vacuna es importante para todo el mundo (informar). Prácticamente todos mis pacientes se la están poniendo. Es una buena vacuna. Es una decisión que solo usted puede tomar (autonomía). ¿Qué piensa? (guía y observar lenguaje verbal). |
Figura 1. Estrategias para mejorar la vacunación de los adolescentes entre padres, jóvenes y profesionales sanitarios
Modificado de: Gowda C, Schaffer SE, Dombkowski KJ, Dempsey AF. Understanding attitudes toward adolescent vaccination and the decision-making dynamic among adolescents, parents and providers. BMC Public Health. 2012;12:509.
Figura 2. Brotes de sarampión en EE.UU.
Fuente: http://www.cdc.gov/measles/cases-outbreaks.html
Figura 3. Casos de sarampión en Italia 2014
Bibliografía
1. Hidalgo Vicario MI, Monton Alvarez JL, Güemes Hidalgo M. Vacunación durante la adolescencia. En MI Hidalgo Vicario, JL Montón Alvarez. Vacunas Algo más que el calendario vacunal. Cuestiones y respuestas 3ª edición 2017, Undergraf SL. Madrid 2017 pag. 427-456.
2. Bernstein HH, Bocchini JA, AAP. COMMITTEE ON INFECCTION DISEASES. The Need to Optimize Adolescent Immunization. Pediatrics. 2017;139(3): e20164186.
3. Bernstein HH, Bocchini JA, AAP. COMMITTEE ON INFECCTION DISEASES. Practical Approaches to Optimize Adolescent Immunization. Pediatrics. 2017;139(3): e20164187.
4. Leask J, Kinnersley P, Jackson C, Cheater F, Bedford H, Rowles G: Communicating with parents about vaccination: a framework for healthcare professionals. BMC Pediatrics. 2012;12:143.
5. Opel DJ, Heritage J, Taylor JA, el at. The architecture of provider- parent vaccine discusions at health supervisions visits. Pediatrics. 2013;132(6):1037-1046.
6. Diekema DS; Committee o Bioethics. Responding to parental refusals of immunization of children. Pediarics. 2005;115(5):1428-1431. Reaffirmed May 2013.
7. Greenfield LS, Page LC, Kay M, Li-Vollmer M, Breuner CC, Dichin JS. Strategies for increasing adolescent immunization in diverse ethnic communities. J Adolesc Health. 2015;56(5 suppl):S47-S53.
8. Middleman AB, Rosenthal SL, Rickert VI, Neinstein L, Fisberin DB, DÁngelo L. Society for Adolescent Medicine. J. Adolesc Health. 2006;38(3):321-327.
9. Hidalgo Vicario MI, Redondo Romero AM, G Castellano Barca, eds. Medicina de la Adolescencia. Atención Integral. 2ª Ed. Majadahonda- Madrid: Ergon, 2012.
10. Sanders RA. Adolescent Psychosocial, social and cognitive development. Pediatr Rev. 2013;34(8):354-358
11. Nyhan B, Reiflert J. Does correcting myths about the flu vaccine work?. An experimental evaluation of the effects of corrective information. Vaccine. 2015;33:459-464.
12. Corace K, Garber G. When Knowledge is not enough: changing behavior to change vaccination results. Human Vaccines, Immunotherapeutic. 2014;10:2623-2624.
13. McClure CC, Cataldi JR, O´Leary ST. Vaccine Hesitancy: Where we are and where we are going. Clinical Therapeutics. 2017; 39 (8): 1550-1562.
14. Ames H; Clenton C, Lewin S, Parents and informal caregivers views and experiences of communication about routine childhood vaccination : a synthesis of qualitative evidence. Cochrane Datebase Sys Rev. 2017 ;2017 (CD011787).
15. Fiks AG, Grundmeier RW, Biggs LM, Localio AR, Alessandrini EA. Impact of clinical alerts within an electronic health record on routine childhood immunization in an urban pediatric population. Pediatrics. 2007;120(4) :707-714.
16. Helperin SA. How to manage parents unsure about immunization. Can J CME. 2000;12(1):62-75.
17. I Riaño Galán, C Martinez Gonzalez, M Sanchez Jacob y Comité de Bioética de la Asociación Española de Pediatría. An Pediatr (Barc). 2013;79(1);50.e1-50.e5.
18. O´leary ST, Allison MA, Fisher A et al. Characteristics of physicians who dismiss families for refusing vaccines. Pediatrics. 2015;136:1103-1111.
19. Dubov A, Phung C. Nudges or mandates? The ethics of mandatory flu vaccination. Vaccine. 2015 ;33:2530-2535
20. Kahan D Fixing the communication failure. Nature. 2010;26:1046-1058.
21 Hidalgo Vicario MI, Montón Alvarez JL. Vacunas Algo más que el calendario vacunal. Cuestiones y respuestas 3ª edición 2017, Undergraf SL. Madrid 2017.