El asma en el adolescente
J. Pellegrini Belinchón(*), S. de Arriba Méndez(**)
(*)Pediatra de Atención Primaria. Centro Salud Pizarrales.Salamanca. Profesor asociado de Ciencias de la Salud. Facultad de Medicina. Universidad de Salamanca. Coordinador del Grupo de Trabajo de Asma de la SEPEAP.
(**)Médico adjunto de Pediatría. Sección Alergia Infantil, Hospital Nuestra Señora de Sonsoles. Ávila. Grupo de Trabajo de Asma de la SEPEAP
Fecha de recepción: 16 de agosto 2013
Fecha de publicación: 30 de octubre 2013
Adolescere 2013; I (3): 7-27
Resumen
|
El asma es una enfermedad frecuente durante la adolescencia. En estas edades cambia el modo de afrontar la enfermedad, especialmente si se trata de una enfermedad crónica, lo que complica el abordaje del problema por parte del profesional y del paciente. Lo que hasta ese momento era responsabilidad de los padres o cuidadores pasa a serlo del propio enfermo, el cual debe ir asumiendo paulatinamente sus propios compromisos ante la enfermedad, y esto no siempre lo entiende la familia, el pediatra ni a veces el propio adolescente.
Para el control del asma en la adolescencia es fundamental la educación y, aunque este periodo sea probablemente la etapa de la vida más propicia para intervenir educacionalmente, no es precisamente la más fácil. Todo adolescente con asma debe haber recibido educación terapéutica, manejar las técnicas de inhalación y conocer las medidas de control ambiental. Se le realizarán estudios de la función respiratoria, con evaluación de la gravedad de su asma y también de sensibilización alérgica. Debe tener un plan de acción por escrito consensuado con su médico y establecerse controles periódicos del tratamiento farmacológico..
Palabras clave: asma, adolescencia, tratamiento, educación.
|
Abstract
|
Asthma is a frequent illness in adolescence. During this period the way individuals confront a medical problem differs, especially in the case of a chronic illness, making the management of the disease more complicated for both, the physician and the patient. The responsibility previously held by parents/carers, now belongs to the patient, who ought to gradually take over the disease´s commitments, being this sometimes difficult to understand by the family, paediatrician and even for the adolescent himself.Education is essential to take control over asthma in adolescence and, despite being this period the most favourable in terms of educational intervention, it is not exactly the easiest. Every single adolescent with asthma should receive therapy management training, handle inhaling techniques and be aware of environmental control measures. The patient should have pulmonary function tests done to assess the severity of his asthma, as well as allergen sensitization tests. A written plan of action should be agreed between doctor and patient and establish regular appointments to assess treatment.
Key words: asthma, adolescence, treatment, education.
|
Introducción
La primera pregunta que nos podemos plantear es ¿por qué escribir un artículo específicamente dedicado al asma en el adolescente? ¿Realmente es necesario? Los autores pensamos que sí lo es.
La Guía Española para el Manejo del Asma (GEMA) de 2009 la define como una enfermedad inflamatoria crónica de las vías respiratorias, en cuya patogenia intervienen diversas células y mediadores de la inflamación, condicionada en parte por factores genéticos y que cursa con hiperrespuesta bronquial y una obstrucción variable al flujo aéreo, total o parcialmente reversible, ya sea por la acción medicamentosa o espontáneamente1.
Según los expertos de la OMS la adolescencia comprende un periodo de edad que va desde los 10-11 hasta los 19 años, aunque algunos autores hablan de adolescencia inicial (10-14 años), adolescencia media (15-17 años) y adolescencia tardía (18-21 años)2.
Según datos del estudio International Study of Asthma and Allergies in Childhood (ISAAC), afectaría a un 10% de los jóvenes de 13-14 años. El broncoespasmo inducido por ejercicio (BIE) es más frecuente en la infancia, llegando a casi el 20% en este grupo3.
El asma, junto a la obesidad, son las enfermedades crónicas más prevalentes en el adolescente, y los pediatras somos conscientes de que en estas edades cambia el modo de afrontar la enfermedad, especialmente si se trata de una enfermedad crónica. Actitudes de negación o de culpabilidad, complican el abordaje del problema por parte del profesional, cambian sentimientos y actitudes de nuestro paciente y lo que hasta ese momento era responsabilidad de los padres o cuidadores pasa a serlo del propio enfermo, que debe ir asumiendo paulatinamente sus propios compromisos ante la enfermedad.
Peculiaridades del asma en el adolescente
El asma del adolescente y del adulto joven presenta características distintas que las del niño4:
• Las infecciones respiratorias pierden importancia en esta etapa de la vida como desencadenantes del asma.
• Aunque en muchos casos empezaron antes o se desarrollaron en la etapa escolar, la sensibilización y alergia a neumoalérgenos como pólenes, ácaros, hongos o epitelio de animales tienen un papel muy importante en estas edades.
• El broncoespasmo inducido por ejercicio (BIE), no solamente es más prevalente en esta edad sino que además puede influir de forma importante y negativa en su relación con el “grupo de iguales”.
• Los factores emocionales pueden ser con más frecuencia causa desencadenante en estas edades.
• Adolescentes y jóvenes desarrollan tipos de asma propias de los adultos como es la relacionada con antinflamatorios no esteroideos (AINES) y el asma intrínseca.
Para el adolescente con asma, el proceso de cambio a la etapa adulta, ya de por sí difícil, puede ser frustrante y constituir una dificultad añadida en su capacidad de independencia e incluso en la relación con el grupo de amigos.
Pero también hay cambios en lo que respecta al propio sujeto. Mientras que para un adolescente sano el proceso de cambio a la etapa adulta puede ser frustrante y difícil, para el adolescente enfermo, al ser mucho más vulnerable, puede constituir una dificultad añadida y tener efectos indeseables sobre su capacidad de independencia, el desarrollo de su imagen corporal, la maduración de la personalidad, la búsqueda de su propia identidad e incluso en la relación con el grupo de amigos.
Uno de los problemas que se nos plantea con más frecuencia a los profesionales que tratamos adolescentes, es el cambio que se produce durante estos años en cuanto a su actitud frente a la enfermedad crónica, este cambio puede condicionar el curso de la enfermedad y el manejo y autocontrol del proceso que hasta ese momento no ha dependido directamente de él, sino de su entorno más cercano5:
• La necesidad de separarse y diferenciarse de los padres, hasta ahora su apoyo fundamental, la rebeldía hacía las normas y, por último, la importancia que en esta edad tienen el “grupo de iguales”, explican actitudes de rechazo ante su enfermedad e incluso de negación del problema. Esto puede condicionar actuaciones no apropiadas en la tropiezo de desencadenantes y el uso inadecuado de la medicación.
o Evitación de la medicación de base. Obvian la utilización de antiinflamatorios o corticoides inhalados ya que no observan efectos inmediatos.
o Naturalmente, si no tienen un adecuado tratamiento de base del asma, no es raro que abusen de la medicación de rescate que precisaran y que procuran tomar en privado.
o Uso inadecuado de la medicación, tomando fármacos antiinflamatorios o para control de rinitis como tratamiento de rescate.
o Olvido de las normas para la evitación de desencadenantes, el adolescente procura evitar ser distinto de su grupo de amigos.
• El reconocimiento de su “nuevo cuerpo”, puede provocar que en ocasiones no sean capaces de valorar los signos de alarma, tanto de empeoramiento paulatino como la percepción de la crisis de asma.
• Son tiempos de desarrollo de la autonomía, entendida como la capacidad de tomar decisiones adecuadas, de tender o imaginar un proyecto de vida, en el que probablemente su asma no tiene cabida. La necesidad de autoafirmación con rechazo de reglas establecidas y de la autoridad de los adultos, pueden llevarlos a la adquisición de determinados hábitos, como el tabaquismo, drogas o a la adopción de conductas de riesgo que pongan en peligro el control del asma6.
• Por último el sistema sanitario no siempre está preparado para atender las necesidades específicas de este grupo de población. Si atender a la población adolescente con calidad supone un desafío tanto para el profesional como para el sistema sanitario, la atención al adolescente asmático comporta una serie de recursos en tiempo y formación de los de los profesionales de los que no siempre se dispone.
• La necesidad de integrar a los adolescentes en la comprensión de su enfermedad, hacerles entender su patología sin que se sientan enfermos o menospreciados por sus amigos, hacerles aceptar la dependencia de un tratamiento o la necesidad de acudir al médico, no es fácil y constituye un reto para los profesionales.
Factores de riesgo
Existen una serie de factores asociados al asma que pueden complicar su manejo y empeorar su evolución. En este apartado nos vamos a referir a los que son más frecuentes en la adolescencia: la obesidad, el tabaquismo y la ansiedad o el estrés. Asimismo, las comorbilidades o la existencia de broncoespasmo con el ejercicio dificultarán el manejo del asma.
Obesidad
La obesidad y el asma son las patologías crónicas más frecuentes en la adolescencia y, cuando coinciden en un mismo individuo hacen que el manejo y la evolución sean más complejos.
Aunque según algunos estudios la obesidad podría tener mayor influencia en el asma del niño que en el del adolescente como en el reciente trabajo de González-Barcala y colaboradores7 que encuentran asociación entre la obesidad y la alta prevalencia de asma y el broncoespasmo con el ejercicio, pero sólo en los niños, sin que esta asociación tenga significación estadística en adolescentes. Otros estudios, en cambio, sí encuentran asociación en los adolescentes. Según Noal y colaboradores8 en una población de Brasil observan un 50% más de sibilancias en los adolescentes obesos.
La presencia de obesidad en la adolescencia también se ha relacionado con la persistencia de asma en la edad adulta, especialmente en la población femenina9. Castro-Rodriguez y colaboradores encontraron en la cohorte de Tucson que las niñas, pero no los niños, que desarrollaron sobrepeso u obesidad entre los 6 y 11 años, tenían 7 veces más riesgo de desarrollar asma que el resto, independientemente de su condición física o desarrollo de alergia10. Se ha estimado que la obesidad podría ser la responsable de un 15 a 38% de los casos de asma11.
Tabaquismo
Es mucho más fácil evitar que un adolescente se inicie en el hábito tabáquico que intentar deshabituar a un adulto.
Entre los factores de riesgo del asma que debemos valorar está el tabaquismo, que si hasta estas edades ha sido pasivo, ahora, en la adolescencia, pude empezar a ser activo. Su tendencia a imitar conductas de los adultos o de sus amigos, puede inducirle a iniciarse en el tabaquismo. En las consultas debemos hacer educación, dejándole claro que las personas que fuman tienen más síntomas respiratorios y peor control de los mismos12. Es mucho más fácil evitar que un adolescente se inicie en el hábito tabáquico que intentar deshabituar a un adulto.
Pero la relación entre tabaco y asma parece bidireccional. Aparte de aumentar los síntomas respiratorios en los fumadores, como decíamos, se ha visto que los adolescentes asmáticos, sobre todo si son mujeres, o también, si tienen una madre fumadora, tienen mayor riesgo de iniciarse en el hábito de fumar que los adolescentes no asmáticos13. Algunos estudios encuentran que los jóvenes asmáticos tienen más riesgo de hacerse fumadores habituales, así como de fumar más número de cigarrillos que los adolescentes no asmáticos14. En general se considera que el tabaquismo puede influir como inicio o puerta de entrada de otras drogas como el cannabis, consumo de alcohol o conductas de riesgo.
Factores emocionales: ansiedad, estrés
Para el adolescente con asma los problemas psicológicos son especialmente importantes y pueden influir decisivamente en su calidad de vida. Existe una asociación entre el asma y la salud mental de los jóvenes, siendo claramente significativa en el caso de los problemas de ansiedad y depresión, y algo menos, en el caso de los problemas de comportamiento. En el caso de la ansiedad en adolescentes, se ha visto que se asocia a un aumento de la gravedad del asma, del uso de recursos asistenciales y con el peor control de los síntomas15, 16. El tratamiento de la ansiedad podría mejorar los síntomas de asma y la calidad de vida de estos pacientes17,18. El apoyo médico, a veces por otros especialistas, será necesario en los adolescentes con asma y problemas emocionales o de salud mental.
Comorbilidades
Cualquier otra enfermedad crónica, como la diabetes, reflujo gastroesofágico (RGE), depresión, obesidad, rinosinusitis, junto con el asma, podría hacer más difícil el manejo de ambas enfermedades.
Dentro de la problemática asociada al asma, es la rinitis alérgica la más frecuente. Según el documento ARIA (2008) el 80% de los pacientes asmáticos presentan además rinitis19. La presencia de rinitis alérgica parece complicar el manejo del asma, como se ha puesto de manifiesto en algunos estudios, pudiendo mejorar la función pulmonar al tratarla20.
Broncoespasmo inducido por el ejercicio físico (BIE)
El BIE se define como un estrechamiento brusco y transitorio de las vías aéreas, producido 5-15 minutos después de un ejercicio intenso y continuo. El adolescente tiene sensación de cansancio prematuro y es habitual que presente tos, disnea, sibilancias y opresión torácica.
Cuando se realizan pruebas objetivas se encuentra una disminución de al menos el 10% del volumen espiratorio forzado en el primer segundo (FEV1) o del PEF si se utiliza el pico de flujo, con respecto al valor basal. Suele recuperarse en 20-60 minutos y a veces tras el episodio de BIE se produce un periodo refractario que puede durar entre 2 y 4 horas. En el momento actual se prefiere el término BIE al de asma inducida por ejercicio (AIE) ya que el ejercicio no induce asma pero en cambio sí que provoca broncoespasmo en pacientes asmáticos21.
Dada la frecuencia de BIE en adolescentes que en España se ha publicado que en algunas zonas puede llegar casi al 20%3, es fundamental la educación y prevención tanto con medidas generales como tratamiento farmacológico para conseguir que el adolescente pueda realizar una vida normal para su edad.
Es muy importante no evitar la práctica de ningún deporte y explicar al adolescente que un tratamiento adecuado evitará la aparición de los síntomas.
Es necesario también mejorar la forma física y capacidad aeróbica. La práctica de deportes será beneficiosa para la evolución de su asma si se realiza de forma adecuada. Una reciente revisión Cochrane concluye que la natación mejora la función pulmonar en adolescentes y niños22. Es fundamental el calentamiento previo, la progresión del ejercicio y el uso de bufandas si el ambiente es frío y seco, así como la respiración nasal.
Si el BIE se produce de forma habitual será necesario tratar correctamente el asma de base según se expone más adelante en este mismo artículo. El tratamiento profiláctico utilizado habitualmente son los broncodilatadores de acción corta previos al ejercicio. También se utilizan en ocasiones los antileucotrienos, los corticoides inhalados, o cuando es preciso, la combinación de ambos23. Se les debe explicar de forma sencilla y simplificar en lo posible el tratamiento por ejemplo recomendándoles en una única dosis los corticoides inhalados, y mejor si es nocturna, lo cual parece favorecer la adherencia24.
Diagnóstico
Para el diagnóstico de asma en el adolescente es fundamental la historia clínica que debe ser metódica y minuciosa. El diagnóstico en estas edades no es distinto que en el niño mayor o en el adulto.
Los síntomas característicos del asma son tos persistente, sibilancias (referidas como pitos o silbidos), disnea o dificultad para respirar y sensación de opresión torácica o tirantez, referido así a veces por los adolescentes, aunque ninguno de estos síntomas es específico y la intensidad puede ser variable5. La historia clínica debe ir enfocada a valorar las características y gravedad de las crisis, los periodos inter crisis, identificar factores agravantes o precipitantes, estimar el impacto de la enfermedad en el paciente y evaluar el desarrollo de la enfermedad.
Para el diagnóstico de asma en la adolescencia, además de la historia clínica y una exploración física completa y correcta, son necesarias pruebas funcionales, así como la realización de pruebas alérgicas.
Pero durante la adolescencia, los signos y síntomas clínicos no son criterio suficiente para diagnosticar la enfermedad, además de una exploración física completa y correcta, son necesarias pruebas funcionales, así como la realización de pruebas alérgicas.
Realizar una espirometría forzada y test de broncodilatación, serán imprescindibles para realizar un diagnóstico correcto. En la espirometría se constata, en el caso de asma, un patrón obstructivo con disminución de la capacidad vital (CV), capacidad vital forzada (CVF), también disminución del FEV1, y el cociente FEV1/ CVF. La prueba de broncodilatación se realiza tras una espirometría basal, se aportan broncodilatadores de acción corta (habitualmente 4 dosis de salbutamol con cámara espaciadora, cada uno de los puff separados 30 segundos), aunque se pueden utilizar otros broncodilatadores. A los 15-20 minutos se realiza otra espirometría, si el FEV1 aumentó más del 9% del valor teórico o más del 12% del valor basal previo, se considera una prueba de broncodilatación positiva y es muy sugestiva de asma.
En esta edad cobra un papel fundamental la realización de pruebas alergológicas, ya que si durante la infancia muchas crisis están desencadenadas por procesos infecciosos, en el adolescente los desencadenantes por excelencia son los aeroalérgenos25.
Hay que tener en cuenta que los adolescentes a veces tienen problemas para reconocer los síntomas, así como la gravedad de los mismos. El asma en el adolescente es una enfermedad probablemente infra diagnosticada; Siersted y colaboradores26 encontraron que hasta un tercio de los adolescentes estaba sin diagnosticar y, dos tercios de los no diagnosticados, nunca había referido sus síntomas a un médico.
El diagnóstico diferencial en estas edades se debe realizar fundamentalmente con la disfunción de cuerdas vocales y la tos psicógena27. En el primer caso se trata de la disfunción paradójica de las cuerdas vocales en algún momento del ciclo respiratorio y que producen una obstrucción de la vía aérea. Cuando el estridor que se puede confundir con sibilancias y asma es inspiratorio es más fácil de sospechar la disfunción de cuerdas vocales que cuando es espiratorio. Es más frecuente en mujeres jóvenes y adolescentes. El diagnóstico, que no es fácil, en ocasiones lo puede sugerir una meseta típica en la espirometría, y se debería intentar realizar en pleno episodio una fibrolaringoscopia con visualización directa de las cuerdas vocales.
Con respecto a la tos psicógena hay que sospecharla cuando no hay clínica por la noche o cuando el sujeto está distraído o entretenido.
Tratamiento
Previamente a iniciar cualquier tratamiento de mantenimiento es preciso haber realizado un diagnóstico correcto y precoz, se debe hacer la clasificación de la gravedad antes de iniciar una pauta concreta y enseñar, explicar, ensayar, demostrar y comprobar la técnica inhalatoria1, teniendo en cuenta la habilidad y preferencias del paciente y esto último en los adolescentes en fundamental.
Clasificación del asma
Por la edad y el tipo de actividad física que realizan los adolescentes, más parecida al que han estado realizando durante la edad infantil, no reglada y en muchos casos impredecible y dado que los adolescentes tienden a no reconocer bien su sintomatología, probablemente si clasificásemos la gravedad de su asma según indica la Global Iniciative for Astma (GINA)28 y algunos otros consensos referidos a población adulta estaríamos posiblemente subestimando su gravedad, por ello proponemos clasificar el asma en la adolescencia de la misma forma que en la edad infantil, tal como proponen el consenso nacional de 5 Sociedades Científicas españolas29 y la GEMA1 (Tabla I).
Esta clasificación se utiliza para orientar el tratamiento en un primer momento, posteriormente los cambios de medicación dependerán de la evolución clínica y del control de la enfermedad.
Tratamiento farmacológico de mantenimiento
El tratamiento farmacológico no es más que una parte del tratamiento integral del asma que debe incluir la educación y el control de factores que influyen en su evolución, que se tratarán más adelante.
La forma de iniciar el tratamiento de fondo del asma en el adolescente29,30 se expone en la Tabla II.
Una vez iniciado el tratamiento según la clasificación de gravedad del asma, la GINA, pone de relieve que el objetivo del tratamiento es conseguir un adecuado control de la enfermedad y se considera que el adolescente o adulto joven está controlado cuando:
— Puede hacer actividad física sin limitaciones.
— Presenta sintomatología nula o mínima.
— No presenta reagudizaciones.
— No precisa medicación de rescate.
— Función pulmonar normal.
— Variabilidad del FEM < 20%
— Se han evitado los efectos adversos de la medicación.
El consenso español1,29 propone que una vez establecido el tratamiento, se cite al niño y su familia y se le pase un cuestionario para intentar objetivar la respuesta a este tratamiento inicial. Propone el Cuestionario Control del Asma en Niños (CAN), Tabla III, que consta de 9 preguntas, con 5 posibles respuestas, que se puntúan cada una de 0 a 4 puntos. La puntuación máxima es de 36 puntos y la mínima de 0 puntos. A más puntuación peor control. Se considera deficientemente controlado un niño a partir de 8 puntos, aunque en este momento se está considerando elevar esta puntuación.
En la Figura 1, se expone el tratamiento escalonado según el grado de control 28,29,30.
Antes de aumentar la dosis o número de fármacos en el tratamiento de mantenimiento comprobaremos que la adherencia al tratamiento, la técnica inhalatoria y las medidas de evitación de desencadenantes sean correctas.
Es preciso hacer alguna puntualización sobre el tratamiento de mantenimiento en esta edad:
— Los β2 adrenérgicos de acción larga no deben utilizarse nunca en monoterapia, siempre asociados a glucocorticoides inhalados (GCI). Cuando ambos fármacos se asocian mejoran el control y permiten reducir las dosis de GCI.
— La efectividad de los GCI está bien contrastada a esta edad.
— Aunque los antileucotrienos (ARLT) son eficaces a estas edades, tienen menor capacidad antinflamatoria que los GCI. Cuando ambos fármacos se asocian mejoran el control.
— A cualquier edad, el control del niño con asma moderada o grave debe hacerse siempre coordinado con otros especialistas, alergólogos infantiles o neumólogos pediátricos del hospital de referencia.
— El descenso de medicación se realizará de forma progresiva, pasando de un nivel al inmediatamente inferior.
La inmunoterapia está indicada cuando no es posible evitar la exposición al alérgeno, cuando no se consigue un adecuado control de los síntomas de asma con la medicación adecuada o cuando este provoca efectos adversos o es rechazado por el paciente o su familia. Se utiliza mayoritariamente en asma episódica frecuente o moderada, cuando existe sensibilización a un único alérgeno o a un alérgeno predominante del que se disponga de extractos de alta calidad estandarizados biológicamente. Se utiliza también en asma leve con rinitis importante que afecta especialmente a la calidad de vida del paciente. La inmunoterapia no debe prescribirse a pacientes con asma grave o no controlada, por el elevado riesgo de reacciones adversas graves, incluso mortales 1,29-30.
La administración se puede realizar de forma subcutánea o sublingual, con respecto a esta última en la GEMA de 2009 informa de que existen dos revisiones sistemáticas que concluyen que es capaz de reducir significativamente las manifestaciones bronquiales en adolescentes con asma alérgica.
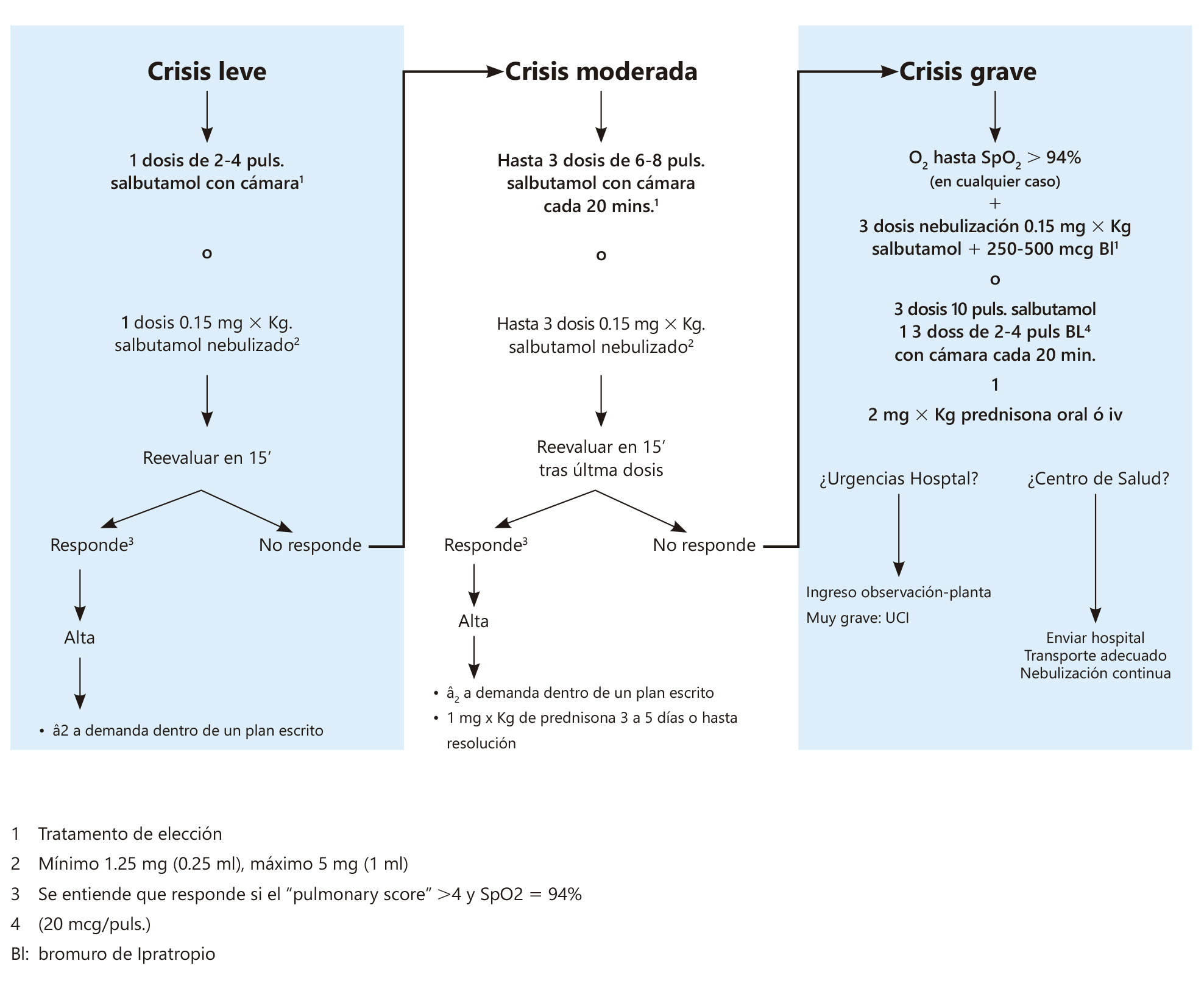
Tratamiento de la crisis de asma
Durante la adolescencia, la valoración de la crisis de asma y su tratamiento es la misma que en el niño mayor o adulto y se expone en la Figura 2.
Educación
Educación en asma del adolescente
Aunque el periodo de la adolescencia sea probablemente la etapa de la vida más propicia para intervenir educacionalmente, no es precisamente la más fácil.
El manejo del asma, implica un adecuado autocontrol y ahí es donde debemos enfocar gran parte de este artículo, en la educación del adolescente. No solamente se deben incluir conceptos y habilidades, serán necesarias la aplicación de técnicas motivacionales precisas para que el adolescente comprenda su enfermedad y participe activamente en su control y tratamiento. Para ello será necesarias la motivación y habilitación para vivir de forma saludable y enseñarles a manejar su enfermedad correctamente y con la máxima autonomía. Si no se consigue este objetivo probablemente no se consiga un adecuado control de la enfermedad31.
El proceso educativo del adolescente debe ser individualizado, adaptado a cada una de las situaciones y vivencias, debe ser flexible, continuo y dinámico. La mayoría de las veces partimos de una educación previa, que es cierto que no dependía directamente de nuestros pacientes, sino de los padres y cuidadores, pero el hecho de extender en estas edades de forma progresiva y secuencial la asunción de responsabilidades directas y personales mejorará la relación, flexibilizará nuestras propias actitudes como profesionales y nos hará más receptivos a la negociación y menos proclives a la imposición, mal aceptada por los adolescentes.
En estas etapas, el profesional no es raro que tenga que asumir situaciones o tratamientos que sin ser los óptimos son los posibles en ese momento, pero esto mejorará la relación con su paciente y probablemente mejore la adherencia al tratamiento y aumente su autoestima y motivación.
Objetivos
El objetivo general de la educación en asma al adolescente es conseguir que sea capaz de controlar su enfermedad y que le capacite para realizar una vida normal para su edad, incluyendo la actividad física, el deporte, los estudios o trabajo y la relación con su entorno.
Para conseguir este objetivo, en realidad mejorar la calidad de vida, se deben formular objetivos específicos como aumentar el conocimiento sobre la enfermedad, detectar con prontitud signos de empeoramiento o alarma, reducir el número de exacerbaciones, de visitas a urgencias, evitar el absentismo escolar o laboral o mejorar la adherencia al tratamiento.
Si se pretende tener éxito, los objetivos específicos planteados durante las primeras sesiones a los adolescentes deben ser aquellos que ellos propongan en primer término o que valoren especialmente, es decir si lo que realmente quieren es jugar al baloncesto o bailar sin tener que parar por el BIE, si son viables en ese momento y se consiguen mejorara la confianza, su propia autoestima y se conseguirá mejor adherencia al tratamiento.
Secuencia
La educación se debe iniciar con el diagnóstico educativo, identificando y valorando las necesidades del adolescente y su familia. Hay que conocer ¿Quién es el paciente? ¿A qué se dedica, estudia, trabaja, cuáles son sus aficiones? ¿Qué sabe sobre su enfermedad? ¿Qué tipo de asma tiene? ¿Cuál es su motivación?
A partir de estas necesidades, en función de estas y dependiendo de los recursos disponibles, se determinan los objetivos, como hemos mencionado en el punto anterior en coordinación con nuestro paciente, y una vez establecidos se establece una pauta secuencial que debe ser planificada u organizada.
Es importante hacer un plan escalonado, no se puede abrumar o apabullar al paciente con información sobre la enfermedad en las primeras sesiones, se debe utilizar una metodología estructurada para aplicar y desarrollar los contenidos 31,32.
En esta etapa de la vida es preciso citarles con más asiduidad que a otros pacientes, repasar con ellos sus problemas e inquietudes e intentar llegar a acuerdos asumibles.
Contenidos
La educación no puede limitarse a trasmitir información, es preciso conocer y valorar el conocimiento y la actitud con respecto al asma del adolescente antes de planificar las intervenciones educativas.
La educación no puede limitarse a trasmitir información, es preciso conocer y valorar el conocimiento y la actitud con respecto al asma del adolescente antes de planificar las intervenciones educativas. Los puntos clave en la educación del asma se expresan en la Tabla IV 29,31
• Anatomía, fisiopatología.
Realmente es muy difícil explicar la diferencia entre medicación antiinflamatoria y de rescate si no se aporta previamente unos conocimientos básicos sobre la enfermedad, la anatomía y fisiopatología del aparato respiratorio explicando de forma somera aunque clara la diferencia entre inflamación y broncoconstrición. Se pueden utilizar diversos métodos como el de los anillos concéntricos o el Modelo Tridimensional de los Tres Tubos 33, explicando a que nivel actúan los distintos fármacos.
• Factores desencadenantes, medidas de control y evitación.
Es crucial la comprensión del adolescente de los factores desencadenantes y las medidas de control y evitación. Ya hemos citado anteriormente las dificultades propias de la edad, su relación con el grupo de amigos, su negación a ser distintos que los demás, momentos críticos en cuanto a conocimiento de su propio cuerpo en constante cambio. Si no pueden realizar alguna actividad, como salir al campo en primavera deben comprender bien la causa e interiorizarla, probablemente a veces será inevitable que se equivoquen y que sufran las consecuencias para aprovecharlas de forma positiva e integrante en la siguiente sesión y sacar conclusiones comunes después de la experiencia.
Con el adolescente nunca se debe emplear un abordaje del tipo prohibicionista, ya que se puede provocar un efecto rebote. Tratar temas como el tabaco, la obesidad, alérgenos, ejercicio, deporte, infecciones respiratorias, alimentos, fármacos, irritantes es obligado. Cuando fuera necesario restringir algún tipo de actividad, aunque sea temporalmente se debe valorar con él la sustitución por otras alternativas o en otro momento.
• Educación en la percepción de síntomas y signos de alarma.
La educación en la percepción de los síntomas del asma debe empezar en el momento del diagnóstico de la enfermedad. En muchos casos, el asma se ha iniciado en la niñez, pero en el adolescente surge la negación del problema, el sentimiento de injusticia ¿por qué yo?, y la necesidad imperiosa de no ser distinto. Si esto se une a la falsa idea de que el asma desaparece en la adolescencia, puede conducir al abandono del tratamiento antiinflamatorio de base ya que no notan una mejoría inmediata ni probablemente un empeoramiento brusco al dejarla, por lo que se puede producir un mal control y, en algunos casos, situaciones graves o peligrosas.
El adolescente debe reconocer sus síntomas y signos de empeoramiento o de comienzo de una crisis, así, el cansancio, la tos, los pitidos, los despertares nocturnos, la opresión en el pecho o la dificultad para respirar deben valorarse con prontitud y actuar en consecuencia antes de que aumente la gravedad del proceso. Cuanto más precozmente se trate una reagudización, mejor será el pronóstico de la misma, objetivo difícil de cumplir si el paciente lo que hace es negar o disimular su estado. Cuando hay dificultad para el reconocimiento de los síntomas o para mejorar el control de la enfermedad se pueden utilizar medidas objetivas de monitorización 31.
• Monitorización de la enfermedad. Medidas objetivas.
La percepción de la sintomatología clínica es un parámetro subjetivo. Para ayudar a su reconocimiento y valoración se puede utilizar, bien un cuaderno de síntomas donde se vaya apuntando diariamente los signos y síntomas, pero esta percepción puede estar modificada por otros factores como el estado de ánimo, o si queremos utilizar un método objetivo, se puede recurrir a la medida del Flujo Espiratorio Máxima (FEM), utilizando un aparato para medirlo de forma ambulatoria, el medidor de pico de flujo o Peak Flow Meter (PFM).
Con la medida del FEM se obtienen unos valores límites individualizados para cada paciente y que conducen al mantenimiento o cambio del tratamiento según criterios pactados entre el paciente y el médico. Es un buen sistema para adolescentes que no son capaces de reconocer los síntomas de empeoramiento, presentan asma grave o inestable, otras veces se puede utilizar en monitorizaciones cortas de 2-3 semanas, en descompensaciones o ante cambios terapéuticos, aunque hay que advertir que si no se realiza la técnica de forma adecuada el valor del FEM puede inducir a errores32.
• Automanejo del asma y plan de acción por escrito.
El automanejo del asma pretende conseguir y mantener la mejor función pulmonar posible y por lo tanto la mejor calidad de vida para el adolescente, a través del control de medidas ambientales, evitación de desencadenantes, determinación de la gravedad del asma tanto clínica como basada en medidas objetivas y utilización de pautas de tratamiento farmacológico adecuado.
Para conseguirlo es preciso establecer un “plan de acción” por escrito, que debe ser pactado con el adolescente, donde deben establecerse de forma clara, concisa e individualizada las medidas a tomar con respecto al tratamiento de mantenimiento y sus posibles ajustes, actitud ante una posible crisis y cuándo acudir a un servicio de urgencia.
El automanejo se puede resumir en lo que se conoce como habilidades de autocuidado. El adolescente será capaz de:
o Conocer y evitar los desencadenantes.
o Reconocer y monitorizar los síntomas.
o Utilizar la medicación, especialmente la inhalada de forma correcta.
o Actuar de forma temprana ante cualquier variación de su asma.
El autocontrol es conseguir la capacidad para reconocer cualquier situación clínica y tomar las decisiones adecuadas y esto no siempre es fácil con los adolescentes31.
• Técnicas y sistemas de inhalación.
Es imposible un adecuado control de la enfermedad si no se dominan las técnicas de inhalación. Ningún paciente debe salir de la consulta del médico en la que se le ha propuesto una medicación inhalada sin que el profesional haya enseñado y comprobado que maneja la técnica correctamente.
Las recomendaciones del GEMA1 relativas a la educación en sistemas de inhalación son:
o Escoger el dispositivo. Fundamental en adolescentes, siempre pactado una vez que se ha comprobado la técnica.
o Explicar técnica y características del sistema.
o Demostrar por el propio sanitario como se utiliza.
o Comprobar que el adolescente lo hace correctamente.
o Reevaluar periódicamente en las visitas de control y corregir fallos basados en la rutina.
Esto no será posible si en la consulta del médico/enfermera no se dispone de placebos de sistemas de inhalación y de polvo seco, cámaras, medidores de pico de flujo, etc.
El paciente debe saber cómo mantener limpios los dispositivos y cámaras, comprobar el adecuado funcionamiento y si quedan pocas dosis del fármaco cuando no tiene contador y las medidas de higiene bucal tras su administración.
• Cumplimiento terapéutico. Adherencia y concordancia.
El asma, como otras enfermedades crónicas con grandes periodos sin síntomas, presenta alta tasa de incumplimientos terapéuticos, esta realidad se ve sobre todo en adolescentes por las características comentadas anteriormente.
Hablamos de cumplimiento terapéutico cuando la conducta y tratamiento farmacológico del paciente se acomoda a lo indicado por su médico. Esto implicaría obediencia por parte del paciente. El término adherencia se refiere al hecho de que el paciente acepta voluntariamente las recomendaciones del médico, después de un razonable acuerdo o negociación del plan terapéutico. Al utilizar la palabra concordancia nos referimos cuando existe noción de autonomía por parte del joven o adolescente en relación de igualdad con su médico y se utilizan decisiones corresponsables respecto al tratamiento y manejo de la enfermedad. El paciente se implica en el manejo de su enfermedad en una alianza terapéutica médico/enfermo 32.
Aunque en estas edades lo ideal sería la concordancia, si se consigue la adherencia al tratamiento, hablaríamos de éxito.
Para mejorar la adherencia en consulta, no podemos olvidar que el adolescente “siempre” nos va a poner a prueba, que a veces los padres van a ser unos colaboradores inestimables pero tenemos que tener mucho cuidado en cómo abordarlo, sin olvidar la importancia que tiene en esta edades el “grupo de iguales”. Es preciso saber escuchar, dar pruebas de confianza y apoyo asegurando en todo momento la confidencialidad, observar las actitudes de nuestro paciente y su lenguaje corporal y es muy importante cumplir nuestras promesas para no defraudar su confianza. Hay que intentar que él proponga los cambios y pactar los objetivos, como se trató antes, no siempre se podrá hacer lo mejor, será necesario intentar lo posible. Es importante reforzar los éxitos cuando se produzcan, aunque sean mínimos.
Quién debe realizar la educación del adolescente
El pediatra de atención primaria debe ser el responsable del seguimiento integral y de la promoción de autocuidados del adolescente asmático, siempre coordinado con atención especializada en aquellos casos que lo requieran.
Todos los profesionales implicados en el proceso, médicos, pediatras, alergólogos, neumólogos, enfermeras… y todos deben haber recibido una formación adecuada y de calidad con entrenamiento práctico, como realización de talleres, para mejorar habilidades en educación. Además de a nuestro paciente, es preciso formar a la familia y sería conveniente también a educadores.
De cualquier forma, en el caso del adolescente, el pediatra de atención primaria, es de fácil acceso, conoce al paciente y al entorno socio familiar desde la infancia, y en la mayoría de los casos, ya que se suele tratar de asma leve o moderada, debe ser el responsable del seguimiento integral y de la promoción de autocuidados, buscando la concordancia o la adherencia para el manejo de la enfermedad, siempre coordinados con atención especializada en aquellos casos que lo requieran.
Tablas y figuras
Tabla I. Clasificación de la gravedad del asma en la adolescencia
|
Episódica ocasional
Episodios ≤ 1 vez cada 10-12 semanas < de 4-5 crisis al año
|
|
Asintomático en intercrisis.
Exploración funcional: Normal en intercrisis.
|
|
Episódica frecuente
Episodios < de cada 5-6 semanas. Sibilancias a esfuerzos intensos
|
|
Asintomático en intercrisis.
Exploración funcional: Normal en intercrisis.
|
|
Persistente moderada
Episodios > cada 4-5 semanas. Sibilancias a esfuerzos moderados
|
|
Síntomas nocturnos , < de 2 veces por semana.
Necesidad de β2 adrenérgicos de acción corta< 3 veces por semana.
Síntomas leves en intercrisis.
Exploración funcional: FEV1 entre el 70-80% del teórico. Variabilidad del PEF 20-30%
|
|
Persistente grave
Episodios frecuentes. Sibilancias a esfuerzos mínimos
|
|
Síntomas nocturnos > de 2 veces por semana. Necesidad de β2 adrenérgicos de acción corta > 3 veces por semana.
Síntomas en las intercrisis.
Exploración funcional: FEV1 < 70% del teórico. Variabilidad del PEF > 30%
|
Tabla II. Tratamiento inicial de mantenimiento en el adolescente
|
GRAVEDAD
DEL ASMA
|
ELECCIÓN
|
ALTERNATIVA
|
CRISIS
|
|
Episódica ocasional
|
No precisa
|
No precisa
|
β2 adrenérgicos de acción corta a demanda
|
|
Episódica frecuente
|
GCI a dosis bajas
|
ARLT
|
|
Persistente moderada
|
GCI a dosis medias
|
CCI a dosis bajas
1
β2 adrenérgicos de acción larga
o
GCI a dosis bajas 1 ARLT
|
|
Persistente grave
|
GCI a dosis altas 1 β2 adrenérgicos de acción larga
Se puede considerar una o varias:
— 1 GC orales
— 1ARLT
— Metilxantinas
— Omalizumab
|
Tabla III. Cuestionario de Control de asma en Niños (CAN)
1. Durante las últimas 4 semanas, ¿con qué frecuencia ha tosido durante el día en ausencia de resfriados/constipados?
4 Más de una vez al día
3 Una vez al día
2 De 3 a 6 veces por semana
1 Una ó 2 veces por semana
0 Nunca
2. Durante las últimas 4 semanas, ¿con qué frecuencia ha tosido durante la noche en ausencia de resfriados/constipados?
4 Más de una vez al día
3 Una vez al día
2 De 3 a 6 veces por semana
1 Una ó 2 veces por semana
0 Nunca
3. Durante las últimas 4 semanas, ¿con qué frecuencia ha tenido pitidos o silbidos durante el día en ausencia de resfriados/constipados?
4 Más de una vez al día
3 Una vez al día
2 De 3 a 6 veces por semana
1 Una ó 2 veces por semana
0 Nunca
4. Durante las últimas 4 semanas, ¿con qué frecuencia ha tenido pitidos o silbidos durante la noche en ausencia de resfriados/constipados?
4 Más de una vez al día
3 Una vez al día
2 De 3 a 6 veces por semana
1 Una ó 2 veces por semana
0 Nunca
5. Durante las últimas 4 semanas, ¿con qué frecuencia le ha costado respirar durante el día?
4 Más de una vez al día
3 Una vez al día
2 De 3 a 6 veces por semana
1 Una ó 2 veces por semana
0 Nunca
6. Durante las últimas 4 semanas, ¿con qué frecuencia le ha costado respirar durante la noche?
4 Más de una vez al día
3 Una vez al día
2 De 3 a 6 veces por semana
1 Una ó 2 veces por semana
0 Nunca
7. Cuando el niño hace ejercicio, juega, corre, o ríe a carcajadas ¿tiene tos o pitos/silbidos?
4 Siempre
3 Casi siempre
2 A veces
1 Casi nunca
0 Nunca
8. Durante las últimas 4 semanas, ¿Cuántas veces ha tenido que ir a urgencias debido al asma?
4 Más de una vez al día
3 Una vez al día
2 De 3 a 6 veces por semana
1 Una ó 2 veces por semana
0 Nunca
9. Durante las últimas 4 semanas, ¿Cuántas veces ha ingresado en el hospital debido al asma?
4 Más de una vez al día
3 Una vez al día
2 De 3 a 6 veces por semana
1 Una ó 2 veces por semana
0 Nunca
Tabla IV. Puntos clave en la educación del asma
|
ÁREA TEMÁTICA
|
PUNTOS CLAVE
|
|
EL ASMA
|
— Concepto de asma
— Reconocimiento de crisis
— Broncoconstricción
— Inflamación
|
|
MEDIDAS DE CONTROL AMBIENTAL Y EVITACIÓN ALERGÉNICA
|
— Factores precipitantes (alergenos, virus, ejercicio, etc.) Como identificarlos y medidas de evitación
— Consejo antitabaco familiar y personal
|
|
TRATAMIENTO
|
— Tratamiento de rescate. Concepto de broncodilatador
— Tratamiento de mantenimiento. Concepto de antiinflamatorio
— Actuación precoz ante una crisis
— Inmunoterapia
|
|
INHALADORES
|
— Explicación y valoración de la medicación inhalada
— Técnica de inhalación
— Conservación y limpieza de cámaras y aparatos
|
|
AUTOMANEJO DEL ASMA
|
— Registro de síntomas
— Plan de acción por escrito personalizado
— En casos seleccionados PEF. Mejor valor personal
|
|
ESTILO DE VIDA
|
— Asistencia a la escuela
— Práctica deportiva
— Autonomía
|
Figura 1. Tratamiento escalonado del asma en el adolescente según el grado de control
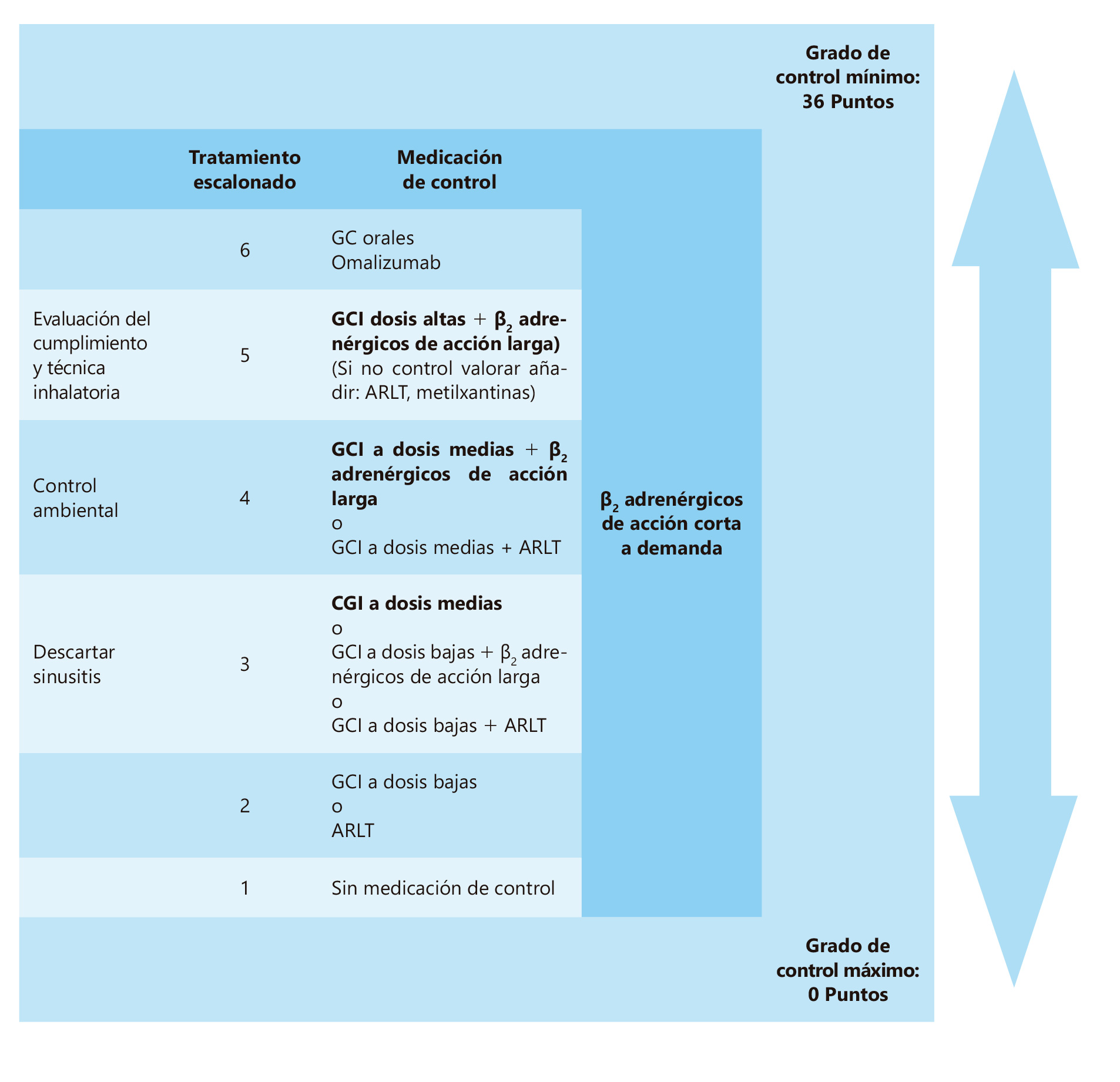
Figura 2. Tratamiento de la crisis de asma en el adolescente
Bibliografía
1. GEMA 2009 (Spanish guideline on the management of asthma). Executive Committee GEMA 2009. J Investig Allergol Clin Immunol. 2010;20 Suppl 1:1-59.
2. Gaspá Martí S, García-Tornel Florensa S. Situación actual de la adolescencia. Datos epidemiológicos: motivos de consulta, morbilidad, mortalidad. En Hidalgo Vicario MI, Redondo Romero A.M., Castellano Barca G. Medicina de la Adolescencia. Atención Integral 2ª edición. Madrid. Ergon S.A. 2012. p. 1-9.
3. Carvajal-Urueña I, García-Marcos L, Busquets-Monge R, Morales Suárez-Varela M, García de Andoin N, Batlles-Garrido J et al. Variaciones geográficas en la prevalencia de síntomas de asma en los niños y adolescentes españoles. International Study of Asthma and Allergies in Childhood (ISAAC) fase III España. Arch Bronconeumol. 2005; 41(12):659-66.
4. Alonso Lebrero E. Asma en situaciones especiales. En García-Marcos Álvarez L, Garde Garde J, Escribano Montaner A, Malmierca Sánchez F. Asma en pediatría. Barcelona. Edipharma. 2002. P.187-217.
5. Morell Bernabé J.J. Asma En En Hidalgo Vicario MI, Redondo Romero A.M., Castellano Barca G. Medicina de la Adolescencia. Atención Integral 2ª edición. Madrid. Ergon S.A. 2012. p.933-942.
6. Molina Prado R. Consumo de tabaco, alcohol y drogas en la adolescencia. Pediatr integral 2013;XVII(3): 205-216.
7. González Barcala FJ, Pertega S, Pérez-Castro T, Sampedro M, Sánchez-Lastres J, San-Jose-Gonzalez MA et al. Obesity and asthma: an association modified by age. Allergol Immunopathol (Madr). 2013;41(3):176-80.
8. Noal RB, Menezes AM, Macedo SE, Dumith SC, Perez-Padilla R, Araújo CL et al. Is obesity a risk factor for wheezing among adolescents? A prospective study in southern Brazil. Journal of Adolescent Health.2012; 51:S38-45.
9. Castro-Rodriguez JA. Relación entre obesidad y asma. En Cobos N, Perez-Yarza E.G. Neumología infantil. Madrid. Ergon S.A. 2009. p. 681-685.
10. Castro-Rodriguez JA, Holberg CJ, Morgan WJ, Wrigth AL, Martínez FD. Increased incidence of asthmalike symptoms in girls who become overweight or obese during the school years. Am J Respir Crit Care Med. 2001; 163(6):1344-9
11. Ford ES. The epidemiology of obesity and asthma. J Allergy Clin Immunol 2005;115:897-909.
12. Chaudhuri R, McSharry C, McCoard A, Livingston E, Hothersall E, Spears M et al. Role of symptoms and lung function in determining asthma control in smokers with asthma. Allergy 2008; 63 (1): 132-135.
13. Van de Ven MO, Engels RC, Kerstjens HA, Van den Eijnden RJ. Bidirectionality in the relationship between asthma and smoking in adolescents: a population-based cohort study.J. Ado. Health 2007; 41:444-454.
14. Precht DH, Keiding L, Madsen M. Smoking patterns among adolescents with asthma attending upper secondary schools: a community-based study. Pediatrics 2003; 111(5 Pt 1):e562-8.
15. Goodwin RD, Bandiera FC, Steinberg D, Ortega AN, Feldman JM. Asthma and mental health among youth: etiology, current knowledge and future directions. Expert Rev. Respir. Med. 2012; 6(4): 397–406.
16. McCauley E, Katon W, Russo J, Richardson L, Lozano P. Impact of anxiety and depression on functional impairment in adolescents with asthma. Gen. Hosp. Psychiatry 2007; 29(3), 214–222.
17. Richardson LP, Russo JE, Lozano P, McCauley E, Katon W. The effect of comorbid anxiety and depressive disorders on health care utilization and costs among adolescents with asthma. Gen. Hosp. Psychiatry 2008; 30(5), 398–406.
18. Bruurs ML, van der Giessen LJ, Moed H. The effectiveness of physiotherapy in patients with asthma: a systematic review of the literature. Respir Med. 2013;107(4):483-94.
19. Bousquet J, Van Cauwenberge P, Khaltaev N. ARIA Workshop Group; World Health Organization. Allergic rhinitis and its impact on asthma. J Allergy Clin Immunol. 2001; 108 Suppl 5:147-334.
20. Castillo JA, Vizuete JA, Mullol Miret J. Rhinitis and Asthma Comorbidity in Spain: The RINAIR Study. Arch Bronconeumol. 2008;44(11):593-599.
21. Escribano Montaner A, García Hernández G. Asma en situaciones especiales. En Cobos N, Perez-Yarza E.G. Neumología infantil. Madrid. Ergon S.A. 2009. p.731.746.
22. Beggs S, Foong YC, Le HC, Noor D, Wood-Baker R, Walters JA. Swimming training for asthma in children and adolescents aged 18 years and under. Paediatric Respiratory Reviews 2013, 14: 96–97.
23. Duong M, Amin R, Baatjes AJ, Kritzinger F, Qi Y, Meghji Z et al. The effect of montelukast, budesonide alone, and in combination on exercise-induced bronchoconstriction. J Allergy Clin Immunol. 2012;130(2):535-9.
24. Dinwiddie R, Müller WG. Adolescent treatment compliance in asthma. J R Soc Med. 2002;95(2):68-71.
25. Quirce S. Asthma in Alergológica-2005. J Investig Allergol Clin Immunol. 2009;19 Suppl 2:14-20.
26. Siersted HC, Boldsen J, Hansen HS, Mostgaard G, Hyldebrandt N: Population based study of risk factors for underdiagnosis of asthma in adolescence: Odense schoolchild study. BMJ. 1998; 28;316(7132):651-5.
27. Newman KB, Mason UG 3rd, Schmaling KB. Clinical features of vocal cord dysfunction. Am J Respir Crit Care Med. 1995;152(4 Pt 1):1382-6.
28. Global Initiative for Asthma (GINA). Global Strategy for Asthma Management and Prevention. Disponible en: http://www.ginasthma.org/ (accedido el 5/8/2013).
29. Castillo Laita JA, De Benito Fernández J, Escribano Montaner A, Fernández Benítez M, García de la Rubia S, Garde Garde J et al. Consensus statement on the management of paediatric asthma. Update 2007. First Spanish Consensus for the Management of Asthma in Paediatrics.Allergol Immunopathol (Madr). 2008 Jan-Feb;36(1):31-52.
30. Pellegrini Belinchón J, Arriba-Méndez S. Tratamiento del asma. Crisis aguda y tratamiento de fondo. Pediatr Integral 2012; XVI(2):131-140.
31. Ortega Casanueva C, Pellegrini Belinchón J. Asma. Educación sanitaria, autocontrol y medidas preventivas. Pediatr Integral 2012; XVI(2):141-148.
32. Román Piñana J.M, Korta Murua J, Martínez Gómez M. Educación y autocuidados en el asma. En Cobos N, Perez-Yarza E.G. Neumología infantil. Madrid. Ergon S.A. 2009. p. 747-774.
33. Diaz Vázquez CA. Modelo tridimensional de los Tres Tubos©. Disponible en: http://www.respirar.org/respirar/educacion/herramientas-educativas/modelo-de-los-tres-tubos.html. Consultado el 11/08/2013.







