Síncopes en la adolescencia
Síncopes en la adolescencia
A.J. Cartón Sánchez, F. Gutiérrez-Larraya Aguado.
Servicio de Cardiología Pediátrica. Hospital Universitario Infantil La Paz. Madrid.
Fecha de recepción: 14 de diciembre 2017
Fecha de publicación: 28 de febrero 2018
Adolescere 2018; VI (1): 12-23
Resumen
|
El síncope es un síntoma habitual de presentación inicial en la adolescencia que motiva frecuentes consultas, tanto en urgencias como de manera ambulatoria. Aunque las causas más habituales en este grupo de edad tienen comportamiento y evolución benigna (síncope neurocardiogénico, vasovagal o neuralmente mediado), el clínico debe identificar por la forma de presentación y por los hallazgos de pruebas complementarias básicas (típicamente el ECG) aquellas raras enfermedades que suponen un riesgo para la vida, que se deben fundamentalmente a causa cardiaca (cardiopatía estructural y arritmias). Si el mecanismo neurocardiogénico no es claro, la ausencia de síntomas prodrómicos, la presentación a mitad de un esfuerzo, nadando o desencadenada por un ruido fuerte o un sobresalto, el uso de medicación con efecto cardiovascular, la exploración física anormal o los antecedentes familiares de muertes súbitas o cardiopatías en jóvenes deben alertar de la posible presencia de una causa cardiaca. En esta revisión, insistimos en la evaluación y orientación diagnóstica inicial del síncope en el adolescente y exponemos los tratamientos actualmente propuestos.. Palabras clave: Síncope vasovagal, síncope neurocardiogénico, síncope de causa cardiaca, adolescente. |
Abstract
|
Syncope very often presents first during adolescence and warrants medical advice, both in emergency and ambulatory settings. Evolution and outcome of adolescents with usual causes of syncope are benign (neurocardiogenic syncope); however, clinicians must identify life-threatening, rare conditions with history and ECG findings at presentation, mainly due to structural and arrhythmic heart disease. If neurocardiogenic mechanism is uncertain, caution about a cardiac cause of syncope must be taken when there is absence of prodromic symptoms, the syncope occurs during exercise of after a loud noise or startling, the patient is under drugs with cardiovascular effects, the examination has abnormal findings, or a family history of sudden death or heart disease in the young exists. Here, emphasis is made on the initial assessment and diagnostic approach of syncope in the adolescent, and the present-day measures for treatment and prevention are reviewed. Key words: Vasovagal syncope, neurocardiogenic syncope, cardiogenic syncope, adolescent. |
Introducción
El síncope (de συγκοπή, que hace referencia a un corte, o a una interrupción) es la pérdida súbita, completa y transitoria de la conciencia, asociada a pérdida de tono postural, que se sigue de una recuperación espontánea, rápida y completa de la misma, y que se origina por hipoperfusión global cerebral abrupta. La conciencia se entiende como la capacidad de mantener un estado de vigilia y desarrollar respuestas adecuadas a estímulos externos, con conservación del tono postural. En el presíncope, que es la sintomatología que puede preceder al síncope (visión en túnel, inestabilidad…), no aparece la pérdida completa de conciencia pero sí las alteraciones del tono postural.
En esta definición de síncope se concretan explícitamente características diferenciales de enfermedades y mecanismos causantes. Así, no suelen tener instauración súbita (10-20s) las alteraciones de la conciencia de causa metabólica, tóxica, ictal o psicógena; pérdidas no completas de la conciencia aparecen en los ictus, las alteraciones psicógenas o los drop attacks, donde sólo se produce una caída (estos últimos tienen un origen vestibular); la pérdida prolongada de la conciencia es típica de los comas, las intoxicaciones y los accidentes cerebrovasculares; en las epilepsias, puede existir una alteración de la conciencia sin pérdida del tono postural y sin rápida recuperación; finalmente, la pérdida transitoria de conciencia puede deberse a otras causas que no impliquen hipoperfusión cerebral, como la hipoxemia, los traumatismos craneoencefálicos, la epilepsia, intoxicaciones o metabolopatías.
En la evaluación inicial del síncope, debemos descartar su origen potencialmente grave para la vida del paciente, que procede de causas cardiacas, tóxicas y metabólicas, generalmente poco frecuentes pero cuya presentación orientativa debe identificarse.
Epidemiología
La adolescencia es la edad típica de presentación del síncope, y es raro encontrarlos en niños menores de 7 años
Los síncopes son un síntoma muy frecuente en la población general pediátrica: un 20% de niños, aproximadamente, experimenta un episodio antes del final de la adolescencia (y 30-40% de la población, al menos, un episodio antes de los 60 años)(1,2). Si bien muchos no acuden para su evaluación, existen tasas de incidencia publicadas en torno a 125 por 1000 pacientes que solicitan atención médica (con una razón cercana al doble de niñas sobre niños)(1). En los estudios epidemiológicos, el primer episodio no suele ocurrir en los niños menores de 7 años(3). Por otra parte, en la adolescencia, el pico de incidencia de mujeres suele ser más tardío que en hombres (17 años vs. 12 años). Son habituales las recurrencias en el mismo paciente, pero en general las motivos causantes evolucionan de forma favorable en niños. Los espasmos del sollozo pueden preceder a los síncopes neuralmente mediados (también denominados neurocardiogénicos o vasovagales), que son el tipo de síncope más frecuente en niño.
Fisiopatología y clasificación
El síncope de causa cardiaca se produce por la disminución del gasto cardiaco y la perfusión cerebral en lesiones estructurales y arritmias inestables
La hipoperfusión cerebral transitoria que origina los síncopes se explica por factores hemodinámicos y neurológicos que se encuentran alterados en distintas circunstancias.
(1) Existe una disminución del retorno venoso sistémico o de la resistencia vascular sistémica en los síncopes neuralmente mediados, la exposición prolongada a ambientes calurosos, la toma de fármacos vasodilatadores, en algunas neuropatías autonómicas, en la deshidratación o en las hemorragias intensas.
(2) Son causantes primarios de disminución del gasto cardiaco las arritmias cardiacas, fundamentalmente las ventriculares sostenidas, la disfunción ventricular de cualquier etiología, algunas valvulopatías u obstrucciones en los tractos de salida ventriculares y el derrame pericárdico que aparece en las pericarditis y otras enfermedades del pericardio.
Las arritmias cardiacas pueden estar predispuestas genéticamente (en canalopatías como el síndrome de QT largo o el síndrome de Brugada, que favorecen la aparición de taquicardias ventriculares polimorfas hemodinámicamente inestables, a veces en relación con procesos febriles; o en miocardiopatías como la hipertrófica), o ser consecuencia secuelar, adquirida, de intervenciones sobre el corazón (como las que aparecen, por ejemplo, durante el seguimiento de los pacientes con tetralogía de Fallot). La presentación como síncope de las taquiarritmias supraventriculares no es habitual; de forma muy infrecuente, en los pacientes con preexcitación, la conducción por la vía accesoria de una arritmia auricular focal puede conducir a arritmias ventriculares causantes de síncope o muerte súbita. En la disfunción ventricular, en la estenosis aórtica o en otras formas de obstrucción al flujo de salida del ventrículo izquierdo (miocardiopatía hipertrófica obstructiva) existe una limitación al volumen sistólico eyectado por el ventrículo izquierdo, lo que, en circunstancias de mayor exigencia del organismo, puede verse insuficiente, y ocasionar la disminución del gasto sistémico y cerebral con hipotensión arterial. En los derrames pericárdicos, sobre todo si la instauración ha sido rápida, existe un compromiso del llenado de las cámaras cardiacas que deriva en una disminución del gasto sistémico.
(3) El aumento de la resistencia local al flujo sanguíneo cerebral aparece de forma aguda en pacientes con hiperventilación extrema (ansiedad, simulación), por producir una hipocapnia aguda que ejerce de estímulo vasoconstrictor local.
El síncope vasovagal se produce por una respuesta inapropiada y transitoria de bradicardia y/o hipotensión ante estímulos habitualmente identificables
La Sociedad Europea de Cardiología propone una clasificación de los tipos principales de síncope atendiendo a su origen y mecanismo(4) (Tabla I). Entre los mecanismos más relevantes, nos podemos detener en el de la causa más frecuente de síncope en la adolescencia. En el síncope por disfunción transitoria del sistema vegetativo, vasovagal, neurocardiogénico o neuralmente mediado, aparece una respuesta de bradicardia y/o hipotensión que ocasiona la hipoperfusión cerebral transitoria. Integrando la llegada de distintos estímulos (corticales, cardiacos, pulmonares, gastrointestinales, génito-urinarios…), el núcleo del tracto solitario en el tronco del encéfalo modula una respuesta cardiovascular inapropiada y transitoria a través de eferencias simpáticas y parasimpáticas que modifican el cronotropismo cardiaco y el tono vascular, lo que pone en marcha, a su vez, contramedidas fisiológicas (taquicardización y aumento del tono vascular) que tienden a recuperar la situación basal y, así, la reintegración de la conciencia.
Este tipo de síncopes tiene, por tanto, unas características definitorias establecidas: (1) suceden en bipedestación mantenida al menos 30 s, o tras exposición a estrés emocional, dolor o entornos médicos (aferencias autonómicas); (2) Se caracterizan por diaforesis, sensación de calor, náuseas y palidez (eferencias simpáticas y parasimpáticas); (3) se asocian a hipotensión y bradicardia relativa (respuesta cardiovascular inapropiada que causa la hipoperfusión cerebral); (4) se siguen de fatiga(5).
Evaluación
— La anamnesis personal y familiar, junto a la exploración física, identifican en la inmensa mayoría de los casos el origen del síncope, y orientan, seleccionan e incrementan el rendimiento de la solicitud de pruebas complementarias en el adolescente y niños mayores con síncope, y podrían estratificar el riesgo asociado a las causas potencialmente graves para la vida.
La descripción del evento es central en la elucidación del mecanismo, y debe considerar las limitaciones del propio paciente para describirlo, por lo que se debe disponer de un testigo del momento que pueda describir elementos útiles para el clínico. El evaluador debe preguntar por el inicio, el desarrollo y la recuperación del proceso. Debe definirse la posición corporal en que se encontraba el niño o adolescente (decúbito, sedestación o de pie) y el nivel o tipo de actividad que realizaba (reposo, cambio postural, durante o tras ejercicio, durante o inmediatamente tras orinar, defecar, toser o tragar), si había factores predisponentes (lugares abarrotados o calurosos, bipedestación prolongada, postprandial) o precipitantes (miedo, dolor intenso, movimientos cervicales; ruidos fuertes o sobresaltos). El paciente ha de responder por la presencia de síntomas prodrómicos (sensación de calor, náusea, desvanecimiento, cambios visuales) o concomitantes. La combinación “ausencia de pródromos, síncope a mitad del esfuerzo y dolor torácico o palpitaciones antes del síncope” es muy específica de causa cardiaca, pero no así las palpitaciones aisladamente(6). Se debe preguntar al testigo del evento sobre la forma de la caída (desplome, caída progresiva arrodillándose), el color de la piel del paciente durante el síncope (palidez, cianosis, rubefacción), la duración de la pérdida de conciencia, si el patrón respiratorio se modificó (ronquido), si existieron movimientos anormales (tónicos, clónicos, tónico-clínicos, mioclonías, automatismos), cuánto duraron y qué relación temporal tuvieron con el síncope, si hubo mordeduras en la lengua y si había presenciado con anterioridad un accidente o traumatismo sobre el paciente. Sobre el fin del síncope, es conveniente saber la situación en que queda el paciente (náuseas, vómitos, sudoración, sensación de frío, confusión, mialgias, color de piel, lesiones, dolor torácico, palpitaciones, incontinencia urinaria o fecal). Deben reflejarse, además, los antecedentes personales y familiares de enfermedades neuropsiquiátricas y cardiovasculares, sobre todo las de aparición en familiares de primer grado y edad joven (<40-50 años). Hay que reseñar la toma de medicaciones con efecto cardiovascular (bradicardia, hipotensión; prolongación del intervalo QT, esto último con información actualizada en la web crediblemeds.org) y la posible exposición a elementos tóxicos ambientales.
El síncope de origen cardiaco típicamente no tiene pródromos y puede ocurrir en medio de un esfuerzo
— La exploración física fuera del evento, en consulta, suele ser anodina y no contribuye habitualmente a la información establecida en la anamnesis. Durante e inmediatamente tras el síncope, se deben documentar las constantes vitales (FC, PA, frecuencia y esfuerzo respiratorio), así como movimientos que puedan sugerir epilepsia. El examen neurológico debe ser completo, y deben buscarse signos de intoxicación o traumatismo. La exploración, una vez recuperado el paciente, puede ayudarse de maniobras de cambios posturales para documentar patrones de respuesta de la FC y de la PA con utilidad diagnóstica, como se detalla más adelante; además, pueden existir modificaciones de la intensidad de determinados soplos a la auscultación (prolapso mitral, miocardiopatía hipertrófica). Soplos de características no funcionales, cicatrices de esternotomía o déficits neurológicos persistentes suelen ser marcadores de enfermedad y necesidad de evaluación por el especialista(7).
La prueba de ortostatismo en consulta puede permitir fácilmente identificar hipotensión ortostática en adolescentes
Tiene su interés la toma de la presión arterial (PA) y la frecuencia cardiaca en reposo y bipedestación en consulta (prueba de ortostatismo), mediante medición de la PA tras 3-5 min de bipedestación sin movimiento, con el manguito en el brazo a la altura del corazón. La respuesta fisiológica a la bipedestación comienza con una disminución transitoria de la PA sistólica (PAS) y diastólica (PAD), que se sigue de un aumento de ambas y de la FC; PAD y FC permanecen discretamente elevadas durante unos 2 minutos, y la PAS se normaliza. Esta prueba es segura y puede reproducir lo experimentado por el paciente; se considera positiva si aparece hipotensión desencadenada por el cambio postural con síncope o casi síncope, mientras que la caída asintomática es menos específica. Las dos presentaciones de positividad son: (1) Hipotensión ortostática inicial: caída de más de 40mmHg inmediatamente de adquirir la bipedestación, y luego espontánea y rápidamente retorno o la normal (hipotensión y/o clínica de menos de 30s); (2) Hipotensión ortostática clásica: caída de más de 20mmHg (30mmHg en HTA) o hasta menos de 90mmHg en los tres primeros minutos de estar de pie(4).
— Pruebas complementarias
A excepción del ECG puntual, la realización de pruebas complementarias, en consulta y fuera de la fase aguda, no suele ser frecuente en la evaluación del síncope. La Tabla II señala las circunstancias que definen la indicación y el grado de prioridad del estudio complementario(7). En la evaluación urgente, por otra parte, puede realizarse una analítica sanguínea con glucemia, aunque la hipoglucemia aislada como causa de síncope oligosintomático es poco frecuente. De existir la sospecha clínica, puede asimismo solicitarse el análisis de tóxicos. En mujeres adolescentes, la negatividad de la b-hCG descarta embarazo.
La mayoría de sociedades profesionales y protocolos clínicos realiza un ECG al adolescente con síncope, entendiendo que el mayor rendimiento para diagnosticar alteraciones se obtiene cuando se da alguna de las siguientes características: la historia no sugiere mecanismo vasovagal, existe ausencia de pródromos, el síncope aparece a mitad de un esfuerzo o nadando, o se desencadena por un ruido fuerte o un sobresalto; hay historia familiar de muerte súbita o
cardiopatía en jóvenes, la exploración CV es anormal o se emplea medicación reciente con potenciales efectos secundarios(4,5,7). Los hallazgos ECG representativos (cualitativos y cuantitativos) de las situaciones benignas, de las merecedoras de mayor evaluación y de los marcadores de enfermedad cardiaca potencialmente grave se exponen en la Tabla III(7).
Los adolescentes que típicamente pueden presentar alteraciones ECG son los que han tenido un síncope de características no claramente vasovagales, sin pródromos, durante esfuerzo o tras un sobresalto o ruido, además de si emplean alguna medicación o hay historia familiar de muerte súbita o cardiopatía
|
La asociación del síncope con determinados síntomas puede hacer necesario el empleo de un número diverso de otras pruebas complementarias. El ECG-Holter puede ser útil en los casos donde el paciente refiere palpitaciones, o en episodios muy recurrentes o relacionados con el esfuerzo, sospechando en estos casos la presencia de una arritmia; sin embargo, su rendimiento es limitado cuando la monitorización es de corta duración (24h) y la frecuencia de la sintomatología es escasa; en casos seleccionados por el especialista, por tanto, puede recurrirse a sistemas más prolongados, incluso implantables, cuando la presentación es insidiosa, atípica o con elementos no claramente atribuibles a perfil vasovagal. La ergometría mediante cinta rodante (ECG de esfuerzo, con registro de la PA) puede delimitar la relación del ejercicio con la presentación sintomática del adolescente y así identificar potenciales arritmias desencadenadas (como en la taquicardia ventricular polimorfa), el comportamiento anómalo del ECG (como el alargamiento paradójico o prolongación del intervalo QT durante taquicardización, en el SQTL) o la respuesta anormal de la frecuencia cardiaca o de la PA en el ejercicio. El electroencefalograma o la neuroimagen puede ser solicitado por el especialista que considere la presentación compatible con epilepsia o con déficits focales.
La prueba de mesa basculante (tilt test) tiene un uso escaso en niños y adolescentes, es de limitada sensibilidad (50-60%) pero mejor especificidad (80-90%), y no debe ser la base de un diagnóstico de síncope neuralmente mediado si la historia no es compatible(8,9). Consiste en la realización de un estrés ortostático mediante la colocación del paciente en una mesa que se
inclina sobre la horizontal 60-70º, a veces con el uso posterior de fármacos como el isoproterenol. Durante un período de tiempo que suele ser del orden de 40-45 minutos, se van monitorizando la FC y la PA, así como observando la reproducción del síncope por el paciente. La prueba es positiva si el paciente experimenta la sintomatología, y existen tres respuestas definidas a partir de la alteración de la PA o de la FC: vasodepresora (descenso de la PA), cardioinhibitoria (descenso de la FC o asistolia) y mixta. Históricamente la respuesta ha guiado la elección del tratamiento del síncope neuralmente mediado, pero actualmente se cree que los pacientes se pueden beneficiar de las mismas medidas.
Manejo
Las recomendaciones sobre hidratación adecuada y evitación de desencadenantes son las principales actitudes terapéuticas en los síncopes vasovagales, en cuya naturaleza benigna debe insistirse
Los síncopes de mecanismo neurocardiogénico son de naturaleza benigna, y padres y adolescentes han de ser conscientes y tranquilizarse con este aspecto; el clínico debe enfatizar el papel del reconocimiento de los síntomas precursores y de los factores predisponentes y desencadenantes, con especial relevancia el mantenimiento de un adecuado estado de hidratación, y la evitación de períodos prolongados de bipedestación y de ambientes calurosos o abarrotados. Sólo en aquellos casos que no responden a estas medidas, que se desarrollarán a continuación, podría indicarse el uso de medicación. En cuanto al resto de síncopes, el manejo de aquellos con potencial riesgo para la vida (arrítmicos y estructurales cardiacos) se basa en medidas preventivas, que incluyen la toma de medicación antiarrítmica y la evitación de otra medicación proarrítmica, y terapéuticas con el implante de dispositivos de estimulación o desfibrilación o el abordaje, a menudo quirúrgico, de las lesiones causantes. El resumen de las recomendaciones más actuales y su nivel de evidencia se encuentra en la Tabla IV(5).
Estilo de vida
Podría recomendarse una ingesta liberal de agua y sal, esta última sólo restringible en aquellos pacientes con hipertensión arterial, insuficiencia renal o disfunción miocárdica (recomen-
dación IIb a partir de estudios de buena calidad). Los adolescentes pueden proveerse de comidas saladas de las que disponer en circunstancias favorecedoras de síntomas presincopales.
En un estudio de adolescentes con perfil de síncope vasovagal y respuesta vasodepresora positiva en la mesa de basculación, la inmensa mayoría permaneció sin episodios y negativizó la prueba de basculación(10); otro estudio confirmó la superioridad de la ingesta hidrosalina sobre el placebo sobre la disminución de la recurrencia de los síntomas(11).
Entrenamiento con ejercicio o con mesa basculante
No hay pruebas que apoyen el entrenamiento con ejercicio, que aumentaría la reserva o pool sanguíneo, para prevenir los síncopes de perfil vasovagal, aunque los beneficios de su práctica van más allá de esta indicación, y puede recomendarse por estas últimas razones; de la misma manera, no disponemos de pruebas que permitan postular el beneficio de la exposición progresiva y controlada a la colocación en una mesa basculante (por falta de eficacia o por incumplimiento a largo plazo de los pacientes educados en esta técnica).
Maniobras de contrapresión física
Consisten en contracciones isométricas de grupos musculares que se deben realizar una vez que el paciente experimente sintomatología precursora del síncope: cruzar las piernas, llevar los brazos y las manos contra resistencia, la posición de cuclillas… La práctica de estos ejercicios, que transitoriamente pueden aumentar el gasto cardiaco y la presión arterial, parece reducir el número de recurrencias, por lo que los pacientes deberían instruirse en los mismos.
Sin embargo, la eficacia podría ser menor si la sintomatología precursora es escasa(12,13).
Fármacos
Algunos adolescentes seleccionados con síncopes vasovagales recurrentes o refractarios podrían beneficiarse de medicaciones como la midodrina
La midodrina es un fármaco a-adrenérgico que aumenta el tono venoso y favorece el retorno hacia el corazón, lo cual está impedido en circunstancias como la bipedestación prolongada por el efecto de la gravedad; además, ejerce un efecto vasoconstrictor arterial directo y bloquea la respuesta hipotensora. En niños con síncopes recurrentes reduce la probabilidad de nuevos episodios muy significativamente(14). Los efectos secundarios (hipertensión en decúbito, náuseas, parestesias en el cuero cabelludo, piloerecciones y rash) dependen de la dosis, son reversibles y poco frecuentes. Existe contraindicación para su empleo en pacientes hipertensos o en insuficiencia cardiaca. Preparados en España: Gutron® comprimidos de 5mg (no financiado).
Existe, por otra parte, experiencia con diversos fármacos y familias de fármacos que se han demostrado de beneficio controvertido o negativo. La fludrocortisona es una mineralcorticoide que favorece la retención hidrosalina y el volumen sanguíneo; su efectividad es incierta (positiva en estudios prospectivos, negativa en ensayos clínicos, donde se comportó peor que el placebo)(15). Los inhibidores de la recaptación de serotonina plantean un uso discutido y no como primera línea. Los betabloqueantes (metoprolol) se encuentran actualmente desaconsejados, tanto por haber demostrado mayor tasa de recurrencias en ensayos clínicos pediátricos como por la alta frecuencia de efectos adversos(16,17).
Estimulación con marcapasos
La estimulación con marcapasos tiene un probado beneficio en aquellas bradiarritmias sintomáticas o en alto riesgo de presentar síntomas (enfermedad del nodo sinusal, bloqueos AV de alto grado), pero el uso en otras formas pediátricas de síncope (sobre todo, en los casos neuralmente mediados de las formas pálidas de espasmo de sollozo) es “a considerar, con utilidad y eficacia desconocidas, no claras o inciertas”, con escasa información sobre el seguimiento a largo plazo(5). En revisiones sistemáticas centradas en población adulta(18), el beneficio se encuentra en pacientes con síncopes recurrentes y asistolia documentada mediante un dispositivo implantado de monitorización. En cualquier caso, la decisión sobre la implantación de un marcapasos, su tipo y modalidad de programación, recae sobre una cuidadosa valoración integral y cardiológica por el especialista.
Tablas y figuras
Tabla I. Clasificación de la Sociedad Europea de Cardiología de los tipos de síncope(4)
|
1. Reflejo o neuralmente mediado |
|
1.1. Vasovagal |
|
a. Mediado por estrés emocional: miedo, dolor, instrumentación, fobia a la sangre b. Mediado por estrés ortostático |
|
1.2. Situacional |
|
a. Tos, estornudo b. Estimulación gastrointestinal: deglución, defecación, dolor visceral c. Micción d. Tras ejercicio e. Posprandial f. Otros: risa, instrumento de viento, levantamiento de pesa |
|
1.3. Síncope del seno carotídeo |
|
1.4. Formas atípicas, sin desencadenante evidente o de presentación atípica |
|
2. Por hipotensión ortostática |
|
2.1. Por fallo autonómico primario |
|
2.2. Por fallo autonómico secundario: diabetes, amiloidosis, uremia, lesiones de médula espinal |
|
2.3. Por depleción de volumen: hemorragia, diarrea, vómitos |
|
3. Cardiogénico |
|
3.1. Arritmia primaria |
|
a. Bradicardia: enfermedad del nodo sinusal (incluye el síndrome taqui-bradicardia), enfermedad del sistema de conducción AV, disfunción de dispositivo implantado |
|
b. Taquicardia: supraventricular, ventricular (idiopática o secundaria a cardiopatía estructural o a canalopatía) |
|
3.2. Arritmia inducida por fármacos |
|
3.3. Cardiopatía estructural: Valvulopatía cardiaca, infarto agudo de miocardio o isquemia miocárdica, miocardiopatía, masa cardiaca, enfermedad pericárdica o taponamiento, anomalías congénitas de las arterias coronarias, disfunción protésica, tromboembolismo pulmonar, disección de aorta, hipertensión pulmonar |
Tabla II. Hallazgos que indican grado de urgencia y tipo de indicación de estudios complementarios en el síncope(7)
|
Hallazgo |
Evaluación urgente recomendada |
Evaluación complementaria recomendada |
Sugiere causa no grave y no realizar estudios complementarios |
|
Estado de hidratación Momento de la comida más reciente |
Escasa hidratación Ayunas, pérdida de comidas |
||
|
Entorno |
Sonido fuerte |
Estímulo doloroso, visión de la sangre, ambientes calurosos |
|
|
Actividad anterior al síncope |
Síncope en medio del esfuerzo Síncope durante la natación |
Síncope tras el esfuerzo Bipedestación prolongada |
|
|
Empleo de fármacos |
Fármacos que prolongan el intervalo QT |
Sin medicaciones |
|
|
Pródromos |
Ausente |
Corto o atípico |
Sensación de calor, náusea, desvanecimiento, visión en negro o en túnel |
|
Otros síntomas |
Dolor torácico agudo que se sigue de síncope Palpitaciones justo antes del síncope |
||
|
Posición del niño antes del síncope |
Decúbito supino (epilepsia) |
Bipedestación prolongada o reciente Cambio posicional desde sentado o tumbado hasta bipedestación |
|
|
Duración de la pérdida de conciencia |
Prolongada (>5minèepilepsia o somatización) |
Breve, menor de 1-2 min |
|
|
Movimientos durante el síncope |
Movimientos tónico-clónicos o actividad motora antes de la pérdida de conciencia (crisis epiléptica) |
Exagerados o con agitación excesiva (somatización) |
Jerks mioclónicos tras la pérdida de conciencia |
|
Antecedentes (síncopes previos, cardiopatía, diabetes, crisis o problemas psiquiátricos o psicológicos) |
Arritmia, cardiopatía estructural Crisis epilépticas |
Diabetes Enfermedades psiquiátricas o fármacos Comorbilidad significativa |
No relevantes Síncopes previos compatibles con mecanismo vasovagal o espasmos del sollozo |
|
Antecedentes familiares |
Muerte súbita Arritmias |
Crisis epilépticas Cardiopatía estructural |
Síncope vasovagal Migrañas |
|
Exploración física dirigida (cardiaca y neurológica) |
Soplo patológico Cicatriz de esternotomía Déficit neurológico persistente |
Exploración normal Soplo inocente |
Tabla III. Cambios ECG que pueden indicar arritmia maligna
(*en ciertos contextos; cfr. Figura 1), derivación a estudio cardiológico o benignidad(7)
|
CAMBIOS ECG |
CAMBIOS ECG QUE MERECEN ESTUDIO CARDIOLÓGICO |
CAMBIOS ECG BENIGNOS |
|
Intervalo QT patológico • Largo: QTc>470ms • Corto: QTc<330ms Patrón tipo 1 de Brugada Onda delta Isquemia miocárdica Extrasístoles ventriculares polimorfas Bloqueo AV de tercer grado |
Hipertrofia ventricular izquierda (sobre todo con alteraciones de la repolarización) Extrasístoles ventriculares monomorfas Bloqueo AV de segundo grado Bradicardia<40lpm en un paciente eutrófico, no entrenado |
Arritmia sinusal Marcapasos migratorio |
Tabla IV. Tipo de recomendación, nivel de prueba y formulación de las recomendaciones del American College of Cardiology, la American Heart Association y la Heart Rythm Society sobre el manejo del síncope en edad pediátrica
|
Tipo de recomendación |
Nivel de evidencia |
Formulación |
|
I |
C-LD |
Debe realizarse evaluación del síncope vasovagal en todo paciente pediátrico que se presenta con síncope mediante anamnesis personal y familiar, exploración física y ECG de 12 derivaciones |
|
I |
C-LD |
Deben realizarse pruebas no invasivas en niños con síncope y sospecha de cardiopatía congénita, miocardiopatía o enfermedad arrítmica primaria |
|
I |
C-EO |
Está indicado hacer educación para la toma de conciencia de los síntomas y tranquilización en los casos de síncope vasovagal |
|
IIa |
C-LD |
La mesa basculante puede ser útil en niños con diagnóstico incierto y sospecha de síncope vasovagal |
|
IIa |
B-R |
En niños con síncopes vasovagal que no responden a modificaciones del estilo de vida, es razonable pautar midodrina |
|
IIb |
B-R |
Puede ser razonable en niños seleccionados con síncope vasovagal aumentar la toma de sal y líquidos |
|
IIb |
C-LD |
La efectividad de la fludrocortisona es incierta en pacientes con hipotensión ortostática asociada con síncope |
|
IIb |
B-NR |
La estimulación con marcapasos podría considerarse en pacientes pediátricos con síncope neuralmente mediado de características severas secundario a espasmos pálidos del sollozo |
|
III |
B-R |
Los betabloqueantes no son beneficiosos en pacientes pediátricos con síncope vasovagal |
Recomendaciones: I=Fuerte (recomendada, indicada, útil, efectiva o beneficiosa; debe realizarse). IIa=moderada (razonable, podría ser útil, efectiva o beneficiosa). IIb=débil (podría ser razonable considerarse; utilidad y eficacia desconocida, no clara o incierta). III=sin beneficio o dañosa. Nivel o calidad de las pruebas: A: Más de un ensayo clínico (EC) aleatorizado de alta calidad; meta-análisis de EC de alta calidad; uno o más EC que se han corroborado por registros de alta calidad. B-R (aleatorizados): Evidencia de moderada calidad de uno o más EC. Meta-análisis de EC de moderada calidad. B-NR (no aleatorizados): evidencia de moderada calidad de uno más EC no aleatorizados de buen diseño y ejecución, estudios observacionales o estudios de registro; metaanálisis de estos estudios. C-LD (datos limitados): estudios aleatorizados o no aleatorizados observacionales o a partir de registros con limitaciones en el diseño o en la ejecución; meta-análisis de dichos estudios; estudios fisiológicos o de mecanismo en pacientes humanos. C-EO (opinión de expertos): consenso de la opinión de expertos a partir de la experiencia clínica.
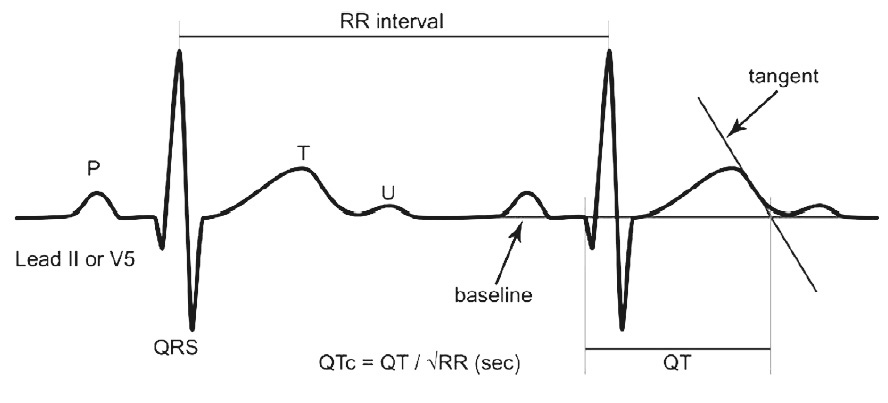
Figura 1. Método de la tangente para la medición del intervalo QT.
La intersección entre la tangente de la pendiente descendente de la onda T y la continuación de la línea isoeléctrica basal señala el final de la onda T y el final del intervalo QT, que comienza en el inicio de la primera deflexión del complejo QRS (inicio de la onda q en este caso).
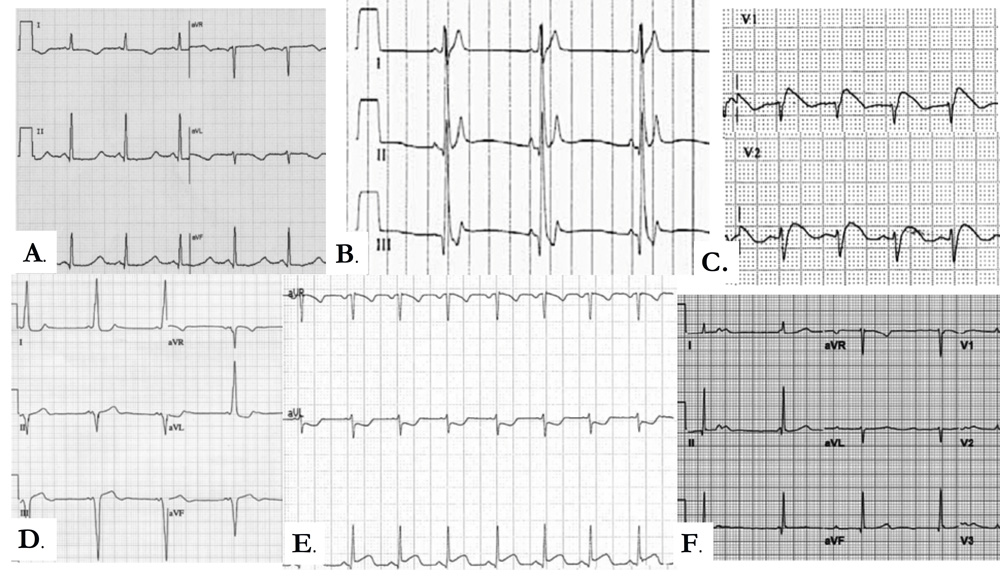
Figura 2. Ejemplos de ECG donde se muestran cambios considerados marcadores de potencial arritmia grave para la vida en contexto de síncope
A. Intervalo QT y QTc prolongado en paciente con síndrome de QT tipo largo tipo 1 (nótense, además, los cambios marcados de repolarización). B. Intervalo QT y QTc acortado en el síndrome de QT corto (extremadamente raro). C. Patrón tipo 1 de Brugada, espontáneo. D. Preexcitación ventricular. E. Alteraciones del segmento ST que pueden indicar isquemia miocárdica. F. Bloqueo AV completo.
Bibliografía
1. Driscoll DJ, Jacobsen SJ, Porter CJ, Wollan PC. Syncope in children and adolescents. J Am Coll Cardiol. 1997;29:1039-45.
2. Ganzeboom KS, Colman N, Reitsma JB, Shen WK, Wieling W. Prevalence and triggers of syncope in medical students. Am J Cardiol. 2003;91:1006-8.
3. Sheldon RS, Sheldon AG, Connolly SJ, Morillo CA, Klingenheben T, Krahn AD, Koshman ML, Ritchie D; Investigators of the Syncope Symptom Study and the Prevention of Syncope Trial. Age of first faint in patients with vasovagal syncope. J Cardiovasc Electrophysiol. 2006;17:49-54.
4. Task Force for the Diagnosis and Management of Syncope; European Society of Cardiology (ESC); European Heart Rhythm Association (EHRA); Heart Failure Association (HFA); Heart Rhythm Society (HRS), Moya A, Sutton R, Ammirati F, Blanc JJ, Brignole M, Dahm JB, Deharo JC, Gajek J, Gjesdal K, Krahn A, Massin M, Pepi M, Pezawas T, Ruiz Granell R, Sarasin F, Ungar A, van Dijk JG, Walma EP, Wieling W. Guidelines for the diagnosis and management of syncope (version 2009). Eur Heart J. 2009;30:2631-71.
5. Shen WK, Sheldon RS, Benditt DG, Cohen MI, Forman DE, Goldberger ZD, Grubb BP, Hamdan MH, Krahn AD, Link MS, Olshansky B, Raj SR, Sandhu RK, Sorajja D, Sun BC, Yancy CW. 2017 ACC/AHA/HRS Guideline for the Evaluation and Management of Patients With Syncope: Executive Summary: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol. 2017;705:620-663. [LECTURA RECOMENDADA].
6. Hurst D, Hirsh DA, Oster ME, et al. Syncope in the pediatric emergency department – can we predict cardiac disease based on history alone? J Emerg Med 2015;49:1-7.
7. Sanatani S, Chau V, Fournier A, Dixon A, Blondin R, Sheldon RS. Canadian Cardiovascular Society and Canadian Pediatric Cardiology Association Position Statement on the Approach to Syncope in the Pediatric Patient. Canadian Journal of Cardiology 2017;33: 189-198. [LECTURA RECOMENDADA].
8. Thilenius OG, Quinones JA, Husayni TS, Novak J. Tilt test for diagnosis of unexplained syncope in pediatric patients. Pediatrics. 1991;87:334-8.
9. Fouad FM, Sitthisook S, Vanerio G, et al. Sensitivity and specificity of the tilt table test in young patients with unexplained syncope. Pacing Clin Electrophysiol. 1993;16:394–400.
10. Younoszai AK, Franklin WH, Chan DP, Cassidy SC, Allen HD. Oral fluid therapy. A promising treatment for vasodepressor syncope. Arch Pediatr Adolesc Med. 1998;152:165-8.
11. Chu W, Wang C, Wu L, Lin P, Li F, Zou R. Oral rehydration salts: an effective choice for the treatment of children with vasovagal syncope. Pediatr Cardiol. 2015; 36:867-72.
12. van Dijk N, Quartieri F, Blanc JJ, Garcia-Civera R, Brignole M, Moya A, Wieling W; PC-Trial Investigators. Effectiveness of physical counterpressure maneuvers in preventing vasovagal syncope: the Physical Counterpressure Manoeuvres Trial (PC-Trial). J Am Coll Cardiol. 2006;48:1652-7.
13. Kuriachan V, Sheldon RS, Platonov M. Evidence-based treatment for vasovagal syncope. Heart Rhythm. 2008;5:1609-14.
14. Qingyou Z, Junbao D, Chaoshu T. The efficacy of midodrine hydrochloride in the treatment of children with vasovagal syncope. J Pediatr. 2006;149:777-80. [LECTURA RECOMENDADA].
15. Salim MA, Di Sessa TG. Effectiveness of fludrocortisone and salt in preventing syncope recurrence in children: a double-blind, placebo-controlled, randomized trial. J Am Coll Cardiol. 2005;45:484–8.
16. Müller G, Deal BJ, Strasburger JF, et al. Usefulness of metoprolol for unexplained syncope and positive response to tilt testing in young persons. Am J Cardiol. 1993;71:592–5.
17. Zhang Q, Jin H, Wang L, et al. Randomized comparison of metoprolol versus conventional treatment in preventing recurrence of vasovagal syncope in children and adolescents. Med Sci Monit. 2008;14:CR199–CR203.
18. Varosy PD, Chen LY, Miller AL, Noseworthy PA, Slotwiner DJ, Thiruganasmbandamoorthy V. Pacing as a treatment for reflex-mediated (vasovagal, situational, or carotid sinus hypersensitivity) syncope: a systematic review for the 2017 ACC/AHA/HRS guideline for the evaluation and management of patients with syncope: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol 2017;70:664–79.