Adolescente con pérdida de peso
Adolescente con pérdida de peso
L. Rodríguez Molinero(1), M.Garrido Redondo(2)
(1)Pediatra Doctor en Medicina. Acreditado en Medicina de la Adolescencia Consulta de Adolescencia. Hospital Campo Grande. Valladolid.(2)Pediatra Doctora en Medicina Centro de Salud Tórtola. Valladolid
Fecha de recepción: 15 de agosto 2016
Fecha de publicación: 30 de septiembre 2016
Adolescere 2016; IV (3): 53-60
Resumen
|
Las alteraciones del peso son importantes para valorar la salud física, psíquica y social de los adolescentes. El peso esta íntimamente relacionado con la imagen corporal (IC), y ésta con los ideales estéticos, la autoestima, la autoimagen y el autoconcepto. Todas estas percepciones tienen una repercusión en la instauración de hábitos, costumbres y estilos de vida. Nadie discute la influencia de la sociedad de consumo y mercado, a través de la publicidad y los estereotipos, en el deseo de obtener un cuerpo capaz de lograr el éxito social. El IMC es un parámetro de gran interés epidemiológico, fácil y rápido de obtener y sin coste. La valoración de la IC en las consultas con adolescentes constituye una herramienta muy útil, eficaz y eficiente para la promoción de la salud, la educación de la salud y la prevención primaria de múltiples trastornos del comportamiento alimentario. Palabras clave: Adolescencia, crecimiento, imagen corporal, trastornos del comportamiento alimentario |
Abstract
|
Weight variations are useful to assess physical, mental and social health of adolescents. Weight is closely related to body image (BI), and the latter is related with aesthetic ideals, self-esteem, self-image and self-concept. All these perceptions have an impact on the adolescent’s development of habits, customs and lifestyles. The influence of consumerism and marketing through advertising and stereotypes is indisputable in the desire of a body capable of achieving social success. BMI is a valuable epidemiological parameter which is fast and easy to obtain as well as free of cost. The assessment of BI in adolescent consultations is a very helpful, effective and efficient tool for health promotion, health education and primary prevention of multiple eating disorders. Key words: Adolescence, growth, body image, eating disorders |
Introducción
El peso corporal (PC) es uno de los parámetros mas objetivos de la salud tanto física, psíquica como social a lo largo de todas las edades
El peso corporal (PC) es uno de los parámetros más objetivos de la salud tanto física, psíquica como social a lo largo de todas las edades, pero en la adolescencia va a tener una repercusión única y excepcional que no vamos a encontrar en ninguna otra etapa de la vida.
Desde el punto de vista físico el PC, tiene una relación directa con el crecimiento, alimentación, nutrición y el metabolismo. En lo relacionado con la salud psíquica vamos a ver la influencia que tiene sobre la imagen corporal, autoestima y satisfacción personal. Y socialmente lo vemos relacionado con la valoración social, aumenta las posibilidades de realización, contribuye a gratificar las relaciones interpersonales, facilita la vida afectiva y sexual, y en definitiva lo que se ha llamado “éxito social”, que no es más que sentirse bien en el ambiente donde le ha tocado vivir.
Socialmente lo vemos relacionado con la valoración social, aumenta las posibilidades de realización, contribuye a gratificar las relaciones interpersonales…
La adolescencia (de 10 a los 19 años, según la OMS) es una etapa de cambios biológicos y psicológicos rápidos, profundos y determinantes(1). Estos cambios afectan a la imagen corporal (IC). La IC se forma desde la infancia, y es en la adolescencia cuando es más trascendental para el desarrollo psicoevolutivo y forma parte más importante en su autoestima. Son muchas las razones por las que se produce esta influencia, y hay muchas publicaciones al respecto. Nuestra sociedad rinde cada vez más culto al cuerpo(2,3). Existe toda una industria dedicada a sobrevalorar la IC y a identificar la delgadez en la mujer o la musculación en el varón con la salud, la belleza y el éxito social (triunfo o poder). Esta influencia cultural afecta al desarrollo cognitivo y conductual induciendo comportamientos de riesgo. Se sabe que la mujer es la más influida por el peso, mientras que es la talla la que más preocupa al varón.
En lo relacionado con la salud psíquica vamos a ver la influencia que tiene sobre la imagen corporal, autoestima, satisfacción personal y autosatisfacción
El “macroambiente obesogénico”(4,5) de nuestras sociedades ha hecho cambiar la dieta tradicional-local por otras globalizadas, caracterizadas por amplia disponibilidad de bebidas y alimentos envasados con alto contenido energético. Además, hay una publicidad que tiene como objetivo a la adolescencia, grupo social muy influenciable por los mensajes. Esto produce una presión psicológica y una seducción por el consumo logrando un efecto de rechazo a la comida y miedo al aumento de peso.
El macroambiente obesogénico de nuestras sociedades ha hecho cambiar la dieta tradicional-local por otras globalizadas
La pérdida de PC en términos de salud, es la disminución de la masa corporal de un individuo, que afecta a los tejidos, grasa, líquidos, músculos u otros elementos. Puede afectar a todo el organismo o a alguna parte por atrofia, degeneración o apoptosis localizada.
En la adolescencia la mayoría de las causas de pérdida de peso no se deben a razones médicas
En la adolescencia la mayoría de las causas de pérdida de peso no se deben a razones médicas, como en otras etapas de la vida, sino a influencias sociales, modas, rasgos psicopatológicos o alteraciones mentales(6).
El Índice de Masa Corporal (IMC, peso en kilos dividido por talla elevado al cuadrado) es el mejor indicador antropométrico, ya que se relaciona con la grasa corporal, aunque no permite conocer su distribución
El peso y la talla han sido y son un parámetro clásico usado para valorar el crecimiento y la nutrición en la adolescencia. El Índice de Masa Corporal (IMC, peso en kilos dividido por talla elevado al cuadrado) es el mejor indicador antropométrico, ya que se relaciona con la grasa corporal, aunque no permite conocer su distribución(7). Tiene una alta correlación con la medida de los pliegues tricipital, subescapular y con las circunferencias de cintura. Esta última es un buen indicador de obesidad central con utilidad clínica y epidemiológica. En la adolescencia, el IMC varia con la edad y el sexo, oscilando desde 17 Kg./m2 a los 10 años, hasta los 22 Kg./m2 a los 20. Medido en percentiles, lo saludable estaría entre los percentiles 5 y 85, < del P5 podemos hablar de desnutrición, P≥ 85 sería sobrepeso (SP); p ≥ 95, obesidad (OB) y ≥ 99, obesidad mórbida (OM). Para valorar los cambios de peso, se usan diferentes criterios en USA, Canadá, Europa y España. En nuestro país se usan las “Curvas y tablas de crecimiento» del estudio semilongitudinal del Instituto de Investigación sobre Crecimiento y Desarrollo de la Fundación Faustino Orbegozo (1988)(8,9) .
Socialmente lo vemos relacionado con la valoración social, aumenta las posibilidades de realización, contribuye a gratificar las relaciones interpersonales…
Las alteraciones de peso por defecto. (Tabla I)
La pérdida de peso, en sí misma, no causa problemas de salud, pero hace que los adolescentes sean más proclives a la desnutrición, y por lo tanto, a enfermar
La pérdida de peso, en sí misma, no causa problemas de salud, pero hace que los adolescentes sean más proclives a la desnutrición, y por lo tanto, a enfermar. Se caracteriza por un balance calórico negativo. Se considera significativa la pérdida de más del 10% del peso, sin incluir la deshidratación, o desaparición de edemas o ascitis.
Protocolo diagnóstico
El adolescente es un paciente especial, sensible en el trato clínico. La entrevista clínica a un adolescente exige escucha atenta, y un registro de las impresiones más relevantes; hay que garantizar el secreto y la confidencialidad, y procurar que un ambiente de calidez facilite la entrevista. El éxito, tanto del diagnóstico como de la adherencia al tratamiento, va a depender de esta relación médico-adolescente.
Es importante manifestar al paciente que nos importa él, y poner en claro el respeto, interés y compromiso que tenemos ante el problema que nos trasmite, sin establecer diferencias según creencias, nivel social o valores. Debemos comunicarle que comprendemos su lenguaje y devolverle una interpretación, de forma que produzca en el paciente la sensación de sentirse comprendido. Esta relación es en sí misma terapéutica, además de ayudarnos a esclarecer las causas de las alteraciones de peso en los pacientes(11).
Preguntas clave, orientativas y diagnósticas:
— ¿Se trata de una pérdida de peso? Y comprobar con los pesos anteriores.
— ¿Desde cuándo nota la pérdida de peso?
— ¿Cuál es el contexto psicosocial en que aparece el problema?
— ¿Existe patología orgánica o psiquiátrica reciente?
— ¿La alteración del peso es aislada o asociada a problemas médicos?
— ¿Ha tomado o está tomando alguna medicación?
— Relato de la dieta de la última semana, o al menos de las últimas 24 horas.
— Calcular el IMC y tipificar la pérdida de peso mediante utilización de las curvas y tablas de crecimiento.
— Realizar una historia familiar completa: raza, país de nacimiento, antecedentes familiares de alteraciones del peso y patologías asociadas, ambiente socio-económico, hábitos familiares respecto a comidas y actividad física.
— Valorar, si es posible, el IMC de los miembros de la unidad familiar.
— Realizar una historia personal exhaustiva, incidiendo en los antecedentes; el desarrollo psicomotor, las enfermedades y/o tratamientos previos o actuales; el momento de inicio de la pérdida de peso y posibles fenómenos desencadenantes.
— Estimar el estilo de vida del adolescente: hábitos dietéticos (estructuración de las comidas, distribución de éstas a lo largo del día, presencia o no de ingesta compulsiva, número de comidas o bebidas fuera de las comidas principales y composición) mediante encuesta dietética retrospectiva (siete días) y de actividad física (registro objetivo del tiempo dedicado a conductas sedentarias y de actividad cotidiana)(11).
— Indagar la predisposición al cambio (adquisición de hábitos saludables, dietéticos y de ejercicio físico), tanto en el adolescente como en su entorno familiar.
Realizar una exploración física general, haciendo hincapié en
— Aspecto general (distribución de tejido adiposo, musculación, tono muscular, signos de retraso psicomotor).
— Registrar la presión arterial, valorando los percentiles para la edad, la talla y sexo, y el perímetro de cintura.
— Actitud y comportamiento (presencia de signos de ansiedad o depresión).
— Exploración de la piel y las mucosas (ictericia, piel seca, alteraciones de pigmentación, acantosis nigricans, presencia de estrías, acné y/o hirsutismo).
— Rasgos dismórficos faciales y corporales. Inspección y palpación de la glándula tiroidea. Presencia de hepatomegalia.
— Estadio de desarrollo puberal, presencia de ginecomastia en varones. Presencia de adrenarquia prematura.
— En niñas, el médico debería preguntar la edad de la menarquia, así como la presencia de posibles irregularidades menstruales.
Datos complementarios
— Se recabarán datos orientados en función de la anamnesis, de la manera más útil y menos intervencionista posible (Tabla II).
— Se procurará un seguimiento semanal, previa entrevista motivacional (colaciones necesarias, normalización horarios…) con dieta adecuada y con registro de peso, talla e IMC.
Tablas y figuras
Tabla I. Causas más frecuentes de pérdida de peso
|
Causas Voluntarias |
Causas involuntarias |
|
• Deseo normal de adelgazar por sobrepeso • Deseo anormal de adelgazar por ideal • Ingesta inadecuada • Gasto calórico-energético aumentado • Comportamiento manipulador • Dispositivos ortodoncia • Medicamentos: metilfenidato, L-tiroxina… |
— Estilos de vida de la adolescencia: • “Culto a la delgadez” • Miedo a engordar • Ortorexia • Permarexia • Estrés — Causas sociales: • Aislamiento • Problemas económicos • Sociopatía — Trastornos psiquiátricos: • Depresión, ansiedad, duelo • Anorexia nerviosa y bulimia • Estrés • Consumo de tóxicos • Tr. del comportamiento alimentario — Causas médicas: • Diabetes Mellitus • Hipertiroidismo • Malabsorción: celiaquía • Úlcera péptica, reflujo gastroduodenal • Enfermedad inflamatoria intestinal • Tuberculosis, infección por VIH, parasitosis intestinales • Linfoma, leucemia • Enfermedades neurológicas |
Tabla II. Estudios complementarios
|
A todos los pacientes |
Individualizado |
|
• Hemograma • Marcadores nutricionales: glucosa, prealbúmina, proteinograma, lipidograma, Fe, Ca, P, ac. fólico, 25-OH-Colecalciferol, iones. Fosfatasas alcalinas • PCR • Perfil hepático, renal y H. tiroideas • Marcadores de enfermedad celíaca • Bioquímica de orina y sedimento |
• Mantoux • Estudio BAAR en esputo o lavado gástrico • Quantiferon-TB. • Marcadores de síndrome inflamatorio: VSG, procalcitonina, PCR • Serología: VHB, VHC, VIH • Hormonal: FSH, LH, estradiol, progesterona • Densitometría ósea |
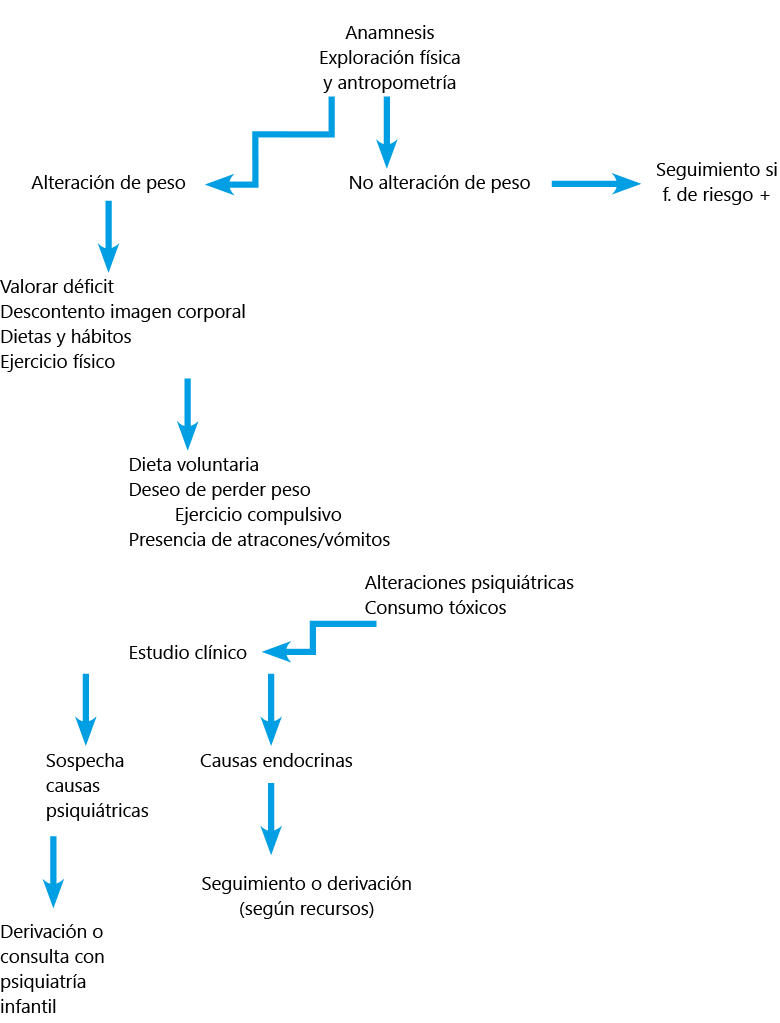
Figura I. Algoritmo de la pérdida de peso
en la adolescencia
Bibliografía
1. Neinstein, L.S. Adolescent Health Care. A Practical Guide. 5th ed. Baltimore: Williams & Wilkins; 2007.
2. Toro, J., Salamero, M. y Martínez, E. (1995). Evaluación de las influencias socioculturales sobre el modelo estético corporal en la anorexia nerviosa. Revista de Psiquiatría de la Facultad de Medicina de Barcelona, 22, 205-214.
3. Montero, P., Morales, E. M. & Carbajal, A. (2004). Valoración de la percepción de la imagen corporal mediante modelos anatómicos. Antropo, 8, 107-116. Extraído el 23 Abril, 2007, de http://www.didac.ehu.es/antropo/8/8-8/Montero.pdf
4. Tounian, P. “Programación de la obesidad infantil”. Ann Nutr Metab 2011;58 (suppl 1):30–41
5. Ministerio de Sanidad y Consumo. “Estrategia para la nutrición, actividad física y prevención de la obesidad”. “Estrategia NAOS: Invertir la tendencia de la obesidad”. Madrid: Ministerio de Sanidad y Consumo, 2004. Disponible en: http://www.aecosan.msssi.gob.es/AECOSAN/docs/documentos/nutricion/estrategianaos.pdf
6. “Ganar salud”. Ministerio de Sanidad y Consumo. 2008.
7. Rodríguez, G., Moreno, L.A., Blay, V.A., Garagorri, J.M., Sarría, A., Bueno, M., “Body composition in adolescents: measurements and metabolic aspects”. Int J Obes. 2004; 28: 54-8*8. http://www.guiasalud.es/GPC/GPC_452_obes_infantojuv_AATRM_compl.pdf
8. Curvas y Tablas de crecimiento (longitudinal y transversal). Fundación Faustino Orbegozo Eizaguirre. Bilbao.1998. I.S.B.N.: 84-607-9967-0, 2004,1-31
9. Rodríguez, J.M. y Rabito, M.F. (2011). Vigorexia: de la adicción al ejercicio a entidad nosológica independiente. Health and Addictions, 11(1), 95-114. http://www.redalyc.org/pdf/839/83918877006.pdf
10. “Los procesos de la relación de ayuda”. Jesús Madrid Soriano. Editorial Desclée de Brouwer S.A. Bilbao, 2005. ISBN 84-330-1926-0