La vacunación frente al virus del papiloma humano
La vacunación frente al virus del papiloma humano
J. Marès Bermúdez.
Institut Pediàtric Marès-Riera. Blanes (Girona).
Fecha de recepción: 9 de enero 2019
Fecha de publicación: 28 de febrero 2019
Adolescere 2019; VII (1): 63-76
Resumen
|
Está completamente establecida la relación causal entre la infección por determinados genotipos del virus del papiloma humano (VPH) y el desarrollo de lesiones neoplásicas del tracto ano-genital y cavidad orofaríngea en ambos sexos. Las vacunas frente a VPH han demostrado ampliamente su eficacia protectora para las lesiones preneoplásicas producidas por los genotipos que contienen y, tras su utilización extensa en la población, se ha corroborado su adecuado perfil de seguridad. Los adolescentes no suelen presentar manifestaciones clínicas de la infección por VPH, pero son el grupo etario con mayor riesgo de infección tras su debut sexual lo que les convierte en el grupo prioritario para una vacunación preventiva. Aunque las vacunas frente a VPH han estado dirigidas de forma preferente a la mujer y enfocadas básicamente para la prevención del cáncer de cérvix, la carga global de la enfermedad por VPH en ambos sexos, el papel trasmisor tanto del hombre como de la mujer, y la inmunidad de grupo observada con la vacunación, justifican sobradamente la vacunación en ambos sexos en los programas de inmunización. Palabras clave: Papilomavirus; Vacuna frente papilomavirus; Cáncer de cérvix; Verrugas genitales; Cáncer anogenital; Cáncer orofaríngeo. |
Abstract
|
The causal relationship between infection by certain genotypes of human papillomavirus (HPV) and the development of neoplastic lesions of the ano-genital tract and oropharyngeal cavity in both sexes has been completely established. The HPV vaccines have clearly demonstrated their efficacy to prevent pre-neoplastic lesions produced by genotypes included in the vaccines and extensive use in the population has corroborated an adequate safety profile. Adolescents rarely present with clinical signs of HPV infection but are the age group with highest risk of infection after their sexual debut and therefore the target population for preventive vaccination. Although HPV vaccines have been preferentially directed to women with a basic focus on cervical cancer prevention, the global burden of HPV disease in both sexes, the transmission role both by men and women and the herd immunity of vaccination, amply justify the vaccination of both males and females in the immunization programs. Key words: Papillomavirus; Papillomavirus vaccine; Cervix cancer; Genital warts; Anogenital cancer; Oropharyngeal cancer. |
Introducción
Está completamente establecida la relación causal entre la infección por determinados genotipos del virus del papiloma humano (VPH) y el desarrollo de determinados tipos de cáncer. Las evidencias epidemiológicas, microbiológicas, anatomopatológicas y estudios moleculares de alta sensibilidad, han permitido confirmar esta relación. Todos los cánceres de cuello uterino en la mujer, la mayoría de los cánceres del área anogenital en el hombre y en la mujer, y un porcentaje significativo de los cánceres de cavidad oral y faringe en ambos sexos, son debidos a una infección persistente por genotipos mucosales oncogénicos de VPH. Otros genotipos mucosales no oncogénicos son responsables de las verrugas genitales (condilomas acuminados) que son lesiones de carácter benigno, de gran prevalencia, que afectan por igual a ambos sexos, son molestas, recurrentes y de tratamiento complejo(1).
Los adolescentes excepcionalmente presentan manifestaciones clínicas de infección por genotipos mucosales de VPH, pero son el grupo etario con mayor riesgo de infección tras su debut sexual y por tanto la población diana para la vacunación preventiva
Todos los genotipos mucosales de VPH, oncogénicos o no, se trasmiten por contacto persona-persona mediante las relaciones sexuales. Tanto el hombre como la mujer pueden ser portadores asintomáticos y transmisores de la infección por VPH. Afortunadamente la mayoría de personas que se infectan, son capaces de eliminar el virus espontáneamente tras un periodo de varios meses a 1-2 años, y aunque generalmente no desarrollan enfermedad, pueden transmitir la infección durante este periodo(2).
En el sexo femenino está perfectamente documentado que el máximo riesgo de infección por VPH se produce muy precozmente tras el inicio de la actividad sexual, lo que condiciona que las mayores prevalencias de infección por VPH se observen en menores de 25 años. La precocidad sexual y el número de parejas sexuales son los dos factores asociados a mayor riesgo de infección. Estos datos tienen una gran implicación en la adolescencia, período de la vida en la que muchos chicos y chicas inician su actividad sexual, y en el que se observa un avance generacional en la edad de la primera relación sexual y un porcentaje de jóvenes con mayor número de parejas sexuales que antaño(1,2).
El inicio precoz de las relaciones sexuales en la adolescencia y el número de parejas sexuales son los factores de mayor riesgo para la adquisición de la infección por VPH
Las vacunas han demostrado también su eficacia en la prevención de otras lesiones preneoplásicas del tracto genital femenino, y la vacuna tetravalente de las verrugas genitales y del cáncer de ano en ambos sexos. Además, es muy probable que estas vacunas tengan un efecto protector frente al resto de lesiones neoplásicas asociadas a VPH(3).
Ante este abanico ampliado de carga de enfermedad por VPH en ambos sexos, el papel como transmisor de la infección tanto del hombre como de la mujer, la eficacia de las vacunas, la inmunidad de grupo observada, y el impacto demostrado en la reducción de la incidencia de infección reciente y persistente en personas vacunadas que disminuye su potencial de transmisión, es pertinente considerar también la vacunación frente a VPH del varón en los programas de inmunización.
Etiología y patogénica
Los VPH son virus con ADN circular de doble cadena y están envueltos por una cubierta proteica compuesta por dos moléculas estructurales: L1 y L2. La proteína L1 recombinante y específica para cada genotipo es la utilizada como antígeno en las actuales vacunas.
Se han identificado cerca de 150 genotipos diferentes de papilomavirus con un tropismo diferenciado:
- Cutaneotrópicos: causantes de lesiones cutáneas.
- Mucosotrópicos o mucosales: con capacidad de infectar y producir lesiones en el tracto anogenital y en orofaringe.
Entre los VPH mucosales (aproximadamente 40 genotipos) existen los de alto riego (oncogénicos) relacionados con las neoplasias ano-genitales y orofaríngeas, y los de bajo riesgo (no oncogénicos) responsables de las verrugas genitales (condilomas acuminados):
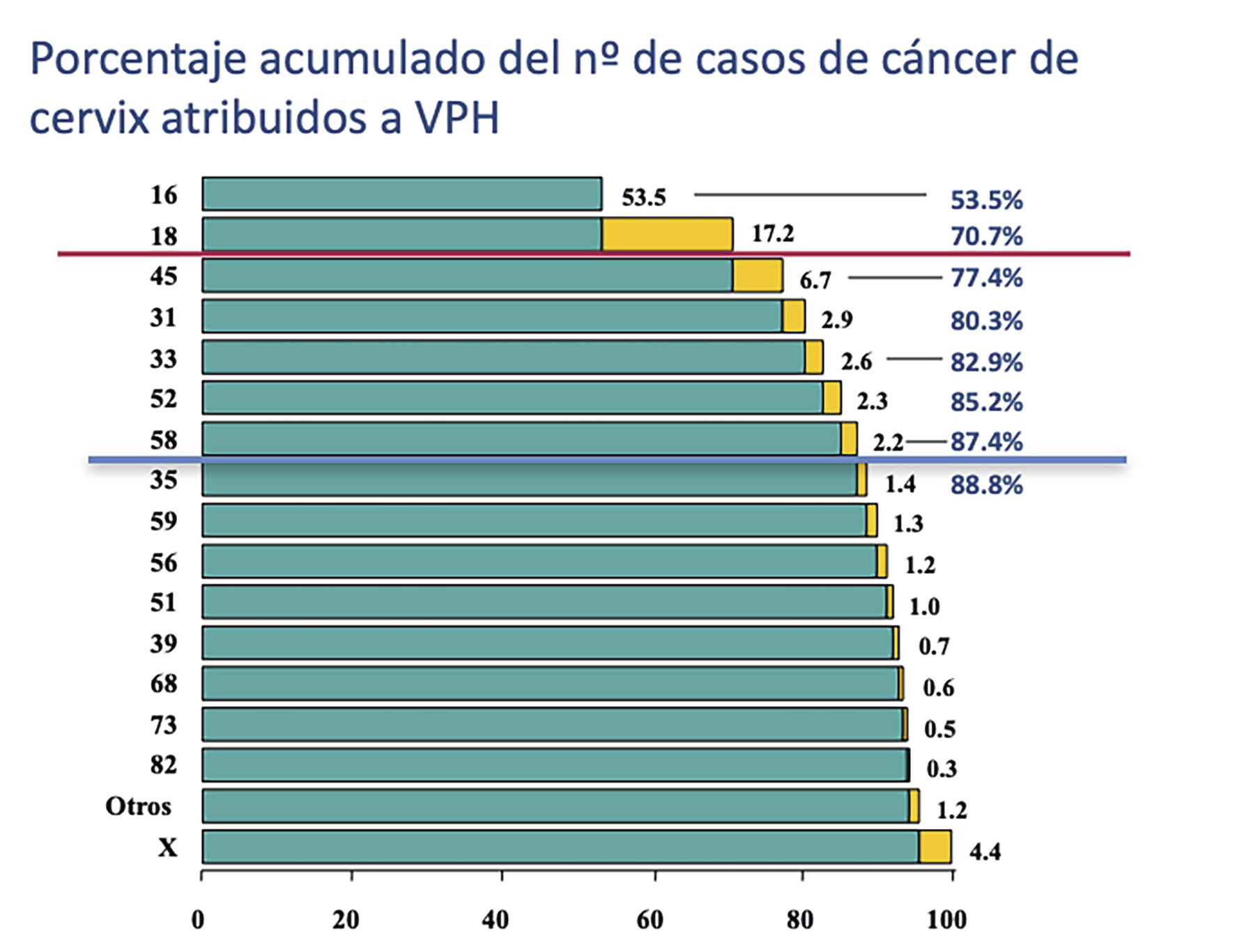
- Existen hasta 16 genotipos oncogénicos confirmados de los que el VPH 16 y el VPH 18 están relacionados causalmente con la mayoría de los cánceres de cérvix a nivel mundial(4). En España los VPH 16 y 18, son causantes del 72% de todos los cánceres de cuello uterino y, por orden de frecuencia, los genotipos 16, 18, 45, 31, 33, 52 y 58, son globalmente responsables de más del 85% de los casos (Figura 1)(5).
- Los VPH de alto riesgo (especialmente VPH 16 y 18) están implicados en el 20-88% de otros cánceres anogenitales (vagina, vulva, ano y pene) y sobre el 20% de los cánceres orofaríngeos, tanto en el hombre como en la mujer (Tabla I)(6).
- Los genotipos VPH 6 y VPH 11 son mucosales de bajo riesgo y causantes de hasta el 90% de las verrugas genitales en el hombre y en la mujer, de la papilomatosis laríngea recurrente tanto juvenil como del adulto y de un alto porcentaje de las lesiones escamosas intraepiteliales de bajo grado (LSIL) en la mujer(2,6).
Los VPH de alto riesgo (especialmente VPH 16 y 18) están implicados en el 20-88% de otros cánceres anogenitales (vagina, vulva, ano y pene) y sobre el 20% de los cánceres orofaríngeos, tanto en el hombre como en la mujer
La infección genital por VPH es transmitida por vía sexual, a través del contacto entre las superficies mucosas y cutáneas con personas previamente infectadas. Muy a menudo la infección se adquiere precozmente tras el debut sexual tanto en el hombre como en la mujer. Si la infección se produce por genotipos de bajo riesgo pueden desarrollarse, en ambos sexos, verrugas genitales. Cuando la infección en la mujer se produce por VPH de alto riesgo, puede acompañarse de un período de cambios citológicos de bajo grado en el cuello uterino. La mayoría de estas infecciones se resuelven espontáneamente, aunque en un porcentaje de mujeres el VPH se mantiene persistente en la zona de transición del cuello uterino con riesgo de progresión a lesiones epiteliales de alto grado (HSIL) y en última instancia a cáncer invasor(3).
El desarrollo de neoplasias debidas a la infección persistente por el VPH requiere la integración del ADN del virus en el genoma de la célula infectada, interfiriendo con la expresión de las proteínas reguladoras del crecimiento celular normal. La malignización se produce tras el desarrollo de múltiples mutaciones que condicionan la transformación celular y habitualmente requiere para el cáncer de cérvix un proceso lento de 10 a 30 años, aunque se han constatado evoluciones rápidas de tan solo 2 años desde la infección. El largo intervalo entre la infección y el desarrollo de cáncer sugiere que aunque la infección por VPH es necesaria para su desarrollo, ésta no es suficiente. Los determinantes genéticos y ambientales que facilitan la persistencia de la infección y colaboran con los oncogenes del virus para producir cáncer no son bien conocidos, con la excepción del estado de inmunocompetencia del huésped. El consumo de tabaco, el uso de anticonceptivos orales y la precocidad sexual en el inicio de las relaciones sexuales son factores que incrementan el riesgo de infección persistente y el desarrollo de cáncer, y que deben tenerse muy en cuenta en las adolescentes y mujeres jóvenes (Tabla II)(1,3,7).
La infección por VPH es la causa necesaria para el desarrollo del cáncer de cérvix y de un alto porcentaje de otras neoplasias ano-genitales y orofaríngeas en ambos sexos
La historia natural de la infección por VPH de alto riesgo en el resto de zonas anogenitales y en orofaringe es menos conocida, aunque las lesiones preneoplásicas de alto grado de vulva y ano (VIN3 y AIN3) tienen un potencial de transformación maligna bien establecido(3).
Epidemiología
Indistintamente la mujer y el hombre pueden ser portadores asintomáticos y vehículos de la infección por VPH. La prevalencia de infección varía en las distintas zonas geográficas del mundo, pero se considera que hasta un 80% de las mujeres se habrán infectado por al menos un tipo de VPH a lo largo de su vida. El riesgo estimado de contagio tras una relación sexual sin protección con una persona infectada es elevado y oscila entre el 40 y el 80%.
En un gran estudio epidemiológico realizado en España se detectó una prevalencia global de infección del 14% en mujeres de 18 a 65 años. En mujeres de 18 a 25 años la tasa de infección resultó del 29% y a partir de los 30 años se reducía con la edad, hasta un 10% de media. En el 84% de las mujeres la infección fue causada por un VPH oncogénico de alto riesgo, siendo el VPH 16 el más prevalente(8).
En varones la prevalencia de infección es menos conocida, ha sido evaluada en distintas regiones del mundo, oscila entre el 10 y el 40%, y se mantiene relativamente estable en las distintas edades de la vida. La menor tendencia a la infección persistente en el varón sugiere que esta prevalencia estable con la edad sea debida más probablemente a la adquisición de nuevas infecciones a lo largo de la vida(1).
La conducta sexual es un factor que determina el mayor o menor riesgo de infección a todas las edades, pero muy especialmente en adolescentes y jóvenes(1-3):
En un 3-15% de las mujeres infectadas por los VPH de alto riesgo la infección se vuelve persistente y constituyen el grupo de riesgo
de desarrollo de neoplasias.
La infección persistente en varones es menos frecuente que en las mujeres, estimándose tasas por debajo del 5%
- La edad precoz en el inicio de las relaciones sexuales se asocia a mayor riesgo de prevalencia.
- El número de compañeros sexuales a lo largo de toda la vida sexual es el factor correlacionado con un mayor riesgo de infección, estimándose un incremento de un 3-5% para la infección por VPH 16 y 18 por cada compañero sexual.
- Un incremento del número de contactos sexuales de la pareja masculina de una mujer, aumenta el riesgo de infección de ésta.
En la mayoría de los casos la infección es transitoria y se resuelve espontáneamente, generalmente entre los 12 y 24 meses en mujeres y entre los 6 y 12 meses en los varones. En un 3-15% de las mujeres infectadas por los VPH de alto riesgo la infección se vuelve persistente y constituyen el grupo de riesgo de desarrollo de neoplasias. La infección persistente en varones es menos frecuente que en las mujeres, estimándose tasas por debajo del 5%(1-3).
Manifestaciones clínicas del VPH
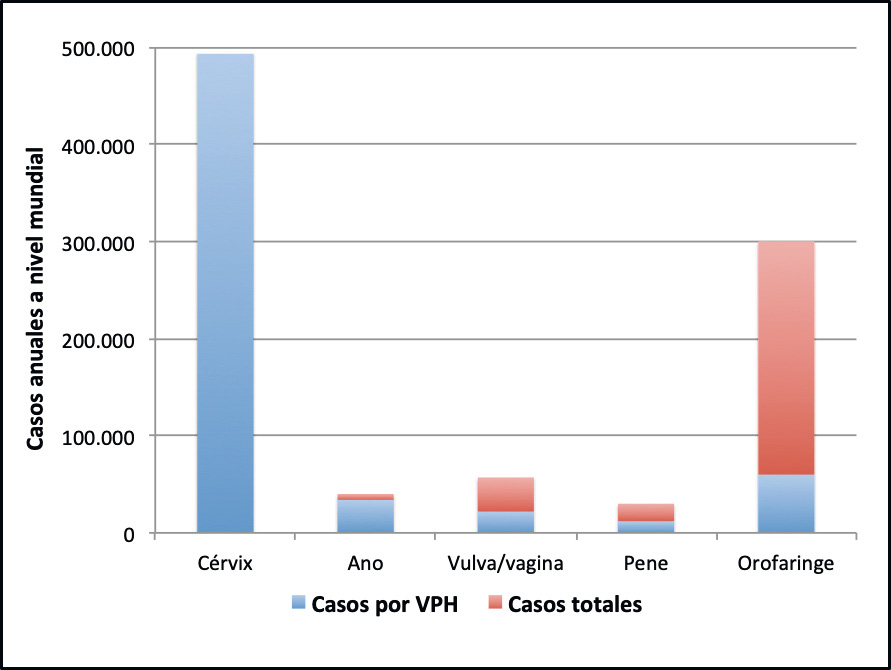
La mayoría de las infecciones por VPH son asintomáticas. Conocer la carga global de la enfermedad neoplásica y no neoplásica causada por la infección por VPH será el fundamento de todas las estrategias preventivas, incluida la vacunación. En la Figura 2 se representan los cánceres relacionados causalmente con los VPH y la fracción que es atribuible a esta infección.
Los genotipos cutaneotrópicos son causantes de las verrugas comunes, a nivel cutáneo y plantar, verrugas planas y excepcionalmente de la epidermodisplasia verruciforme. Los genotipos mucosales producen las infecciones en el área anogenital y orofaríngea, que en función del genotipo de VPH (de bajo o alto riesgo), la localización anatómica y de la capacidad de la persona infectada de eliminar el virus, pueden producir las siguientes manifestaciones(1,2,3):
- Verrugas genitales o anales (condilomas acuminados): es la presentación más frecuente de la infección por VPH. Son lesiones benignas que afectan a ambos sexos y que son causadas por genotipos de VPH no oncogénicos. En dos estudios retrospectivos transversales realizados en España se ha constatado una prevalencia estimada de verrugas genitales en personas de ambos sexos de 14 a 64 años cercana al 0,2%. El 55% de los casos son varones y la tasa de incidencia estimada es de 118 casos/100.000 personas/año(9).
- Papilomatosis laríngea recurrente: forma clínica infrecuente (prevalencia de 4 x 100.000 niños) también producida por genotipos de VPH no oncogénicos. Existe la forma clínica juvenil de comienzo antes de los 18 años de edad, generalmente entre los 2-5 años, debida al contagio perinatal a través del canal del parto, especialmente si la madre presenta verrugas genitales. La forma clínica del adulto se transmite por contacto sexual.
- Lesiones neoplásicas de cérvix: en base a los cambios observados en los estudios citológicos del cérvix uterino se clasifican en lesiones escamosas intraepiteliales de bajo grado (LSIL) producidas tanto por los genotipos de bajo riesgo (no oncogénicos) como por los de alto riesgo (oncogénicos), y las lesiones escamosas intraepiteliales de alto grado (HSIL) ocasionadas exclusivamente por los VPH oncogénicos. En algunos casos no es posible tal diferenciación y se clasifican como atipias escamosas de naturaleza incierta (ASCUS). Cuando se realiza la biopsia dirigida las lesiones se clasifican en neoplasias cervicales intraepiteliales (CIN), correspondiendo las CIN de grado 1 (displasia leve) a las LSIL y las CIN 2 (displasia moderada) y CIN 3 (displasia grave, carcinoma in situ, adenocarcinoma in situ) a HSIL. Cuanto mayor es el grado de displasia mayor es la detección de VPH oncogénicos de alto riesgo. En España se realizan anualmente en mujeres mayores de 20 años, cerca de 7.600.000 citologías, resultando patológicas un 3,5%, similar al descrito en otros países de nuestro entorno(1).
- Cáncer invasor de cérvix: es el resultado final de la progresión de las lesiones preneoplásicas causadas por los VPH oncogénicos. Todos los cánceres de cérvix (≈100%) son debidos a la infección por VPH. Es el segundo cáncer mas frecuente en la mujer joven (menor de 45 años), después del cáncer de mama. Se estima que la incidencia de cáncer invasivo de cuello uterino en los países desarrollados de nuestro entorno oscila entre 10-14 casos por 100.000 mujeres/año (Tabla I). En España la tasa de incidencia media es de 9 casos por 100.000 mujeres/año (oscila entre 4-12/100.000 mujeres/año según zona geográfica) lo que representa aproximadamente unos 2.000 casos por año y cerca de 700 fallecimientos. Estudios epidemiológicos realizados en Europa estiman un incremento anual de un 1% en la incidencia de cáncer de cérvix en España en los próximos años(1,5).
- Lesiones neoplásicas y cánceres ano-genitales: algunos genotipos de VPH oncogénicos son los agentes causales de neoplasias intraepieliales de vagina (VaIN), y vulva (VIN) en la mujer, de pene (PIN) en el hombre y de ano en ambos sexos (AIN). Las incidencias de estos cánceres son mucho menores que el cáncer de cérvix, y se sitúan sobre el 0,5/100.000 personas/año para el cáncer de vagina y pene, 2/100.000 el de vulva y sobre el 1/100.000 para el de ano, más frecuente en varones que en mujeres, y mucho más frecuente en varones homosexuales (40 veces más que en la población general)(1,2). Se detectan VPH oncogénicos como causantes de estas lesiones en el 20-30% de los cánceres de vulva y pene, 74% en vagina y hasta el 88% en los de ano (Tabla I)(1,6).
- Cáncer orofaríngeo: los VPH oncogénicos son responsables de un 20% de los cánceres de cavidad oral y faringe (zona amígdalar, orofaringe y con menor frecuencia base de la lengua, y laringe), 4 veces más frecuentes en el hombre que en la mujer. En los últimos años se ha constatado un incremento de este tipo de lesiones atribuibles a VPH en países con buen nivel socioeconómico (Europa y EE.UU.), de hasta 4-5 veces más que en países en desarrollo. La incidencia en Europa de cánceres orofaríngeos atribuibles al VPH se estima en 1,5/100.000 personas/año (Tabla I)(2,3,6).
En España se realizan anualmente en mujeres mayores de 20 años, cerca de 7.600.000 citologías, resultando patológicas un 3,5%, similar al descrito en otros países de nuestro entorno
El cáncer de cérvix por su mayor incidencia y su estrecha relación causal con el VPH es la expresión clínica más relevante de esta infección y condiciona que la carga de enfermedad sea mayor en la mujer que en el hombre
Diagnóstico
El diagnóstico se establece por visualización directa en caso de las lesiones benignas de los genitales externos, y mediante estudios citológicos con la técnica de Papanicolau, la colposcopia y la biopsia dirigida ante las lesiones preneoplásicas o neoplásicas del tracto ano-genital. En las lesiones orofaríngeas el diagnóstico se basa en el examen anatomopatológico. La identificación del VPH como causante de la lesión se determina por técnicas moleculares (PCR y genotipado).
Tratamiento
La infección no tiene tratamiento específico, y se resuelve espontáneamente en el 80-90% de las mujeres y en más del 95% de los hombres.
Los condilomas y las verrugas genitales externas, aunque pueden regresar espontáneamente, responden a diversos tratamientos tópicos, especialmente soluciones con podofilino. Si recidivan pueden requerir resección quirúrgica.
Las lesiones preneoplásicas de cérvix de alto grado (CIN2, CIN3, carcinoma in situ) requieren una conización quirúrgica.
Las lesiones neoplásicas y el cáncer invasor requieren la combinación de cirugía, quimioterapia y radioterapia según el tipo de lesión y el grado de invasión.
Estrategias preventivas frente a VPH
La utilización del preservativo reduce el riesgo de contagio del VPH, aunque solo lo evita en un 60-70% de los casos debido al contacto de zonas genitales no cubiertas por el mismo o a su uso inadecuado
La utilización del preservativo reduce el riesgo de contagio del VPH, aunque solo lo evita en un 60-70% de los casos debido al contacto de zonas genitales no cubiertas por el mismo o a su uso inadecuado. La circuncisión reduce la prevalencia de infección en el varón, acorta el tiempo de aclaramiento viral y paralelamente puede disminuir el riesgo de contagio en la mujer.
El cribado citológico mediante la técnica de Papanicolau, ha sido y es la estrategia fundamental para la detección precoz de lesiones preneoplásicas de cuello uterino. Ha contribuido de forma determinante en la reducción en más de un 75% de la morbilidad y mortalidad por cáncer de cérvix en las poblaciones en las que se realiza de forma sistemática y continuada. En España el cribado es oportunista, y aunque más de 80% de las mujeres entre los 18 y los 70 años se han realizado alguna vez una citología, a menos del 50% se les ha practicado en el último año. Además la cobertura es irregular e insuficiente en función de la edad (menor a mayor edad), situación socioeconómica (menor en niveles bajos) y región geográfica (inferior al 65% de cobertura en varias comunidades autónomas)(1). La incorporación reciente de técnicas de detección de ADN viral de VPH oncogénicos por PCR mediante frotis vaginal, permiten optimizar las estrategias de cribado y mejorar la eficiencia.
No existen técnicas de cribado para la detección precoz del resto de cánceres ano-genitales u orofaríngeos debidos a VPH(2).
Sin lugar a dudas, la vacunación profiláctica frente a la infección por papilomavirus, con eficacia y efectividad demostrada para evitar la infección persistente por determinados genotipos de VPH y el desarrollo de lesiones preneoplásicas debidas a éstos, se convierte en la estrategia preventiva prioritaria frente a las distintas neoplasias relacionadas causalmente con la infección por este virus.
La vacunación frente a VPH es la estrategia preventiva prioritaria y más efectiva frente a las verrugas genitales y frente a lesiones neoplásicas producidas por el VPH
Vacunas frente al virus del papiloma humano
Todas las vacunas actualmente disponibles frente a VPH utilizan como antígeno la proteína estructural L1 de la cápside externa de los VPH obtenida por recombinación genética. Esta proteína se autoensambla cuando se expresa en cultivos de células eucariotas y forma partículas similares al virus (virus-like particles o VLPs) que son capaces de inducir una respuesta inmunitaria de anticuerpos neutralizantes que permite prevenir la infección por VPH. Son vacunas inactivadas y al no contener genoma viral, no pueden causar infección ni tienen potencialidad para causar lesiones neoplásicas.
Son vacunas profilácticas capaces de prevenir la infección inicial para determinados tipos de VPH pero sin efecto terapéutico para los genotipos causantes de una infección ya establecida con anterioridad a la vacunación, ni sobre las lesiones producidas por esta infección previa(1,3,10).
Composición
Son vacunas inactivadas que contienen proteínas estructurales L1 (VLPs) no infecciosas obtenidas por técnicas de recombinación genética. Existen tres vacunas comercializadas en España, la vacuna bivalente Cervarix®, la vacuna tetravalente Gardasil® y la vacuna nonavalente denominada Gardasil 9®. En la Tabla III se detallan las diferencias en la composición de estas tres vacunas: los genotipos y dosis de proteína recombinante L1, su sistema de expresión para formar las VLPs, y el tipo de adyuvante que contienen(11,12,13).
Inmunogenicidad
La vacuna bivalente presenta en mujeres de 15 a 25 años tasas de seroconversión del 100% tras la vacunación con tres dosis para los genotipos de VPH que contiene la vacuna, manteniendo a los 9,4 años las tasas de seropositividad con titulaciones al menos 10 veces superiores a las generadas por la infección natural. La vacuna tetravalente presenta en mujeres de 16 a 26 años tasas de seroconversión del 99-100% para los tipos incluidos tras la vacunación con tres dosis, manteniéndose a los 9 años tasas de seropositividad > 98% para el VPH16 y del 65% para el VPH18(1,2,3).
Tanto para la vacuna bivalente como tetravalente se ha comprobado la adecuada inducción de memoria inmunológica con la administración de una dosis de refuerzo a los 6,5 y 5 años respectivamente.
Se han realizado estudios de inmunogenicidad en niñas y adolescentes de 9 a 14 años y en varones de 10 a 18 años de edad con la vacuna bivalente y en niñas, niños y adolescentes de ambos sexos de 9 a 15 años de edad con la tetravalente, con tasas de seroconversión del 100% para los genotipos incluidos en ambas vacunas y con titulaciones más de 2 veces superiores a las obtenidas en las mujeres de 15 a 25 años y de 16 a 26 años respectivamente, en las que se ha comprobado la eficacia clínica(1,3).
Con las tres vacunas se han realizado estudios de inmunogenicidad con dos dosis (pauta 0-6/12 meses) en niñas de 9 a 14 años (vacuna bivalente y nonavalente) y de 9 a 13 años (vacuna tetravalente), con respuesta no inferior a la obtenida en mujeres de 15 a 25 años (bivalente) y de 16 a 26 años (tetra y nonavalente) con pauta de 3 dosis
Con la vacuna nonavalente se han realizado estudios de inmunogenicidad en niñas, niños, adolescentes de ambos sexos, mujeres y hombres de 9 a 26 años. En todos los grupos de edad entre el 99 y el 100% de los vacunados presentaron tasas de seroconversión para los 9 genotipos contenidos en la vacuna al mes de la última dosis. Como ya ocurría con la vacuna tetravalente los niños y niñas de 9 a 15 años presentaron titulaciones de anticuerpos superiores a las obtenidas en mujeres de 16 a 26 años, en las que se ha comprobado la eficacia clínica. En los estudios se demuestra la no inferioridad inmunológica en relación a la vacuna tetravalente con pauta de 3 dosis en niñas, adolescentes y mujeres de 9 a 26 años de edad para los genotipos que comparten ambas vacunas (VPH 6, 11, 16 y 18). Estos datos permiten inferir la eficacia de la tetravalente a la nonavalente para estos genotipos. En varones entre 16 y 26 años, tanto las tasas de seroconversión como la titulación de anticuerpos fueron similares a las obtenidas para todos los genotipos en las mujeres del mismo rango de edad vacunadas con la nonavalente. Con esta vacuna no se han realizado estudios en hombres o mujeres mayores de 26 años(2,3,14).
Con las tres vacunas se han realizado estudios de inmunogenicidad con dos dosis (pauta 0-6/12 meses) en niñas de 9 a 14 años (vacuna bivalente y nonavalente) y de 9 a 13 años (vacuna tetravalente), con respuesta no inferior a la obtenida en mujeres de 15 a 25 años (bivalente) y de 16 a 26 años (tetra y nonavalente) con pauta de 3 dosis(11,12,13).
Eficacia
En los ensayos clínicos, con un seguimiento de hasta 8 años, se corroboró para las vacunas bivalente y tetravalente, y a pesar de sus diferencias en la inmunogenicidad, una eficacia similar superior al 95% para la prevención de las lesiones preneoplásicas de alto grado CIN2+, CIN3+, y adenocarcinoma in situ (AIS), y en la prevención de lesiones preneoplásicas vulvovaginales debidas a los VPH oncogénicos 16 y 18 en mujeres mayores de 15 a 25 años (vacuna bivalente) y de 16 a 26 (vacuna tetravalente)(3,10).
Las vacunas frente a VPH han demostrado ampliamente su eficacia en la prevención de determinadas neoplasias asociadas a esta infección, y los datos de farmacovigilancia mundial confirman su adecuado perfil de seguridad
La vacuna tetravalente presentó en mujeres una eficacia del 99% para la prevención de verrugas genitales. En varones, esta vacuna demostró globalmente una eficacia del 90% en la reducción de verrugas genitales y del 75% en la prevención de lesiones anales preneoplásicas de alto grado (AIN2+) debidas a los genotipos de VPH que contiene la vacuna(10,15). Estos datos han permitido extrapolar la eficacia para lesiones preneoplásicas y cáncer de ano en ambos sexos.
Se ha confirmado para las vacunas bivalente y tetravalente, la presencia de distintos grados de protección cruzada para otros tipos de VPH oncogénicos no incluidos en los preparados, que puede ampliar la efectividad global de la vacunación:
- Eficacia protectora frente a lesiones CIN2+ y AIS por genotipo VPH 31 del 56% con vacuna tetravalente y del 88% con vacuna bivalente(11,12).
- Eficacia protectora frente a lesiones CIN2+ y AIS por genotipos VPH 33 y VPH 45 del 68% y 82% respectivamente con la vacuna bivalente(12).
Para la vacuna nonavalente la eficacia frente a los genotipos que comparte con la tetravalente se extrapola de la no inferioridad inmunológica entre la nueva vacuna y su predecesora en la que se realizaron los estudios de eficacia. Para los 5 genotipos añadidos se realizó un estudio de eficacia que incluyó a 14.000 mujeres aleatorizadas para recibir la vacuna tetravalente o la nonavalente, seguidas durante una media de 40 meses. Las mujeres vacunadas con la nonavalente presentaron una eficacia > 97% en la reducción de CIN2+, CIN3+ o AIS causados por los VPH 31, 33, 45, 52 y 58(13,14).
La eficacia clínica en niñas y adolescentes de 9 a 14 y 15 años se infiere para las tres vacunas en base a la no inferioridad inmunológica en relación a las cohortes de mujeres mayores de 15 y 16 años en las que se ha comprobado la eficacia protectora.
Efectividad
Tras la introducción de la vacunación sistemática en preadolescentes, adolescentes y mujeres jóvenes, se han documentado ya los primeros datos de efectividad:
- En Australia, tras la introducción en 2007 de un programa de vacunación sistemática en chicas de 12-13 años de edad (con vacunación de rescate en adolescentes y mujeres jóvenes de hasta 26 años hasta el año 2009) se observó ya desde 2011 (cobertura vacunal 70%) una reducción global del 85% la prevalencia de verrugas genitales en poblaciones vacunadas con vacuna tetravalente (mujeres < 30 años), y con una reducción muy significativa, debida a la inmunidad de grupo, de la tasa de verrugas genitales en varones no vacunados menores de 30 años(16). Resultados similares han sido registrados en otros países, como Nueva Zelanda, Estados Unidos, Dinamarca, Alemania y Suecia. Globalmente la efectividad de la vacuna tetravalente frente a verrugas genitales puede estimarse entre el 45-85%(10).
- Se ha documentado una reducción de la tasa de infección por VPH oncogénicos en mujeres vacunadas en países con coberturas vacunales de más del 50%, con una reducción de un 68% de la prevalencia de infección por VPH 16 y 18 en adolescentes y jóvenes de 13 a 19 años en el periodo posvacunal comparado con el periodo prevacunal. Adicionalmente se ha observado un efecto de protección indirecta en mujeres de 20 a 39 años y en hombres menores de 20 años, gracias a la inmunidad de grupo. Globalmente la efectividad estimada en la reducción de la tasa de infección ha resultado entre el 62 y el 82%(10). En Escocia, tras la introducción en 2008 de un programa de vacunación sistemática con vacuna bivalente en niñas de 12-13 años se observó, tras siete años de seguimiento, un impacto significativo en la reducción de la prevalencia de infección por VPH 16 y 18 del 89%. Además, se constató la existencia de protección cruzada con una reducción de la prevalencia de infección por VPH 31, 33 y 45 entre el 79 y el 93% según el genotipo. En Inglaterra, Holanda, Japón y Galicia también se han obtenido resultados similares con la vacuna bivalente que corroboran los datos obtenidos(17).
- En Australia se ha documentado el impacto del programa de inmunización iniciado en 2007 con la reducción global de lesiones preneoplásicas de alto grado (CIN2+, CIN3+) de hasta un 50% en la población que fue tributaria de vacunación, e incluso un discreto descenso también en cohortes de mujeres no vacunadas, probablemente por la inmunidad de grupo generada por la menor circulación de los genotipos vacunales(18). En EE.UU., Canadá y otros países con programas de seguimiento bien estandarizados, se han comunicado también datos similares que corroboran la reducción de lesiones preneoplásicas de alto grado en sus cohortes objeto de vacunación, incluso con coberturas vacunales menores al 50%(10,19).
Son necesarios más años de seguimiento para la constatación de la reducción esperada de lesiones preneoplásicas asociadas a VPH y al menos una o dos décadas más para poder valorar los primeros datos sobre el impacto en la reducción de la incidencia de cáncer invasor(10).
Seguridad y efectos adversos
Metanálisis de todos los ensayos clínicos de estas vacunas, con más de 30.000 personas (mujeres y hombres) con la vacuna bivalente, más de 29.000 personas (mujeres y hombres) con la tetravalente y cerca de 23.000 personas de ambos sexos con la nonavalente, muestran un excelente perfil de seguridad de estas vacunas(20).
Estas vacunas tienen un adecuado perfil de seguridad y se consideran extremadamente seguras, y se constata que los efectos adversos más frecuentes de las mismas son la reactogenicidad local y el dolor muscular generalizado que son leves y bien tolerados
Pero los datos más potentes para confirmar el adecuado perfil beneficio/riesgo de estas vacunas nos los ofrece el seguimiento postcomercialización, con cerca de 100 millones de dosis administradas de las vacunas bivalente y tetravalente. En 2017, el Global Advisory Committee on Vaccine Safety de la Organización Mundial de la Salud, revisó todos los datos existentes de los programas de farmacovigilancia a nivel mundial y ratificó sus conclusiones de 2009 y 2014, confirmando el adecuado perfil de seguridad de estas vacunas, considerándolas como extremadamente seguras, y constatando que los efectos adversos más frecuentes de las mismas son la reactogenicidad local y el dolor muscular generalizado, generalmente leves y bien tolerados. Se ha descartado la relación causal de las vacunas frente a VPH con dos patologías extremadamente infrecuentes como son el síndrome de dolor regional complejo y el síndrome de taquicardia postural ortostática que fueron motivo de especial evaluación por la EMA en 2015 ante la comunicación de una posible asociación temporal con la vacunación. No se ha constatado un incremento de enfermedades crónicas de nueva aparición, ni de enfermedades autoinmunes, ni de enfermedades neurológicas, ni de mortalidad asociados a la vacunación frente a VPH(20,21).
Además de la reactogenicidad local y el dolor muscular generalizado, otros efectos adversos que se presentan en algunos pacientes son cefalea, y en ocasiones fiebre, habitualmente tolerables. Se han comunicado algunas reacciones alérgicas en pacientes sensibilizados a alguno de los componentes de las vacunas. Específicamente en adolescentes y jóvenes, se observa un incremento de síncopes tras la administración de estas vacunas y que se consideran debidos a reacciones vagales relacionadas con la inyección intramuscular, que son más frecuentes en este grupo de edad(1).
Para ambas vacunas se han comunicado datos de seguridad en relación a la administración accidental de la vacuna en mujeres embarazadas, sin evidencia de incremento de efectos adversos en la mujer, abortos, partos prematuros ni efectos teratogénicos en el feto(20).
Tanto la OMS como las agencias reguladoras, EMA y FDA, mantienen sus programas de farmacovigilancia para continuar garantizando la seguridad de estas vacunas.
Indicaciones
En la Tabla III se detallan las indicaciones autorizadas por la EMA para toda Europa de cada una de las vacunas frente a VPH.
Pauta de administración
Vacuna bivalente(1,3,12):
- Niñas y niños de 9 a 14 años de edad (ambos inclusive), deben recibir dos dosis de 0,5 ml por vía intramuscular a los 0 y 6 meses. El intervalo mínimo entre dosis es de 5 meses. Si se administrara la segunda dosis antes de este intervalo, deberá administrase necesariamente una tercera dosis, con un intervalo mínimo de 3 meses tras la segunda.
- A partir de los 15 años de edad la pauta de vacunación consiste en 3 dosis de 0,5 ml administradas a los 0, 1 y 6 meses. El intervalo mínimo entre la primera y la tercera dosis debe ser de 5 meses, y al menos 3 meses después de la segunda dosis. Es recomendable que las tres dosis se administren dentro del periodo de un año.
Vacuna tetravalente(1,3,11):
- Niñas y niños de 9 a 13 años de edad (ambos inclusive), deben recibir dos dosis de 0,5 ml por vía intramuscular a los 0 y 6 meses. El intervalo mínimo entre dosis es de 6 meses. Si se administrara la segunda dosis antes de este intervalo, deberá administrase necesariamente una tercera dosis, con un intervalo mínimo de 3 meses tras la segunda.
- A partir de los 14 años de edad la pauta de vacunación consiste en 3 dosis de 0,5 ml administradas a los 0, 2 y 6 meses. El intervalo mínimo entre la primera y la segunda dosis es de 1 mes, y entre la primera y la tercera dosis debe ser de 5 meses, y al menos 3 meses después de la segunda dosis. Es recomendable que las tres dosis se administren dentro del periodo de un año.
Vacuna nonavalente(1,3,13):
- Niñas y niños de 9 a 14 años de edad (ambos inclusive), deben recibir dos dosis de 0,5 ml por vía intramuscular a los 0 y 6 meses. La segunda dosis se administrará entre 5 y 13 meses después de la primera dosis. El intervalo mínimo entre dosis es de 5 meses y si se administrara antes de este intervalo, deberá administrase necesariamente una tercera dosis.
- A partir de los 15 años de edad la pauta de vacunación consiste en 3 dosis de 0,5 ml administradas a los 0, 2 y 6 meses. El intervalo mínimo entre la primera y la segunda dosis es de 1 mes, y entre la primera y la tercera dosis debe ser de 5 meses, y al menos 3 meses después de la segunda dosis. Es recomendable que las tres dosis se administren dentro del periodo de un año.
Las personas vacunadas con vacuna tetravalente pueden recibir una pauta de 3 dosis de vacuna nonavalente para ampliar la protección a los genotipos que ésta incorpora(2,3,13).
Se debe completar la pauta de vacunación con el mismo preparado comercial. Sin embargo, si se desconoce o no está disponible el preparado comercial de la vacuna frente a VPH administrado con anterioridad, se puede utilizar para continuar o completar la serie cualquiera de las vacunas disponibles para asegurar al menos la protección frente a VPH16 y VPH18. No hay estudios que hayan evaluado la intercambiabilidad de las vacunas frente a VPH
Se debe completar la pauta de vacunación con el mismo preparado comercial. Sin embargo, si se desconoce o no está disponible el preparado comercial de la vacuna frente a VPH administrado con anterioridad, se puede utilizar para continuar o completar la serie cualquiera de las vacunas disponibles para asegurar al menos la protección frente a VPH16 y VPH18. No hay estudios que hayan evaluado la intercambiabilidad de las vacunas frente a VPH(3).
No se ha establecido hasta la actualidad la necesidad de administrar dosis de refuerzo para ninguna de estas vacunas.
Precauciones y contraindicaciones
La vacuna está contraindicada en:
- Antecedentes de hipersensibilidad después de la administración de una dosis anterior.
- Antecedentes de alergia a cualquier componente de la vacuna.
- Embarazo.
Se recomienda posponer la administración de la vacuna hasta la recuperación clínica en caso de:
- Enfermedad aguda moderada o grave, con o sin fiebre.
- Fiebre alta (más de 38,5 axilar o 39 rectal).
Ya que no se dispone de datos de seguridad y eficacia en pacientes inmunodeprimidos ni mujeres en período de lactancia, la administración en estas situaciones debe considerarse con precaución y solo tras una valoración individualizada del beneficio/riesgo(1,2,3).
Coadministración con otras vacunas o medicamentos
Al tratarse de vacunas inactivadas, pueden coadministrarse en lugares anatómicos distintos con otras vacunas inactivadas o bien con vivas atenuadas, o administrarse con cualquier intervalo entre ellas, y también concomitantemente o con cualquier intervalo con inmunoglobulinas y hemoderivados
Al tratarse de vacunas inactivadas, pueden coadministrarse en lugares anatómicos distintos con otras vacunas inactivadas o bien con vivas atenuadas, o administrarse con cualquier intervalo entre ellas, y también concomitantemente o con cualquier intervalo con inmunoglobulinas y hemoderivados(1,2,3).
Puede administrarse en mujeres que toman anticonceptivos hormonales.
Beneficios de la vacunación: ¿frente a qué protegen las vacunas?
Las vacunas disponibles protegen de las lesiones preneoplásicas y neoplásicas producidas por los genotipos que contienen, con la excepción del o de los genotipos para los que la persona ya presenta infección en el momento de la vacunación. Las tres vacunas, bivalente, tetravalente y nonavalente ofrecen protección frente al cáncer anogenital causado por los genotipos VPH16 y 18, causantes de la gran mayoría (≈ 65%) de los cánceres relacionados con VPH en ambos sexos, y concretamente de ≈70% de los cánceres de cérvix en la mujer. La protección cruzada que ofrece la vacuna bivalente frente a genotipos no incluidos puede incrementar más esta protección, incluso hasta un 10-15% adicional para el cáncer de cérvix. Las vacunas tetravalente y nonavalente, al incluir protección para los tipos 6 y 11, previenen hasta el 90% de las verrugas genitales en ambos sexos. La vacuna nonavalente, con protección directa para 5 genotipos oncogénicos más, ofrece en relación a la tetravalente, un incremento de protección frente al cáncer anogenital relacionado con VPH mayor en las mujeres (de hasta un 15% adicional) que en los hombres (hasta un 4% adicional), dada la distinta implicación de estos genotipos como causales de las diferentes lesiones neoplásicas en cada sexo(3,22).
Es razonable considerar que estas vacunas ofrecerán protección frente a las neoplasias atribuibles a VPH también en las regiones no anogenitales, como es la orofaríngea, y que son las que justifican la mayor carga observada en el sexo masculino(3). No obstante no se han realizado estudios que demuestren la eficacia protectora en estas localizaciones y ninguna de la vacunas actuales tiene indicación para ellas. Igual que es deseable obtener datos en este sentido, el futuro requiere vacunas con amplia cobertura para los VPH más prevalentes (de forma directa o con protección cruzada), pautas posológicas con el menor número de dosis posible (para mejorar coberturas y coste), y un menor precio que mejore el coste-efectividad de los programas y facilite su financiación pública.
Vacunación frente a VPH en la adolescencia
La máxima efectividad de cualquier estrategia vacunal se obtendrá cuando ésta se dirija a una cohorte de la población antes de que se haya producido una infección por papilomavirus. Ya que la infección por los VPH mucosales, oncogénicos o no, se produce precozmente con el inicio de la actividad sexual, es precisamente en la adolescencia y específicamente en las edades más tempranas de la misma cuando deben instaurarse las campañas de vacunación a nivel poblacional. En estas edades, en las que los niños o niñas y adolescentes, todavía están incluidos en programas de vacunación con otras vacunas, es cuando se pueden conseguir coberturas de vacunación elevadas, mayores que las obtenidas en campañas dirigidas a adolescentes de más edad o adultos. Las campañas de vacunación a nivel escolar tienen un impacto muy positivo para conseguir altas coberturas en adolescentes.
En la adolescencia y específicamente en las edades más tempranas de la misma es cuando deben instaurarse las campañas de vacunación a nivel poblacional
Si el chico o chica ha iniciado ya relaciones sexuales, puede vacunarse sin necesidad de cribado previo. Estudios que han evaluado el riesgo de que una mujer menor de 25 años con actividad sexual esté infectada por uno de los genotipos 16 y 18 de VPH es menor del 10%, y simultáneamente por los dos menor al 1%. Aunque la mujer esté infectada por uno de los de genotipos que contienen las vacunas, éstas han demostrado eficacia protectora para el resto de genotipos y por tanto en la gran mayoría de casos existirá beneficio con la vacunación no siendo coste-eféctico un cribado virológico previo(1).
Todas las mujeres de cualquier edad, y muy especialmente las mujeres jóvenes, al menos hasta los 26 años, deberían beneficiarse de esta vacunación
La vacunación frente a VPH se enfocó inicialmente con el objetivo prioritario de prevenir el cáncer de cérvix, por su elevada incidencia y su total asociación a la infección por VPH. La población diana han sido y siguen siendo las niñas preadolescentes y adolescentes entre los 11 y los 14 años de edad.
No obstante todas las mujeres de cualquier edad, y muy especialmente las mujeres jóvenes, al menos hasta los 26 años, deberían beneficiarse de esta vacunación(1).
La protección frente a verrugas genitales que ofrecen la vacuna tetravalente y nonavalente, y frente a lesiones preneoplásicas y cáncer anogenital que ofrecen las tres vacunas disponibles, con indicación para ambos sexos, abren la posibilidad de plantear la vacunación sistemática también de los varones. Es cierto que la carga global de la enfermedad atribuible a VPH, condicionada por la prevalencia del cáncer de cérvix, sigue siendo mayor en la mujer que en el hombre(1,3) (Figura 2), aunque la prevalencia de enfermedad atribuible al VPH en el varón no es nada despreciable, y se está incrementando(2,3): el cáncer orofaríngeo atribuible a VPH, es mucho más frecuente en el sexo masculino y va claramente en aumento en países desarrollados independientemente de la orientación sexual(2), el cáncer de ano, casi tan prevalente en el hombre como en la mujer, es mucho más frecuente en varones homosexuales(3), y las verrugas genitales presentan una tasa de incidencia similar en ambos sexos. Además es indudable que el hombre juega un papel muy relevante en la transmisión de la infección, similar o probablemente superior al de la mujer(3).
Tanto el hombre como la mujer juegan un papel equivalente en la transmisión de la infección por VPH, ambos presentan tasas similares de verrugas genitales, y ambos padecen enfermedades neoplásicas producidas por esta infección
La evidencia del impacto de las campañas de vacunación con altas coberturas en mujeres generando inmunidad de grupo, al reducir la circulación de los VPH vacunales en la población, permite plantear un nuevo objetivo: reducir la carga global de enfermedad por VPH en toda la población. Para ello es imprescindible la vacunación sistemática de ambos sexos, por su papel similar en la transmisión de la infección, y por razones de equidad, ya que ambos pueden padecer enfermedad atribuible a ésta. Existen estudios de coste-efectividad que consideran la estrategia de vacunar a los adolescentes de ambos sexos favorable desde la perspectiva de salud pública. La efectividad de ampliar la vacunación a varones está condicionada por la cobertura vacunal en mujeres, siendo mayor cuando menor es la cobertura en éstas. Modelos matemáticos que evalúan este beneficio teórico para coberturas del 70% en ambos sexos, estiman un plus de reducción del 40% de la carga de enfermedad global en mujeres y un 60% en varones, en relación al beneficio de solo vacunar a mujeres(23). Algunos países como EE.UU., Canadá, Austria, y Australia ya han incluido también la vacunación de varones en sus calendarios.
Recomendaciones en España
El calendario común de vacunaciones para 2018 del Consejo Interterritorial del Sistema Nacional de Salud (CISNS), establece la vacunación sistemática en todas las Comunidades Autónomas de España, de todas las niñas a la edad de 12 años. Actualmente el CISNS no establece ninguna recomendación de vacunación sistemática en adolescentes varones.
La vacunación de ambos sexos, es la estrategia preventiva con mayor impacto para reducir de forma global la carga de enfermedad atribuible a VPH en la población, beneficia a hombres y mujeres, y garantiza la equidad en la prevención
El Comité Asesor de Vacunas de la Asociación Española de Pediatría establece en su calendario 2018 la recomendación de vacunación sistemática de todas las chicas, preferentemente a los 12 años de edad, y de todas las adolescentes que no hubiesen recibido la vacuna por superar la edad fijada por cada CCAA para la vacunación sistemática. Estima que se debe informar y recomendar la vacunación frente al VPH a todos los varones, preferentemente desde los 12 años, al igual que las chicas(24).
Por tanto la vacunación de los varones adolescentes en España queda a criterio de los pacientes y sus padres que por indicación de su pediatra o médico de familia, soliciten o acepten recibir esta vacunación. La vacunación individualizada no tiene un impacto comunitario significativo, y dada la mayor carga global de enfermedad en la mujer, la vacuna a nivel individual produce más beneficio en éstas que en los varones. Dado el beneficio poblacional de la vacunación universal, y el incremento de efectividad que se podría conseguir con la vacunación de ambos sexos, debería considerarse la vacunación de los varones como una estrategia preventiva, desde la perspectiva de salud pública, en los programas de vacunación sistemática en la adolescencia.
Tablas y figuras
Tabla I. Relación causal entre VPH y cáncer
|
LESIÓN |
% POR VPH |
INCIDENCIA casos x 100.000/personas/año |
|
CÁNCER DE CÉRVIX |
100% |
10-14 |
|
CÁNCER ANAL |
88% |
0,7-1 |
|
CÁNCER DE VAGINA |
74% |
0,5 |
|
CÁNCER DE PENE |
33% |
0,5-1,5 |
|
CÁNCER DE VULVA |
20% |
2-2,5 |
|
CÁNCER DE OROFARINGE |
20% |
1,5 |
Porcentaje atribuible a VPH y tasa de incidencia por 100.000 personas/año. Europa 2015. Fuente de datos: Hartwig S et al. Papillomavirius research. 2015; 1: 90-100(6)
Tabla II. Cofactores de carcinogénesis cervical en la infección por VPH
|
Cofactores establecidos |
Cofactores probables |
|
Tabaquismo |
Coinfección por virus del Herpes Simple tipo II |
|
Uso de anticonceptivos durante largo tiempo (> 5 años) |
Coinfección por Chlamydia trachomatis |
|
Infección por VIH, inmunodepresión |
Factores dietéticos y nutricionales |
|
Multiparidad |
Modificada de Muñoz N et al. N Engl J Med 2003; 348: 518–27(4).
Tabla III. Vacunas frente a VPH autorizadas en Europa(10,11,12)
|
Nombre comercial |
Cervarix® |
Gardasil® |
Gardasil9® |
|
Laboratorio |
GlaxoSmithKline |
Sanofi Pasteur MSD |
Sanofi Pasteur MSD |
|
Tipo de vacuna |
Bivalente |
Tetravalente |
Nonavalente |
|
Principio activo |
Proteína L1 de VPH:
|
Proteína L1 de VPH:
|
Proteína L1 de VPH:
|
|
Protección cruzada |
|
|
No aplicable |
|
Sistema de expresión de L1 |
Baculovirus en Trichopusia ni. |
Saccharomyces cerevisiae |
Saccharomyces cerevisiae |
|
Adyuvante |
AS04 (Hidróxido de aluminio (0,5 mg Al3+) y monofosforil Lípido A (50 µg)) |
Hidroxifosfato sulfato de aluminio amorfo (0,255 mg de Al3+) |
Hidroxifosfato sulfato de aluminio amorfo (0,5 mg de Al3+) |
|
Indicaciones |
En hombres y mujeres ≥ 9 años de edad:
|
En hombres y mujeres ≥9 años de edad:
|
En hombres y mujeres ≥9 años de edad:
|
|
Vía de administración |
Intramuscular |
Intramuscular |
Intramuscular |
|
Pauta de vacunación |
Edad 9-14 años: 2 dosis
Edad ≥ 15 años: 3 dosis
|
Edad 9-13 años: 2 dosis
|
Edad 9-14 años: 2 dosis
|
Figura 1. Porcentaje acumulado de casos de cáncer de cérvix atribuidos a cada genotipo de VPH
Los VPH 16 y 18 representan en total más del 70% de la etiología del cáncer de cérvix en todas las regiones del mundo. Fuente de datos: Muñoz N et al. N Engl J Med 2003; 348: 518–27(4).
Figura 2. Carga global a nivel mundial de los cánceres relacionados causalmente con los VPH y estimación de la fracción atribuible a esta infección
Fuente: Marès Bermúdez J. Pediatr Integral 2015; XIX (10): 693.e1 – 693.e1(1)
Bibliografía
1. Marès Bermúdez J. Vacunación frente al papilomavirus y adolescencia. Pediatr Integral 2015; XIX (10): 693.e1 – 693.e11.
2. American Academy of Pediatrics. Human Papillomaviruses. En: Kimberlin DW, ed. Red Book: 2015 Report of the Committee on Infectious Diseases. 30th ed. Elk Grove Village, IL: American Academy of Pediatrics; 2015. pág. 576-583.
3. Schiller JT, Lowy DR, Markowitz LE. Human Papillomavirus vaccines. En: Plotkin SA, Orenstein WA, Offit PA (ed). Vaccines. 6th ed. Philadelphia: Elsevier; 2013. pág 235-256.
4. Muñoz N, Bosch FX, Sanjosé S, Herrero R, Castellsagué X, Shah KV et al. Epidemiologic classification of human papillomavirus types associated with cervical cancer. N Engl J Med 2003; 348: 518–27.
5. Alemany L, Pérez C, Tous S, Llombart-Bosch A, Lloveras B, Lerma E et al. Human papillomavirus genotype distribution in cervical cancer cases in Spain. Implications for prevention. Gynecol Oncol 2012;124:512-51.
6. Hartwig S, Baldauf JJ, Dominiak-Felden G, Simondon F, Alemany L, de Sanjose S et al. Estimation of the epidemiological burden of HPV-related anogenital cancers, precancerous lesions, and genital warts in women and men in Europe: Potential additional benefit of a nine-valent second generation HPV vaccine compared to first generation HPV vaccines. Papillomavirius research 2015; 1: 90-100 https://doi.org/10.1016/j.pvr.2015.06.003.
7. Muñoz N, Castellsagué X, Berrington de Gonzalez, A, Gissmann L. El VPH en la etiología del cáncer humano. En: Bosch FX (editor). Vacunas VPH y cribado en la prevención del cáncer de cuello uterino. Vaccine (Ed Esp) 2006; 24(S:3): 1-10.
8. Castellsagué X, Iftner T, Roura E, Vidart JA, Kjaer SK, Bosch FX et al for the CLEOPATRE Spain Study Group. Prevalence and genotype distribution of human papillomavirus infection of the cervix in Spain: The CLEOPATRE Study. J Med Virol 2012;84:947–956.
9. Castellsague X, San Martín M, González A, Casado MA. Epidemiología de las lesiones precancerosas y verrugas genitales asociadas a infección por virus del papiloma humano en España. Prog Obstet Ginecol. 2010. doi:10.1016/j.pog.2009.07.001.
10. Bruni L, Beatriz Serrano, Xavier Bosch y Xavier Castellsagué. Vacuna frente al virus del papiloma humano. Eficacia y seguridad. Enferm Infecc Microbiol Clin. 2015. http://dx.doi.org/10.1016/j.eimc.2015.03.018.
11. Gardasil, Sanofi Pasteur MSD. Ficha técnica. Actualización marzo 2015. Disponible en: https://www.ema.europa.eu/documents/product-information/gardasil-epar-product-information_es.pdf. Último acceso el 1 de diciembre de 2018.
12. Cervarix, GlaxoSmithKline. Ficha técnica. Actualización junio 2018. Disponible en: https://www.ema.europa.eu/documents/product-information/Cervarix-epar-product-information_es.pdf Último acceso el 1 de diciembre de 2018.
13. Gardasil 9, Sanofi Pasteur MSD. Ficha técnica. Actualización mayo 2016. Disponible en: https://www.ema.europa.eu/documents/product-information/gardasil-9-epar-product-information_es.pdf. Último acceso el 1 de diciembre de 2018.
14. Joura EA, Giuliano AR, Iversen OE, Bouchard C, Mao C, Mehlsen J, et al. A 9-valent HPV vaccine against infection and intraepithelial neoplasia in women. N Engl J Med. 2015;372:711-23.
15. Giuliano AR, Palefsky DJ, Goldstone S, Moreira ED, Penny EM, Aranda C, et al. Efficacy of quadrivalent HPV vaccine against HPV infection and disease in males. N Engl J Med. 2011;364:401-11.
16. Ali H, Donovan B, Wand H, Read TR, Regan DG, Grulich AE, et al. Genital warts in Young Australians five years into national human papillomavirus vaccination programme: national surveillance data. BMJ. 2013;346:f2032.
17. Kavanagh K, Pollock KG, Cuschieri K, Palmer T, Cameron RL, Watt C et al. Changes in the prevalence of human papillomavirus following a national bivalent human papillomavirus vaccination programme in Scotland: a 7-years cross-sectional study. The Lancet Infectious Disease. 2017;17(12): 1293-1302. http://dx.doi.org/10.1016/S1473-3099(17)30468-1.
18. Crowe E. Effectiveness of quadrivalent human papillomavirus vaccine for the prevention of cervical abnormalities: case-control study nested within a population based screening programme in Australia. BMJ. 2014;348:g1458.
19. Hariri S, Bennett NM, Niccolai LM, Schafer S, Park IU, Bloch KC, et al. Reduction in HPV 16/18-associated high grade cervical lesions following HPV vaccine introduction in the United States -2008-2012. Vaccine. 2015;33:1608-13.
20. Michela Stillo, Paloma Carrillo Santisteve & Pier Luigi Lopalco†. Safety of human papillomavirus vaccines: a review. Expert Opin. Drug Saf. 2015; 14(5). doi: 10.1517/14740338.2015.1013532.
21. World Health Organization. Safety update of HPV vaccines. July 2017. Wkly Epidemiol Rec. 2017;92:393-404.
22. Petrosky E, Bocchini JA Jr, Hariri S, Chesson H, Curtis CR, Saraiya M et al. Use of 9 valent human papillomavirus (HPV) vaccine: updated HPV vaccination recommendations of the advisory committee on immunization practices. MMWR Morb Mortal Wkly Rep. 2015;64(11):300-4.
23. Marty R, Roze S, Bresse X, Largeron N, Smith-Palmer J. Estimating the clinical benefits of vaccinating boys and girls against HPV-related diseases in Europe. BMC Cancer. 2013;13:10. Disponible en: http://www.biomedcentral.com/1471-2407/13/10 Último acceso el 1 de diciembre de 2018.
24. Moreno-Pérez D, Álvarez García FJ, Álvarez Aldean J, Cilleruelo MJ, Garcés Sánchez M, García Sánchez N et al. Calendario de vacunaciones de la Asociación Española de Pediatría (CAV-AEP): recomendaciones 2018. An Pediatr (Barc). 2018;88:53.e1-9. Disponible en: https://vacunasaep.org/profesionales/calendario-de-vacunaciones-aep-2018. Último acceso el 1 de diciembre de 2018.
Bibliografía recomendada
- Schiller JT, Lowy DR, Markowitz LE. Human Papillomavirus vaccines. En: Plotkin SA, Orenstein WA, Offit PA (ed). Vaccines. 6th ed. Philadelphia: Elsevier; 2013. pág 235-256.
Capítulo excelente y actualizado sobre las vacunas frente a papillomavirus en el tratado de vacunología de mayor prestigio a nivel mundial. De lectura imprescindible.
- American Academy of Pediatrics. Human Papillomaviruses. En: Kimberlin DW, ed. Red Book: 2015 Report of the Committee on Infectious Diseases. 30th ed. Elk Grove Village, IL: American Academy of Pediatrics; 2015. pág. 576-583.
Revisión sobre las infecciones producidas por el virus del papiloma humano actualizada en 2015 por la Academia Americana de Pediatria. Información concisa, relevante, de gran utilidad práctica y de lectura imprescindible.
- Marès Bermúdez J. Vacunación frente al papilomavirus y adolescencia. Pediatr Integral 2015; XIX (10): 693.e1 – 693.e11.
Revisión sobre la carga de enfermedad atribuible a VPH y su prevención con vacunas, enfocada al impacto y prevención en la adolescencia.
- Bruni L, Beatriz Serrano, Xavier Bosch y Xavier Castellsagué. Vacuna frente al virus del papiloma humano. Eficacia y seguridad. Enferm Infecc Microbiol Clin. 2015. http://dx.doi.org/10.1016/j.eimc.2015.03.018.
Excelente revisión, muy actualizada, de todos los datos disponibles de eficacia, efectividad y seguridad de todas las vacunas comercializadas frente al virus del papiloma humano. Revisión muy recomendable.